Vol. 24 - Num. 96
Originales
Conocimiento de los sanitarios de la Región de Murcia (España) sobre lactancia materna
Rocío Díaz Córcolesa, Esther Ruiz Chércolesb
aPediatra. Consultorio local Los Garres. Los Garres. Murcia. España.
bPediatra. CS María Jesús Hereza. Leganés. Madrid. España.
Correspondencia: R Díaz. Correo electrónico: rocio040491@gmail.com
Cómo citar este artículo: Díaz Córcoles R, Ruiz Chércoles E. Conocimiento de los sanitarios de la Región de Murcia (España) sobre lactancia materna . Rev Pediatr Aten Primaria. 2022;24:e363-e371.
Publicado en Internet: 30-11-2022 - Número de visitas: 10749
Resumen
Introducción: las bajas tasas de duración de la lactancia materna constituyen un importante problema de Salud Pública. La formación del personal sanitario es fundamental para su promoción. Objetivo: investigar sobre los conocimientos y habilidades en lactancia materna de los profesionales sanitarios de Atención Primaria (AP) y residentes de Pediatría.
Material y métodos: distribución de dos cuestionarios sobre lactancia materna, dirigidos al personal sanitario de AP (Encuesta sobre conocimientos en lactancia materna, ECoLa) y residentes de Pediatría (cuestionario adaptado).
Resultados: 19 encuestas de residentes y 47 de profesionales sanitarios de AP. Puntuación media de los residentes: 18,57 puntos. Puntuación media de los profesionales de AP: 19,6 puntos. El 15,8% de los residentes considera que la lactancia materna es el mejor alimento para el recién nacido, aunque la madre esté desnutrida. El 10,5% de los residentes y 59,6% de los profesionales sanitarios sabe que la “leche aguada” es la leche del principio de la toma. El 10,5% de los residentes considera que los chupetes no interfieren en la lactancia materna. El 10,5% suspende la lactancia si la madre toma amoxicilina. Un 26,3% piensa que la primera toma debe ser 3 horas después del parto. El 31,9% no conoce que la lactancia exclusiva con fórmula conlleva un riesgo incrementado de morbimortalidad. El 52,6% no recomienda lactancia materna si la madre es portadora de hepatitis B.
Conclusiones: la formación de los profesionales sanitarios en lactancia materna es fundamental, los cuestionarios pueden indicar lagunas que se deben abordar mediante formación.
Palabras clave
● Lactancia maternaINTRODUCCIÓN
La OMS recomienda la lactancia materna (LM) de forma exclusiva durante los primeros seis meses de vida y suplementada con otros alimentos, al menos, los dos primeros años1.
La leche materna contiene todos los nutrientes esenciales para el adecuado crecimiento y desarrollo del recién nacido, no solo desde el punto de vista nutricional. La LM protege la salud tanto del niño como la de su madre a corto, medio y largo plazo, así como fortalece su vinculación emocional2-5. Las políticas que fomentan el amamantamiento han demostrado beneficios sociales, económicos y ambientales6.
Las bajas tasas actuales de duración de la LM están consideradas como un problema de Salud Pública. Se han establecido metas a nivel mundial para conseguir al menos un 50% de LM exclusiva (LME) durante los primeros 6 meses de vida. En la actualidad, en España, según la Encuesta Nacional de Salud del año 2017, casi un 40% de las mujeres continúa con LME a los 6 meses7.
Entre los factores de riesgo asociados a la no iniciación o abandono precoz de la LM se encuentran: menor nivel académico; menor edad materna; primiparidad; gemelaridad; prematuridad; cesárea; partos prolongados y medicados; poco apoyo en el entorno familiar, laboral y sanitario; sensación de hipogalactia; dificultades con el enganche; mastitis; efecto de la publicidad sobre el público general y sanitario. En referencia a este punto, el Código Internacional de Comercialización de Sucedáneos de la Leche Materna promulgado en la 34.ª asamblea de la OMS y aceptado posteriormente por la industria, trata de regular la publicidad y distribución de estos productos entre los profesionales de la salud y en las maternidades, limitando su uso a cuando sea necesario.
Las mujeres tienen estancias muy cortas en la maternidad y la mayor parte del apoyo a la lactancia se realiza desde Atención Primaria (AP). La falta de conocimientos y habilidades de los profesionales sanitarios sobre la LM pueden influir negativamente en su establecimiento y mantenimiento. La educación de los progenitores antes y después del parto es un punto esencial para el éxito de la lactancia8-11.
En el año 1991, la OMS y UNICEF establecieron un decálogo de medidas para la promoción de la LM en los hospitales: la Iniciativa Hospital Amigo de los Niños, actualmente denominada Iniciativa para la Humanización de la Asistencia al Nacimiento y la Lactancia (IHAN). El sistema que propone la IHAN está basado en la evidencia científica y ha demostrado ser eficaz en incrementar las tasas de LM y su duración2-6.
Considerando la importancia de la formación profesional sobre LM, el objetivo de este trabajo consiste en investigar acerca de los conocimientos y habilidades sobre LM de los profesionales sanitarios de AP y residentes de Pediatría de la Región de Murcia.
MATERIAL Y MÉTODOS
Estudio transversal descriptivo durante los meses de enero a abril de 2022. En este periodo se han distribuido dos encuestas sobre conocimientos en LM: una al personal sanitario de AP de distintos centros de salud de la Región de Murcia (pediatras, médicos de familia, enfermería y matronas) y otra adaptada para los residentes de Pediatría.
En 2003, M. C. Temboury Molina realizó una encuesta sobre los conocimientos en LM de los residentes de Pediatría de varios hospitales españoles, identificando carencias formativas relevantes9. Algo más de 10 años después, el Comité de Lactancia de la Asociación Española de Pediatría (AEP) validó la Encuesta de Conocimientos en Lactancia (ECoLa)5. Esta ha sido la encuesta distribuida a los profesionales sanitarios de AP de la Región de Murcia; para los residentes se ha utilizado un cuestionario adaptado. Ambas encuestas han sido difundidas a través de la plataforma online Google Forms vía correo electrónico.
El cuestionario adaptado para residentes consta de 24 preguntas puntuables (Anexo 1). La encuesta ECoLa está compuesta por 22 preguntas con una puntuación máxima de 26 puntos (Anexo 2). También hay preguntas, desde la 23 en adelante, no puntuables. Las preguntas 18 y 21 merecen mención especial por admitir texto libre:
- Pregunta 18: solicita 5 aspectos de la evaluación de la toma (un punto cada acierto). Se consideraron válidos aquellos reflejados en la ficha de observación de la toma (Anexo 3)5.
- Pregunta 21: valora la capacidad de obtener información rápida y fiable sobre fármacos y lactancia. Se escogió adalimumab, que, siendo seguro, figura como incompatible en la ficha técnica, incluso hasta 5 meses tras la última inyección. Se definieron e-Lactancia y LactMed como recursos válidos5.
Ambos cuestionarios exploran sobre distintas áreas básicas de conocimientos y habilidades en LM: fisiología de la lactancia, salud pública, problemas de los primeros días, problemas tardíos, evaluación de la toma, condicionantes maternos y actitudes.
El análisis estadístico se ha llevado a cabo mediante Excel. Se realizó análisis descriptivo de las variables. Las variables categóricas se expresaron mediante proporciones.
RESULTADOS
Análisis del cuestionario adaptado para residentes (Anexo 4)
Encuestas: 19. Edad media: 27,4 años (rango 25-32), 4 hombres (21%) y 15 mujeres (79%); cuatro en primer año de residencia, tres en segundo año, seis en tercer año y seis en cuarto año.
Puntuación media: 18,57 puntos (sobre 24), un 77,4% de aciertos. Por año de residencia, los residentes de primer año obtienen 18,25 puntos (76% de aciertos), los residentes de segundo año 19 puntos (79,2% de aciertos), los residentes de tercer año 19,5 puntos (81,2% de aciertos) y los residentes de último año 17,8 puntos (74,3% de aciertos).
Solo el 15,8% contestó correctamente la primera pregunta; incluso cuando la madre está desnutrida la leche materna es el mejor alimento para el recién nacido. La mayoría (89,5%) sabe que no se debe suspender la LM si la madre está tomando amoxicilina-ácido clavulánico. El 36,8% nunca han oído hablar de los Hospitales Amigos de los Niños.
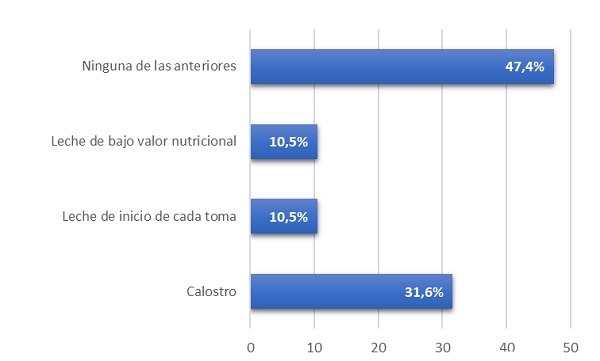
Cuando se pregunta qué es la llamada “leche aguada” solo el 10,5% sabe que es la leche del principio de la toma (Fig. 1).
| Figura 1. Conocimiento de los sanitarios sobre lactancia materna. Pregunta 8: “¿Cuál es la interpretación científica de la comúnmente denominada leche aguada?” |
|---|
 |

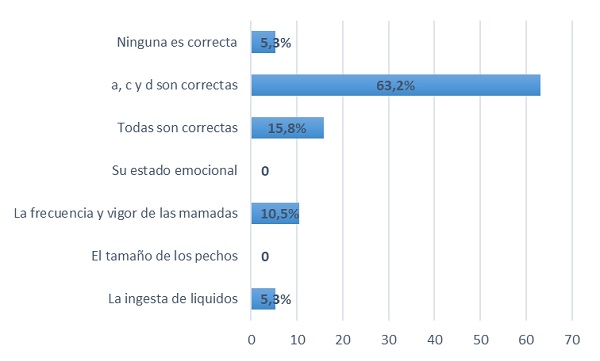
La cantidad de leche que una mujer puede producir depende de la frecuencia y el vigor de las mamadas, respuesta que contestó correctamente solo el 10,5% de los residentes (Fig. 2).
| Figura 2. Conocimiento de los sanitarios sobre lactancia materna. Pregunta 9. “La cantidad de leche que una mujer es capaz de producir depende de:” |
|---|
 |

Todos consideran que la práctica que más favorece la LM en la maternidad es la puesta al pecho en la primera hora de vida y el 89,5% indicó que el recurso más accesible y eficaz para el cuidado de los pezones es la correcta posición para amamantar.
El 79% contestó adecuadamente que la primera toma debe ser inmediatamente después del parto. El 73,7% sabe que dando el pecho con más frecuencia se disminuye el riesgo de ictericia. El 10,5% considera todavía que los chupetes no interfieren y dificultan la LM. Un 26,3% sigue pensando que la primera toma debe ser al menos 3 horas después del parto. El 52,6% aún piensa que las portadoras de hepatitis B no deben dar el pecho.
Análisis del cuestionario ECoLa (Anexo 5)
Encuestas: 47. Edad media: 38,1 años (rango 30-65), 6 hombres (12,8%) y 41 mujeres (87,2%). El 23,4% sin hijos, el 19,1% tiene un hijo, el 40,4% dos hijos y el 17% tres hijos o más. El 74,5% refieren haber tenido experiencia personal con la LM con una media de duración de esta de 27,5 meses (rango 1-96). En cuanto a la categoría profesional, el 76,5% son médicos adjuntos (55,3% pediatras, 21,3% médicos de familia) y 23,4% enfermeros (8,5% enfermeros pediátricos, 12,7% enfermeros generales y 2,1% matronas).
Puntuación media obtenida: 19,6 puntos (sobre 26), un 75,5% de aciertos. Por especialidades, enfermería pediátrica obtiene un 63,5% de aciertos, enfermería general un 66%, matrona 96,2%, médicos de familia 60,4% y pediatras 84,6%.
El 31,9% no conoce que la LME con fórmula conlleva un riesgo incrementado de morbimortalidad. En caso de tener que suplementar en las primeras semanas de vida, el 80,9% contesta adecuadamente; de forma general se desaconseja hacerlo con biberón, es preferible usar otros métodos como vasito, relactador, dedo-jeringa, etc. El 25,5% todavía considera que a un recién nacido sano, antes de la primera toma de pecho en paritorio, se le debe pesar, comprobar el test de Apgar en una cuna con calor radiante y realizar profilaxis oculohemorrágica. El 27,7% no considera que un recién nacido con más de 15 horas de vida que hay que despertar para mamar en todas las tomas es un lactante de riesgo. El 76,6% considera que el segundo año de vida la leche materna sigue siendo de buena calidad.
El 12,8% suplementaría en caso de escasa ganancia ponderal. El 59,6% sabe que la leche aguada es la de la primera parte de la toma. El 91,5% conoce las recomendaciones actuales de la OMS sobre la LM.
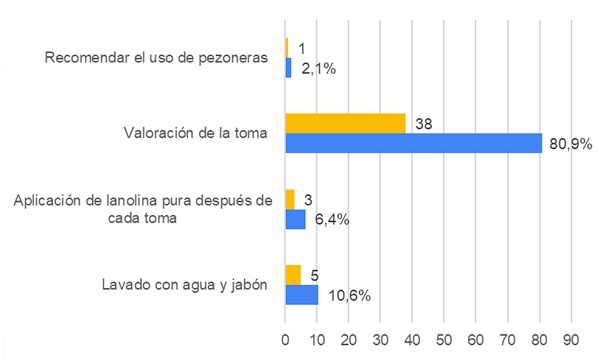
Respecto a la pregunta: “¿Cuál de las siguientes actuaciones es la más importante a realizar en una madre lactante que tiene grietas en los pezones?”, el 80,9% contesta correctamente que lo más importante es la valoración de la toma (Fig. 3).
| Figura 3. Conocimiento de los sanitarios sobre lactancia materna. Pregunta 16: “¿Cuál de las siguientes actuaciones es la más importante a realizar en una madre lactante que tiene grietas en los pezones?” |
|---|
 |

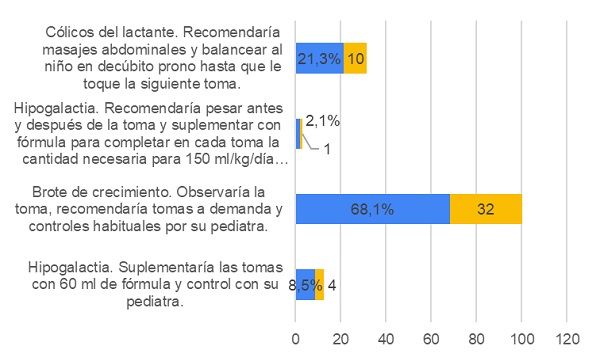
A la pregunta de caso clínico sobre el bebé de 17 días llevado por sus padres a urgencias por llanto, el 68,1% acierta en que se trata de un brote de crecimiento (Fig. 4)
| Figura 4. Conocimiento de los sanitarios sobre lactancia materna. Pregunta 17: “Unos padres traen a su bebé de 17 días a la urgencia por llanto... Según el diagnóstico, ¿qué tratamiento recomendarías?” |
|---|
 |

A la hora de enumerar 5 características de un enganche eficaz, se han dado como validas 121 respuestas (de 235 puntos posibles), entre ellas: labios evertidos, ausencia de dolor, mejillas llenas, mentón tocando el pecho, madre relajada, contacto estrecho, ombligo con ombligo, nariz cerca del pecho, boca bien abierta, labios rodean pezón y areola, no chasquidos, bebé satisfecho. Seis de los encuestados no responden esta pregunta.
Solo el 66% considera que proporcionar muestras gratuitas de fórmula de inicio a las madres en los centros sanitarios es una violación del Código Internacional de Comercialización de Sucedáneos de la Leche Materna.
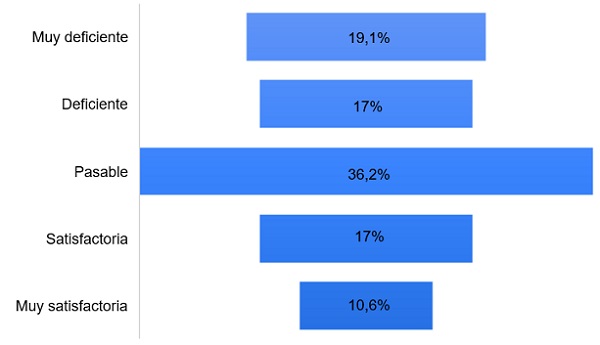
El 48,9% responde no haber realizado ningún curso sobre LM. Del 51,5% que refiere haber realizado algún curso, el 52,2% solo ha realizado uno, el 17,4% dos, el 13% tres cursos y un 12,9% más de cuatro cursos (de entre 2 y 100 horas). Sobre cuál es la mayor fuente de conocimientos en LM, el 48,9% responde que proviene de cursos, el 57,4% de libros o artículos, el 6,4% de conocimientos de la carrera, el 7,4% de residentes mayores, adjuntos u otros compañeros de trabajo, y el 74,5% refiere de su experiencia personal. En cuanto a la valoración de la calidad de la formación recibida sobre LM durante los últimos años de formación, solo el 17% y el 10,6% la considera satisfactoria o muy satisfactoria (Fig.5).
| Figura 5. Conocimiento de los sanitarios sobre lactancia materna. Valoración de la calidad de la formación recibida sobre lactancia materna durante los últimos años de formación |
|---|
 |

El 89,4% de los encuestados considera que debería ser un experto en diagnosticar y aportar soluciones a los problemas de la lactancia. El 61,7% responde porque es un motivo de consulta frecuente, el 70,2% por el bien de los pacientes y sus familias, el 61,7% porque lo considera parte de su trabajo.
DISCUSIÓN Y CONCLUSIONES
Varios estudios han demostrado que el asesoramiento médico puede mejorar las tasas de inicio y duración de la LM. Sin embargo, se ha documentado también la pobre formación en lactancia de muchos pediatras, tanto internacionalmente12-14 como en España9, así como de médicos de otras especialidades15,16.
En este estudio, el porcentaje de aciertos ha resultado similar en ambos grupos, profesionales sanitarios de AP y residentes de Pediatría (75,5% y 77,4%, respectivamente). Considerándose el puntaje obtenido en ambos grupos como bueno o aceptable según las recomendaciones de los autores de las encuestas, que categorizaron las puntuaciones como: <50% muy insuficiente, 50-70% insuficiente, 70-85% bien, >85% excelente5.
Es importante resaltar que la Región de Murcia se encuentra actualmente en la fase 2 de la IHAN, lo que podría hacer que los resultados de este estudio sean mejores si comparamos con estudios anteriormente publicados o de hospitales no IHAN.
Por ejemplo, si comparamos los resultados obtenidos con los del estudio nacional publicado en 2003 por M. C. Temboury Molina9, podemos ver una importante mejoría en la media de puntos. En este estudio de 2003 los residentes murcianos obtuvieron una media de 14,22 puntos (por debajo de la media nacional) frente a los 18,57 puntos del presente estudio. No obstante, también resulta llamativo que todavía el 36,8% de los residentes nunca hayan oído hablar de los Hospitales Amigos de los Niños.
Si revisamos el estudio nacional de Gómez Fernández-Vegue6 publicado en 2019 dirigido a residentes de Pediatría, se aprecian mejores resultados, ya que en este la puntuación media del cuestionario fue de 21,15 ± 4,67 puntos (rango 3-26 puntos y una mediana de 23 puntos). Además, se demuestra que en los hospitales IHAN, los conocimientos de los residentes son superiores a los de los residentes de los demás hospitales.
En un estudio canadiense13, cuyo objetivo fue evaluar los conocimientos, creencias y actitudes de pediatras, médicos de familia y residentes de último año de Pediatría y Medicina de Familia, el nivel de puntuación de los médicos fue inferior al 70%, mientras que los residentes de Pediatría superaron el 70%. La puntuación media general de conocimientos correctos fue del 67,8 % para pediatras, del 64,3 % para médicos de familia, del 72,7 % para residentes de último año de Pediatría y del 66,8 % para residentes de Medicina de Familia. En nuestro estudio, los médicos de familia obtienen una puntuación algo más baja (60,4%), mientras que los residentes de Pediatría en general, los de último año en particular y pediatras adjuntos obtienen mejores puntuaciones (77,4% residentes, 74,3% residentes de último año y 84,6% pediatras adjuntos).
En el estudio realizado en 14 hospitales públicos de Castilla y León en 201910, dirigido a neonatólogos, ginecólogos, matronas, enfermería y auxiliares de enfermería, las dos terceras partes de las categorías profesionales que están en contacto con las madres que inician la lactancia, no poseen los conocimientos definidos como buenos o aceptables (solo neonatólogos y matronas superan el 70% de aciertos). En nuestro estudio, si comparamos también por especialidades, solo matronas, médicos adjuntos de Pediatría y residentes de Pediatría superan el 70% de aciertos.
Existen pocos estudios realizados en el ámbito de la AP en España, en concreto en el año 2001 se realizó un estudio dirigido a los profesionales sanitarios de un área de salud de la Comunidad Valenciana17. En ese estudio, el 36% de los entrevistados piensa que hay que educar a los recién nacidos acostumbrándolos a un horario de alimentación en contra de la lactancia a demanda, frente al 21,3% del personal sanitario de AP en nuestro estudio y ninguno de los residentes. El 20% del personal sanitario piensa todavía que hay leche materna de mala calidad y un 80% piensa que la dieta de la madre influye en la calidad de la leche; en nuestro estudio, todos los residentes piensan que la leche materna sigue siendo de buena calidad en el segundo año y un 23,4% del personal sanitario de AP piensa que el contenido de nutrientes es menor a partir del primer año. Solo un 15,8% de los residentes cree que la dieta de la madre influye en la calidad de la leche. Un 29% opina que los chupetes y tetinas relajan al bebé favoreciendo la lactancia materna, el 10,5% en nuestro estudio. El 28% recomienda para el cuidado de los pezones el lavado de agua y jabón, el 10,6% en nuestro estudio. El 18% de los sanitarios ofrecería solución glucosada o agua entre tomas cuando el niño llora; según nuestro estudio, nadie lo ofrecería.
En el presente estudio se aprecia la falta de conocimiento, sobre todo, en cuanto a composición de la leche materna y fisiología de la lactancia. Por ejemplo, solo el 10,5% de los residentes conoce que la leche aguada es la leche de la primera parte de la toma, solo el 10,5% acierta en que la producción de leche aumenta con el vigor y frecuencia de las mamadas y el 26,3% considera que la primera toma debe ser a las 3 horas tras el parto.
En cuanto a los profesionales sanitarios de AP, llama la atención que el 31,9% desconoce que la lactancia exclusiva con fórmula conlleva un riesgo incrementado de morbimortalidad; el 40,4% no sabe lo que es la leche aguada; el 25,5% no dejaría al recién nacido sano realizar el piel con piel con su madre inmediatamente después del nacimiento, sin realizar antes algún tipo de intervención; el 27,7% no sabría identificar como recién nacido de riesgo aquel al que con más de 15 horas de vida hay que despertar en cada toma; el 34% no conoce el Código de Comercialización de Sucedáneos de Leche Materna. El 21,3% considera que la LM no debe ser a demanda. El 23,4% cree que durante el segundo año de vida la leche materna no es de buena calidad.
Los encuestados que han realizado cursos sobre LM obtienen puntuaciones ligeramente mejores frente a los que no (media de 20,54 puntos vs. 18,65 puntos). Es destacable que más de la mitad de los encuestados, un 57,5%, se encuentra bastante o completamente preparado para diagnosticar y aportar soluciones a problemas específicos de la lactancia.
Pese a los esfuerzos de los últimos años, todavía queda camino por recorrer para seguir mejorando la formación de los residentes; y, sobre todo, de los profesionales sanitarios de AP en el manejo de la LM, existen todavía importantes áreas de mejora especialmente en cuanto a Código de Comercialización de Sucedáneos de la Leche Materna y los riesgos de la alimentación con sucedáneos.
Está claro que los esfuerzos individuales son importantes, pero se necesita mayor difusión y financiación para cursos y actividades relacionadas con la LM; también mayor apoyo de las instituciones, sociedades científicas y autoridades sanitarias para hacer posible esta mejora.
La formación de los profesionales sanitarios es fundamental para la mejora de las tasas de inicio y mantenimiento de la LM.
Los cuestionarios pueden indicar lagunas que se deben abordar mediante la formación.
CONFLICTO DE INTERESES
Las autoras declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
AEP: Asociación Española de Pediatría · AP: Atención Primaria · EcoLa: Encuesta de Conocimientos en Lactancia · IHAN: Iniciativa para la Humanización de la Asistencia al Nacimiento y la Lactancia · LM: lactancia materna · LME: lactancia materna exclusiva · OMS: Organización Mundial de la Salud.
INFORMACIÓN COMPLEMENTARIA
Anexo 1. Encuesta adaptada a residentes, elaborada por el Comité de Lactancia Materna de la AEP.
Anexo 2. Cuestionario sobre formación en Lactancia Materna (ECola).
Anexo 3. Listado de comprobación de ítems correctos en la observación de la toma.
Anexo 4. Respuestas correctas de los residentes de Pediatría al cuestionario adaptado.
Anexo 5. Respuestas correctas de los profesionales sanitarios de Atención Primaria al cuestionario ECoLa.
BIBLIOGRAFÍA
- La duración óptima de la lactancia materna exclusiva: resultados de una revisión sistemática de la OMS. En: Organización Mundial de la Salud (OMS), Ginebra (2001) [en línea] [consultado el 16/11/2022]. Disponible en www.who.int/es/news-room/fact-sheets/detail/infant-and-young-child-feeding
- Alves da Cunha AJ, Madeiro Leite ÁJ, Saraiva de Almeida I. The pediatrician’s role in the first thousand days of the child: the pursuit of healthy nutrition and development. J Pediatr (Rio J). 2015;91:S44-51.
- Traebert J, Lunardelli SE, Martins LGT, Santos KD, Nunes RD, Lunardelli AN, et al. Methodological description and preliminary results of a cohort study on the influence of the first 1,000 days of life on the children’s future health. An Acad Bras Cienc. 2018;90:3105-14.
- Moreno Villares JM, Collado MC, Larqué E, Leis Trabazo R, Saenz de Pipaón M, Moreno Aznar LA. Los primeros 1000 días: una oportunidad para reducir la carga de las enfermedades no transmisibles. Nutr Hosp. 2019;36:218-32.
- Gómez Fernández-Vegue M, Menéndez Orenga M. Validación de un cuestionario sobre conocimientos y habilidades en lactancia materna. An Pediatr (Barc). 2015;83:387-96.
- Gómez Fernández-Vegue M, Menéndez Orenga M. Encuesta nacional sobre conocimientos de lactancia materna de los residentes de pediatría en España. Rev Esp Salud Pública. 2019;93:e201908060.
- Encuesta Nacional de Salud 2017. En: Portal Estadístico del SNS. Ministerio de Sanidad, Servicios Sociales e Igualdad: Madrid; 2017 [en línea] [consultado el 16/11/2022]. Disponible en www.sanidad.gob.es/estadEstudios/estadisticas/encuestaNacional/encuesta2017.htm
- Pallás Alonso CR, Soriano Faura J, Colomer Revuelta J, Cortés Rico O, Esparza Olcina MJ, Galbe Sánchez-Ventura J, et al. Apoyo a la lactancia materna en Atención Primaria. Rev Pediatr Aten Primaria. 2019;21:191-201.
- Temboury Molina MC. Informe sobre el conocimiento de los residentes de pediatría en el manejo de la lactancia materna. An Pediatr (Barc). 2003;58:263-7.
- González Vereda MJ, Bachiller Luque MR, Dorado Díaz A, Martín Pérez P, Maté Enríquez T, Niño Martín V. ¿Cuánto saben de lactancia los sanitarios del área materno-infantil? Estudio de los 14 hospitales públicos de Castilla y León. Rev Pediatr Aten Primaria. 2019;21:133-46.
- De Jesus PC, De Oliveira MI, Fonseca SC. Impact of health profesional training in breastfeeding on their knowledge, skills, and hospital practices: a systematic review. J Pediatr (Rio J). 2016;92:436-50.
- Schanler RJ, O’Connor KG, Lawrence RA. Pediatricians’ practices, attitudes regarding breastfeeding promotion. Pediatrics. 1999;103:e35
- Pound CM, Williams K, Grenon R, Aglipay M, Plint AC. Breastfeeding knowledge, confidence, beliefs, and attitudes of Canadian physicians. J Hum Lact. 2014;30:298-309.
- Freed GL, Clark SJ, Lohr JA, Sorenson JR. Pediatrician involvement in breast-feeding promotion: a national study of residents and practitioners. Pediatrics. 1995;96 3 Pt 1:490-4
- Freed GL, Clark SJ, Sorenson J, Lohr JA, Cefalo R, Curtis P. National assessment of physicians’ breast-feeding knowledge, attitudes, training, and experience. JAMA. 1995;273:472-6.
- Freed GL, Clark SJ, Curtis P, Sorenson JR. Breast-feeding education and practice in family medicine. J Fam Pract. 1995;40:263-9.
- Palomares Gimeno MJ, Labordena Barceló G, Sanantorio Valdearcos F, Agramunt Soler G, Nácher Fernández A, Palau Fuster G. Opiniones y conocimientos básicos sore lactancia materna en el personal sanitario. Rev Pediatr Aten Primaria.2001;3:393-402.





