Vol. 24 - Num. 95
Notas clínicas
Panadizo herpético en lactante de 20 meses
Pilar Ferrer Santosa, Manuel Lavilla Jiménezb, Lorena Abellanas Jarnec
aPediatra. CS Jaca. Huesca. España.
bMédico de Familia. CS Sabiñánigo. Huesca . España.
cEnfermera. CS Sabiñánigo. Huesca. España.
Correspondencia: P Ferrer . Correo electrónico: pilarferrersantos@gmail.com
Cómo citar este artículo: Ferrer Santos P, Lavilla Jiménez M, Abellanas Jarne L. Panadizo herpético en lactante de 20 meses . Rev Pediatr Aten Primaria. 2022;24:295-9.
Publicado en Internet: 07-09-2022 - Número de visitas: 23659
Resumen
El panadizo herpético es una lesión cutánea producida por el virus herpes simple, en pediatría especialmente el virus herpes tipo 1. Es una lesión que se debe conocer para evitar realizar un diagnóstico incorrecto e instaurar tratamientos innecesarios o incluso perjudiciales.
La presentación clínica habitual es una lesión con vesículas arracimadas, cuya localización típica es en primer o segundo dedo. En los pacientes pediátricos es frecuente que se produzca tras autoinoculación desde una gingivoestomatitis herpética, por lo que ante la sospecha de esta lesión es importante la exploración física completa incluyendo orofaringe.
El curso es autorresolutivo aunque en ocasiones puede ser necesario instaurar tratamiento con aciclovir oral. El drenaje de la lesión está contraindicado porque puede llegar a producir una diseminación del virus herpes con graves consecuencias.
Palabras clave
● Diagnóstico y tratamiento ● Panadizo herpético ● PediatríaINTRODUCCIÓN
Las infecciones cutáneas en pediatría son una entidad frecuente. La mayoría de la patología infecciosa cutánea localizada tiene origen bacteriano y presenta una evolución favorable con antibioterapia tópica o, en casos más evolucionados, con antibioterapia oral.
Sin embargo, existen patologías con origen vírico cuyo manejo dista totalmente de estas otras infecciones, por lo que es importante saber reconocerlas. Entre ellas, se encuentra el panadizo herpético. El panadizo herpético es una infección cutánea ocasionada por el virus herpes simple (VHS). En pediatría el más frecuentemente implicado es el VHS-1.
Se trata de una patología que, por su localización más habitual en los dedos de la mano, en pediatría puede suscitar dudas diagnósticas, siendo frecuentemente confundido con impétigo o paroniquia de origen bacteriano. El manejo del panadizo herpético, sobre todo el de los panadizos con evolución tórpida, difiere totalmente del manejo de estas otras lesiones bacterianas, por lo que consideramos importante el conocimiento de esta entidad por parte de los pediatras, especialmente de atención primaria, ya que inicialmente los pacientes suelen consultar con síntomas leves en el centro de salud.
Por ello, se presenta un caso clínico típico de panadizo herpético en una lactante de 20 meses de edad diagnosticada inicialmente de impétigo y en el que posteriormente la evolución hizo sospechar el origen herpético de la lesión. Tras la instauración del tratamiento correcto presentó una rápida mejoría.
CASO CLÍNICO
Lactante mujer de 20 meses que acude a consulta de urgencias por presentar una lesión en el segundo dedo de mano derecha de un día de evolución, localizada en región interna de falange media. La lesión inicialmente se presenta como una costra melicérica de un centímetro de diámetro sin otras lesiones asociadas. Afebril y sin otros síntomas. No aparente prurito. Niegan traumatismo previo ni picadura en dicha zona. En el servicio de Urgencias donde fue valorada, la impresión diagnóstica fue de lesión impetiginizada (posible picadura o lesión traumática de otro tipo, dada la edad de la paciente), por lo que pautan tratamiento con mupirocina cada 12 horas, así como limpieza y desinfección de la lesión frecuentemente y control posterior por su pediatra de área, explicando signos de alarma por los que regresar previamente.
Tras 48 horas de tratamiento antibiótico tópico, la paciente es traída por sus padres a la consulta de pediatría para nueva valoración por empeoramiento de la lesión en el dedo, varios picos de fiebre de hasta 38 °C de un día de evolución y disminución de la orexia con sialorrea llamativa. Niegan antecedentes médicos de interés. No ambiente epidémico familiar. La familia refiere que han aplicado el tratamiento cada 12 horas y clorhexidina para limpieza y desinfección de la herida, a pesar de lo cual ha aumentado de tamaño y presenta peor aspecto.
En la exploración física por aparatos destaca: buen estado general, triángulo de evaluación pediátrica estable. Temperatura: 38,2 °C axilar. Frecuencia cardiaca: 120 lpm. Frecuencia respiratoria: 16 rpm. Auscultación cardiaca normal. Auscultación pulmonar normal. Abdomen sin hallazgos. Signos meníngeos negativos. No exantemas ni petequias. No otras lesiones similares en el resto de cuerpo, incluido cuero cabelludo.
A nivel de orofaringe destaca inflamación gingival en ambas arcadas dentarias con leve sangrado a la manipulación, múltiples vesículas en paladar duro y blando, así como aftas en encías.
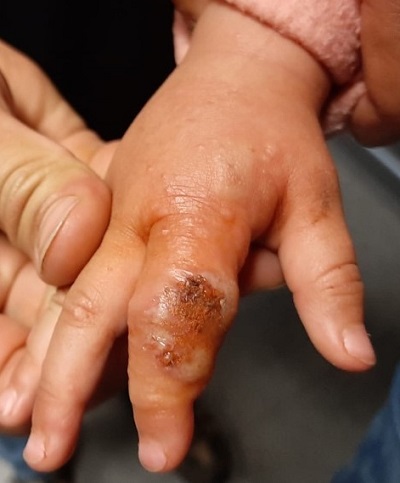
Segundo dedo de mano derecha (Fig. 1): lesión costrosa hemática de unos 2 centímetros de diámetro con contenido purulento que sale a la manipulación leve y restos de costras melicéricas. Inflamación con eritema y edema perilesional acompañado de lesiones vesiculosas que se extienden por la región dorsal del segundo dedo de la mano. Relleno capilar inmediato, pulsos presentes y simétricos en ambas manos, movilidad conservada del segundo dedo, aunque limitada por dolor. Se palpan dos adenopatías epitrocleares de 0,5 cm, rodaderas, no dolorosas. No adenopatías en otros niveles.
Dada la evolución de la lesión, acompañándose claramente en esta segunda valoración de vesículas, se sospecha un panadizo herpético de evolución tórpida, acompañado de una gingivoestomatitis herpética. Debido a la mala evolución, se optó por iniciar tratamiento oral con aciclovir oral a 15 mg/kg/dosis cada 6 horas durante 7 días, asociando curas locales y antibiótico tópico, con mejoría progresiva de la lesión, por lo que no fue necesario asociar antibiótico oral. No se realizó drenaje de la colección purulenta. La fiebre cedió en 48 horas y presentó una mejoría clara de la lesión a partir del tercer día de tratamiento con aciclovir. No ha presentado recidivas hasta la fecha.
DISCUSIÓN
El panadizo herpético es una infección cutánea de la dermis y del tejido celular subcutáneo por el virus del herpes simple (VHS) tipo 1 y 21.
La etiología de esta infección puede deberse a autoinoculación del virus herpes en un paciente que presenta una gingivoestomatitis herpética o herpes labial; también se puede producir por contacto con genitales infectados o secreciones orales de un paciente infectado, así como por contacto directo con otra lesión herpética2.
El virus más frecuentemente implicado en la infancia es el VHS1. En caso de aislarse o sospecharse una infección por VHS2 deberá realizarse estudio y manejo con sospecha de abuso sexual.
El periodo de incubación es de 2 a 20 días. La presentación clínica típica consiste en la aparición de dolor, eritema e inflamación en el dedo afecto con vesículas confluyentes que se ulceran, con salida de contenido acuoso. En caso de sobreinfección bacteriana, puede presentar salida de contenido purulento o costras melicéricas, pero no es lo típico de esta lesión inicialmente. La localización más frecuente es la falange distal del primer o segundo dedo. También puede aparecer en los dedos de los pies, aunque esta localización es mucho menos frecuente3. Asimismo, se han descrito casos de localización palmar4. Se puede producir infección diseminada por autoinoculación directa de un dedo al siguiente o a la boca, aunque lo más frecuente en pediatría es el inicio de las lesiones a nivel bucal en forma de gingivoestomatitis herpética, la primera infección por VHS a nivel bucal y su posterior inoculación al dedo de la mano por digitosucción. No es infrecuente encontrar un familiar o contacto reciente del niño con alguna lesión herpética, sobre todo a nivel labial.
El diagnóstico es clínico. No suele precisar pruebas complementarias. En caso de dudas diagnósticas se puede realizar detección de virus en cultivo celular o mediante inmunofluorescencia directa de los antígenos virales, o PCR (reacción en cadena de la polimerasa) de la lesión, la cual ha sustituido en la actualidad al test de Tzanck, aunque se continúa utilizando5,6. No suele ser necesaria la extracción sanguínea por la banalidad de esta infección, pero en caso de realizarse, se podría solicitar una PCR en sangre para VHS tipos 1 y 2.
El diagnóstico diferencial principal es la paroniquia, la celulitis y el impétigo. En muchas ocasiones, debido a su mayor frecuencia en la asistencia clínica pediátrica, se sospecha una paroniquia o incluso una lesión traumática sobreinfectada en primer lugar. Esto nos puede llevar a plantear tratamientos no apropiados, como el uso de antibioterapia si esta lesión no está sobreinfectada, o incluso el drenaje7.
El panadizo herpético no precisa tratamiento, ya que es una entidad autorresolutiva8. Sin embargo, varios autores plantean el uso de aciclovir oral9 durante 7-10 días o tópico10. En caso de sobreinfección bacteriana estará indicado el uso de antibioterapia tópica u oral en casos más avanzados. Existen casos de panadizos herpéticos recurrentes11 en los que el manejo de elección deberá ser conservador, y se debe mantener un alto índice de sospecha de esta entidad para evitar catalogarla como dermatitis, paroniquias bacterianas u otras patologías12. En pacientes inmunodeprimidos13 es más frecuente la recurrencia del panadizo herpético, incluso se ha descrito un caso de infección por VIH cuyo debut clínico fue un panadizo herpético recurrente. En la edad pediátrica el panadizo herpético recurrente de forma aislada no implicaría necesariamente realizar un estudio de inmunidad al paciente ni de infección por VIH.
El tratamiento, como se ha comentado, no incluye el drenaje quirúrgico, ya que no solo entorpece la evolución, sino que además puede dar lugar a la diseminación del virus herpes, pudiendo llegar a ocasionar una encefalitis herpética.
En el caso que se presenta, la sospecha diagnóstica inicial fue de impétigo, como en la mayoría de los panadizos herpéticos en pediatría. Sin embargo, dada la evolución posterior con presencia de vesículas en dorso de la mano y la gingivoestomatitis asociada, se pudo llevar a cabo el diagnóstico de panadizo herpético y comenzar el tratamiento. El hallazgo de una gingivoestomatitis herpética coincidente en el tiempo con el panadizo herpético no es algo casual, ya que la etiología de ambas afecciones es la misma, el virus herpes simple, y posiblemente la propia paciente se autoinoculó el virus en el dedo. El uso de aciclovir oral en esta paciente se decidió por la evolución de la lesión y la fiebre. En casos localizados, sin afectación del estado general ni gingivoestomatitis herpética con disminución de la orexia, se debe plantear una actitud expectante porque, como ya se ha comentado, la evolución del panadizo herpético es autorresolutiva.
Como consideraciones finales, hay que señalar la importancia de conocer esta patología, especialmente porque está contraindicado el drenaje de la lesión que podría producir una diseminación del virus herpes por el organismo, pudiendo llegar a producir complicaciones. Este caso clínico no solo pone de manifiesto la importancia de conocer el panadizo herpético, sino también la importancia del control evolutivo de las lesiones cutáneas en los pacientes pediátricos, así como de llevar a cabo una anamnesis detallada y una exploración física completa. Aunque la lesión se localiza en el dedo de la mano, la exploración de la orofaringe en pacientes menores de 2 años debe ser obligada para poder detectar una gingivoestomatitis que inicialmente puede no sospecharse y nos orientaría claramente sobre el origen herpético de la lesión.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
PCR: reacción en cadena de la polimerasa · VIH: virus de la inmunodeficiencia humana · VHS: virus herpes simple.
BIBLIOGRAFÍA
- Pintor E, Montilla P, Catalan P, Burillo A, Gargantilla P, Herreros B. Recurrent infection in the left thumb. Infection. 2013;41:1203-4.
- Sanders JE, Garcia SE. Pediatric herpes simplex virus infections: an evidence-based approach to treatment. Pediatr Emerg Med Practice. 2014;11:1-19; quiz 19.
- Feder HM, Geller RW. Herpetic whitlow of the great toe. N Eng J Med. 1992;326:1295-6.
- Lieberman l, Castro D, Bhatt A, Guyer F. Case report: palmar herpetic whitlow and forearm lymphangitis in a 10-year-old female. BMC Pediatr. 2019;19:450.
- Izzo S, Ahmed M. Herpetic Whitlow. N Eng J Med. 2014;371:e25.
- Lima RB, Borges MDP, de Araujo LF, Martins CJ. Herpetic whitlow in a child with AIDS: the importance of Tzanck test in the diagnosis. An Bras Dermatol. 2021;96:477-81.
- Collier E, Parikh P, Martin-Blais R, Chen J, Anand V. Herpetic whitlow of the toe presenting with severe viral cellulitis. Pediatr Dermatol. 2019;36:406-7.
- Rerucha CM, Ewing JT, Oppenlander KE, Cowan WC. Acute Hand Infections. Am Fam Physician. 2019;99:228-36.
- James SH, Whitley RJ. Treatment of Herpes Simplex Virus Infections in Pediatric Patients: Current Status and Future Needs. Clin Phar Therapeutics. 2010;88:720-4.
- Usatine RP, Tinitigan R. Nongenital Herpes Simplex Virus. Am Fam Physician. 2010;82:1075-82.
- Foti C, Romita P, Mascia P, Miragliotta G, Calvario A. Atypical Herpetic Whitlow: A Diagnosis to Consider. Endocr Metab Immune Disord Drug Targets. 2017;17:3-4.
- Raykova VV. Learning from Mistakes - a Case of Pediatric Patient with Recurrent Whitlow. Folia Med (Plovdiv). 2019;61:478-80.
- Camasmie HR, Leda S, Lupi O, Lima RB, D'Acri AM, Martins CJ. Chronic herpetic whitlow as the first manifestation of HIV infection. AIDS. 2016;30:2254-6.