Conocimientos de los pediatras sobre la laringomalacia: ¿siempre es un proceso banal?
Juan Valencia Ramosa, Alicia Mirás Veigaa, María L. Alonso Álvarezb, Fernando Gómez Sáeza, Pedro P. Oyágüez Ugidosa, Isabel del Blanco Gómeza, Ana Navazo Eguíac
aUnidad de Cuidados Intensivos Pediátricos. Hospital Universitario de Burgos. Burgos. España.
bNeumología-Unidad de Trastornos Respiratorios del Sueño. Hospital Universitario de Burgos. Burgos. España.
cOtorrinolaringología. Hospital Universitario de Burgos. Burgos. España.
Correspondencia: J Valencia. Correo electrónico: jvalenra@gmail.com
Cómo citar este artículo: Valencia Ramos J, Mirás Veiga A, Alonso Álvarez ML, Gómez Sáez F, Oyágüez Ugidos PP, del Blanco Gómez I, et al. Conocimientos de los pediatras sobre la laringomalacia: ¿siempre es un proceso banal? Rev Pediatr Aten Primaria. 2016;70:e63-e72.
Publicado en Internet: 31-05-2016 - Número de visitas: 36514
Resumen
Introducción y objetivo: se diseñó una encuesta nacional para analizar el grado de conocimientos teóricos y la actitud de los pediatras ante la laringomalacia por la percepción de que algunos casos graves son infravalorados.
Material y método: estudio transversal, descriptivo y analítico, de ámbito nacional, mediante encuesta online.Incluyó pediatras del área hospitalaria y Atención Primaria, diseñándose un cuestionario de 16 preguntas. Las variables recogidas fueron filiación, conocimientos generales, diagnóstico y manejo de la laringomalacia.
Resultados: se contestaron 233 encuestas. La actitud mayoritaria ante un caso de laringomalacia era expectante (54,1%), no existiendo diferencias en función de la experiencia de los pediatras, ni por años trabajados ni por número de casos de laringomalacia atendidos. El grado de conocimientos generales de los encuestados fue superior al 89%, disminuyendo al 57% en conocimientos referidos a las laringomalacias graves. El 67% conocía las pruebas complementarias a aplicar en los casos graves y el 73,3%
Conclusiones: la encuesta muestra que la laringomalacia es una patología conocida, aunque existe disparidad en la actitud inicial a seguir y en las herramientas que utilizan los pediatras para basar su manejo. A pesar de que el grado de conocimiento general conceptual y diagnóstico es adecuado, este disminuye en conceptos más específicos que engloban a los casos de laringomalacia grave. Sería deseable la elaboración de guías clínicas y protocolos para estandarizar el manejo de la laringomalacia.
Palabras clave
● Encuesta ● Fibroscopia ● Laringomalacia ● Trastornos del sueño ● Ventilación no invasivaINTRODUCCIÓN
Tradicionalmente la laringomalacia ha sido considerada por los pediatras como un proceso madurativo y sin repercusión sobre el paciente. Sin embargo, hasta en un 20% de niños la laringomalacia es grave, lo que puede derivar en el desarrollo de complicaciones como síndrome de apnea-hipopnea del sueño (SAHS), deformidad esternal, retraso ponderal1, etc.
La laringomalacia es un colapso de las estructuras supraglóticas durante la inspiración. Su incidencia real es desconocida. Su epidemiología no está clara2, pero es la causa más común de estridor en recién nacidos, afectando aproximadamente al 45-75% de todos los niños con estridor congénito3. En cuanto a su etiología, clásicamente se ha postulado como origen un defecto en la maduración de las estructuras faringolaríngeas. La elevada prevalencia de enfermedades neuromusculares en estos pacientes4, así como las series descritas de laringomalacias adquiridas secundarias a alteraciones neurológicas5, han orientado a establecer un origen neuromuscular como la teoría actual más reconocida.
En los pacientes con laringomalacia existe una prevalencia alta de patología asociada de la vía aérea, como discinesia laríngea, parálisis de cuerdas vocales, estenosis subglótica y traqueomalacia6, siendo más frecuente esta asociación en las graves7.
La mayoría de los niños con laringomalacia tendrán una sintomatología leve con un curso benigno de la enfermedad, resolviéndose a los 12-24 meses de edad3.
El diagnóstico es clínico, reservándose las pruebas complementarias para los casos graves. Existen comorbilidades asociadas a esta patología, siendo el reflujo gastroesofágico y la afectación neurológica las más frecuentes. Otras que influyen en el pronóstico final son la presencia de lesiones adicionales en vía aérea, enfermedades congénitas cardiacas y la presencia de síndromes o alteraciones genéticas8.
El manejo de la laringomalacia depende de la gravedad, la cual no está determinada por el grado de estridor, sino por el grado de obstrucción de la vía aérea. De esta forma el espectro se puede dividir en leve, moderada y grave9. Las primeras representan un 40% de los casos y la clínica típica es un estridor inspiratorio que se resuelve en su mayoría con una actitud expectante. Las moderadas, otro 40% de los casos, asociarán además sintomatología relacionada con la alimentación y precisarán frecuentemente tratamiento antirreflujo. Por último, los casos graves serán subsidiarios de tratamiento quirúrgico, generalmente supraglotoplastia8. Se consideran signos de gravedad la escasa ganancia ponderal (tanto por dificultades en la ingesta, como por aumento del metabolismo basal por la dificultad respiratoria), la presencia de episodios de dificultad respiratoria con retracciones costales y esternal, de SAHS y de episodios de atragantamiento2. Algunos pacientes con laringomalacias graves pueden secundariamente desarrollar pectus excavatum10 por las intensas retracciones esternales, e incluso cuadros de insuficiencia respiratoria crónica que condicionen hipertensión pulmonar e insuficiencia cardiaca11.
Por lo tanto, en el subgrupo de pacientes con laringomalacia grave es necesario la realización de una fibroscopia flexible de la vía aérea superior e inferior para confirmar el diagnóstico, titular el grado de obstrucción y descartar patología asociada6, así como la realización de una poligrafía respiratoria para determinar el índice de apnea/hiponea (IAH)12. En los pacientes con un IAH elevado es necesario adoptar medidas terapéuticas, que pueden consistir en tratamiento quirúrgico y curativo (supraglotoplastia)8,o bien administrar durante un tiempo ventilación no invasiva (VNI), lo que permite que el paciente mantenga un adecuado patrón ventilatorio mientras con el tiempo se va resolviendo la laringomalacia.
Ante la percepción subjetiva de que algunos casos de laringomalacia grave ingresados en nuestra unidad habían sido infravalorados previamente, pensamos que sería interesante saber hasta qué punto esa percepción era cierta. Para poder comprobar esta hipótesis, diseñamos una encuesta dirigida a pediatras de todos los ámbitos, Atención Primaria y Hospitalaria, y dentro de esta última, dirigida a todas las subespecialidades. Se incluyeron tanto adjuntos como médicos internos residentes (MIR) de Pediatría. El objetivo era conocer el manejo diagnóstico y terapéutico que realizan los pediatras ante un caso de laringomalacia, así como estratificar a los pediatras en función de su lugar de trabajo: Atención Primaria (AP), planta hospitalaria/consultas externas, Unidad de Cuidados Intensivos Pediátricos (UCIP), unidades neonatales y urgencias de Pediatría.
MATERIAL Y MÉTODOS
Estudio transversal, descriptivo, analítico, de ámbito nacional, mediante una encuesta online voluntaria y anónima. El criterio de inclusión fue ser especialista en Pediatría, o MIR-Pediatría, incluyéndose pediatras del área hospitalaria y AP. El cuestionario constó de 16 preguntas, distribuidas en cuatro bloques: conocimientos generales; diagnóstico, comorbilidades y VNI. El periodo de recogida fue del 10 de enero del 2015 al 24 defebrero de ese mismo año. Las variables recogidas fueron la filiación del encuestado, los conocimientos generales del mismo sobre la laringomalacia, sobre su diagnóstico y el posible manejo multidisciplinar de la misma.
La encuesta se envió y se difundió a través de páginas web de diferentes asociaciones de Pediatría: la Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP), la Asociación Vasca de Pediatría de Atención Primaria (AVPAP/AEPap), la Sociedad de Pediatría de Galicia (SOPEGA), la Sociedad de Pediatría de Asturias, Cantabria y Castilla y León (SCCALP) y la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP). En dichas páginas web la encuesta aparecía expuesta como un enlace al que voluntariamente podían acceder los pediatras interesados en cubrir la encuesta. Se utilizó el formato de encuesta online Google Forms®.
Para el análisis estadístico se empleó el programa estadístico informático SPSS® 20.0 (SPSS Inc., Chicago, Illinois, Estados Unidos). Los resultados del análisis descriptivo se expresaron tanto en valores absolutos como en porcentaje. Con fines comparativos, los pediatras se clasificaron según su procedencia (AP, planta/consultas externas, UCIP, Neonatología y Urgencias Pediátricas), según los años de experiencia (0-5, 6-15, 16-25 o > 25; excluyendo los años de formación como residentes) y según los casos de laringomalacia que habían atendido (0, 1-5 o > 5). La comparación de variables se realizó utilizando el análisis de varianza univariante, con la distribución F de Snedecor, considerándose significativa una p < 0,05.
Los investigadores del estudio han sido los únicos que han tenido acceso a los datos de la encuesta.
RESULTADOS
Filiación de los encuestados y experiencia en el manejo de laringomalacia
Respondieron a la encuesta 233 pediatras. El 86,6% (202/233) eran licenciados especialistas y el 13,4% (31/233) MIR. De los primeros, el 42% (98/233) trabajaban en centros de AP y el resto (135/233) en hospitales, procediendo el 28,8% (39/135) de estos últimos de hospitales secundarios/comarcales y el resto (96/135) de hospitales terciarios. Dentro de los hospitales, procedían de planta/consultas el 29,6% (40/135), de UCIP el 22,2% (30/135), de Unidades Neonatales el 11,1% (15/135) y de Urgencias Pediátricas el 11,1% (15/135).
Los años ejercidos como pediatras fueron < 5 en el 24,5% de los casos (57/203), 6-15 años en el 33% (67/203), 16-25 años en el 21,1% (43/203) y > 25 años en el 17,7%(36/203).
Las herramientas en las que basaban el manejo de la laringomalacia fueron: guías clínicas en el 30,9% de los casos (72/233), experiencia en el 27,5% (64/233), protocolos en el 16,7% (39/233), guías y experiencia en el 13,7% (32/233), guías y protocolos en el 4,3%(10/233), guías y protocolos y experiencia en el 3,9%(9/233), y protocolos y experiencia en el 2,6%(6/233).
Conocimientos generales sobre laringomalacia
A la pregunta sobre qué actitud adoptan como pediatras ante un caso de sospecha de laringomalacia, derivaban a Otorrinolaringología el 18,5% (43/232), a Neumología un 15,5% (36/232), a Urgencias Pediátricas un 0,4% (1/232), mantenían una actitud expectante el 53,6% (125/232) y no adoptan ninguna de las medidas anteriores un 11,2% (26/232).
Se realizaron cuatro preguntas sobre conocimientos generales. Las tres primeras fueron orientadas hacia conocimientos básicos y respondieron correctamente casi un 90%. En la Tabla 1 se muestran desglosadas cada una de estas preguntas y el porcentaje de acierto de cada una de ellas. En la pregunta 4, el acierto es del 56,5% (130/230) al coincidir en que es falso que el estridor de la laringomalacia sea más audible al nacimiento; el 1,7% no creen que las infecciones respiratorias aumenten el estridor, el 24,9% no creen que la hipocalcemia se pueda asociar con la aparición de laringomalacia y el 16,3% creen que la laringomalacia mejora en su pino y empeora en prono, siendo falsas las tres últimas afirmaciones.

Los conocimientos sobre diagnóstico son evaluados en las preguntas 5 y 6. En la pregunta 5 el acierto es del 88,3% (204/231), coincidiendo la mayoría de los pediatras en que el diagnóstico de la laringomalacia es clínico. En la pregunta 6, que hace referencia a las potenciales exploraciones complementarias, el 67,8% (156/230) coinciden en que no deben emplearse en dos copias rígidas para el diagnóstico (respuesta correcta); el 27,8% (64/230) no creen necesaria la presencia de estridor durante la laringoscopia para confirmar el diagnóstico, el 3,4% (8/230) cree que debe realizarse radiografía de tórax de forma sistemática para confirmar el diagnóstico y el 0,9% (2/230) consideran falso que la laringoscopia flexible deba excluir patología asociada de la vía aérea, siendo estas tres últimas afirmaciones falsas.
Las siguientes preguntas hacen referencia a las comorbilidades de la laringomalacia, en la pregunta 7 concretamente responden acertadamente un 73,3% (165/225) al coincidir en que el 10% de los pacientes con laringomalacia asocian cardiopatías congénitas; siendo erróneo que la laringomalacia no se relaciona con el reflujo (contestado como cierto por el 14,7%), así como que los pacientes con patología neurológica no presenten mayor tasa de cirugía de la laringomalacia (contestado como cierto por el 5, 3%) y que la traqueomalacia y la estenosis subglótica no se asocian con la laringomalacia (contestado como cierto por el 6,7%). La pregunta 8, centrada en las apneas, es respondida correctamente por el 97,8% (225/230), que coinciden en que la presencia de apneas se confirma por poligrafía respiratoria, en que las apneas son unos de los criterios de inclusión de laringomalacia grave y en que la VNI puede mejorar la sintomatología asociada a las apneas.
En cuanto al manejo con VNI, en pregunta 9 el 85,6% (190/222) coincide en que la VNI es útil en pacientes conlaringomalacia grave.
De forma más detallada las respuestas a las preguntas planteadas en la encuesta se muestran en las Tablas 1-4, divididas en conocimientos generales, diagnóstico, comorbilidades y empleo de VNI respectivamente.



Comparación de las respuestas según el lugar de trabajo de los encuestados
Los resultados obtenidos al analizar si existían diferencias en el grado de acierto a las preguntas planteadas en función del lugar de trabajo/subespecialidad de cada pediatra se muestran en la Tabla 5. En las preguntas sobre conocimientos generales de laringomalacia (1, 2 y 3) y de comorbilidades (7 y 8) no existen diferencias estadísticamente significativas entre los pediatras en función de su puesto habitual de trabajo. Se encuentran diferencias entre los pediatras en las preguntas 4 (conocimientos específicos) y 5 (diagnóstico), siendo el porcentaje de acierto mayor en los pediatras de Unidades Neonatales en ambas preguntas y en los de Urgencias en la segunda, sin alcanzar dichas diferencias significación estadística.
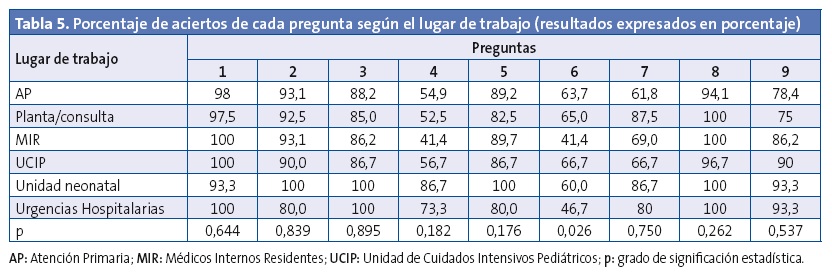
En la pregunta 6, referida también al diagnóstico, fue en la única en la que se encontró diferente grado de acierto entre los pediatras en función de su lugar de trabajo con significación estadística (p = 0,026).
La pregunta 9, referida al empleo de VNI, obtuvo la menor tasa de respuestas (n = 222) y en ellas respondieron correctamente con más frecuencia los pediatras de Urgencias, UCIP y Unidades Neonatales, sin alcanzar esas diferencias significación estadística.
Comparación de la actitud ante un caso de laringomalacia en función del número de casos previos vistos y de los años de experiencia laboral
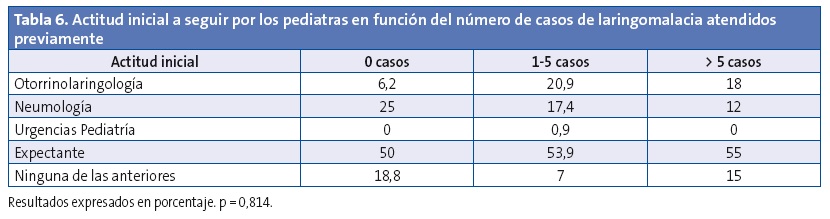
No se encontraron diferencias estadísticamente significativas en la actitud inicial que adoptan los pediatras en función del número de casos de laringomalacia vistos previamente; manteniéndose el mismo porcentaje de actitud inicial expectante (Tabla 6).
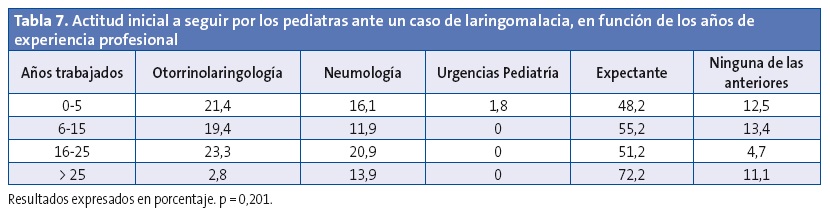
Tampoco en la actitud inicial se encontraron diferencias estadísticamente significativas en función de los años de experiencia profesional (Tabla 7), si bien el subgrupo de mayor edad era el que mantenía con más frecuencia actitud expectante (72,2%) y el que menos derivaba a Otorrinolaringología (2,8%).
Herramientas (guías y/o protocolos propios de cada unidad y/o experiencia profesional) utilizadas ante un caso de laringomalacia en función de los años de experiencia laboral
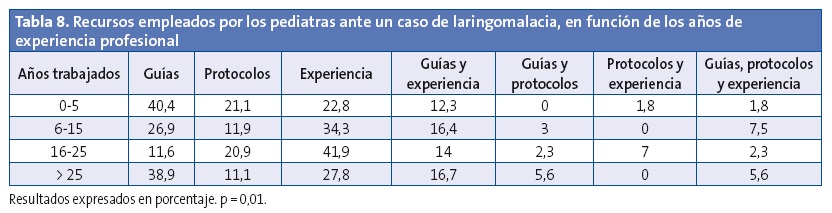
En la Tabla 8 aparece reflejado cómo los pediatras con experiencia laboral menor de cinco años y los de mayor de 25 años utilizan de forma exclusiva su experiencia personal con menor frecuencia que los de experiencia laboral intermedia (22,8% y 27,8% frente a 41,9% y 34,3%, p=0,014). El uso de protocolos y de guías es mayor en los pediatras con menor experiencia laboral (40,4% y 21,1% respectivamente).
DISCUSIÓN
La encuesta refleja el conocimiento global y la actitud frente a la laringomalacia de los pediatras españoles. La muestra es representativa, dado que participaron a partes iguales pediatras de AP y de hospitales, tanto comarcales como terciarios y dentro de estos, pediatras de las diferentes subespecialidades. Así mismo, han participado pediatras con diferente grado de experiencia laboral.
Respecto a la actitud seguida por los pediatras de la encuesta, destaca la disparidad de respuestas, siendo la más frecuente la actitud expectante, que indica que no hay un consenso claro sobre cómo actuar con estos pacientes y que en general predomina la actitud de esperar y observar, probablemente por ser considerado un proceso madurativo y autorresolutivo. Dicha actitud es independiente tanto de la experiencia profesional, del número de casos atendidos previamente de laringomalacia como del tiempo que llevan ejerciendo la profesión. Aunque los pediatras con más de 25 años de tiempo trabajado en la especialidad son los que mantienen una actitud expectante con más frecuencia, estas diferencias no alcanzan significación estadística, lo que refuerza la hipótesis de la idea clásica sobre la laringomalacia como proceso banal.
De las herramientas empleadas para manejar la laringomalacia, la más utilizada son las guías clínicas, seguidas de la experiencia profesional. Esto resulta llamativo dado que no existen guías clínicas sobre el manejo de estos pacientes y eso explica que hasta un 27,9% de los encuestados refiera basarse simplemente en su experiencia.
El acierto en las 3 primeras preguntas, orientadas hacia conocimientos básicos de laringomalacia, fue elevado; no obstante este descendió al 56,5% en la pregunta 4, referida a conocimientos más específicos y enfocados hacia las laringomalacias graves, lo que demuestra que los pediatras conocen en esencia en lo que consiste la laringomalacia, pero existe mayor desconocimiento en lo que atañe a los casos graves, que pueden representar hasta un 20%9, y abocar no solo en obstrucción grave de la vía aérea sino también en trastornos de la alimentación, siendo estos casos los señalados en la literatura científica como subsidiarios de cirugía3. El porcentaje de acierto también es bajo (67,8%) en la pregunta 6, sobre exploraciones complementarias, que precisamente están indicadas en los casos más graves, reforzando la idea de que es en los casos graves en donde los pediatras muestran mayor grado de desconocimiento.
Pese a que los casos graves son los que en principio precisan asistencia hospitalaria, no se aprecian diferencias en el conocimiento de la misma en función del lugar de trabajo de los pediatras, salvo en la pregunta 6, en las que el acierto es mayor en las Unidades Neonatales y en pediatras de Urgencias, sin que encontremos una causa que justifique estas diferencias.
La última pregunta, sobre el empleo de VNI en la laringomalacia, es la que menos pediatras han respondido (222/233), quizá porque la mayoría de los pediatras no manejan la VNI. En ella el índice de acierto es mayor, como cabría esperar, en los pediatras que están familiarizados con el empleo de la VNI como son los de UCIP, Unidades Neonatales y Urgencias. Respecto al abordaje terapéutico, existen dos formas de realizarlo: el tratamiento médico y el quirúrgico. La cirugía está indicada en casos de laringomalacia grave o ante la ausencia de respuesta al tratamiento médico. La cirugía ha evolucionado desde 1898, cuando Variot propuso las primeras resecciones del exceso de mucosa de los pliegues aritenoepiglóticos hasta las actuales técnicas endoscópicas14, no exentas estas de complicaciones15. El empleo de la VNI ha sido propuesto hasta el momento como medida adecuada en pacientes con laringomalacia grave complicada con SAHS, escasa ganancia ponderal o casos extremos de hipertensión arterial pulmonar, cuando no es posible realizar cirugía o como puente al acto quirúrgico3,16.
Apenas existe literatura médica publicada que haga referencia al manejo de la VNI como medida terapéutica exclusiva en los casos de laringomalacia grave. En 2001 Fauroux et al. emplean la VNI como alternativa a la traqueostomía, partiendo de la hipótesis de que la VNI con presión soporte asociada a presión al final de espiración había demostrado ser eficaz en la obstrucción de vía aérea y la hipoventilación alveolar16.
En nuestro centro, al no disponer de cirugía de vía aérea, ante un caso en el que se sospeche una laringomalacia grave, desde la UCIP coordinamos la realización de una polisomnografía, para detectar la presencia de apneas secundarias a esta y la realización de una fibroscopia de vía aérea superior e inferior para determinar la gravedad de la obstrucción. Se considera diagnóstico de SAHS un IAH mayor o igual a 3. Sin embargo, no existe un consenso para la laringomalacia, siendo la indicación de tratamiento, además de un SAHS, la repercusión clínica que presente en el niño12,17.
De esta forma obtenemos aquellos pacientes subsidiarios de VNI y titulamos la presión necesaria para evitar el colapso de la vía aérea. Los pacientes que lo precisen son dados de alta a domicilio con VNI, tras instruir a los padres en el manejo de la VNI. Sería interesante la realización de estudios prospectivos aleatorizados, aleatorizados y doble ciego, que permitan comparar los resultados del manejo quirúrgico frente al manejo con VNI.
CONCLUSIONES
La tendencia clásica a considerar la laringomalacia como un proceso madurativo, con resolución autolimitada, sigue estando presente entre los pediatras, independientemente de su procedencia (AP u Hospitalaria), de los años de experiencia profesional y del número de pacientes atendidos previamente con esta entidad. La disparidad en la actitud inicial a seguir, el hecho de que uno de cada cuatro pediatras utilice exclusivamente la experiencia como herramienta para manejar la laringomalacia y la disminución en el porcentaje de acierto en conocimientos concernientes a los cuadros más graves revelan la incertidumbre que existe alrededor de esta patología. Sería deseable la elaboración de guías clínicas y protocolos que posibiliten estandarizar el manejo de la laringomalacia, y hagan hincapié en la necesidad de identificación de pacientes con laringomalacias graves subsidiarios de un estudio más extenso y manejo con VNI/supraglotoplastia.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: AP: Atención Primaria • AVPAP/AEPap: Asociación Vasca de Pediatría de Atención Primaria • IAH: índice de apnea/hiponea • MIR: médicos internos residentes • SAHS: síndrome de apnea-hipopnea del sueño • SCCALP: Sociedad de Pediatría de Asturias, Cantabria y Castilla y León • SECIP: Sociedad Española de Cuidados Intensivos Pediátricos • SEPEAP: Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria • SOPEGA: Sociedad de Pediatría de Galicia • UCIP: Unidad de Cuidados Intensivos Pediátricos • VNI: ventilación no invasiva.
AGRADECIMIENTOS
A la UCI-Pediátrica y en especial a la Dra. Mirás por su esfuerzo y paciencia. Al Servicio de Neumología-Unidad del sueño y al de Otorrinolaringología por su estrecha cooperación y aportaciones al manuscrito. Por último, a la Dra. Cilla, por su colaboración desinteresada.
BIBLIOGRAFÍA
- Richter GT, Wootten T, Rutter MJ, Thompson MD. Impact of supraglottoplasty on aspiration in severe laryngomalacia. Ann Otol Rhinol Laryngol. 2009;118:259-66.
- Ayari S, Aubertinb G, Girschig H, Van Den Abbeeled T, Mondaine M. Pathophysiology and diagnostic approach to laryngomalacia in infants. Eur Ann Otorhinolaryngol Head Neck Dis. 2012;129:257-63.
- Richter GT, Thompson DM. The surgical management of laryngomalacia. Otolaryngol Clin North Am. 2008;41:837-64.
- Richter GT, Thompson DM. Laryngomalacia. En: Haver K, Brigger M, Hardy S, Hartnick CJ, (eds). Pediatric aerodigestive disorders. San Diego: Plural Publishing; 2009. p. 165-87.
- Archer SM. Acquired flaccid larynx. A case report supporting the neurologic theory of laryngomalacia. Arch Otolaryngol Head Neck Surg. 1992;118:654-7.
- Mancuso RF, Choi SS, Zalzal GH, Grundfast KM. Laryngomalacia. The search for the second lesion. Arch Otolaryngol Head Neck Surg. 1996;122:302-6.
- Dickson JM, Richter GT, Meinzen-Derr J. Secondary airway lesions in infants with laryngomalacia. Ann Otol Rhinol Laryngol. 2009;118:37-43.
- Landry AM, Thompson DM. Laryngomalacia: disease presentation, spectrum, and management. Int J Pediatr. 2012:753526.
- Thompson DM. Abnormal sensorimotor integrative function of the larynx in congenital laryngomalacia: a new theory of etiology. Laryngoscope. 2007;117:1-33.
- Lane RW, Weider DJ, Steinem C. Laryngomalacia. A review and case report of surgical treatment with resolution of pectus excavatum. Arch Otolaryngol. 1984;110:546-51.
- Jacobs IN, Teague WG, Bland Jr JW. Pulmonary vascular complications of chronic airway obstruction in children. Arch Otolaryngol Head Neck Surg. 1997;123:700-4.
- Alonso-Álvarez ML, Canet T, Cubell-Alarco M, Estivill E, Fernández-Julián E, Gozal D, et al. Documento de consenso del síndrome de apneas-hipopneas durante el sueño en niños. Arch Bronconeumol. 2011;47:2-18.
- Thorne MC, Garetz SL. Laryngomalacia: Review and Summary of Current Clinical Practice in 2015. Paediatr Respir Rev. 2016;17:3-8.
- Senders CW, Navarrete EG. Laser supraglottoplasty for laryngomalacia: are specific anatomical defects more influential than associated anomalies on outcome? Int J Pediatr Otorhinolaryngol. 2001;57:235-44.
- Ayari S, Aubertin G, Girschig H, Van Den Abbeele T, Denoyelle F, Couloignier V, et al. Management of laryngomalacia. Eur Ann Otorhinolaryngol Head Neck Dis. 2013;130:15-21.
- Fauroux B, Pigeot J, Polkey MI, Roger G, Boulé M, Clément A, et al. Chronic stridor caused by laryngomalacia in children: work of breathing and effects of noninvasive ventilatory assistance. Am J Respir Crit Care Med. 2001;15:164:1874-8.
- Marcus CL, Brooks LJ, Draper KA, Gozal D, Halbower AC, Jones J, et al. Diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics. 2012;130:e714-55.






