Vol. 24 - Num. 94
Documento de consenso
Comentario del CEIPV a las nuevas guías europeas de prevención cardiovascular 2021
Carlos Brotonsa, Miguel Camafortb, María del Mar Castellanosc, Albert Claràd, Olga Cortés Ricoe, Ángel Díaz Rodríguezf, Roberto Elosuag, Manuel Gorostidih, Antonio M. Hernándezi, María Herranzj, Soledad Justok, Carlos Lahozl, Pilar Niñom, Vicente Pallarés-Carrataláf, Juan Pedro Botetn, Antonio Pérez Pérezo, Miguel Ángel Royo Bordonadap, Rafael Santamaríaq, Ricard Tresserrasr, Alberto Zamoras, Inés Zuzak, Pedro Armariot
aSociedad Española de Medicina Familiar y Comunitaria (SemFYC) . Barcelona. España.
bSociedad Española de Medicina Interna. Madrid. España.
cSociedad Española de Neurología. Barcelona. España.
dSociedad Española de Angiología y Cirugía Vascular . Madrid. España.
eAsociación Española de Pediatría de Atención Primaria. Madrid. España.
fSociedad Española de Médicos de Atención Primaria (Semergen) . Madrid. España.
gSociedad Española de Epidemiología (SEE). Barcelona. España.
hSociedad Española de Nefrología. Santander. España.
iSociedad Española de Diabetes. Madrid. España.
jFederación de Asociaciones de Enfermería Comunitaria y Atención Primaria (FAECAP). Madrid. España.
kMinisterio de Sanidad. Madrid. España.
lSociedad Española de Medicina Interna (SEMI) . Madrid. España.
mSociedad Española de Medicina y Seguridad del Trabajo. Madrid. España.
nSociedad Española de Arteriosclerosis . Barcelona. España.
oSociedad Española de Diabetes . Madrid. España.
pInstituto de Salud Carlos III. Madrid. España.
qSociedad Española de Nefrología . Santander. España.
rSociedad Española de Salud Pública y Administración Sanitaria (SESPAS). Barcelona. España.
sSociedad Española de Arteriosclerosis. Barcelona. España.
tSociedad Española de Hipertensión-Liga Española para la Lucha contra la Hipertensión Arterial . Madrid. España.
Correspondencia: O Cortés. Correo electrónico: cortesrolga@gmail.com
Cómo citar este artículo: Brotons C, Camafort M, Castellanos MM, Clarà A, Cortés Rico O, Díaz Rodríguez A, et al. Comentario del CEIPV a las nuevas guías europeas de prevención cardiovascular 2021 . Rev Pediatr Aten Primaria. 2022;24:e261-e273.
Publicado en Internet: 15-06-2022 - Número de visitas: 10443
Resumen
Presentamos la adaptación española de las Guías Europeas de Prevención Cardiovascular 2021. En esta actualización, además del abordaje individual, se pone mucho más énfasis en las políticas sanitarias como estrategia de prevención poblacional. Se recomienda el cálculo del riesgo vascular de manera sistemática a todas las personas adultas con algún factor de riesgo vascular. Los objetivos terapéuticos para el colesterol LDL, la presión arterial y la glucemia no han cambiado respecto a las anteriores guías, pero se recomienda alcanzar estos objetivos de forma escalonada (etapas 1 y 2). Se recomienda llegar siempre hasta la etapa 2, y la intensificación del tratamiento dependerá del riesgo a los 10 años y de por vida, del beneficio del tratamiento, de las comorbilidades, de la fragilidad y de las preferencias de los pacientes. Las guías presentan por primera vez un nuevo modelo para calcular el riesgo -SCORE2 y SCORE2-OP de morbimortalidad vascular en los próximos 10 años (infarto de miocardio, ictus y mortalidad vascular) en hombres y mujeres entre 40 y 89 años. Otra de las novedades sustanciales es el establecimiento de diferentes umbrales de riesgo dependiendo de la edad (<50, 50-69, ≥70 años).
Se presentan diferentes algoritmos de cálculo del riesgo vascular y tratamiento de los factores de riesgo vascular para personas aparentemente sanas, pacientes con diabetes y pacientes con enfermedad vascular aterosclerótica. Los pacientes con enfermedad renal crónica se considerarán de riesgo alto o muy alto según la tasa del filtrado glomerular y el cociente albúmina/creatinina. Se incluyen innovaciones en las recomendaciones sobre los estilos de vida, adaptadas a las recomendaciones del Ministerio de Sanidad, así como aspectos novedosos relacionados con el control de los lípidos, la presión arterial, la diabetes y la insuficiencia renal crónica.
Palabras clave
● Control de lípidos ● Diabetes ● Dieta saludable ● Enfermedades vasculares ● Guías de práctica clínica ● Hipertensión arterial ● Prevención y control ● Riesgo cardiovascular ● TabacoINTRODUCCIÓN
Las nuevas guías Europeas de Prevención Cardiovascular (CV)1 se han publicado cinco años después de las últimas del 20162, aunque se hizo una actualización en 20203 de la que el Comité Español Interdisciplinar para la Prevención Vascular (CEIPV) hizo un comentario crítico4.
Las guías de 2021 han sido elaboradas por 13 sociedades científicas europeas y han introducido novedades destacables que se comentan a continuación. Además del abordaje individual de la prevención cardiovascular, ponen un énfasis especial en la estrategia poblacional y de salud pública, que desde el CEIPV siempre se ha considerado muy pertinente, como reflejan los documentos publicados y los programas de las jornadas bienales organizadas en el Ministerio de Sanidad. Son unas guías más complejas que las anteriores, porque buscan un abordaje más personalizado, lo que ciertamente refleja la diversidad fenotípica de los pacientes atendidos en la práctica clínica.
EVALUACIÓN DEL RIESGO VASCULAR
En las nuevas guías de prevención cardiovascular se recomienda el cálculo del riesgo vascular (RV) de manera sistemática a todas las personas adultas con algún factor de RV, pudiéndose considerar también en los hombres >40 años y las mujeres >50 años, y que se pueda repetir cada 5 años. Algunas publicaciones5 han evidenciado potenciales riesgos de etiquetar a las personas como de bajo RV, ya que se les puede dar una falsa seguridad de que están protegidas frente a la enfermedad vascular, lo que compromete su motivación para la prevención de los factores de riesgo. La mayoría de la población se encuentra en estas franjas de riesgo (moderado o bajo), donde se dan más casos de enfermedad vascular en números absolutos. Por esta razón es fundamental la promoción de estilos de vida saludables en toda la población.
Los objetivos terapéuticos para el colesterol LDL (cLDL), la presión arterial (PA) y la glucemia no han cambiado respecto a las anteriores guías, pero se ha modificado la manera de controlarlos en las personas, de forma escalonada (etapas 1 y 2). Este abordaje no es conceptualmente nuevo, e intenta reflejar la práctica clínica habitual de intensificación progresiva de las estrategias terapéuticas como parte de un proceso de decisiones compartidas entre profesionales sanitarios y pacientes. Se recomienda llegar siempre hasta la etapa 2, y la intensificación del tratamiento dependerá del riesgo a los 10 años y de por vida, del beneficio del tratamiento, de las comorbilidades, de la fragilidad y de las preferencias de los pacientes. Sin embargo, no debemos olvidar que, según los resultados del estudio EUROASPIRE6 realizado en 27 países europeos, todavía estamos lejos de la consecución de los objetivos terapéuticos (un 71% de las personas con patología coronaria tenían un cLDL ≥70 mg/dl) y esta estrategia en etapas podría facilitar la inercia, comprometiendo la consecución de los objetivos lo antes posible, sobre todo en pacientes de alto o muy alto RV. Por tanto, en pacientes de alto o muy alto RV, particularmente los que ya han padecido un evento vascular, seguimos recomendando la consecución estricta de los objetivos de cLDL junto con la reducción ≥50% del cLDL respecto al basal en una sola etapa y lo más pronto posible. Independientemente del riesgo, se recomienda para todas las personas el abandono del tabaco, la adopción de un estilo de vida saludable y tener una presión arterial sistólica (PAS) <160 mm Hg.
Las guías presentan por primera vez un nuevo modelo para calcular el riesgo, SCORE27 y SCORE2-OP8, que ha sido calibrado para cuatro regiones de Europa según las tasas de mortalidad vascular, perteneciendo España a los países de bajo RV. Esta herramienta permite el cálculo del riesgo de morbimortalidad vascular en los próximos 10 años (infarto de miocardio, ictus y mortalidad vascular) en hombres y mujeres entre 40 y 89 años. Se pueden usar las tablas coloreadas que aparecen en las guías (utilizan PAS, edad, sexo, tabaco y colesterol no HDL), la App de la European Society of Cardiology (ESC) o la herramienta disponible en la web (https://u-prevent.com), que permite la entrada del colesterol total y HDL. Mediante estas aplicaciones es posible calcular también el RV de por vida (LIFE-CV model) y los beneficios del tratamiento en términos de años de vida ganados sin enfermedad vascular. Además, hay herramientas específicas para cálculo del riesgo en personas con diabetes (ADVANCE risk score o DIAL model) y con enfermedad vascular establecida (SMART REACH score o SMART REACH model).
CATEGORÍAS DE RIESGO VASCULAR SEGÚN SCORE2/SCORE2-OP EN PERSONAS APARENTEMENTE SANAS
Otra de las novedades sustanciales es el establecimiento de diferentes umbrales de riesgo dependiendo de la edad, como se muestra en la Tabla 1, a diferencia de las versiones anteriores, que establecían un único umbral de riesgo, al objeto de evitar el infratratamiento en jóvenes y el sobretratamiento en mayores, ya que el beneficio a largo plazo del tratamiento de los factores de RV es mayor en pacientes jóvenes.
| Tabla 1. Categorías de riesgo vascular según grupos de edad* | |||
|---|---|---|---|
| <50 años | 50-69 años | ≥70 años | |
| Bajo a moderado riesgo vascular | <2,5% | <5% | <7,5% |
| Alto riesgo vascular | 2,5 a <7,5% | 5 a <10% | 7,5 a <15% |
| Muy alto riesgo vascular | ≥7,5% | ≥10% | ≥15% |

Se recomienda tratar a toda persona de muy alto riesgo y debería considerarse el tratamiento para las de alto riesgo en función de los modificadores de riesgo, el riesgo de por vida, los beneficios del tratamiento y las preferencias personales.
En las Figuras 1, 2 y 3 se exponen los algoritmos de cálculo del RV y el tratamiento de los factores de RV para personas aparentemente sanas, pacientes con diabetes y pacientes con enfermedad vascular aterosclerótica. Los pacientes con enfermedad renal crónica se considerarán de riesgo alto o muy alto según la tasa del filtrado glomerular y el cociente albúmina/creatinina. Los pacientes con hipercolesterolemia familiar se consideran de alto riesgo.
| Figura 1. Algoritmo de riesgo vascular y objetivos terapéuticos en pacientes aparentemente sanos |
|---|
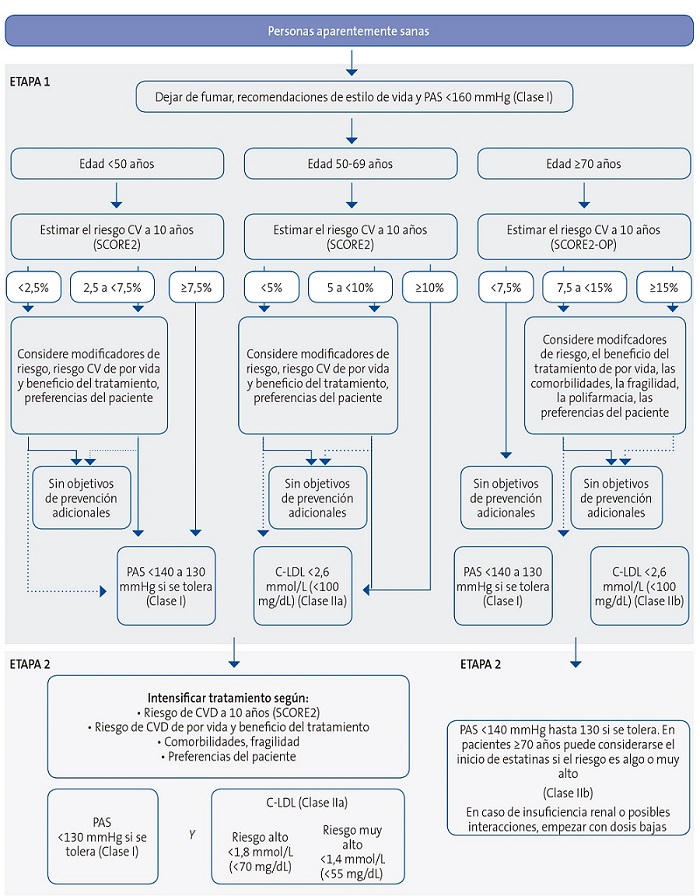 |

| Figura 2. Algoritmo de objetivos terapéuticos y tratamiento farmacológico en pacientes con enfermedad vascular establecida |
|---|
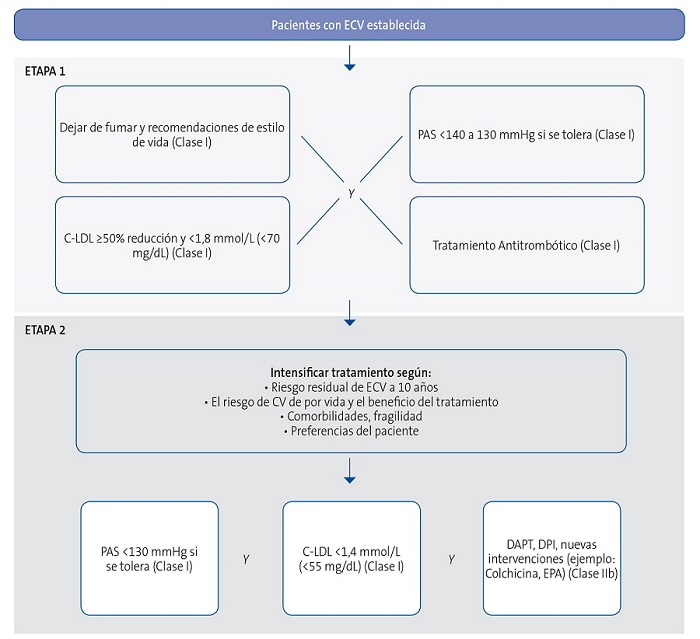 |

| Figura 3. Algoritmo de riesgo vascular; objetivos terapéuticos y tratamiento farmacológico en pacientes con diabetes |
|---|
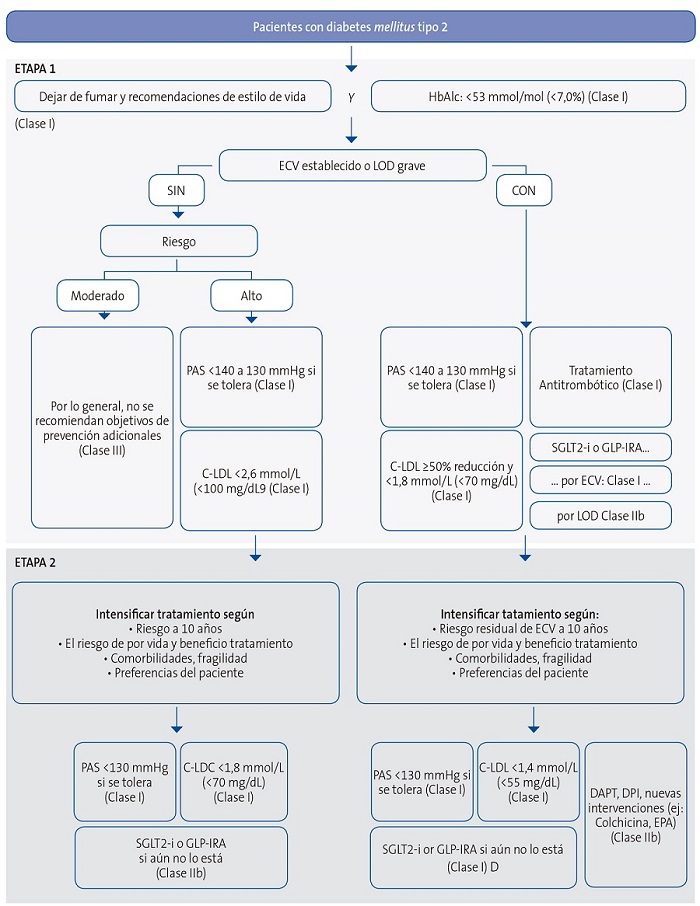 |

Se resalta la importancia de la comunicación con el paciente, recomendándose tener una discusión informada sobre el riesgo y los beneficios terapéuticos, adaptados a las necesidades del individuo. Concretamente, se comenta la necesidad de utilizar el RV de por vida, sobre todo en los más jóvenes, o los beneficios de por vida tras la intervención o la edad vascular.
MODIFICADORES DEL RIESGO
Pocos modificadores del riesgo cumplen los criterios para ser considerados en el cálculo del RV: mejorar la predicción (discriminación y reclasificación), tener un impacto claro en salud pública (número necesario de pacientes que tratar o cribar) y ser factible su realización en la práctica clínica. En la Tabla 2 se resumen los modificadores más relevantes.
| Tabla 2. Modificadores de riesgo |
|---|
|

NOVEDADES EN LAS RECOMENDACIONES SOBRE ESTILOS DE VIDA
El CEIPV ha adaptado las recomendaciones de las nuevas guías basándose en las de la Organización Mundial de la Salud y del Ministerio de Sanidad. Se recomienda:
- Realizar actividad físicamoderada al menos entre 150 y 300 minutos a la semana (o entre 75 y 150 de actividad vigorosa o una combinación equivalente de ambas) y practicar al menos 2 días a la semana actividades de fortalecimiento muscular, de mejora de masa ósea y de flexibilidad9,10.
- Reducir los periodos sedentarios, con descansos activos cada 1 o 2 horas, incrementar el transporte activo y limitar el tiempo delante de una pantalla9,10.
- Adoptar una alimentación saludable y sostenible basada en alimentos frescos, de temporada y proximidad: comer al menos 5 raciones de fruta y verdura al día, cereales integrales, priorizar la proteína de origen vegetal (legumbres, frutos secos) y pescado, preferentemente azul, incorporando huevos, pollo, yogur natural y leche con moderación, y evitar carnes rojas o procesadas, alimentos precocinados, bollería industrial y bebidas azucaradas11.
- Evitar el consumo de bebidas alcohólicas, ya que es la única recomendación que evita los riesgos asociados a su consumo. Si se consume, cuanto menos mejor, y siempre por debajo de los límites de consumo de bajo riesgo: 10 gramos alcohol/día (1 Unidad de Bebida Estándar, UBE) en mujeres y 20 g/día (2 UBE) en hombres12, dejando algunos días a la semana libres sin alcohol y evitando los episodios de consumo intensivo. En menores de 18 años, durante el embarazo y la lactancia materna debe evitarse completamente el consumo.
- Abandonar el consumo de tabaco en cualquiera de sus formas, incluido el tabaco calentado y productos relacionados como los cigarrillos electrónicos y evitar la exposición ambiental al humo del tabaco.
NOVEDADES EN EL TRATAMIENTO DE LOS FACTORES DE RIESGO EN PACIENTES CON ENFERMEDAD VASCULAR
- Lípidos: se aconseja un abordaje escalonado de intensificación del tratamiento en personas aparentemente sanas de alto o muy alto RV y en pacientes con enfermedad vascular o diabetes, teniendo en cuenta el RV, el beneficio del tratamiento, los modificadores del riesgo, las comorbilidades y las preferencias personales. En pacientes que han padecido una enfermedad vascular, para conseguir llegar a los objetivos terapéuticos de cLDL lo antes posible, se recomienda pasar directamente a la etapa 2 (ver apartado de Riesgo Vascular). Se recomiendan las estatinas de alta intensidad en personas de muy alto riesgo o con enfermedad vascular y, si no se consiguen los objetivos de cLDL, se debería añadir ezetimiba, y si aún no se logran los objetivos, debería añadirse un inhibidor del PCSK9. Aunque esta recomendación está en línea con la consecución de los objetivos en dos etapas, es difícil conseguir reducciones ≥50% en cLDL, excepto con las máximas dosis de atorvastatina y rosuvastatina. Las evidencias disponibles permiten cambiar la terminología de estatinas de alta potencia por la de terapias hipolipemiantes de alta intensidad13. De esta forma, la primera opción en pacientes de alto o muy alto RV podría ser utilizar dosis no máximas de estatinas (atorvastatina 40 mg o rosuvastatina 10 mg) asociadas a ezetimiba, que facilitan la consecución de los objetivos terapéuticos con una mejor tolerancia y adherencia. Se podría considerar añadir ácidos grasos n-3 (icosapento de etilo 2×2 g/día) al tratamiento con estatinas en pacientes de alto o muy alto riesgo con hipertrigliceridemia leve/moderada (a partir de niveles de triglicéridos superiores a 150 mg/dl).
- Hipertensión arterial: en contraposición a las guías americanas (ACC/AHA 2017), se sigue recomendando el mismo umbral clásico para la definición de hipertensión (HTA) y para la clasificación en PA óptima, PA normal, normal-alta e HTA grados 1-3 (Tabla 3). La Sociedad Española de Hipertensión-Liga Española para la Lucha contra la Hipertensión arterial (SEH-LELHA) ya publicó un documento de posicionamiento justificando la conveniencia de mantener este mismo punto de corte para la definición de HTA14.
Tabla 3. Clasificación de la PA clínica (en consulta) según los valores de la PA clínica Categoría de PA* PAS PAD PA óptima <120 mm Hg y <80 mm Hg PA normal 120-129 mm Hg o 80-84 mm Hg PA normal-alta 130-139 mm Hg o 85-89 mm Hg HTA grado 1 140-159 mm Hg o 90-99 mm Hg HTA grado 2 160-179 mm Hg o 100-109 mm Hg HTA grado 3 ≥180 mm Hg o ≥110 mm Hg HTA sistólica aislada ≥140 mm Hg y <90 mm Hg *Las definiciones se basan en la PA medida en sedestación en la consulta. La PA para la clasificación se basará en la media de 2 o más lecturas, en 2 o más ocasiones, siguiendo las recomendaciones estandarizadas para medidas de calidad. Los sujetos con PAS y PAD en categorías diferentes se clasificarán en la categoría más alta.
Las guías actuales sobre el diagnóstico y tratamiento de la HTA indican la necesidad de conocer los niveles de PA ambulatoria mediante MAPA o AMPA dada la elevada prevalencia de HTA de bata blanca y HTA enmascarada.
AMPA: monitorización de la presión arterial automedida. HTA: hipertensión arterial. MAPA: monitorización ambulatoria de la presión arterial. PA: presión (tensión) arterial. PAD: presión arterial diastólica. PAS: presión arterial sistólica.
Se recomienda iniciar el tratamiento en personas con HTA grado 1 teniendo en cuenta el RV, el beneficio de por vida y la presencia de afectación de órganos diana. Por otra parte, a pesar de la evidencia sobre el beneficio de la disminución de la PA para reducir la morbilidad y mortalidad vascular, el control de la PA en Europa y otras zonas del mundo es subóptimo, especialmente en países con nivel medio o bajo de ingresos15, y en los últimos años ha empeorado16. Aunque la causa es multifactorial, la adherencia deficiente juega un papel relevante. La estrategia recomendada para el tratamiento inicial sigue siendo el uso de combinaciones farmacológicas, con un inhibidor de la enzima de conversión de la angiotensina (IECA) o un antagonista de los receptores de la angiotensina II (ARA II) asociado a un diurético tiazídico o a un antagonista del calcio de vida media larga (Fig. 4). Un reciente metaanálisis ha mostrado que esta estrategia mejora la adherencia y la tasa de control en pacientes con HTA17.
Figura 4. Estrategia para el tratamiento de la hipertensión arterial sin complicación clínica asociada 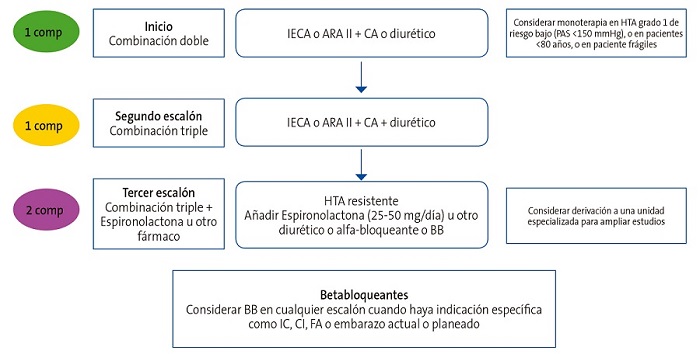

- Diabetes mellitus: se recomienda la metformina como tratamiento de primera línea de la diabetes mellitus (DM) con seguimiento de la función renal para su uso especialmente en pacientes sin enfermedad vascular, insuficiencia renal crónica o cardiaca. En estos casos, además del uso o no de la metformina, se recomienda el tratamiento con agonistas del receptor del péptido similar al glucagón tipo 1 (arGLP1) o inhibidores del cotransportador de sodio y glucosa (iSGLT2) que hayan demostrado reducción de episodios vasculares y renales. En los pacientes con DM y enfermedad renal crónica se recomienda la utilización de iSGLT2 por los beneficios vasculares y renales. En los pacientes con DM y fracción de eyección reducida se recomiendan los iSGLT2 para reducir las hospitalizaciones por insuficiencia cardíaca y las muertes vasculares.
- Enfermedad renal crónica: la enfermedad renal crónica (ERC) definida por el filtrado glomerular estimado (FGe) y el cociente albúmina/creatinina en orina (CAC) condiciona el pronóstico ( 4). En pacientes sin DM, tener un FGe <30 ml/min/1,73 m2 o un FGe 30-44 ml/min/1,73 m2 con CAC >30 mg/g condiciona un riesgo de eventos vasculares muy alto, de la misma manera que haber tenido un evento vascular previo. Por otra parte, tener FGe 30-44 ml/min/1,73 m2 y CAC <30 mg/g o FG 45-59 ml/min/1,73 m2 y CAC 30-300 mg/g o FGe ≥60 ml/min/1,73 m2 y CAC >300 mg/g condiciona un riesgo elevado de eventos vasculares18. En pacientes con DM, se considera como lesión severa de órgano diana la presencia de FGe <45 ml/min/1,73 m2 o FGe 45-59 ml/min/1,73 m2 y CAC 30-300 mg/g o CAC >300 mg/g, de igual manera la presencia de complicaciones microvasculares en tres sitios diferentes, confiriendo una situación de muy alto RV. En los pacientes con ERC se recomiendan medidas generales de abandono de tabaco y optimización del estilo de vida, objetivos de control de PA sistólica entre 130 y 140 mm Hg y de PA diastólica <80 mm Hg según tolerancia, y objetivos de cLDL menores de 70 mg/dl o 55 mg/dl en pacientes con alto o muy alto RV. En pacientes con DM y enfermedad renal diabética se recomienda el uso de fármacos hipoglucemiantes con reconocidos efectos de protección renal.
- Tratamiento antitrombótico: se debería considerar añadir a la aspirina un segundo fármaco antitrombótico (inhibidor del receptor plaquetario P2Y12 o dosis bajas de rivaroxabán) en prevención secundaria de la enfermedad vascular en pacientes con alto riesgo isquémico y bajo riesgo hemorrágico. Se podría considerar el tratamiento combinado de aspirina y dosis baja de rivaroxabán en pacientes con diabetes y enfermedad arterial periférica. Se podría considerar el tratamiento con bajas dosis de colchicina (0,5 mg día) en prevención secundaria de la enfermedad vascular, si otros factores de RV están insuficientemente controlados o en presencia de episodios isquémicos recurrentes a pesar del tratamiento óptimo.
ESTRATEGIAS DE PREVENCIÓN A NIVEL POBLACIONAL
Se pone mucho más énfasis en las políticas sanitarias como estrategia de prevención poblacional. El objetivo es reducir el riesgo atribuible de los factores de riesgo, es decir, la carga de enfermedad vascular que podemos prevenir eliminando o reduciendo la prevalencia de cada factor. Estas estrategias se basan en el paradigma de Geoffrey Rose, según el cual pequeños desplazamientos en la distribución poblacional de los factores de riesgo hacia la izquierda tienen un gran impacto en la carga global de enfermedad19. En las guías y otras recomendaciones de organismos internacionales, como la Organización Mundial de la Salud20-23, proponen las intervenciones más costoefectivas a nivel poblacional para crear entornos que fomenten unos estilos de vida saludables, modificando factores de riesgo como la inactividad física, la alimentación no saludable, el consumo de tabaco y alcohol24, la exposición a contaminación atmosférica y acústica25 (sobre todo por tráfico rodado), y actuando sobre el cambio climático. Además, se describen diferentes métodos (gubernamentales, medios de comunicación y educación, etiquetado e información, incentivos económicos), entornos (escuelas, lugar de trabajo, comunidad) y acciones para cada uno de ellos, respaldados con un nivel de evidencia y una clase de recomendación. El objetivo y la tarea para las autoridades nacionales, regionales y locales es hacer fácil lo saludable, creando entornos donde las opciones por defecto sean promotoras de salud.
Entre las recomendaciones para promover la práctica de actividad física y la reducción del sedentarismo se incluyen medidas urbanísticas que faciliten una movilidad activa y saludable, el transporte activo y aumentar la disponibilidad de espacios y equipamientos que faciliten la actividad física en las escuelas y el entorno comunitario. Para promover una alimentación saludable se incluyen medidas legislativas para prohibir o reducir las grasas trans, rebajar el aporte calórico, de sal, azúcares añadidos y grasas saturadas en los alimentos y las bebidas preparadas, medidas fiscales (impositivas o incentivas) sobre algunos alimentos y bebidas, y disponibilidad de comidas saludables en los menús servidos y en las máquinas distribuidoras de alimentos en el entorno escolar y laboral. Se incluyen también recomendaciones, principalmente legislativas, para reducir el consumo de tabaco y alcohol: regulación sobre el consumo en lugares públicos, disponibilidad y venta, publicidad, etiquetado y empaquetado, políticas de precios y la implementación de campañas educacionales21-26. Por último, se recomiendan medidas para reducir las emisiones de partículas pequeñas y contaminantes gaseosos, el uso de combustibles sólidos y el tráfico rodado, y limitar las emisiones de dióxido de carbono para reducir la morbimortalidad CV.
El enfoque poblacional puede traer numerosos beneficios, como acortar la brecha en las desigualdades en salud, prevenir otras enfermedades no transmisibles que tienen factores de riesgo y determinantes comunes con los eventos vasculares, como el cáncer, las enfermedades pulmonares y DM tipo 2, y ahorrar los costes sanitarios y sociales de los episodios vasculares evitados.
CONFLICTOS DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
AMPA: monitorización de la presión arterial automedida · ARA II: antagonistas de los receptores de la angiotensina II · arGLP1: agonistas del receptor del péptido similar al glucagón tipo 1 · BB: betabloqueante · CAC: cociente albúmina/creatinina en orina · CEIPV: Comité Español Interdisciplinar para la Prevención Vascular · C-LDL: colesterol de lipoproteína de baja densidad · CV: cardiovascular · DAPT: dual antiplatelet therapy · DM: diabetes mellitus · DPI: dual pathway inhibition · ECV: enfermedad cardiovascular · ERC: enfermedad renal crónica · FG: filtrado glomerular · FGe: filtrado glomerular estimado · GLP-1RA: agonistas del receptor del péptido similar al glucagón tipo 1 · HTA: hipertensión arterial · IECA: inhibidor de la enzima de conversión de la angiotensina · IMC: índice de masa corporal · LOD: lesión órgano diana · MAPA: monitorización ambulatoria de la presión arterial · PA: presión (tensión) arterial · PAD: presión arterial diastólica · PAS: presión arterial sistólica · RV: riesgo vascular · SCORE2: Systematic Coronary Risk Estimation 2 · SCORE2-OP: Systematic Coronary Risk Estimation 2-Older Persons · SGLT2-i (iSGLT2): inhibidores del cotransportador de sodio y glucosa · UBE: unidad de bebida estándar.
BIBLIOGRAFÍA
- Visseren FLJ, Mach F, Smulders YM, Carballo D, Koskinas KC, Bäck M, et al. ESC Scientific Document Group. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice: Developed by the Task Force for cardiovascular disease prevention in clinical practice. Eur Heart J. 2021;42:3227-37.
- Piepoli MF, Hoes AW, Agewall S, Albus C, Brotons C, Catapano AL, et al. 2016 European Guideliness on cardiovascular disease prevention in clinical practice. Eur Heart J. 2016;37:2315-81.
- Piepoli MF, Abreu A, Albus C, Ambrosetti M, Brotons C, Catapano AL, et al. Update on cardiovascular prevention in clinical practice: a position paper of the European Association of Preventive Cardiology of the European Society of Cardiology. Eur J Prev Cardiol. 2020;27:181-205.
- Armario P, Brotons C, Elosua R, Alonso de Leciñana M, Castro A, Clarà A, et al. Comentario del CEIPV a la actualización de las Guías Europeas de Prevención Vascular en la Práctica Clínica. Rev Esp Salud Pública. 2020;94:e202009102.
- Owolabi MO, Thrif AG, Mahal A, Ishida M, Martin S, Johnson WD, et al. On behalf of the Stroke Experts Collaboration Group Primary stroke prevention worldwide: translating evidence into action. Lancet Public Health. 2022;7:e74-85.
- De Backer G, Jankowski P, Kotseva K, Mirrakhimov E, Reiner Ž, Rydén L, et al. EUROASPIRE V collaborators; Writing Committee; Scientific Steering/Executive Committee; Coordinating centre; Diabetes centre; Data management centre; Statistical analysis centre; Central laboratory; Study centres, organisations, investigators and other research personnel (National Coordinators in each country are indicated by asterisk. Management of dyslipidaemia in patients with coronary heart disease: results from the ESC-EORP EUROASPIRE V survey in 27 countries. Atherosclerosis. 2019;285:135-46.
- SCORE2 working group and ESC Cardiovascular risk collaboration. SCORE2 risk prediction algorithms: new models to estimate 10-year risk of cardiovascular disease in Europe. Eur Heart J. 2021;42:2439-54.
- SCORE2-OP working group and ESC Cardiovascular risk collaboration. SCORE2-OP risk prediction algorithms: estimating incident cardiovascular event risk in older persons in four geographical risk regions. Eur Heart J. 2021;42:2455-67.
- Recomendaciones mundiales sobre actividad física para la salud. Ginebra: 2020. En: Organización Mundial de la Salud [en línea] [consultado el 19/05/2022]. Disponible en https://apps.who.int/iris/bitstream/handle/10665/337004/9789240014817-spa.pdf
- Recomendaciones para la población sobre actividad física y reducción del sedentarismo. Madrid: 2020. En: Ministerio de Sanidad [en línea] [consultado el 20/05/2022]. Disponible en www.sanidad.gob.es/profesionales/saludPublica/prevPromocion/Estrategia/Recomendaciones_ActivFisica.htm
- Mozaffarian D. Dietary and policy priorities for cardiovascular disease, diabetes, and obesity: a comprehensive review. Circulation. 2016;133:187-225
- Ministerio de Sanidad. Límites de Consumo de Bajo Riesgo de Alcohol. Actualización del riesgo relacionado con los niveles de consumo de alcohol, el patrón de consumo y el tipo de bebida. Madrid; 2020. Disponible en: www.sanidad.gob.es/profesionales/saludPublica/prevPromocion/Prevencion/alcohol/Limites_Consumo_Bajo_Riesgo_Alcohol.htm
- Masana L, Pedro-Botet J, Civeira F. IMPROVE-IT clinical implications. Should the 'high-intensity cholesterol-lowering therapy' strategy replace the 'high-intensity statin therapy'? Atherosclerosis. 2015;240:161-2.
- Gijón-Conde T, Gorostidi M, Camafort M, Abad-Cardiel M, Martín-Rioboo E, Morales-Oliva F, et al. Documento de la Sociedad Española de Hipertensión-Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA) sobre las guías ACC/AHA 2017 de hipertensión arterial. Hipertens Riesgo Vasc. 2018;35:119-29.
- Al-Makki A, DiPette D, Whelton PK, Murad MH, Mustafa RA, Acharya S, et al. Hypertension pharmacological treatment in adults: a World Health Organization Guideline Executive Summary. Hypertension. 2022;79:293-301.
- Choudrhy NK, Kronish IM, Vongpatanasin W, Ferdinand KC, Pavlik VN, Egan BM, et al. Medication adherence and blood pressure control: a scientific statement from the American Heart Association. Hypertension. 2022;79:e1-e14.
- Parati G, Kjeldsen S, Coca A, Cushman WC, Wang J. Adherence to single-pill versus free-equivalent combination therapy in hypertension. A systematic review and meta-analysis. Hypertension. 2021;77:692-705
- Gorostidi M, Santamaría R, Alcázar R, Fernández-Fresnedo G, Galcerán JM, Goicoechea M, et Documento de la Sociedad Española de Nefrología sobre las guías KDIGO para la evaluación y el tratamiento de la enfermedad renal crónica. Nefrologia. 2014;34:273-424.
- Rose G. Sick individuals and sick populations. Int J Epidemiol. 2001;30:427-32.
- Lucha contra las ENT: 'mejores inversiones' y otras intervenciones recomendadas para la prevención y el control de las enfermedades no transmisibles; Ginebra: 2017. En: Organización Mundial de la Salud [en línea] [consultado el 20/05/2022]. Disponible en https://apps.who.int/iris/bitstream/handle/10665/259351/WHO-NMH-NVI-17.9-spa.pdf?sequence=1
- El paquete técnico SAFER. Un mundo libre de los daños relacionados con el alcohol. Washington, D. C.: 2020. En: Organización Panamericana de la Salud. [en línea] [consultado el 20/05/2022]. Disponible en https://iris.paho.org/bitstream/handle/10665.2/51867/9879275321959_spa.pdf?sequence=5&isAllowed=y
- WHO global air quality guidelines: Particulate matter (PM5 and PM10), ozone, nitrogen dioxide, sulfur dioxide and carbon monoxide [Internet]. Geneva: World Health Organization; 2021.
- Basner M, McGuire S. WHO Environmental Noise Guidelines for the European Region: A Systematic Review on Environmental Noise and Effects on Sleep. Int J Environ Res Public Health. 2018;15:519.
- Consumo de alcohol: Información para decisores políticos. ¿Qué pueden hacer las administraciones públicas? Madrid: 2021. En: Ministerio de Sanidad [en línea] [consultado el 20/05/2022]. Disponible en www.sanidad.gob.es/profesionales/saludPublica/prevPromocion/Prevencion/alcohol/docs/ConsumoAlcohol_DecisoresPoliticos.pdf
- Floud S, Blangiardo M, Clark C, de Hoogh K, Babisch W, Houthuijs D, et al. Exposure to aircraft and road traffic noise and associations with heart disease and stroke in six European countries: a cross-sectional study. Environ Health. 2013;12:89.
- Convenio Marco de la OMS para el Control del Tabaco. Ginebra: 2005. En: Organización Mundial de la Salud [en línea] [consultado el 20/05/2022]. Disponible en https://apps.who.int/iris/bitstream/handle/10665/42813/9243591010.pdf?sequence=1





