Vol. 20 - Num. 79
Revisiones
Enfermedad celíaca: quién sabe dónde
Clara Luna Parera Pinillaa, Bárbara Margarita Ochoa Fernándezb, Concepción Bonet de Lunac
aMIR-Pediatría. Hospital Infantil Universitario Niño Jesús. Madrid. España.
bMIR-Pediatría. Hospital Universitario La Paz. Madrid. España.
cPediatra. CS Segre. Madrid. España.
Correspondencia: CL Parera. Correo electrónico: claralparera91@gmail.com
Cómo citar este artículo: Parera Pinilla CL, Ochoa Fernández BM, Bonet de Luna C. Enfermedad celíaca: quién sabe dónde. Rev Pediatr Aten Primaria. 2018;20:269-76.
Publicado en Internet: 20-09-2018 - Número de visitas: 25844
Resumen
La celiaquía puede considerarse (como antes la sífilis) “la gran simuladora”. Una enfermedad prevalente con nuevos matices y diferentes formas de presentación, incluyendo la silente. En relación con la ingesta de cereales están apareciendo otras enfermedades no celíacas, pero que mejoran al retirar el trigo. En este artículo se hace una actualización de la celiaquía y de las enfermedades relacionadas con la ingesta de cereales.
Palabras clave
● Dieta sin gluten ● Enfermedad celíaca ● Hipersensibilidad a los alimentosINTRODUCCIÓN
La enfermedad celíaca (EC) es la patología más conocida en relación con el consumo de gluten. El gluten es un conjunto de proteínas de pequeño tamaño, contenidas exclusivamente en la harina de algunos cereales de secano (trigo, centeno, cebada y avena o cualquiera de sus variedades e híbridos como la espelta, la escanda, el kamut y el triticale). Tiene distribución mundial.
Mientras aparecen nuevas herramientas diagnósticas y estudios, siguen existiendo situaciones que plantean tanto dudas diagnósticas como terapéuticas. Además, en los últimos años, estamos asistiendo a un aumento de la prevalencia y diagnóstico de patologías que se relacionan con la ingesta del trigo (o del gluten, ya que los autores mezclan con frecuencia ambos términos, como veremos en el artículo) y que mejoran al retirarlo.
El aumento de “síntomas” ante la ingesta de cereales está llevando a que algunas personas crean que son perjudiciales para la salud. Debido a esto, se está poniendo de moda hacer dietas libres de gluten (o de trigo) en personas sanas. Aunque inicialmente estas dietas se ceñían al adulto, ahora se están generalizando en la infancia y se desconoce el impacto que esto puede tener a largo plazo.
En la consulta asistimos a todo tipo de situaciones relacionadas con la ingesta de gluten o de sustancias contenidas en los cereales: tenemos celíacos diagnosticados y confirmados, intolerantes al gluten (o al trigo), sensibilizados al trigo, alérgicos al trigo, sanos a los que se les retira el gluten por creencias o hermanos o familiares asintomáticos de pacientes celíacos con riesgo genético (o sin él) de desarrollar la enfermedad. Por ello parece pertinente actualizar y tratar de clarificar estas distintas situaciones.
Es importante, antes de continuar, señalar que en la realidad no existe lo “simple”, sino lo simplificado. Y que a veces para poder “clasificar” las enfermedades, creamos límites y fronteras que son, en realidad, artificiales. Como veremos, esto se está dando en los cuadros analizados en este artículo. Al fin y al cabo, entidades que se solapan, complicadas de parcelar y donde distinguir unas patologías de otras es actualmente complejo y a veces artificioso.
ALERGIA AL TRIGO
La alergia al trigo (AT) se define como una reacción de hipersensibilidad a proteínas de este: mediada o no por IgE y la combinación de ambas. Clínicamente presentan síntomas intestinales y extraintestinales a los minutos u horas de la ingesta de trigo. En la literatura médica aparecen indistintamente los sustantivos “trigo” y “gluten”, no quedando claro qué desencadena la reacción. En los servicios de alergia se estudia la sensibilización a algunas proteínas del trigo como la ω-5-gliadina (no al gluten en sí), pero desconocemos si es así de simple o el gluten juega algún papel. Es complicado separar nítidamente los componentes del cereal1,2.
Pequeñas cantidades de trigo producen síntomas, que típicamente empeoran tras el ejercicio físico, quizá por la mayor permeabilidad intestinal. El diagnóstico se puede realizar de diversas maneras1,2:
- Mediante el prick test (si hay mediación de histamina).
- Midiendo niveles de IgE frente a componentes del trigo (en la Tabla 1 se recogen las cifras que se consideran positivas).
- Haciendo pruebas de provocación controladas.
| Tabla 1. Cifras de IgE específicas para diagnosticar alergia al trigo | |
|---|---|
| <0,35 KU/l | No se detectan anticuerpos específicos |
| 0,36-0,70 KU/l | Nivel bajo de anticuerpos específicos |
| 0,71-3,50 KU/l | Nivel moderado de anticuerpos específicos |
| 3,51-17,5 KU/l | Nivel alto de anticuerpos específicos |
| 17,5-50 KU/l | Nivel elevado de anticuerpos específicos |
| >50-100 KU/l | Nivel muy alto de anticuerpos específicos |

Cuando se sospecha una alergia al trigo, debemos derivar al servicio de alergología ya que se pueden asociar otras alergias alimentarias. La desensibilización o pruebas de provocación deben hacerse en medio hospitalario.
SENSIBILIDAD AL GLUTEN NO CELÍACA (SGNC)
Es una patología recientemente descrita y aún controvertido, caracterizada por la aparición de una serie de manifestaciones digestivas y extradigestivas relacionadas con la ingesta de gluten y otras proteínas del trigo en pacientes en los cuales se han descartado EC y AT2. Su prevalencia se estima hasta diez veces superior a la de la enfermedad celíaca siendo de hasta del 6% en EE. UU. y del 10% en España3-5.
La patogenia del SGNC aún no está totalmente dilucidada, se plantea que, a diferencia de la EC, en lugar de predominar la activación de inmunidad adquirida, la evidencia sugiere que se activarían mecanismos de inmunidad innata4. El gluten no sería el único antígeno desencadenante en la SNCG. Otras proteínas, algunos carbohidratos e incluso la levadura podrían contribuir a generar los síntomas propios de la SNCG2.
Los distintos componentes del trigo postulados como desencadenantes de la SGNC son4:
- Proteínas:
- Gluten:
- Prolaminas (proteínas solubles en alcohol). Según su origen, se clasificarían en gliadina (trigo), secalina (centeno), hordenina (cebada) y avenina (avena).
- Glutelinas (proteínas insolubles en alcohol). Glutenina (trigo).
- Proteínas distintas del gluten, como los inhibidores de la α-amilasa-tripsina o las aglutininas del germen de trigo.
- Gluten:
- Hidratos de carbono (oligo-, di-, monosacáridos, fermentables y polioles [FODMAP] u oligosacáridos, disacáridos, monosacáridos y polialcoholes fermentables).
- Otros componentes (lípidos, polifenoles...).
Por lo dicho anteriormente, en los últimos años se ha cuestionado su denominación y se ha propuesto llamarle síndrome de intolerancia al trigo. No obstante, para efectos de esta revisión continuaremos con el nombre más ampliamente utilizado en la actualidad5.
En la comunidad científica actual, los mecanismos fisiopatológicos mediantes los cuales se da lugar al SGNC aún están en discusión y constante cambio. Los mecanismos patogénicos potencialmente implicados en la aparición de síntomas en pacientes con SGNC son4:
- Acción tóxica directa de la gliadina y otros péptidos del gluten.
- Activación de una respuesta inmune innata, con liberación de IL-15 y estimulación de linfocitos intraepiteliales.
- Activación de macrófagos de la lámina propia con liberación de citocinas (IFN, TNF, IL-10).
- Afectación de la integridad de las uniones intercelulares, inhibición crecimiento celular e inducción de apoptosis.
- Activación del sistema nervioso colinérgico secundario a liberación de acetilcolina.
- Fermentación de fructanos y proteínas del gluten:
- Malabsorción de fructanos, presentes en los cereales.
- Producción de amonio y sulfuro de hidrógeno, secundaria a la fermentación de proteínas del gluten por bacterias reductoras de sulfatos.
- Se duda de la existencia de la alteración de la permeabilidad intestinal2.
Clínicamente es difícil distinguir la EC de la SNCG, dado que la sintomatología puede ser muy similar, a diferencia de la AT, cuyo cuadro clínico es en la mayoría de los casos suficiente para diferenciarla.
Los signos y síntomas más comunes en la SGNC4 son:
- Intestinales (%): dolor abdominal (77), distensión abdominal (72), diarrea (40) y estreñimiento (18).
- Extraintestinales (%): bradipsiquia (42), astenia (36), cefalea (32), dolores articulares (28), parestesias en manos y pies (17) y ánimo depresivo (15).
Su diagnóstico, al ser una entidad de reciente descripción y carente de herramientas o marcadores diagnósticos específicos, se realiza actualmente por exclusión, no existiendo en este punto un claro consenso. Siendo conscientes de lo anterior, algunos autores han establecido a modo de guía unos criterios diagnósticos que son5:
- La ingesta de gluten condiciona la aparición de síntomas intestinales y extraintestinales de manera rápida.
- Los síntomas desaparecen rápidamente al retirar el gluten de la dieta.
- Resultados negativos de IgE y test cutáneos frente al trigo.
- Serología negativa para enfermedad celíaca (anticuerpos IgA anti-EmA, anti-TG2).
- Anticuerpos IgG antigliadina positivos en el 50% de los pacientes.
- Biopsias duodenales normales o con incremento moderado de linfocitos intraepiteliales.
- Haplotipo HLA-DQ2 o HLA-DQ8 positivo en el 40% de los pacientes.
El tratamiento es una dieta libre de gluten guiada de acuerdo con la sintomatología. No requiere adherencia estricta a diferencia de la EC, debido a que no se han descrito hasta ahora complicaciones a largo plazo. Tiene un buen pronóstico según adherencia a la dieta3,4.
INTOLERANCIA AL GLUTEN
Síntomas intestinales (diarrea, dolor abdominal, estreñimiento, distensión abdominal) y extraintestinales (pérdida de peso, fatiga, cefalea) presentes en horas o días después de la ingesta de gluten. La cantidad de gluten determina la intensidad de los síntomas y es reversible. No hay enteropatía. El estudio genético y de anticuerpos es negativo. Por tanto, no se han demostrado mecanismos inmunológicos. Tampoco queda claro si es una entidad propia diferente de la alergia al trigo no IgE mediada, ya que clínicamente son indistinguibles. Podría diferenciarse de la SGNC, si pudiéramos definir esta última con respecto al trigo y no al gluten, pero de la manera que está definida hoy en día, tampoco se podría diferenciar con claridad. Quizá sea el mismo cuadro con diferentes nombres o “construido” de diferente manera.
El seguimiento puede llevarse a cabo desde Atención Primaria, siempre que los síntomas cedan con la dieta exenta de gluten1,2.
ENFERMEDAD CELÍACA
La enfermedad celíaca (EC) se define actualmente como una afección multisistémica, de tipo autoinmune, desencadenada por el consumo de gluten y prolaminas relacionadas. Aparece en individuos con predisposición genética, principalmente con haplotipos HLA DQ2 y DQ86,7.
Clínicamente es muy variable. Incluye tanto la afectación digestiva como la extradigestiva y puede no presentar síntomas. Hay pacientes asintomáticos que sin embargo tienen anticuerpos positivos y alteración histológica intestinal, que tienen más predisposición a padecer complicaciones si no se les retira el gluten. También hay pacientes HLA predispuestos que ni tienen síntomas, ni presentan anticuerpos positivos. En este caso son potencialmente enfermos y no se les retira el gluten8,9. Como se ha comentado anteriormente, no hay acuerdo unánime entre los expertos sobre si la EC potencial existe realmente o no debería considerarse.
Aunque puede presentarse en cualquier época de la vida, es cinco veces más frecuente en niños que en adultos, con una relación mujer:varón de 2:1.
En la etiopatogenia, participan factores genéticos y ambientales, entre los que, junto con el gluten, destacan la microbiota intestinal y la respuesta inmune.
Como comentamos anteriormente y para dificultar el cuadro, están los que tienen diversas combinaciones con clínica, con o sin anticuerpos y con biopsia normal que mejoran al retirar el gluten (o el trigo) (Tabla 2).
| Tabla 2. Clasificación de los subtipos de EC3 | |||||
|---|---|---|---|---|---|
| Clasificación histológica | |||||
| Subtipo EC | Síntomas | Serología+/HLA++ | MARSH | Marsh-Oberhuber | Corazza |
| Clásica | Gastrointestinales | +/+ | Tipo 2/3* | Tipo 2/3a, b o c* | Grado A/B1 o B2* |
| No clásica | Extraintestinales | +/+ | Tipo 2/3* | Tipo 2/3a, b o c* | Grado A/B1 o B2* |
| Subclínica | Asintomática | +/+ | Tipo 2/3* | Tipo 2/3a, b o c* | Grado A/B1 o B2* |
| Potencial | Sí o no | +/+ | Tipo 0/1** | Tipo 0/1** | Normal/Grado A** |

En la Tabla 3 se resumen las diferencias entre todos los cuadros clínicos comentados6.
| Tabla 3. Diferencias clínicas y patofisiológicas de enfermedad celíaca, alergia al gluten, sensibilidad al gluten no celíaca e intolerancia al gluten6 | |||
|---|---|---|---|
| Enfermedad celíaca | Alergia al trigo | Sensibilidad al gluten | Intolerancia al gluten |
| Síntomas intestinales y extraintestinales, en días, semanas o años, tras la ingestión de gluten | Síntomas intestinales y extraintestinales, en minutos u horas, tras la ingestión de trigo | Síntomas intestinales y extraintestinales, en horas o días, tras la ingestión de gluten | Síntomas intestinales y extraintestinales, en horas o días, tras la ingestión de gluten |
|
No correlación con cantidad Enteropatía presente |
Pequeñas cantidades provocan síntomas Eosinófilos en lámina prop |
Respuesta variable a diferentes cantidades de gluten |
La cantidad de gluten, en gramos, determina la intensidad y puede ser reversible No hay enteropatía |
| EMA, ATG, AGA | Anti-IgE frente a componentes del trigo | Anti-IgG-AGA puede ser positivo | Negativo |
| HLA-DQ2 o HLA-DQ8 | No se conoce | No hay asociación | No hay asociación |
| Inmunidad innata y adquirida activada |
Alergia Anafilaxia |
Inmunidad innata | No mecanismos inmunológicos |
| A veces enfermedades autoinmunes asociadas | Enfermedades alérgicas | A veces sensibilidad a otros alimentos | No se conocen |

DIAGNÓSTICO EN ATENCIÓN PRIMARIA. CRIBADO
Una anamnesis detallada, unida a un examen físico cuidadoso, permite establecer el diagnóstico de sospecha en aquellos pacientes que cursan con sintomatología convencional o en los que sin mostrar síntomas pertenecen a grupos de riesgo9. Estos son:
- Familiares de primer grado de pacientes con enfermedad celíaca.
- Síndrome de Down.
- Diabetes tipo 1.
- Déficit selectivo de IgA.
- Tiroiditis autoinmune.
- Síndrome de Turner.
- Síndrome de Williams.
- Artritis crónica juvenil.
En pacientes asintomáticos pertenecientes a grupos de riesgo, se recomienda realizar en primer lugar el estudio genético si está disponible: esto es porque el valor predictivo negativo del HLA es mayor que el de los anticuerpos. Entonces, si el HLA no es de riesgo, se pueden dejar de realizar anticuerpos periódicamente ya que es muy improbable que desarrollen una enfermedad celíaca. Esto es así en protocolos europeos, no en los americanos, donde el seguimiento implica la realización de biopsia y anticuerpos cada 2-3 años7,9.
En caso de ser positivos para HLA DQ2 o DQ8, se procederá a solicitar los marcadores serológicos como en el caso de los pacientes sintomáticos. Si los marcadores serológicos son negativos, con HLA de riesgo, hay que pedirlos periódicamente cada 3-5 años, durante toda la vida.
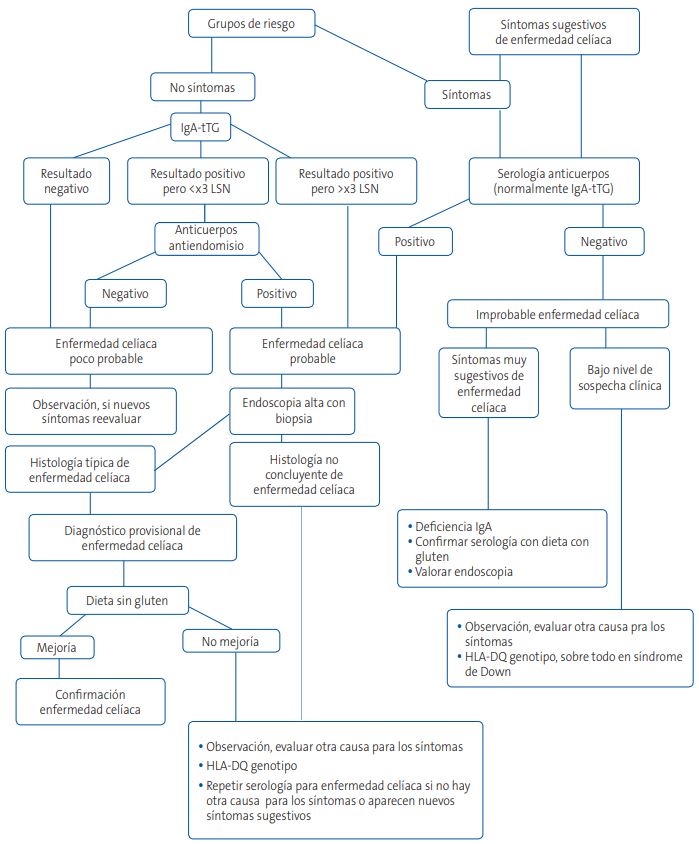
También se realizarán los anticuerpos, cuando el estudio genético no pueda realizarse. En la Fig. 1 se resume el abordaje de los pacientes en grupos de riesgo de padecer EC9.
CUÁNDO DERIVAR
Los pacientes que presenten un resultado positivo serológico serán derivados a Gastroenterología del hospital infantil de referencia. Cuando los marcadores sean negativos pero la sospecha clínica sea alta, también deberían ser derivados, porque en Atención Primaria (AP) no se pueden solicitar HLA ni se hacen biopsias (que son las dos pruebas que se utilizan para aclarar casos dudosos).
Aunque hace unos años, la prueba de referencia para la EC era la biopsia, actualmente puede no hacerse en niños y adolescentes si se cumplen todos estos criterios6,7,9:
- Síntomas de EC.
- Valores de antitransglutaminasa (tanto IgA como IgG, ya que en el caso de déficit de IgA el laboratorio hará los antitransglutaminasa IgG) 10 veces por encima del valor normal.
- Anticuerpos antiendomisio de clase IgA positivos.
- HLA de riesgo.
TRATAMIENTO
El tratamiento de la EC es la exclusión del gluten de la dieta de manera estricta y de por vida. La dieta sin gluten no debe realizarse antes del diagnóstico6,7,10.
SEGUIMIENTO
Tras el diagnóstico de EC, las primeras revisiones serán realizadas por el especialista de forma regular para comprobar la mejoría de los síntomas y la normalización de los anticuerpos. Se ha demostrado una correlación positiva entre los niveles de anticuerpos antitransglutaminasa (ATG) y la gravedad de la lesión histológica. Una vez que los anticuerpos se han negativizado (entre 6 y 12 meses de una dieta estricta sin gluten), podrían pasar a ser controlados en Atención Primaria (AP)7.
No existe consenso sobre cuándo y cómo debe hacer el pediatra de Atención Primaria (PAP) las revisiones, pero según la literatura médica deben establecerse revisiones cada 1-2 años tras las realizadas inicialmente a nivel hospitalario, con los siguientes objetivos6,7,10:
- Comprobar la desaparición de la clínica, crecimiento (peso y talla) y desarrollo adecuado, normalidad analítica (hemograma, bioquímica general, metabolismo calcio-fósforo, función tiroidea, anticuerpos tTG2) y valorar la necesidad densitometría ósea (no se debe hacer en niños que hayan negativizado los anticuerpos antitransglutaminasa y que tengan unos niveles de vitamina D normales). Si se positivizan los anticuerpos de forma prolongada y no se sabe definir por qué, deben ser derivados a Atención Especializada.
- Asegurar una correcta dieta sin gluten. La adhesión a la dieta es imprescindible para la recuperación clínica e histológica.
- Detectar posibles déficits nutricionales que pueden estar presentes en el momento del diagnóstico o bien ser secundarios a la restricción dietética (los principales micronutrientes que se pueden ver alterados son el hierro y la vitamina D).
- Diagnosticar la posible aparición de otras enfermedades asociadas a la EC (dermatitis herpetiforme, diabetes mellitus tipo 1, tiroiditis autoinmune, nefropatía por lgA, enfermedad de Addison, síndrome intestino irritable, síndrome de Down, síndrome de Turner, síndrome de Williams, déficit selectivo de IgA, etc.).
CONCLUSIÓN
La atención continuada entre AP y Atención Especializada (AE) facilitaría el seguimiento de los pacientes celíacos y sus familiares, haciendo las consultas más eficientes. También se pueden coordinar para el seguimiento de los intolerantes o sensibles al gluten. Para ello, se necesitan protocolos conjuntos, sistemas de comunicación AP-AE eficaces, formación continuada y sobre todo tiempo suficiente en las agendas para pacientes crónicos.
Se desconoce cuál es la consecuencia de retirar el gluten de la dieta si no está justificado, pero sin duda, disminuye la variedad de alimentos y cereales disponibles y dificulta y encarece aún más la vida.
CONFLICTO DE INTERESES
Las autoras declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
AE: Atención Especializada · AP: Atención Primaria · AT: alergia al trigo · EC: enfermedad celíaca · PAP: pediatra de Atención Primaria · SGNC: sensibilidad al gluten no celíaca.
AGRADECIMIENTOS
A Silvia Rodríguez, MIR de Gastroenterología y Nutrición del Hospital Niño Jesús, por sus artículos e interés en esta patología. A Isabel Polanco, por la lectura y corrección del manuscrito.
BIBLIOGRAFÍA
- Hill ID, Fasano A, Guandalini S, Hoffenberg E, Levy J, Reilly N, et al. NASPGHAN clinical report on the diagnosis and treatment of gluten-related disorders. J Pediatr Gastroenterol Nutr. 2016;63:156-65.
- Ortiz C, Valenzuela R, Lucero Y. Enfermedad celíaca, sensibilidad no celíaca al gluten y alergia al trigo: comparación de patologías diferentes gatilladas por un mismo alimento. Rev Chil de Pediatr. 2017;88:417-23.
- Ontiveros N, Hardy MY, Cabrera-Chavez F. Assessing of celiac disease and nonceliac gluten sensitivity. Gastroenterol Res Pract. 2015:1-13.
- Jericho H, Assiri A, Guandalini S. Celiac disease and wheat intolerance syndrome: a critical update and reappraisal. J Pediatr Gastroenterol Nutr 2017;64:15-21.
- Molina J, Santolaria S, Montoro M, Esteve M, Fernández F. Sensibilidad al gluten no celíaca: una revisión crítica de la evidencia actual. Gastroenterol Hepatol. 2014;37:362-71.
- Coronel Rodríguez C, Espín Jaime B, Guisado Rasco MC. Enfermedad celíaca. Pediatr Integral. 2015;19:102-18.
- Rodrigo L, Salvador A. Enfermedad celíaca y sensibilidad al gluten no celíaca. En: OmniaScience Monographs [en línea] [consultado el 05/09/2018]. Disponible en omniascience.com/monographs/index.php/monograficos/issue/view/7
- Hill ID. Epidemiology, pathogenesis, and clinical manifestations of celiac disease in children. En: UpToDate [en línea] [consultado el 05/09/2018]. Disponible en uptodate.com/contents/epidemiology-pathogenesis-and-clinical-manifestations-of-celiac-disease-in-children
- Hill ID. Diagnosis of celiac disease in children. En: UpToDate [en línea] [consultado el 05/09/2018]. Disponible en uptodate.com/contents/diagnosis-of-celiac-disease-in-children
- Hill ID. Management of celiac disease in children. En: UpToDate [en línea] [consultado el 05/09/2018]. Disponible en uptodate.com/contents/management-of-celiac-disease-in-children