¿Qué profesional médico es el más adecuado para impartir cuidados en salud a niños en Atención Primaria en países desarrollados? Revisión sistemática
José Cristóbal Buñuel Álvareza, César García Verab, P González Rodríguezc, María Aparicio Rodrigod, Domingo Barroso Espaderoe, Rosa Blanca Cortés Marinaf, Jaime Cuervo Valdésg, M.ª Jesús Esparza Olcinah, Blanca Juanes de Toledoi, Pedro Martín Muñozj, José Luis Montón Álvarezk, Leo Perdikidis Oliveril, Juan Ruiz-Canela Cáceresm
aPediatra. Área Básica de Salud Gerona-4. Instituto Catalán de la Salud. Gerona. España.
bPediatra. CS José Ramon Muñoz Fernández. Zaragoza. España.
cPediatra. CS Algete. Algete. Madrid. España.
dPediatra. CS Entrevías. Facultad de Medicina. Universidad Complutense de Madrid. Madrid. España.
ePediatra. CS Cáceres-Mejostilla. Área Sanitaria de Cáceres. Cáceres. España.
fPediatra. ABS Girona-3. Girona. España.
gPediatra. CS Ciudad Jardín. Badajoz. España.
hPediatra. Madrid. España.
iPediatra. CS El Espinillo. Madrid. España.
jPediatra. Unidad de Gestión Clínica La Plata / Palmete. Sevilla. España.
kPediatra. CS Mar Báltico. Madrid. España.
lPediatra. CS. Juncal. Torrejón de Ardoz. Torrejón de Ardoz. Madrid. España.
mPediatra. CS Virgen de África. Sevilla. España.
Cómo citar este artículo: Buñuel Álvarez JC, García Vera C, González Rodríguez P, Aparicio Rodrigo M, Barroso Espadero D, Cortés Marina RB, et al. ¿Qué profesional médico es el más adecuado para impartir cuidados en salud a niños en Atención Primaria en países desarrollados? Revisión sistemática. Rev Pediatr Aten Primaria. Supl. 2011;(18):3-64.
Publicado en Internet: 12-12-2011 - Número de visitas: 29364
Resumen
Introducción: existe controversia sobre el tipo de profesional más adecuado –pediatras (PED) o médicos de familia/generales (MF/MG)– para prestar atención sanitaria a niños y adolescentes en Atención Primaria (AP). No existen revisiones sistemáticas previas que hayan estudiado este aspecto. El objetivo de este estudio es comparar la atención sanitaria proporcionada por PED y MF/MG en los siguientes aspectos de la práctica clínica: la prescripción de antibióticos (ATB), la indicación de pruebas diagnósticas, el manejo de la otitis media (OMA), del asma, del síndrome febril y de diversas alteraciones psicopatológicas, así como la realización de actividades preventivas.
Material y métodos: diseño de estudio: revisión sistemática. Fuente de los datos: hasta diciembre de 2008 se revisaron las bases de datos MEDLINE y CENTRAL, el metabuscador TRIP Database y el buscador Google Académico para recuperar artículos originales y revisiones sistemáticas que compararan la práctica clínica de ambos tipos de profesionales. No se efectuó restricción por idioma.
Selección de estudios: se incluyeron estudios de cualquier tipo de diseño (transversal, cohortes, casos y controles, experimentales) que compararan la práctica clínica del PED y el MF/MG. Se excluyeron todas las referencias que no contuvieran investigación original (cartas al director o editoriales).
Asimismo, se evaluó la calidad metodológica de cada estudio con el instrumento “OSTEBA; Fichas de lectura crítica”. Dicha calidad era valorada de forma independiente por dos revisores, que llegaban a un consenso en caso de discrepancia. La extracción de datos fue realizada por siete parejas de revisores de forma independiente. Las discrepancias se resolvieron mediante consenso.
Resultados: como promedio, los MF/MG prescribieron más ATB que los PED en infecciones del tracto respiratorio superior de probable etiología vírica –odds ratio (OR): 1,4; intervalo de confianza del 95% (IC 95%): 1,1-1,8–. Los PED tuvieron más probabilidades de adherirse a las recomendaciones de guías de práctica clínica sobre el manejo del síndrome febril (OR: 9; IC 95%: 3-25) y del trastorno por déficit de atención con/sin hiperactividad (OR: 5; IC 95%: 3-11), y una mayor capacidad de resolución para otras enfermedades de elevada prevalencia durante la infancia y la adolescencia (como asma y OMA). Los PED presentaban porcentajes de vacunación superiores a los de los MF/MG en todos los estudios que evaluaron este resultado.
Conclusión: en vista de los resultados expuestos, parece recomendable mantener la figura del PED en los equipos de AP y reforzar su función específica como primer punto de contacto del niño con el sistema sanitario.
Palabras clave
● Atención Primaria de Salud ● Familia ● Medicina familiar y comunitaria ● Médicos ● Pediatría ● Relaciones interpersonalesNota:
Traducido por: Domingo Barroso Espadero, Paz González Rodríguez, Ana Benito Herreros, Pilar Aizpurua Galdeano, M.ª Jesús Esparza Olcina, Álvaro Gimeno Díaz de Atauri y Leo Perdikidis Oliveri (miembros del Grupo de Trabajo de Pediatría Basada en la Evidencia) que pertenece a la Asociación Española de Pediatría de Atención Primaria (AEPap) y a la Asociación Española de Pediatría (AEP).
Fuente de financiación: fondos de la Fundación Pediatría y Salud (Madrid).
Este suplemento es una traducción en inglés del número 18, ¿Qué profesional médico es el más adecuado para impartir cuidados en salud a niños en Atención Primaria en países desarrollados? Revisión sistématica.
Índice
Resumen ampliado
Introducción
Existe controversia sobre el tipo de profesional más adecuado –pediatras (PED) o médicos de familia/generales (MF/MG)– para prestar atención sanitaria a niños y adolescentes en Atención Primaria (AP). Son pocos los estudios cuyo objetivo principal ha sido comparar directamente la práctica clínica de ambos tipos de profesional. Hasta la fecha, tampoco se ha efectuado ninguna revisión sistemática (RS) que haya profundizado en este aspecto. La cuestión es importante, debido a que algunos estudios han establecido ciertas diferencias, tanto en conocimientos como en habilidades y actitudes, entre PED y MF/MG a la hora de prestar atención sanitaria a la población infantojuvenil. Mientras que en Estados Unidos se constata una tendencia creciente a que los niños sean visitados en AP principalmente por PED (entre 1980 y 2000 el porcentaje de niños controlados por PED se incrementó desde un 56,2% hasta un 64,2%, mientras que los controlados por MF/MG disminuyeron desde un 33,7% hasta un 23,9%), en Europa se ha sugerido que existe una asociación entre asistencia sanitaria infantil en AP proporcionada por PED y una disminución de la mortalidad infantil en aquellos países cuyo sistema sanitario incluye la provisión de cuidados a niños y adolescentes en por parte de estos profesionales en el primer nivel de atención. Con el objeto de clarificar el estado de la cuestión, y dada la inexistencia de una RS sobre el tema, se planteó el presente estudio que tiene como objetivo comparar la atención sanitaria proporcionada por PED y MF/MG en los siguientes aspectos de la práctica clínica: 1) prescripción de antibióticos (ATB); 2) indicación adecuada de pruebas diagnósticas; 3) manejo de la otitis media (OMA); 4) manejo del asma; 5) manejo del síndrome febril; 6) manejo de diversos trastornos psicopatológicos y 6) realización de actividades preventivas.
Material y métodos
Diseño de estudio
Revisión sistemática (RS). Fuentes de los datos: hasta diciembre de 2008 se revisaron las bases de datos MEDLINE y CENTRAL, el metabuscador TRIP-Database y el buscador Google Académico para recuperar artículos originales que compararan la práctica clínica de ambos tipos de profesionales. No se efectuó ninguna restricción por idioma.
Selección de estudios
Se incluyeron estudios de cualquier tipo de diseño (estudios transversales, cohortes, casos y controles, experimentales) siempre que efectuaran, como objetivo principal o secundario, una comparación de la práctica clínica de PED y MF/MG. Se excluyeron todas las referencias que no contuvieran investigación original (cartas al director o editoriales). Finalmente se seleccionaron 59 publicaciones (1 estudio antes/después, 10 de cohortes, 3 de casos/controles y 45 de diseño transversal). Asimismo, se evaluó la calidad metodológica de cada estudio con el instrumento “OSTEBA; Fichas de lectura crítica”. Dicha calidad fue valorada de forma independiente por dos revisores, que llegaron a un consenso en caso de discrepancia. La extracción de datos fue realizada por siete parejas de revisores de forma independiente y conforme a un formulario preestablecido. Las discrepancias se resolvieron mediante consenso.
Análisis estadístico
A partir de los resultados de cada estudio se calcularon, cuando no se ofrecían y siempre que fue posible, los siguientes estimadores del efecto según el tipo de diseño del estudio y la prueba estadística utilizada: riesgo relativo, odds ratio (OR) y prevalencia relativa. Se calcularon, asimismo, los intervalos de confianza del 95% (IC 95%) de cada estimador. Cuando fue posible, se combinaron los resultados de los estudios mediante el cálculo de un estimador combinado global, la OR, estimada por el método del inverso de la variancia, aplicando un modelo de efectos fijos o aleatorios, según hubiera ausencia o presencia de heterogeneidad estadística. La presencia de heterogeneidad se estimó mediante la prueba Q.
Resultados
En promedio, los MF/MG prescribieron más ATB que los PED en infecciones del tracto respiratorio superior de probable etiología vírica (OR: 1,4; IC 95%: 1,1 a 1,8). Los PED tuvieron más probabilidades de adherirse a las recomendaciones de guías de práctica clínica sobre el manejo del síndrome febril (OR: 9; IC 95%: 3 a 25) y del trastorno por déficit de atención con/sin hiperactividad (OR: 5; IC 95%: 3 a 11), y una mayor capacidad de resolución para otras enfermedades de elevada prevalencia durante la infancia y la adolescencia (como asma y OMA). Los PED presentaban porcentajes de vacunación superiores, las planificaban mejor, introducían antes y mejor las nuevas, y tenían menos creencias erróneas sobre sus efectos secundarios en comparación con los MF/MG, en prácticamente todos los estudios (16) que evaluaron este resultado. Respecto a actividades de prevención “cardiovascular” solo las relacionadas con el tabaquismo y el ejercicio físico fueron llevadas a cabo más adecuadamente por los MF/MG, mientras que la detección y manejo de la obesidad, el cribado de hipercolesterolemia y la toma de tensión arterial lo fueron por los PED. En la provisión de otras actividades preventivas los PED consejaron más sobre accidentes, intoxicaciones, prevención del raquitismo y menos que los MF/MG sobre consumo de tóxicos. Finalmente, la utilización de pruebas diagnósticas en AP pediátrica fue mejor llevada a cabo también por los PED, ya que solicitaron menos radiografías de torax por sospecha de neumonía (DR PED vs MF: -6,90; IC 95% -8,80 a -4,90); más analíticas en el lactante pequeño febril (DR PED vs MF: 12,50; IC 95%: 10,00 a 14,30); y más test de detección de estreptococo beta-hemolítico grupo A en caso de odinofagia (OR MF/MG vs PED: 0,46; IC 95%: 0,32 a 0,66). Además, cuando se solicitaban radiografías de torax, la probabilidad de que fuera patológica fue mayor entre los PED que entre los MG (RR: 2,6; IC 95%: 1,1-6,6).
Conclusiones
Esta es la primera RS que compara la práctica clínica de PED y MF/MG en el ámbito de la AP. Como conclusiones principales de este estudio, parece comprobarse que, en países desarrollados, la AP pediátrica en manos de PED presenta un mejor cumplimiento de los programas de vacunación y de las recomendaciones de las guías de práctica clínica de enfermedades de elevada incidencia y prevalencia, en comparación con los MF/MG. Las variables estudiadas (uso adecuado de medicamentos, cumplimiento de recomendaciones de las guías de práctica clínica y de los calendarios oficiales de vacunación y disminución del porcentaje de derivaciones al nivel especializado) son, además, de una gran importancia para médicos, pacientes y gestores, ya que pequeñas variaciones en la forma de dispensar estos cuidados pueden tener enormes repercusiones sanitarias y no sanitarias. En vista de los resultados expuestos, parece recomendable mantener la figura del PED en los equipos de AP y reforzar su función específica como primer punto de contacto del niño con el sistema sanitario.
Introducción
En los países desarrollados existen diferentes modelos de Atención Primaria pediátrica (APP). Aunque también dependen del tipo de financiación de los sistemas sanitarios (impuestos, aseguradoras o mercado libre), en general podría considerarse que en unos países la APP es desempeñada fundamentalmente por pediatras generalistas (PED); en otros lo es, sobre todo, por médicos de familia (MF) o médicos generales (MG); mientras que en el resto el modelo es mixto. En países donde la población elige a qué facultativo acudir, la evolución en el tiempo indica una clara tendencia hacia la figura del PED, con mayor claridad en el ámbito urbano (posiblemente por la escasez de especialistas en el ámbito rural)1-5.
Ya en 1981, Fishbane et al.2 referían en EE. UU. que los PED hacían significativamente más revisiones del niño sano que los MG, realizando en éstas más diagnósticos adicionales. En 1985 se publicó un estudio de Starfield5 en el que se constató que los niños preescolares eran atendidos mayoritariamente por PED, y los adolescentes por MG. Los PED realizaban con mayor frecuencia frotis faríngeos, pedían más pruebas diagnósticas, vacunaban más y prescribían menos, pero efectuaban con menor frecuencia educación sanitaria sobre sexualidad y problemas familiares y también llevaban a cabo menos intervenciones de cirugía menor. Un estudio de 20043 reveló que el número de menores de 18 años visitados por PED en Atención Primaria (AP) en EE. UU. pasó, entre 1980 y 2000, de un 56,2% a un 64,2%, coincidiendo con un descenso de los visitados por MF o MG (pasó del 33,7% al 23,9%), circunstancia que también se dio en el porcentaje de adolescentes atendidos por PED (se incrementó desde un 26,3% hasta un 37,4% entre 1980 y 2000, y descendió desde un 51% a un 40,4% los adolescentes visitados por MF/MG). En el año 2006 un nuevo trabajo4 confirmó esta tendencia en EE. UU. y constató que la probabilidad de que un niño fuese atendido en AP por un profesional no PED fue significativamente mayor entre los no asegurados –odds ratio (OR): 1,64– o asegurados en régimen de beneficencia (OR: 1,23), y menor entre los que tenían seguro privado (OR: 0,76).
En el ámbito europeo hay pocas investigaciones que analicen cuál sería el profesional médico más adecuado para proveer cuidados en salud en APP. Es un hecho que llama la atención, más aún cuando Katz constató que la mortalidad infantil en países europeos se reduce en un 5,4/1.000 cuando la APP es responsabilidad fundamentalmente de los PED6. Otro factor también significativamente asociado a una menor tasa de mortalidad infantil fue el nivel de renta per cápita del país (por cada 100 euros de incremento de la renta per cápita se produce un descenso de 0,711/1.000 en la mortalidad infantil).
Parece sorprendente que existan tan pocos estudios que aborden esta cuestión, sobre todo en el ámbito de la salud pública, y más en aquellos países como España que optaron por el modelo de APP claramente desempeñado por PED7.
Para clarificar cuál sería el profesional médico más adecuado para proporcionar atención sanitaria a niños y adolescentes en AP en países desarrollados, se planteó la elaboración de una revisión sistemática (RS). El objetivo principal de la presente RS es comparar la práctica clínica de PED y MF/MG en la provisión de cuidados al niño en AP.
Material y métodos
Criterios de selección
Tipos de estudio: estudios de cualquier tipo de diseño (experimentales, revisiones sistemáticas, cohortes, casos y controles, transversales) que tuvieran, como objetivo principal o secundario, comparar la práctica clínica de PED y MF/MG en la atención sanitaria pediátrica en AP. Se excluyeron artículos de opinión (editoriales y cartas al director) que no contuvieran datos procedentes de investigaciones originales.
Tipos de participantes: PED, MF y MG que desarrollaran su actividad asistencial en AP y/o en servicios de urgencia hospitalarios.
Tipo de medidas de resultado: se agruparon en las siguientes categorías:
- Prescripción de antibióticos (ATB) en infecciones del tracto respiratorio (ITR) de probable origen vírico.
- Manejo de la otitis media.
- Manejo del niño con asma bronquial.
- Manejo del niño con síndrome febril.
- Manejo del niño con trastornos psiquiátricos –depresión, trastorno obsesivo-compulsivo (TOC), trastorno por déficit de atención con/sin hiperactividad (TDAH)–.
- Inmunizaciones: actitudes, creencias, cobertura del calendario vacunal y cumplimiento de las recomendaciones oficiales.
- Actividades de prevención del riesgo cardiovascular.
- Otras actividades preventivas.
- Utilización de pruebas diagnósticas.
Estrategia de búsqueda para la identificación de estudios
La búsqueda se realizó sin restricción ni de idioma ni de tiempo.
Hasta diciembre de 2008 se rastrearon todos los artículos recuperables por medio de los siguientes recursos: metabuscadores (TRIP Database) y bases de datos (CENTRAL y MEDLINE a través de la interfaz de PubMed).
Términos descriptores utilizados:
- Respecto al tipo de profesional: “pediatrics”, “family practice”, “physicians, family”, “interpersonal relations”.
- Respecto al ámbito de atención y organización de la gestión sanitaria: “primary health care”, “ambulatory care”, “health services”, “child health services”, “emergency services, hospital”, “preventive health services”, “personal health services”, “delivery of health care”, “health care sector”, “health care surveys”, “health care reform”, “health care costs”, “process assessment (health care)”, “outcome assessment (health care)”, “quality assurance, health care”, “patient acceptance of health care”, “health care rationing”, “quality of health care”, “health care facilities, manpower, and services”, “quality indicators, health care”, “health care quality, access, and evaluation”, “outcome and process assessment (health care)”, “united states agency for healthcare research and quality”, “health services research”, “health services accessibility”, “community health services”, “urban health services” [MeSH], “rural health services” [MeSH], “maternal-child health centers” [MeSH], “health services administration” [MeSH], “geographic locations” [MeSH], “community health centers”, “utilization review”, “medical audit”, “guideline adherence”, “process assessment (health care)”, “quality indicators, health care”, “physician’s practice patterns”, “inappropriate”, “appropriate”, “appropriateness”.
- Respecto a las medidas de resultado: “respiratory tract infections”, “otitis media”, “asthma”, “fever”, “depression”, “attention deficit disorder with hyperactivity”, “obsessive-compulsive disorder”, “immunization”, “vaccination”, “primary prevention”, “secondary prevention”, “tertiary prevention”, “obesity”, “overweight”, “anti-bacterial agents”, “depressive disorder”, “common cold”, “nocturnal enuresis”, “child nutrition sciences”, “dental caries”, “dermatitis, atopic”, “breastfeeding”, “vaccines”, “smoking”, “tobacco use cessation”, “tobacco”, “sudden infant death”.
- Como subdescriptores se usaron los siguientes: “drug therapy”, “diet therapy”, “therapy”, “therapeutic use”, “prevention and control”, “diagnosis”, “mortality”, “complications”, “drug effects”, “economics”.
Los equivalentes en castellano de estos términos también se utilizaron para recuperar artículos adicionales a través del buscador Google Académico.
Se revisó la bibliografía de los artículos que fueron finalmente recuperados para obtener estudios adicionales de interés.
Métodos de la revisión
Selección de los estudios: dos autores (J.C.B. y C.G.V.) revisaron las referencias de los estudios recuperados examinando su título y resumen. De aquellos estudios que se consideraron de interés se obtuvo el artículo completo. En caso de existir discrepancias, se llegó a un consenso.
En la figura 1 se describe el proceso de selección de los estudios. Cumplieron los criterios de selección 59 (un estudio de diseño antes-después, diez estudios de cohortes, tres de casos y controles y 45 de diseño transversal).
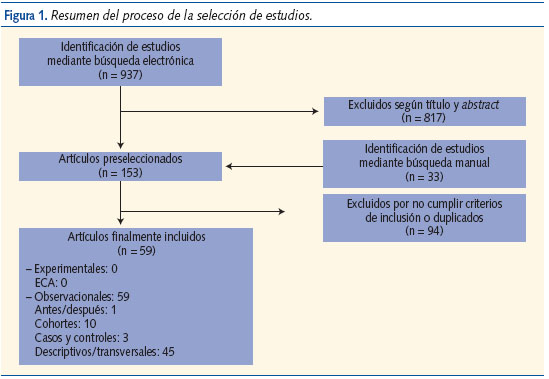
Extracción de los datos y evaluación de la calidad metodológica: una vez seleccionados los estudios, éstos fueron repartidos entre siete parejas de revisores. Cada miembro de la pareja evaluó la calidad metodológica de cada estudio de forma independiente; en caso de discrepancia, se llegaba a un consenso entre los miembros de la pareja de revisores. En caso de no lograrlo, J.C.B. o C.G.V. eran los responsables de tomar la decisión final. Para la evaluación de la calidad metodológica de los estudios se utilizó el programa Lectura crítica de estudios. Fichas de lectura de OSTEBA (Osasun Teknologien Ebakuazioa – Evaluación de Tecnologías sanitarias del País Vasco: www.osanet.euskadi.net/r85-osteba/es/contenidos/informacion/osteba_formacion/es_osteba/osteba_fichas_critica.html). Este programa asigna tres grados de calidad a los estudios: bajo, medio y alto.
Las mismas parejas que evaluaron la calidad metodológica de un estudio extrajeron los datos de éste de forma independiente. En caso de existir discrepancias entre los miembros de una pareja, éstos intentaban llegar a un consenso. En caso de no lograrlo, J.C.B. o C.G.V. eran los responsables de tomar la decisión final.
Los datos extraídos de cada estudio fueron: primer autor, año de publicación, revista, país en el que se efectuó el estudio, tipo de diseño, tamaño de la muestra, tipo de profesional (PED, MF, MG), número de pérdidas a lo largo del estudio y causa de éstas, variable de resultado (que incluyó siempre una comparación directa entre PED y MF/MG con relación a un aspecto concreto de la atención sanitaria al niño y adolescente) y estimadores del efecto.
Análisis estadístico
A partir de los resultados de cada estudio se calcularon, cuando no se ofrecían y siempre que fue posible, los siguientes estimadores del efecto según el tipo de diseño del estudio y la prueba estadística utilizada: riesgo relativo (RR) en los estudios de cohortes, OR en los estudios de casos y controles, y prevalencia relativa (PR) en los estudios de diseño transversal. Se calcularon, asimismo, los intervalos de confianza del 95% (IC 95%) de cada estimador.
Cuando fue posible, se combinaron los resultados de los estudios mediante el cálculo de un estimador combinado global, la OR, estimada por el método del inverso de la variancia aplicando un modelo de efectos fijos o aleatorios según hubiera ausencia o presencia de heterogeneidad estadística. La presencia de heterogeneidad se estimó mediante la prueba Q de Cochrane (un valor de P < 0,1 es indicativo de presencia de heterogeneidad) y mediante la prueba de I2. Se exploró la posible presencia de sesgo de publicación mediante el método de Begg.
Resultados
Utilización de antibióticos en infecciones respiratorias de probable origen vírico
Las características principales de los estudios que evaluaban este aspecto se describen en la tabla 1.

Estudios realizados utilizando bases de datos poblacionales
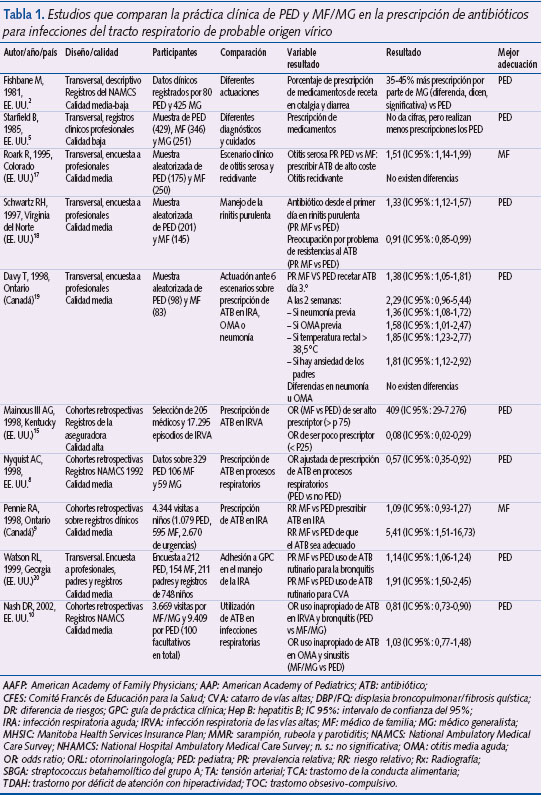
Para determinar la asociación entre el tipo de profesional y la prescripción de un ATB en ITR de probable origen vírico (ITRV) se combinaron los resultados de aquellos estudios que reunían las siguientes características: 1) datos extraídos de registros contenidos en bases de datos de registros sanitarios en los que constaban el diagnóstico y la prescripción; 2) estudios cuyo diseño fuera compatible con cohortes históricas; 3) estudios que estuvieran emplazados en AP. Estos criterios fueron cumplidos por siete estudios8-14. Uno13 fue excluido por haber sido realizado con la misma base de datos que otro de los trabajos incluidos12. Otro se excluyó por estudiar el uso de ATB en una enfermedad no infecciosa (asma bronquial)14. Para la combinación de los resultados se utilizó un modelo de efectos aleatorios, dada la presencia de heterogeneidad (Q = 25,7, P = 0,00004, I2 = 84,4%). No fue posible evaluar la existencia de sesgo de publicación debido al escaso número de estudios incluidos en el metaanálisis. La OR combinada fue de 1,41 (IC 95%: 1,07-1,8) e indicaba que los médicos de AP no PED presentaron, como promedio, 1,4 veces más probabilidades de prescribir ATB para ITRV en comparación con los PED (figura 2).
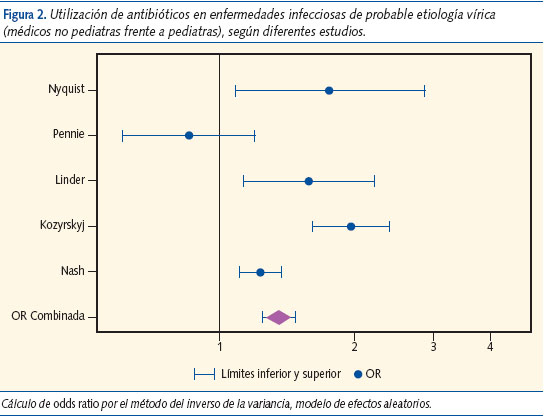
Por diferencias en la metodología de estudio no fue posible combinar los resultados de otros trabajos que utilizaron bases de datos poblacionales. Éstos se describen individualmente a continuación.
Mainous et al.15 analizaron los registros de la base de datos de Medicaid en Kentucky (EE. UU.) entre el 1 de julio de 1995 y el 30 de junio de 1996 –34.624 episodios de ITR superior (ITRS), (códigos C465 y C460 de la clasificación internacional de enfermedades) en menores de 18 años–. Para poder ser incluidos en el estudio, los médicos debían haber tratado al menos 25 ITRS durante el período de realización de éste. Se definió para los profesionales la variable prescriptor elevado, que era la proporción de ITRS tratadas con ATB que sobrepasaban el percentil (P) 75. Cincuenta y dos médicos fueron considerados altos prescriptores (atendieron 11.899 episodios de ITRS). De la misma forma, fueron considerados prescriptores bajos los médicos cuyo porcentaje de prescripción estaba por debajo del P25. Cumplieron este criterio 55 médicos, que atendieron 5.396 episodios. Ser MF, en comparación con PED, se asoció a un mayor riesgo de ser prescriptor elevado (OR: 409; IC 95%: 29-7.276).
Kozyrskyj et al.14 evaluaron en 2006 el uso de ATB en niños asmáticos con reagudizaciones de la enfermedad. La recomendación oficial, procedente de una guía de práctica clínica (GPC) vigente en el momento del estudio, era no tratar con ATB a los niños con reagudizaciones asmáticas. Se revisaron los registros de la base de datos del Manitoba Health Services Insurance Plan (MHSIP), que contiene todos los datos sobre la asistencia sanitaria a los habitantes de Manitoba (Canadá) entre 1995 y 2000. La variable del resultado principal fue la prescripción de un ATB en las 48 horas posteriores a la reagudización. Sobre 20.821 visitas realizadas por el MF, el 29,3% de estos profesionales recetó un ATB frente a un 15,5% por parte de los PED (sobre 9.855 visitas atendidas por éstos). Los MF prescribieron, por tanto, ATB con mayor frecuencia (OR: 2,10; IC 95%: 1,82-2,53).
Hare et al.13 revisaron la base de datos del National Ambulatory Medical Care Survey (NAMCS) en EE. UU. entre 1993 y 2003 para analizar los patrones de prescripción en niños menores de 18 años con ITRV. Los médicos no PED prescribieron ATB con mayor frecuencia que los PED (OR: 1,48; IC 95%: 1,05-2,07).
Bocquet et al.16 compararon diversos aspectos de la práctica médica de PED y MF/MG durante dos años (entre enero de 2001 y diciembre de 2002) en el departamento de Franche-Comté (Francia). En comparación con los MF/MG, los PED prescribieron menos ATB de forma global (un 25% menos) y según la clase: un 24,9% menos penicilinas, 73,9% menos cefalosporinas y 52,9% menos macrólidos.
Starfield et al.5 y Fishbane et al.2 también estudiaron la prescripción según el tipo de profesional recurriendo a bases de datos poblacionales en EE. UU. Constataron que los PED prescribían menos, aunque no ofrecen datos numéricos.
Estudios de diseño transversal basados en encuestas a profesionales
Seis estudios evaluaron los hábitos de prescripción utilizando, sobre todo, encuestas autocumplimentadas por correo17-22. El elevado número de personas no respondedoras (en ocasiones superior al 50%) y la ausencia de análisis de las características de los no respondedores aconsejan describir los resultados de estos estudios por separado.
Roark et al.17 enviaron una encuesta a una muestra de profesionales seleccionada de forma aleatoria y compuesta por 250 MF y 175 PED de Colorado (EE. UU.) sobre la actitud diagnóstico-terapéutica en dos situaciones clínicas teóricas: niño de 13 meses con otitis media con derrame (OMD), asintomática y persistente, y niño de 15 meses con otitis media aguda (OMA) recurrente. Respondieron 142 MF (57%) y 114 PED (65%). En comparación con los PED, los MF presentaron una mayor probabilidad de prescribir ATB de alto coste (PR: 1,51; IC 95%: 1,14-1,99). No existieron diferencias entre ambos tipos de profesional en cuanto a la actitud ante el niño con OMA recurrente.
Schwartz et al.18 enviaron una encuesta a una muestra de 450 médicos de AP seleccionados a partir de los registros de cinco condados del norte del estado de Virginia (EE. UU.). No se describe si la selección de la muestra se realizó de forma aleatoria, aunque puede deducirse que la encuesta fue enviada a todos los profesionales que cumplían el criterio de estar en activo y dedicar al menos un 25% de su jornada laboral a visitar a lactantes y niños pequeños. El objetivo era comparar la actitud diagnóstico-terapéutica de PED y MF frente a la rinitis purulenta planteando dos escenarios clínicos teóricos: un niño de 10 meses y otro de seis años. Respondieron 346 médicos (77%): 201 eran PED y 145, MF. En el primer escenario (niño de 10 meses), los MF indicaron de forma inmediata un ATB con mayor frecuencia que los PED (71,1% frente a 53,5%; PR: 1,33; IC 95%: 1,12-1,57). La adopción de una conducta expectante, sin ATB en los siguientes 7-10 días posteriores al diagnóstico, fue más frecuente entre los PED (22,7%) que entre los MF (14,8%), aunque sin alcanzar significación estadística (PR: 0,65; IC 95%: 0,41-1,04). La decisión de no prescribir ATB en ningún caso también fue más frecuente entre los PED (11,1% frente a 3,5%; PR: 0,32; IC 95%: 0,12-0,82). En el caso 2, los MF recetaban ATB con mayor frecuencia (PR: 2,08; IC 95%: 1,54-2,8). La decisión de no recetar nunca un ATB fue más habitual entre los PED (19,6%) que entre los MF (5%) (PR: 0,25; IC 95%: 0,12-0,55).
Davy et al.19 enviaron una encuesta a una muestra seleccionada de forma aleatoria de 181 médicos de AP del área de Toronto (Canadá) con objeto de conocer su patrón de prescripción de ATB en niños con infección respiratoria aguda indiferenciada con tos. Respondieron 63 de 98 PED (64%) y 73 de 83 MF (88%). Los MF presentaron una mayor probabilidad de prescribir ATB en los casos de infección de tres días de evolución (PR: 1,38; IC 95%: 1,05-1,81), tres días de evolución con tendencia al empeoramiento (PR: 2,05; IC 95%: 1,19-3,53), dos semanas de evolución (PR: 2,29; IC 95%: 0,96-5,44) y dos semanas de evolución con tendencia a empeorar (PR: 1,65; IC 95%: 1,12-2,36).
Watson et al.20 enviaron una encuesta por correo para conocer la actitud de los profesionales ante la ITRS. La muestra se extrajo, de forma aleatoria, del listado de PED y MF que trabajaban en Georgia (EE. UU.). De 846 encuestas enviadas a sujetos elegibles, respondieron 366 (43,3%): 154 eran MF y 212, PED. En el tratamiento del resfriado común, la probabilidad de recibir un ATB era superior cuando el niño fue atendido por un MF (57,8% frente a 30,2%; PR: 1,91; IC 95%: 1,50-2,45).
Arnold et al.21, en 2005, realizaron en Ontario (Canadá) una encuesta autocumplimentada por correo enviada a una muestra de 540 PED y MF seleccionados de forma casi aleatoria a partir del listado de médicos del Southam Medical Lists. El objetivo era determinar la influencia de las características de la enfermedad (ITRS) y del paciente sobre los hábitos de prescripción de los médicos. Respondieron 257 personas (48%), de las cuales 119 (47,6%) eran MF y 131 (52,4%) eran PED. Uno de los factores asociados a un mayor uso de ATB en ITRS en el análisis multivariante fue ser MF (OR de prescribirlos, PED frente a MF: 0,65; IC 95%: 0,51-0,82).
Vernacchio et al.22 estudiaron la adecuación de los médicos de AP a las recomendaciones de una GPC sobre el tratamiento de la OMA en EE. UU. Se envió una encuesta en marzo de 2006 a 477 MF y PED preguntando sobre qué actitud tomar ante diversos escenarios clínicos. Respondieron 299 (62,7%), de los cuales 230 (76,9%) eran PED. La actitud de vigilancia expectante sin tratamiento ATB inicial fue adoptada más frecuentemente por los PED (86,5% frente a 71,2%; PR: 1,21; IC 95%: 1,03-1,43).
Utilización de ATB de segunda elección
Este resultado se recogió en cuatro estudios9-12. La forma diferente de medición de los resultados y la marcada heterogeneidad estadística y clínica impiden la combinación de sus resultados. Las características de los estudios se describen de forma individual.
Pennie et al.9 recogieron datos sobre la prescripción de diez médicos (cinco MF, dos PED y tres médicos del servicio de urgencias emplazados en AP) que atendían a menores de 16 años durante un período de tres semanas en Ontario (Canadá). Tomando como patrón de referencia las recomendaciones sobre tratamiento ATB de una GPC de Ontario, durante el período de estudio los MF efectuaron, de 50 casos tratados, tres prescripciones de ATB de segunda elección (6%) frente a 36 de 111 de los PED (32%). Los PED presentaron, por tanto, una mayor probabilidad de prescribir un ATB de segunda elección en OMA (RR: 5,4; IC 95%: 1,5-16,7).
Nash et al.10 examinaron los registros del NAMCS para analizar el patrón de prescripción de ATB durante 1995-1998 en EE. UU. En este período, sobre 13.078 visitas realizadas por PED y MF a niños de entre 0 y 18 años, los PED presentaron menor probabilidad de prescribir ATB de segunda elección para el tratamiento de ITRS o bronquitis (OR: 0,81; IC 95%: 0,73-0,90, calculado mediante un análisis de regresión logística). No existieron diferencias entre ambos tipos de profesional en el tratamiento de la sinusitis y la otitis media (OR: 1,03; IC 95%: 0,77-1,48).
Kozyrskyj et al. en 200411 analizaron los registros de cuatro bases de datos poblacionales mantenidas por el MHSIP, que proporciona cobertura sanitaria a todos los habitantes de Manitoba (Canadá), durante el período 1996-2000. Compararon la prescripción de ATB de segunda elección en episodios de ITR de origen presumiblemente vírico (ITRV) tomando como patrón de referencia las recomendaciones de una GPC. Durante el período de estudio se atendieron 48.421 ITRV. En comparación con los MG, los PED presentaron una menor posibilidad de prescribir inadecuadamente un ATB en IRTV (OR: 0,51; IC 95%: 0,42-0,62), pero una mayor probabilidad de prescribir un ATB de segunda elección (OR: 1,27; IC 95%: 1,06-1,52).
Linder et al.12 analizaron las pautas de tratamiento ATB de la faringitis aguda en niños de edades comprendidas entre los 3 y los 7 años. Para ello revisaron los registros de las bases de datos NAMCS y National Hospital Ambulatory Medical Care Survey (NHAMCS). Esta última guarda registros de consultas ambulatorias y de servicios hospitalarios de urgencia de 1995-2003. Sobre 4.158 niños que presentaron este diagnóstico, los autores no constataron diferencias entre PED y MF/MG en cuanto a la prescripción de ATB no recomendados (OR: 1,14; IC 95%: 0,72-1,80), aunque los PED prescribieron menos ATB ante el diagnóstico de odinofagia (OR: 1,58; IC 95%: 1,13-2,21).
Manejo de la otitis media
Diez estudios analizaron la actitud de PED y MF/MG respecto a diversos aspectos del diagnóstico y tratamiento de la OMA (tabla 2). Siete eran de diseño transversal y tres correspondían a cohortes históricas. En cinco9,20,22-24 existe una comparación de la práctica clínica de ambos tipos de profesional respecto a un estándar de referencia que es variable: GPC, consenso de expertos o realización de una prueba complementaria que confirma el diagnóstico de la enfermedad. Tres son de diseño transversal20,22,24 y dos corresponden a un diseño de cohortes históricas9,23.
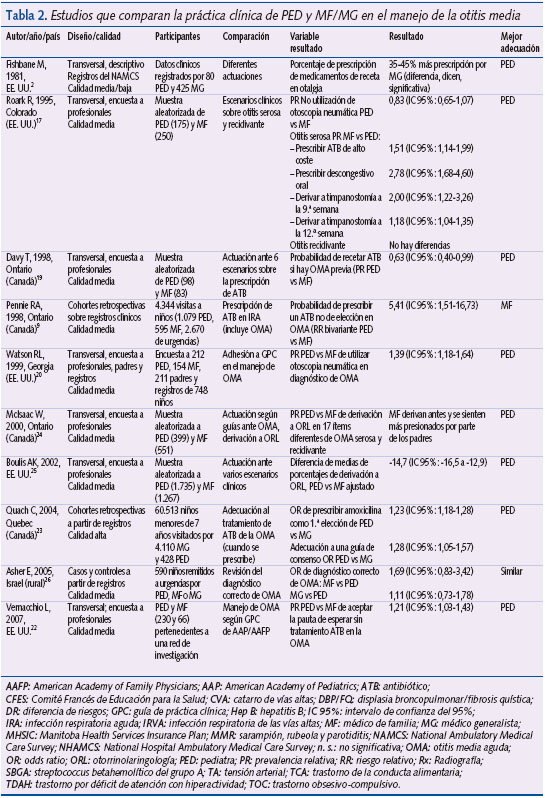
La heterogeneidad en cuanto al tipo de diseño, los métodos de selección de la muestra de participantes y el estándar de referencia utilizado impiden realizar una combinación de los resultados para obtener un estimador combinado global.
En el estudio de Vernacchio et al.22 se analizaron dos tipos de prescripción de ATB (inmediata frente a diferida) según las recomendaciones de una GPC que recomendaba la prescripción diferida. Los PED se adhirieron con más frecuencia a dicha recomendación que los MF (PR: 1,21; IC 95%: 1,03-1,43).
Quach et al.23 revisaron los registros de diagnóstico y tratamiento de niños menores de 7 años diagnosticados de OMA entre 1999 y 2002 e incluidos en una base de datos de emplazamiento comunitario: Régie de l’Assurance Maladie du Québec (RAMQ) (Canadá). Durante este período se registró a 60.513 niños menores de 7 años con un primer episodio de OMA, que fueron atendidos por 4.708 médicos (MF/MG: 87,3%, PED: 9,1% y especialistas en otorrinolaringología: 2,5%). Los autores analizaron mediante regresión logística la adhesión a la recomendación de utilizar la amoxicilina como ATB de primera elección; existió un mayor cumplimiento de ella entre los PED (OR: 1,23; IC 95%: 1,18-1,28). Asimismo, los PED, en comparación con los MF/MG, presentaron una probabilidad menor de recetar azitromicina (OR: 0,62; IC 95%: 0,58-0,66) y claritromicina (OR: 0,63; IC 95%: 0,59-0,68). En general, la adecuación a las recomendaciones de una guía de consenso fue superior en los PED (OR 1,28; IC 95%: 1,05-1,57).
Pennie et al.9 constataron que la probabilidad de prescribir un ATB de segunda elección fue mayor entre los PED (RR: 5,4; IC 95%: 1,51-16,73). Este resultado se estimó a partir de un subgrupo de 111 visitas realizadas por PED y 50 llevadas a cabo por MF (para el diagnóstico de OMA, el número de visitas por tipo de profesional durante el período de estudio fue de 192 y 64, respectivamente).
Watson et al.20 estudiaron la utilización de otoscopia neumática para realizar el diagnóstico de OMA. Dicha prueba fue utilizada más frecuentemente por los PED, como recomendaba una guía de referencia (PR: 1,39; IC 95%: 1,18-1,64).
McIsaac et al.24 realizaron un estudio mediante una encuesta por correo postal a 2.234 MF y 775 PED en Ontario (Canadá). Se obtuvieron 950 respuestas (42,5%); el porcentaje de éstas fue similar por tipo de profesional. Los autores analizaron el porcentaje de derivaciones al servicio de otorrinolaringología, constatando que éstas fueron inferiores entre los PED en múltiples situaciones clínicas, entre las que destacan: OMA bilateral (PR: 0,72; IC 95%: 0,61-0,84), obstrucción nasofaríngea (PR: 0,82; IC 95%: 0,72-0,93) o derrame persistente por encima de tres meses (PR: 0,95; IC 95%: 0,90-1,01). Los MF fueron más influenciables por el estado de preocupación de los padres a la hora de tomar la decisión sobre la necesidad de derivar a un niño con OMA. Así, cuando los progenitores expresaron su preferencia por la colocación de tubos de drenaje timpánico, los MF derivaron con más frecuencia (PR: 0,70; IC 95%: 0,59-0,83). Lo mismo sucedió cuando los padres expresaron su preocupación por la frecuencia de los episodios o bien por su percepción de la gravedad de éstos (PR: 0,65; IC 95%: 0,55-0,76).
Otros cinco estudios compararon la práctica clínica de PED y MF/MG en ausencia de un estándar de referencia2,17,19,25,26. Tenían un diseño transversal todos excepto uno26, que correspondía a un diseño de casos y controles.
Asher et al.26, en un estudio emplazado en un servicio de urgencias hospitalario que atendía a población rural de una región de Israel, realizaron timpanocentesis a todos los niños con OMA derivados desde AP durante un año (590 niños) y no constataron diferencias entre PED y MF/MG en cuanto a diagnósticos correctos de OMA (OR: 0,82; IC 95%: 0,56-1,21; análisis de regresión logística).
Davy et al.19 no constataron diferencias entre ambos tipos de profesional, PED y MF, en cuanto a la prescripción de ATB (OR: 0,86; IC 95%: 0,05-14,1), aunque los PED prescribieron menos ATB cuando existió un antecedente de OMA previa (PR: 0,63; IC 95%: 0,40-0,99).
Boulis et al.25 entrevistaron telefónicamente a 1.735 PED y 1.265 MF de EE. UU. durante un año (respondió el 65,4% de los profesionales que fueron contactados) y constataron un menor porcentaje de derivaciones a otorrinolaringología entre los PED en comparación con los MF (OR: 0,71; IC 95%: 0,61-0,82).
Roark et al.17 no constataron diferencias entre PED y MF en la utilización de la otoscopia neumática aunque, en el abordaje de la OMD, los MF prescribieron más ATB de segunda elección y elevado coste (PR: 1,51; IC 95%: 1,14-1,99), así como más fármacos anticongestivos (PR: 2,78; IC 95%: 1,68-4,60), y derivaron con más frecuencia a un servicio de otorrinolaringología a las 9 (PR: 2; IC 95%: 1,22-3,26) y a las 12 semanas (PR: 1,18; IC 95%: 1,04-1,35) de seguimiento.
Fishbane et al.2 constataron una tendencia estadísticamente significativa hacia la prescripción de ATB por parte de los MG en niños con otalgia (un porcentaje 35-45% superior).
Manejo del asma bronquial
Las principales características de los tres estudios analizados se sintetizan en la tabla 3.
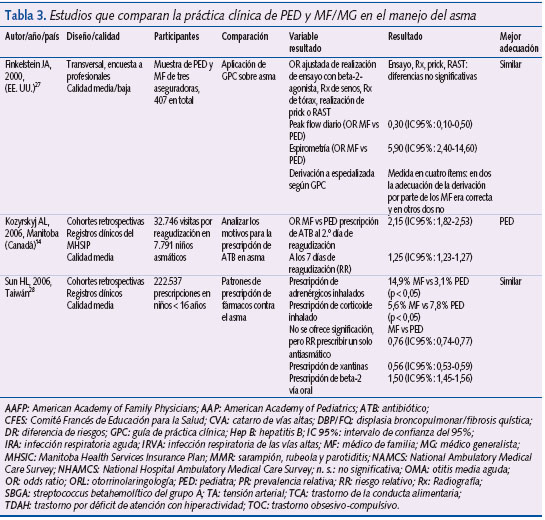
Finkelstein et al.27 publicaron en 2000 los resultados de una encuesta autocumplimentada enviada por correo a médicos de AP (todos los PED de AP y una muestra seleccionada aleatoriamente de MF de tres estados de EE. UU.). El objetivo fue comparar el grado de adhesión a las recomendaciones de una GPC sobre asma, vigente en 1997, según el tipo de profesional. Se enviaron por correo 722 cuestionarios, de los cuales fueron respondidos 429 (64%). De éstos se excluyeron 13 por ocupar menos del 25% del tiempo de su jornada laboral (o menos de ocho horas por semana) en visitar pacientes y 9 por pertenecer a otras especialidades diferentes de PED y MF. La muestra final estuvo compuesta por 407 profesionales (56,3%). No se especifica su distribución por especialidad. En el análisis de regresión logística no existieron diferencias entre ambos tipos de profesional en cuanto a la realización de un ensayo con fármacos beta-2-agonistas inhalados (OR: 0,8; IC 95%: 0,2-3,9). Los MF recomendaron con menor frecuencia que los PED la realización de peak flow diario (36% frente a 54%; OR: 0,3; IC 95%: 0,1-0,5) y en la consulta (96% frente a 68%; OR: 3; IC 95%: 0,8-10,8); e indicaron con más frecuencia la realización de una espirometría para diagnosticar el asma (40% frente a 12%; OR: 5,9; IC 95%: 2,4-14,6). No existieron diferencias entre ambos colectivos en cuanto a la realización de radiografía de tórax o de senos, aunque se apreció una tendencia no significativa por parte de los MF a pedirlas con mayor frecuencia (radiografía de tórax: 38% frente a 24%; OR: 1,7; IC 95%: 0,8-3,5; radiografía de senos: 10% frente a 1%; OR: 5,3; IC 95%: 0,6-44). No existieron diferencias en la realización de prick test o RAST (MF 8% frente a PED 3%; OR: 1,2; IC 95%: 0,3-4,8). Los MF derivaron al nivel especializado con más frecuencia que los PED en las siguientes situaciones clínicas no contempladas por la GPC: 2-3 visitas previas al servicio hospitalario de urgencias (OR: 5,1; IC 95%: 2,5-10,5) y antecedente de hospitalización previa por crisis asmática (OR: 2,8; IC 95%: 1,3-6,3). También derivaron con mayor frecuencia en estas dos situaciones clínicas que sí estaban contempladas como motivo de derivación: antecedente de dos exacerbaciones previas que requirieron tratamiento con corticoides orales (OR: 2,9; IC 95%: 1,4-6,0) y niños menores de tres años que necesitaban medicación diaria (OR: 7,8; IC 95%: 2,7-23,1).
Kozyrskyj et al.14 evaluaron el uso de ATB en niños asmáticos con reagudizaciones de la enfermedad entre 1995 y 2000 (registros clínicos del MHSIP), y determinaron la adhesión a las recomendaciones de una GPC que indicaba no tratar con ATB las reagudizaciones asmáticas. En el análisis de regresión logística se constató que los MF prescribieron ATB con mayor frecuencia que los PED (OR: 2,15; IC 95%: 1,82-2,53) en los dos primeros días de evolución de la reagudización asmática. Los autores no analizaron los datos cuando el período de posible prescripción de ATB se extendió hasta siete días después del inicio de la sintomatología, aunque ofrecen los porcentajes: 71,5% (MF) frente a 57,2% (PED). A partir de los resultados del estudio fue posible estimar el RR, que fue de 1,25 (IC 95%: 1,23-1,27), lo que indica que los MF tenían más probabilidad de prescribir un ATB en los siete primeros días tras la reagudización asmática.
Sun et al.28 publicaron en 2006 un estudio realizado en Taiwán. El objetivo era conocer los hábitos de prescripción de fármacos para el asma de PED y MF. Para ello consultaron los registros de una base de datos de cobertura estatal (Nacional Health Insurance Research Database). Los fármacos se agruparon en seis categorías: adrenérgicos inhalados, beta-2-agonistas orales, corticoides inhalados, xantinas, corticoides orales y antagonistas de los receptores de los leucotrienos. Se analizaron 225.537 prescripciones durante un período de tres meses. Los MF prescribieron más tratamientos en régimen de monoterapia que los PED (45,8% frente a 34,6%; PR: 0,76; IC 95%: 0,74-0,77) y recetaron con mayor frecuencia dos fármacos simultáneamente (43,8% frente a 39,9%; PR: 0,91; IC 95%: 0,89-0,93). La combinación de más de dos fármacos fue más habitual entre los PED (25,6% frente a 10,4%; PR: 2,47; IC 95%: 2,41-2,64). En cuanto a la distribución de los medicamentos prescritos en régimen de monoterapia, los MF prescribieron adrenérgicos inhalados con más frecuencia que los PED (14,9% frente a 3,1%; RR: 0,21; IC 95%: 0,19-0,23) y más derivados de las xantinas (30,1% frente a 16,9%; RR: 0,56; IC 95%: 0,53-0,59). Los PED prescribieron con mayor frecuencia beta-2-agonistas orales (70,4% frente a 46,9%; RR: 1,5; IC 95%: 1,45-1,56) y más corticoides inhalados (7,8% frente a 5,6%; RR: 1,39; IC 95%: 1,21-1,6).
Manejo de la fiebre
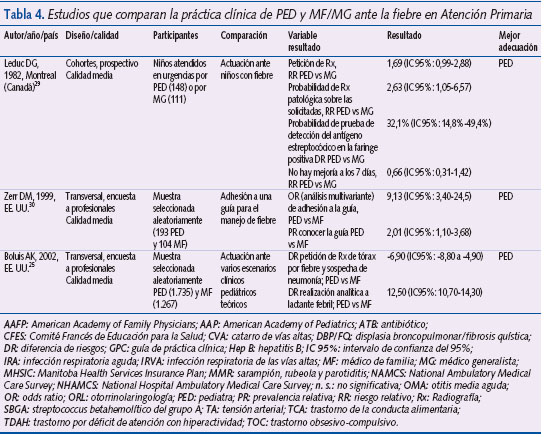
En 1982, Leduc et al.29 realizaron un estudio de cohortes prospectivo cuyo objetivo fue evaluar los resultados en salud de los niños que acudieron a dos servicios de urgencias (uno de un hospital infantil, atendido por PED, y otro de un hospital general, atendido por MG). Para ello, los autores contactaron telefónicamente con los padres de los niños en un plazo de tiempo no superior a dos semanas después de la consulta en el servicio de urgencias. Las variables del resultado principal fueron la duración de los síntomas, la realización de una nueva consulta con su médico y el ingreso hospitalario. Otra medida de resultado fue la realización de pruebas complementarias. Se incluyó en el estudio a todos los niños de edades comprendidas entre 0 y 10 años que acudieron a urgencias por fiebre igual o mayor de 38 ºC acompañada o no de otros síntomas. Se excluyó a niños con enfermedades crónicas subyacentes (diabetes, inmunodeficiencias) y a aquellos que ya habían consultado previamente por el mismo proceso. Durante el período de estudio, 148 niños acudieron al servicio de urgencias pediátrico y 111 al de urgencias del hospital general. Fue posible contactar con los padres en el 90% de los casos visitados por PED y en el 94% de los visitados por MG. Once (8,3%) de los niños visitados en el hospital infantil presentaban persistencia de la sintomatología transcurridos siete días desde la visita en urgencias frente a 13 (12,5%) niños visitados en el hospital general (RR: 0,66; IC 95%: 0,31-1,42). De este subgrupo de niños, uno precisó el ingreso en un hospital pediátrico frente a tres en un hospital general (RR: 0,26; IC 95%: 0,03-2,47). Respecto a la realización de pruebas complementarias, su número absoluto no difirió entre hospitales –58 (39,2%) en hospital pediátrico frente a 45 (40,5%) en hospital general–. Sí existieron diferencias respecto al tipo de prueba complementaria pedida: los MG solicitaron más radiografías de tórax que los PED: 36 (32,4%) frente a 16 (14,4%), con un RR de 1,69 (IC 95%: 0,99-2,88). El resultado de la radiografía fue anormal con más frecuencia cuando ésta fue solicitada por un PED: 7 casos de 16 (43,8%) frente a 6 de 36 (16,7%) con un RR de 2,6 (IC 95%: 1,1-6,6). Los PED realizaron con más frecuencia que los MF la detección de antígeno estreptocócico en la faringe (28 frente a 2; RR: 18,7; IC 95%: 4,5-76,7) y obtuvieron un resultado positivo con mayor frecuencia que los MF –9 frente a 0; diferencia de riesgos (DR): 32,1%; IC 95%: 14,8%-49,4%–. Respecto a la realización de cultivos, los PED los solicitaron con mayor frecuencia (30 frente a 5; RR: 4,5; IC 95%: 1,8-11,2) y obtuvieron con mayor frecuencia un resultado positivo –aislamiento del germen– (2 casos frente a 0, aunque sin diferencias significativas: DR: 6,7%; IC 95%: -2,3% a 15,6%).
Zerr et al.30 publicaron en 1999 los resultados de una encuesta autocumplimentada realizada a una muestra seleccionada aleatoriamente de PED, MF y médicos de servicios de urgencia hospitalarios de EE. UU. La muestra se extrajo a partir de Medical Marketing Services, empresa autorizada para ofrecer datos de profesionales afiliados a la American Medical Asociation (AMA). El objetivo principal del estudio era determinar el grado de acuerdo de estos tres tipos de profesionales con las recomendaciones de una GPC para el manejo de la fiebre sin foco en niños. El acuerdo con dichas recomendaciones se determinó por medio del planteamiento de dos escenarios clínicos teóricos en dos lactantes: uno de dos semanas y otro de ocho semanas de vida. La calidad del estudio se clasificó como media. Se enviaron 1.500 encuestas y respondieron 474 (31,6%), de los cuales 193 eran PED, 177 médicos de servicios de urgencias y 104 MF. El porcentaje de respuestas por tipo de profesional fue del 42%, el 41% y el 23% respectivamente. Según las recomendaciones de la GPC, la actitud adecuada que tomar ante un niño de dos semanas con fiebre era ingreso hospitalario y realización de urocultivo, hemocultivo y cultivo de LCR. En comparación con los MF, los PED se adhirieron con más frecuencia a las recomendaciones de la guía (OR: 9,13; IC 95%: 3,4-24,5, determinado por un análisis de regresión logística).
En el estudio de Boulis25 descrito con anterioridad, de las seis viñetas presentadas a los médicos participantes, tres correspondían a casos clínicos en los que la fiebre estaba presente. Caso número dos: niño de 10 años sano con una historia clínica de fiebre de dos días de evolución, congestión nasal y dolor de garganta, sin otros signos y síntomas adicionales. Los padres llaman por teléfono al médico para relatar el cuadro clínico de su hijo. Los autores determinaron el porcentaje de casos en los que se recomendó a los padres que lo trajeran a la consulta. El 69,8% (IC 95%: 68,6%-71,1%) de los MF frente al 63,3% (IC 95%: 62,3%-64,3%) de los PED indicaron a los padres que llevaran a su hijo a la consulta (DR estimada mediante análisis multivariante: -7,3%; IC 95%: -9% a -5,6%). Caso número tres: niña de 10 años sin antecedentes de interés que refiere un cuadro clínico de tres días de evolución consistente en fiebre de 38,6 ºC, tos productiva, taquipnea y crepitantes en base derecha; es capaz de ingerir líquidos. Se preguntó a los médicos en qué porcentaje de estos casos realizarían una radiografía de tórax. El 51,3% (IC 95%: 49,4%-53,2%) de los MF frente al 47,7% (IC 95%: 46,7%-48,8%) de los PED indicó la realización de una radiografía (DR estimada mediante un análisis multivariante: -6,9%; IC 95%: -8,8% a -4,9%). Caso número seis: niño de seis semanas de edad, con buen estado general, que presenta fiebre de 38,6 ºC. Los autores preguntaron a los médicos en qué porcentaje de casos realizarían pruebas complementarias (hemograma, hemocultivo, urocultivo) para descartar sepsis. El 81,1% (IC 95%: 80,4%-81,8%) de los PED frente al 66,4% (IC 95%: 65,3%-67,5%) de los MF realizaría las pruebas complementarias (DR estimada mediante un análisis multivariante: 12,5%; IC 95%: 10,7%-14,3%).
Manejo de trastornos psiquiátricos
Las principales características de los tres estudios seleccionados se resumen en la tabla 5.
Rushton et al.31-33 han estudiado la actitud de los médicos de AP en el manejo de la depresión, en los patrones de prescripción de inhibidores de la recaptación de la serotonina (ISRS) y en la implementación de las recomendaciones de una GPC sobre el tratamiento del trastorno de déficit de atención con/sin hiperactividad (TDAH).
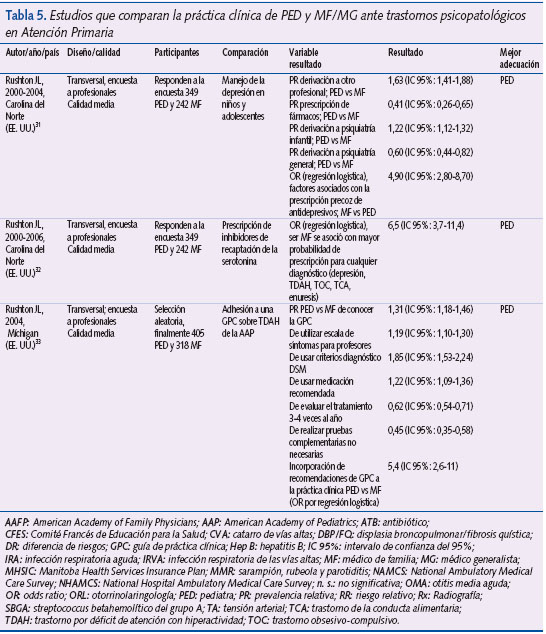
En 200031 publicaron los resultados de una encuesta realizada a PED y MF de Carolina del Norte (EE. UU.). Su objetivo era comparar las actitudes de ambos grupos en el manejo diagnóstico y terapéutico de la depresión. La muestra de estudio estaba compuesta por todos los PED (595) menores de 65 años que trabajaban en AP y un número similar (557) de MF menores de 65 años y en activo. El cuestionario se envió a 1.016 médicos (505 PED y 511 MF). La muestra se extrajo de una base de datos de profesionales licenciados de Carolina del Norte. Respondieron la encuesta 591 personas (349 PED y 242 MF). Resultados del análisis bivariante: derivaron al sector especializado el 48% de los MF y el 78% de los PED (PR: 1,63; IC 95%: 1,41-1,88, tomando como referencia a los MF); prescribieron un fármaco el 18% de los MF y el 9% de los PED (PR: 2; IC 95%: 1,33-3,14, tomando como categoría de referencia a los PED); aconsejaron en la consulta el 61% de los MF frente al 59% de los PED (PR: 1,04; IC 95%: 0,91-1,18, tomando como categoría de referencia a los PED); mantuvieron una conducta expectante el 22% de los MF frente al 20% de los PED (PR: 1,09; IC 95%: 0,80-1,50). Respecto a la variable “consejo”, los PED derivan más a especialistas con este fin que los MF: 86% frente a 63% (PR: 1,37; IC 95%: 1,23-1,52, tomando como referencia a los MF). Respecto al grado de acuerdo con las siguientes afirmaciones (respuesta posible: sí/no; resultados calculados a partir de 236 MF y 332 PED que respondieron), los MF se mostraron más de acuerdo que los PED con la siguiente frase: “Me siento cómodo con el tratamiento de la depresión infantil”: 22% frente a 11% (PR: 1,98; IC 95%: 1,34-2,91, tomando como categoría de referencia a los PED); los MF se mostraron más de acuerdo que los PED con la siguiente frase: “los ISRS son más seguros que otros antidepresivos en niños y adolescentes”, 63% frente a 48% (PR: 1,3; IC 95%: 1,12-1,51, tomando como categoría de referencia a los PED); los MF se mostraron más de acuerdo que los PED con la siguiente frase: “la ausencia de profesionales de referencia disponibles me obliga a tratar yo mismo la depresión”, 20% frente a 12% (PR: 1,65; IC 95%: 1,12-2,43, tomando como categoría de referencia a los PED). Respecto a la variable “prescripción”, los MF iniciaron un tratamiento farmacológico antes de derivar a otro especialista con más frecuencia que los PED: 28% frente a 6% (PR: 4,67; IC 95%: 2,94-7,4, tomando como categoría de referencia a los PED). En el análisis de regresión logística, ser MF se asoció con una mayor probabilidad de prescribir un tratamiento farmacológico en la depresión: OR 4,9 (IC 95%: 2,8-8,7).
En 2000, los mismos autores, utilizando la misma muestra de profesionales que en el estudio previo, publicaron los resultados de la encuesta que se referían a la prescripción de ISRS y su indicación para diversos trastornos psiquiátricos32. En el análisis bivariante, los MF emplearon los ISRS para cualquier diagnóstico psiquiátrico con más frecuencia que los PED: 91% frente a 58% (PR: 1,57; IC 95%: 1,42-1,73); los MF prescribieron ISRS asociados a otros fármacos psicotropos con más frecuencia que los PED: 54% frente a 31% (PR: 1,75; IC 95%: 1,44-2,13). Analizando cada trastorno por separado, los MF utilizaron los ISRS para la depresión con más frecuencia que los PED: 88% frente a 51% (PR: 1,73; IC 95%: 1,54-1,93); los MF usaron los ISRS para el TDAH de manera más habitual que los PED: 45% frente a 30% (PR: 1,5; IC 95%: 1,21-1,85); los MF emplearon los ISRS para el trastorno obsesivo-compulsivo con más frecuencia que los PED: 38% frente a 28% (PR: 1,35; IC 95%: 1,07-1,71). No hubo diferencias entre MF y PED en la utilización de los ISRS para el tratamiento de “conducta agresiva”, 26% frente a 20% (PR: 1,3; IC 95%: 0,96-1,75). Los MF emplearon los ISRS para los trastornos de la conducta alimentaria con más frecuencia que los PED: 32% frente a 9% (PR: 3,58; IC 95%: 2,44-5,26). Los MF usaron los ISRS para la enuresis con más frecuencia que los PED: 12% frente a 7% (PR: 1,74; IC 95%: 1,04-2,92). Otros resultados de interés: el 41% de los MF realizaron en los seis meses previos a la cumplimentación de la encuesta una prescripción de ISRS en al menos un adolescente frente al 26% de los PED (PR: 1,57; IC 95%: 1,24-1,98); los MF derivaron con menos frecuencia al especialista en salud mental: 48% frente a 77% (PR: 0,62; IC 95%: 0,54-0,72). En el análisis de regresión logística se puso de manifiesto que ser MF se asoció con una mayor probabilidad de prescribir un ISRS por cualquier diagnóstico (OR: 6,5; IC 95%: 3,7-11,4).
Los mismos autores publicaron en 2004 los resultados de una encuesta realizada en 2002 a PED y MF del estado de Míchigan (EE. UU.)33. El objetivo del estudio era valorar la adhesión de los médicos a las recomendaciones de una GPC sobre el diagnóstico y el tratamiento del TDAH, así como determinar qué factores influyen sobre el grado de adhesión a ellas. Se envió un cuestionario por correo a todos los PED (687) del estado y a una muestra seleccionada de forma aleatoria de 687 MF (de un total de 1.547). Los datos de ambos tipos de profesional se consiguieron a partir de la base de datos American Medical Association Master File. La muestra de 1.374 médicos se obtuvo una vez aplicados los siguientes criterios de exclusión: edad menor de 30 años o mayor de 65 años, médicos retirados, empleados de la Administración de Veteranos, médicos con certificación no generalista y médicos con ejercicio profesional fuera de Míchigan. De los 1.374 médicos, 166 se consideraron inelegibles por estar jubilados, no visitar niños, no trabajar en AP o haberse trasladado de domicilio. De los 1.208 participantes restantes, respondieron 723 (60%): 405 de los 608 PED (67%) y 318 de los 600 MF (53%).
Resultados de análisis bivariante: conocían la GPC el 91,5% de los PED y el 59,8% de los MF (PR: 1,31; IC 95%: 1,18-1,46), y dijeron incorporarla a la práctica el 78,1% de los PED y el 39% de los MF (PR: 2; IC 95%: 1,73-2,32). Respecto a las recomendaciones sobre el diagnóstico (porcentaje de respondedores que realizaban cada recomendación “rutinariamente” frente a “nunca”, “raramente” y “alguna vez”), el 77% de los PED (frente al 61,6% de los MF) utilizó escalas de evaluación de síntomas para padres (PR: 1,25; IC 95%: 1,13-1,38); el 84,4% de los PED (frente al 70,8% de los MF) empleó escalas de evaluación de síntomas para profesores (PR: 1,19; IC 95%: 1,10-1,30); el 70,4% de los PED (frente al 68,5% de los MF) valoró la presencia de comorbilidad (PR: 1,03; IC 95%: 0,93-1,14); el 55,4% de los PED (frente al 30% de MF) usó los criterios DSM para realizar el diagnóstico de TDAH (PR: 1,85; IC 95%: 1,53-2,24); respecto a las recomendaciones sobre el tratamiento (porcentaje de respondedores que realizaban cada recomendación “rutinariamente” frente a “nunca”, “raramente” y “alguna vez”), el 72,2% de los PED (frente al 59,2% de los MF) utilizó los fármacos recomendados en la guía (PR: 1,22; IC 95%: 1,09-1,36); el 80,9% de los PED realizó un ajuste de la medicación cuando se llevó a cabo un seguimiento en un mes frente al 81,7% de los MF (PR: 0,99; IC 95%: 0,92-1,06); el 41,6% de los PED realizó una evaluación de la respuesta al tratamiento 3-4 veces al año frente al 67,5% de los MF (PR: 0,62; IC 95%: 0,54-0,71); el 56,4% de los PED reconsideró el diagnóstico si el paciente no respondía a dos o más medicaciones frente al 46,3% de los MF (PR: 1,22; IC 95%: 1,05-1,41); y el 56,3% de PED y el 53,2% de los MF recomendaron terapia conductual (PR: 1,01; IC 95%: 0,88-1,16). El 18,1% de los PED realizó pruebas analíticas no recomendadas por la guía (determinación de hormonas tiroideas, plomo y hierro) frente al 39,6% de los MF (PR: 0,45; IC 95%: 0,35-0,58). En el análisis de regresión logística, la probabilidad de incorporar las recomendaciones de la guía fue superior entre los PED (OR: 5,4; IC 95%: 2,6-11).
Inmunizaciones
Las principales características de los estudios seleccionados se sintetizan en la tabla 6.


Este aspecto fue revisado en 16 estudios, 14 de los cuales eran de diseño transversal y dos eran cohortes históricas.
En el estudio de Starfield et al.5, publicado en 1985, se entrevistó a 429 PED y 611 MF/MG mediante una encuesta. El porcentaje de profesionales que respondieron fue del 50% para los PED, el 44% para los MF y el 36% para los MG. Los PED, en comparación con otros profesionales, presentaron una probabilidad mayor de administrar vacunación a la población de 15-19 años y de 10-14 años que consultaba con motivo de un examen de salud. Los autores no ofrecieron resultados numéricos.
Freed et al.34 realizaron en 1994 un estudio de cohortes mediante encuestas sucesivas por correo a una muestra de 591 médicos de AP (438 PED y 153 MF) de Carolina del Norte (EE. UU.). El objetivo era determinar el grado de adecuación de ambos tipos de profesional respecto a la recomendación oficial de vacunar sistemáticamente a todos los niños de la hepatitis B, promulgada por la American Academy of Pediatrics, la American Academy of Family Physicians y el Immunization Practices Advisory Comittee. Respondieron la encuesta 363 PED (82,9%) y 110 MF (71,9%). El 66% de los PED (frente al 32% de los MF) consideró que la inmunización estaba justificada (PR: 2,1; IC 95%: 1,6-2,8). El 53% de los PED vacunaba a todos los recién nacidos en comparación con el 23% de los MF (PR: 2,3; IC 95%: 1,6-3,3).
Szylagyi et al.35 realizaron en 1994 un estudio transversal mediante una encuesta autocumplimentada enviada a una muestra seleccionada aleatoriamente de 1.310 PED y 954 MF en EE. UU. Respondieron 1.075 PED (82%) y 490 MF (51%). El estudio tenía como objetivo comparar, por un lado, las actitudes y creencias de ambos tipos de profesional ante la vacunación y, por otro, la práctica vacunal de estos colectivos con las recomendaciones oficiales realizadas por la American Academy of Pediatrics, la American Academy of Family Physicians y el Immunization Practices Advisory Committee, publicadas después de la realización de la encuesta. Análisis bivariante: respecto al tipo de consulta en la que realizarían la vacunación (niño sano, enfermedad aguda, visita de seguimiento o enfermedad crónica) no hubo diferencias entre PED y MF en los dos primeros tipos de visita –niño sano (100% frente a 99%) y enfermedad aguda (29% frente a 28%)–. Los PED, en comparación con los MF, usaron también las consultas de seguimiento (92% frente a 86%; PR: 1,07; IC 95%: 1,02-1,12) y por enfermedad crónica para vacunar (81% frente a 70%; PR: 1,16; IC 95%: 1,08-1,24). Respecto a los mecanismos para identificar a los niños no vacunados, los PED no dispusieron de ninguno en el 48% de los casos frente al 68% de los MF (PR: 0,71; IC 95%: 0,64-0,78); asimismo, el 43% de los PED registraba sistemáticamente las vacunaciones frente al 35% de los MF (PR: 1,23; IC 95%: 1,06-1,43). En el análisis de regresión logística, la probabilidad de tener un registro que identifique a los niños no vacunados fue superior en los PED (OR: 2; IC 95%: 1,6-2,7).
Freed et al.36 realizaron en 1998 un estudio de diseño transversal (encuesta autocumplimentada por correo) a PED y MF de nueve estados de EE. UU. incluidos en la base de datos American Medical Association Masterfile. Los objetivos fueron explorar las preocupaciones de ambos colectivos ante los riesgos legales de las vacunas. Mediante el análisis de regresión logística se estudiaron la percepción de ambos tipos de profesionales para administrar vacuna en presencia de infección respiratoria leve o febrícula, la percepción de la seguridad de la administración de vacuna DTP en niños que tenían antecedentes familiares de convulsiones, la percepción de seguridad de administrar vacuna DTP cuando existía el antecedente de una reacción febril previa (menor de 40,5 ºC) a la misma vacuna y la administración de vacunas cuando el niño consulta por patología aguda si no está específicamente contraindicada la inmunización. Se seleccionó una muestra de 1.165 PED y 1.849 MF. Respondieron 1.863 profesionales (66%), de los que 442 fueron excluidos por no administrar vacunas o no proporcionar cuidados al niño sano. La muestra final del estudio estuvo compuesta por 1.421 participantes (47,1% de la muestra inicial), de los que 704 eran PED (60,4%) y 723, MF (39,1%). Análisis bivariante: en comparación con los MF, los PED creyeron con mayor frecuencia que la administración de DTP a un niño con antecedentes familiares de convulsiones era una práctica segura: 84% de PED frente a 66% de MF (PR: 1,27; IC 95%: 1,2-1,35). Los PED opinaron que la administración de vacunas a niños con infección respiratoria leve era una medida segura y efectiva: 95% frente a 86% (PR: 1,1: IC 95%: 1,07-1,14); y que la administración de DTP en niños que presentaron una reacción previa febril (temperatura menor de 40 ºC) era una práctica segura: 73% frente a 57% (PR: 1,28; IC 95%: 1,18-1,39). Los PED registraron con mayor probabilidad que los MF las vacunas en un lugar específico para ello dentro de la historia médica (96% frente a 86%; PR: 1,12; IC 95%: 1,08-1,15) y lo hicieron con más probabilidad en un sistema informatizado (23% frente a 7%; PR: 3,3; IC 95%: 2,4-4,4). En el análisis de regresión logística, los MF retrasaron la vacunación en presencia de una infección respiratoria leve (OR: 0,29; p < 0,001) o de una reacción febril previa a la misma vacuna (OR: 0,39; p < 0,001) o cuando existían antecedentes familiares de convulsiones (OR: 0,33; p < 0,001) con más probabilidad que los PED.
Ipp et al.37 realizaron en Canadá un estudio transversal mediante una encuesta autocumplimentada a una muestra aleatoria de 100 MF, 100 PED y a los 130 subespecialistas del Hospital Infantil de Toronto. Se consideraron elegibles 315. Respondieron 243 (77%), que incluían 76 MF (78%) y 72 PED de AP (83%). El objetivo fue determinar el grado de conocimiento, las actitudes y las conductas de los profesionales ante la vacunación antigripal en niños de alto riesgo. Los PED recomendaron la vacunación antigripal para todas las enfermedades consideradas de alto riesgo con más frecuencia que los MF: cardiopatía (70% frente a 60%; PR: 1,23; IC 95%: 1,09-1,39), asma (94% frente a 74%; PR: 1,28; IC 95%: 1,11-1,48), displasia broncopulmonar/fibrosis quística (96% frente a 76%; PR: 1,26; IC 95%: 1,10-1,44) y tratamiento a largo plazo con ácido acetilsalicílico (71% frente a 41%; PR: 1,74; IC 95%: 1,28-2,36). Existió también una tendencia no significativa a que los PED vacunaran más a pacientes institucionalizados (74% frente a 61%; PR: 1,22; IC 95%: 0,97-1,53) y a niños que recibían tratamiento inmunosupresor (71% frente a 62%; PR: 1,15; IC 95%: 0,91-1,44).
Ewing et al.38 publicaron en 1999 un estudio transversal realizado mediante una encuesta cumplimentada por correo a una muestra seleccionada aleatoriamente de médicos de diversas especialidades médicas de EE. UU., cuya jornada laboral se desarrollara en AP más del 50% del tiempo. El objetivo del estudio fue comparar la provisión de servicios preventivos en AP por tipo de profesional. De 1.629 PED, respondieron la encuesta 1.303 (80%). Después de aplicar el criterio “trabajar en AP más del 50% de la jornada laboral”, la muestra se redujo a 788 (61%). Respecto a los MF, de una muestra inicial de 5.000, 2.511 respondieron a la encuesta (50%). Después de aplicar el criterio “trabajar en AP más del 50% del tiempo”, la muestra se redujo a 2.117 (84%). Entre las actividades preventivas evaluadas, los autores estudiaron la recomendación de vacunar contra la gripe. Los PED recomendaron dicha vacunación más frecuentemente que los MF (85,3% frente a 31,3%; PR: 2,7; IC 95%: 2,5-2,9; análisis bivariante).
En 1999 Santoli et al.39 publicaron los resultados de una encuesta telefónica realizada a una muestra de padres de 28.298 niños de EE. UU. (50 estados, distrito de Columbia y 27 áreas urbanas seleccionadas). El objetivo era comparar el estado vacunal de los niños sanos no institucionalizados de edades comprendidas entre los 19 y los 35 meses, confirmando su estatus vacunal con los registros médicos, examinando las características de los proveedores enrolados en el programa Vaccines For Children. Los registros pudieron obtenerse en 21.522 niños (76%). Se consideró correctamente vacunado a todo niño que hubiera recibido > 4 dosis de DTP o DTPa, > 3 dosis de polio oral, > 1 dosis de sarampión-parotiditis-rubeola y > 3 dosis de Hib (4:3:1:3) antes de la realización de la encuesta. Los niños vacunados sólo por PED tenían mayor probabilidad de haber recibido la pauta completa 4:3:1:3 que los que fueron vacunados por sólo MF (80% frente a 71%, p < 0,05 en el análisis bivariante) (OR: 1,63; IC 95%: 1,46-1,82, en el análisis de regresión logística).
Takayama et al.40 publicaron en 1999 un estudio transversal realizado mediante una encuesta a profesionales autocumplimentada por correo. El estudio se realizó en los condados de Sacramento y San Francisco (EE. UU.). La encuesta se envió a 855 PED y MF de ambos condados. Respondieron 533 (62%). De éstos, 211 fueron excluidos debido a que no prestaban atención sanitaria a niños en AP. La muestra final estuvo compuesta por 322 médicos (37,7%): 155 en San Francisco y 167 en Sacramento. De los 322 participantes, 110 eran PED y 86, MG/MF –el resto (5) pertenecía a otras especialidades–. El objetivo era comparar el porcentaje de niños vacunados contra la hepatitis B en estos dos condados. En San Francisco se realizó una intervención (el programa Universal Infant Hepatitis B Immunization Demonstration Project), mientras que en Sacramento no se llevó a cabo ninguna. En cuanto a la comparación entre PED y MF, ser PED fue un factor predictor para una correcta inmunización contra la hepatitis B tanto en San Francisco (OR: 2,0; IC 95%: 1,7-2,4) como en Sacramento (OR: 2,13; no se ofrece el IC 95%) en el análisis de regresión logística.
Ehresmann et al.41 evaluaron las actitudes y creencias de MF y PED del estado de Minnesota (EE. UU.) ante la vacuna de la varicela en un estudio publicado en 2000. Se envió un cuestionario autocumplimentado por correo postal a una muestra seleccionada aleatoriamente de 420 médicos (319 MF y 101 PED). De éstos, 91 se consideraron inelegibles por no realizar su actividad profesional en AP (incluyendo la inmunización). Del resto, 255 médicos cumplimentaron la encuesta (78%), de los cuales 190 (de 248, 77%) eran MF y 65 (de 79, 82%) eran PED. No existieron diferencias entre ambos tipos de profesional para recomendar activamente la vacunación en el análisis de regresión logística (OR: 1,2; IC 95%: 0,5-2,8). Respecto a la afirmación “todos los niños y adolescentes (12 meses a 18 años) deberían ser vacunados”, el 60% de los PED estaba de acuerdo en comparación con el 40% de los MF (PR: 1,64; IC 95%: 1,22-2,21; análisis bivariante). Respecto a la afirmación “todos los niños de cualquier edad deberían ser vacunados a menos que exista un antecedente bien documentado de haber padecido la varicela”, el 61% de los PED estuvo de acuerdo en comparación con el 42% de los MF (PR: 1,55; IC 95%: 1,16-2,07; análisis bivariante). No existieron diferencias entre ambos colectivos en cuanto a la aseveración “la vacuna de la varicela es segura” (el 98% de los médicos de ambas especialidades se mostró de acuerdo). Respecto a la afirmación “los niños ya reciben demasiadas inyecciones como para añadir la vacuna de la varicela”, el 27% de los MF (frente al 10% de los PED) se mostró de acuerdo (PR: 0,39; IC 95%: 0,17-0,87; análisis bivariante). En cuanto a la aseveración “esperando hasta que aparezca una vacuna combinada que incluya la varicela”, el 22% de los MF (frente al 6% de los PED) se mostró de acuerdo (PR: 0,35; IC 95%: 0,13-0,96; análisis bivariante).
Kahane et al.42 publicaron en 2000 un estudio transversal mediante una encuesta presencial a profesionales médicos y de enfermería de 45 consultas médicas privadas distribuidas en tres condados de California (EE. UU.). El 62% de las 72 consultas era elegible, el resto declinó su participación. Además se examinaron los registros vacunales de los niños de edades comprendidas entre los 12 y los 35 meses (1.719 de 2.325 elegibles, 78%). La probabilidad de presentar una vacunación incompleta a los 24 meses de edad fue superior en niños atendidos por MF en comparación con los PED: OR: 2,79 (IC 95%: 1,54-5,07). Dicha asociación dejaba de ser significativa en el análisis de regresión logística (datos numéricos no mostrados por los autores).
LeBaron et al.43 publicaron en 2001 los resultados de un estudio ecológico realizado en todos los estados de EE. UU. que relacionaba la concentración de cada tipo de profesional en cada estado (PED, MF, MG) con el porcentaje de niños correctamente vacunados a una edad media de 27 meses –se consideró correctamente vacunado todo niño que hubiera recibido > 4 dosis de DTP o DTPa, > 3 dosis de polio oral, > 1 dosis de sarampión-parotiditis-rubeola y > 3 dosis de Hib (4:3:1:3)–. Un total de 96.689 médicos (PED: 37%, MF: 49% y MG: 14%) proporcionaba cuidados pediátricos habituales. La presencia de altas tasas de cobertura vacunal se asoció con una mayor concentración de PED en las zonas geográficas estudiadas (coeficiente b: 0,006; p = 0,001 en el análisis de regresión múltiple).
Schaffer et al.44 estudiaron, mediante una encuesta autocumplimentada enviada por correo a una muestra seleccionada de forma aleatoria de PED y MF de EE. UU. (base de datos AMA Masterfile), las actitudes y prácticas vacunales de los médicos en la población adolescente. Se enviaron 1.480 cuestionarios y fueron respondidos 1.110 (75%), de los cuales 536 eran PED (porcentaje de respuesta del 81%) y 582 eran MF (porcentaje de respuesta del 71%). De los médicos que respondieron, 761 (69%) cumplieron el criterio de inclusión establecido por los autores (visitar > 4 adolescentes/mes en AP). Estos 761 médicos formaron la muestra de estudio (406 PED y 335 MF). Los resultados del análisis de regresión logística revelaron que, en comparación con los MF, los PED tenían con mayor frecuencia un protocolo establecido de inmunización para adolescentes (OR: 1,47; IC 95%: 1,22-1,78), comprobaron con mayor frecuencia el estatus vacunal en las consultas por enfermedad (OR: 1,42; IC 95%: 1,22-1,65) y en las consultas de seguimiento (OR: 1,43; IC 95%: 1,23-1,67), vacunaron con mayor frecuencia a adolescentes que consultaron por enfermedad aguda (OR: 1,31; IC 95%: 1,09-1,58) y a los que acudieron a visitas de seguimiento (OR: 1,49; IC 95%: 1,46-1,51); vacunaron con mayor frecuencia de tétanos a los adolescentes elegibles (OR: 3,31; IC 95%: 1,73-6,63), así como de la segunda dosis de triple vírica (OR: 3,01; IC 95%: 1,77-5,12); vacunaron con mayor frecuencia a los adolescentes elegibles de hepatitis B (OR: 2,09; IC 95%: 1,64-2,65) y de varicela (OR: 2,28; IC 95%: 1,90-2,72), y utilizaron de manera más habitual algún sistema para realizar seguimiento o recordatorio de los adolescentes que no habían recibido todas las vacunas que les correspondían por edad y calendario oficial (OR: 1,29; IC 95%: 1,06-1,57).
Cohen et al.45 publicaron en 2003 un estudio transversal realizado mediante una encuesta a profesionales. Su objetivo era determinar la capacidad del profesional para diseñar protocolos de captación de niños con falta de cumplimiento del calendario vacunal. El estudio se desarrolló en un condado de Illinois (EE. UU.). A partir del registro de médicos de la AMA se seleccionó aleatoriamente una muestra de 1.513 profesionales. El cuestionario planteaba seis escenarios clínicos que referían situaciones de niños de diversas edades que presentaban diversos grados de incumplimiento de su calendario de inmunización. Ante cada escenario se le planteaban al médico las siguientes preguntas: “¿qué vacuna deberías administrarle?”, “¿cuándo le programarías la siguiente consulta?”, “¿qué vacunas le administrarías en esa consulta?”. Cada escenario correctamente respondido sumaba un punto. Se clasificó a los participantes según tuvieran una puntuación > 2 ó < 1 punto por encima o por debajo de la puntuación media. Además, se plantearon cinco escenarios teóricos y se preguntó, para cada uno, si las vacunas triple vírica y/o Hib debían o no administrarse. El resultado medido fue el porcentaje de profesionales que no administraría triple vírica o Hib. La encuesta fue respondida por 550 médicos (36,4%). Se compararon las características demográficas y profesionales de respondedores y no respondedores, y destacó que entre las personas que respondieron la encuesta había un 55% de PED y un 45% de MF/MG, mientras que, entre los no respondedores, las proporciones se invertían: 34% de PED y 66% de MF/MG. En el análisis de regresión logística, los PED tuvieron 4,3 (IC 95%: 2,6-7,1) veces más probabilidad que los MF y 2,9 (IC 95%: 1,04-7,7) veces más probabilidad que los MG de puntuar por encima del promedio (1,83 puntos) en los escenarios clínicos. Los autores no realizaron análisis de los resultados por tipo de profesional para los cinco escenarios adicionales donde se preguntaba sobre las posibles contraindicaciones de triple vírica y Hib.
Davis et al.46 publicaron en 2003 los resultados de una encuesta realizada a profesionales de 24 estados de EE. UU. (base de datos AMA Masterfile). El objetivo fue comparar, en PED y MF, la adopción de la recomendación de administrar la vacuna conjugada heptavalente neumocócica una vez aprobada su inclusión en el calendario vacunal en todos los niños iguales o menores de 23 meses y en niños de 24-59 meses con factores de riesgo de padecer enfermedad neumocócica. La encuesta se envió por correo a una muestra de 788 MF y 833 PED. Respondieron 259 MF (32,9%) y 435 PED (52,2%). El 99% de los PED y el 68% de los MF cumplieron la recomendación (PR: 1,46; IC 95%: 1,34-1,59, análisis bivariante).
Bocquet et al.16 realizaron en una región de Francia (Franche-Comté) un estudio de cohortes históricas basado en los registros de una base de datos sanitaria. El porcentaje de cobertura vacunal fue superior entre los PED, en comparación con los MF. Más concretamente, los autores ofrecen datos numéricos sobre la vacuna de la hepatitis B (un 31% más que los MF) y sobre la triple vírica (un 7% más).
Posfay-Barbe et al.47 (Suiza) publicaron en 2005 un estudio transversal realizado mediante una encuesta a través de Internet. El objetivo era medir diversos aspectos relativos a la vacunación en los PED y otros profesionales sanitarios no PED. En concreto, se preguntaba sobre la actitud que tomar en sus propios hijos. La encuesta se envió a 2.070 médicos (860 de ellos eran PED) pertenecientes a una lista de suscritos al boletín de InfoVac (www.infovac.ch). La encuesta consistía en 11 preguntas con 102 posibles respuestas. Respondieron 1.017 (PED: 53,3%). Por defectos de forma de algunos cuestionarios respondidos, la muestra quedó reducida a 915 (PED: 392; 42,8%). Las madres y padres PED tenían más probabilidad de administrar todas las vacunas del calendario oficial en comparación con los no PED (91,6% frente a 85,1%; OR: 2,19; IC 95%: 1,37-3,49; regresión logística).
Riesgo cardiovascular
Diez estudios han evaluado la actitud de PED y MF/MG frente a actividades de educación sanitaria (fomento de hábitos saludables) y diagnóstico-prevención de sobrepeso-obesidad y hábitos tóxicos (consumo de tabaco y alcohol). Excepto un estudio, basado en datos de un registro informatizado, el resto son de diseño transversal mediante una encuesta. Se describen con mayor detalle en la tabla 7.
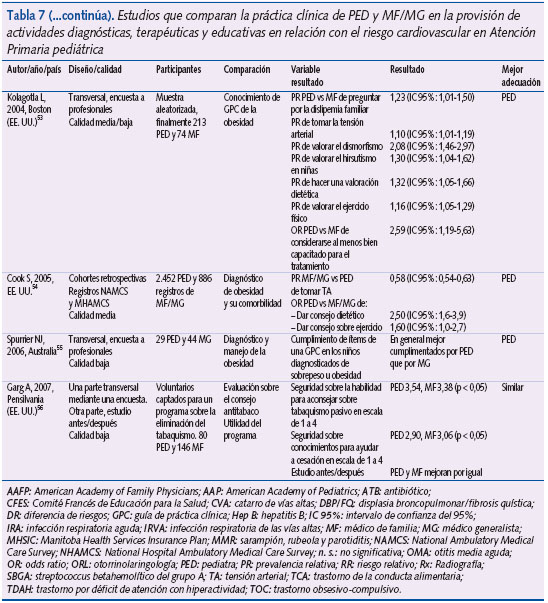
Franzgrote et al.48 publicaron en 1997 una encuesta a médicos de AP con ejercicio en California (EE. UU.) para determinar con qué frecuencia los profesionales preguntaban a los adolescentes sobre el consumo de tabaco. El cuestionario, autocumplimentado, se envió por correo postal a una muestra seleccionada aleatoriamente de PED, MF, internistas y especialistas en medicina del adolescente. La muestra final estuvo compuesta por profesionales que dedicaran más del 50% del tiempo de su jornada laboral en AP y que se hubieran graduado entre 1970 y 1985. La encuesta se envió a 754 personas, de las cuales respondió un 77%. Por especialidades, respondieron el 77% de MF y el 78% de PED. Los resultados principales fueron: 1) porcentaje de adolescentes de 11-14 años con cribado sobre el consumo regular de tabaco durante las visitas de control de salud: PED 61,3% (IC 95%: 53,7%-66,8%) frente a MF 69,2% (IC 95%: 63,8%-74,6%), PR: 0,89 (IC 95%: 0,72-1,09); 2) porcentaje de adolescentes de 15-18 años con cribado sobre uso regular del tabaco durante las visitas de control de salud: PED 74,4% (IC 95%: 67,2%-81,7%) frente a MF 85,2% (IC 95%: 81,1%-89,4%), PR: 0,87 (IC 95%: 0,76-1,01); 3) porcentaje de adolescentes de 11-14 años con cribado sobre el consumo regular de tabaco durante las visitas espontáneas: PED 9,6% (IC 95%: 6-13,3) frente a MF 29,1% (IC 95%: 22,6%-35,7%), PR: 0,33 (IC 95%: 0,17-0,65); 4) porcentaje de adolescentes de 15-18 años con cribado sobre el consumo regular de tabaco durante las visitas espontáneas: PED 16% (IC 95%: 11,7%-20,4%) frente a MF 50,1% (IC 95%: 43,5%-56,6%), PR: 0,32 (IC 95%: 0,20-0,52).
Kimm et al.49 publicaron en 1998 los resultados de una encuesta telefónica a médicos de AP de EE. UU. para estudiar su actitud en cuanto a la identificación de factores de riesgo cardiovascular en AP. La muestra de estudio se seleccionó de forma aleatoria a partir de registros de asociaciones profesionales. Se identificaron tres tipos de profesionales: MF, MG y PED, que debían cumplir dos criterios de elegibilidad: visitar al menos cinco niños por semana y realizar como mínimo 20 horas por semana de actividad asistencial. Respondieron la encuesta 1.036 profesionales (porcentaje de respuesta: 52,5%) que cumplían dichos criterios. El porcentaje de respuestas varió significativamente entre especialidades (PED: 63,6% frente a MF: 50,7% y MG: 40,3%; p < 0,001). Para el cálculo de la PR y su IC 95% se agruparon las categorías MF y MG. Los PED realizaron más cribado rutinario de colesterol en la población general (PR: 1,56; IC 95%: 1,19-2,04) y en niños con antecedentes familiares de enfermedad cardiovascular (PR: 1,26; IC 95%: 1,11-1,39). En caso de existir una historia familiar positiva, los PED efectuaron el cribado de hipercolesterolemia a una edad más precoz: 4,7 años (frente a 8,7 años de los MG y 8,5 años de los MF; p < 0,001). Respecto al tratamiento de inicio de la hipercolesterolemia, no puede estimarse por especialidades; globalmente, el 70,8% de todos los médicos recomendó dieta y un 17,4% adicional dieta más ejercicio físico. En cuanto al tratamiento farmacológico, los PED prescribieron menos fármacos que los MG y los MF (PR: 0,65; IC 95%: 0,48-0,89). En cuanto al cribado de hipertensión arterial, el 99% de todos los médicos lo realiza; los PED lo efectuaron a menor edad: 2,9 años frente a 5,4 años (MF) y 6,9 años (MG). La diferencia no alcanzó significación estadística por el bajo número de respuestas a este ítem. Respecto al tratamiento de la hipertensión, el método más usado por todos los médicos encuestados fue la combinación de dieta y ejercicio físico (60%). El 25,5% utilizó algún fármaco y no existieron diferencias entre los PED y los MF/MG (PR: 0,95; IC 95%: 0,7-1,28).
En el estudio de Ewing en 1999 se consultó acerca de la actitud en la consulta sobre los hábitos dietéticos y el consumo de tabaco38. Los PED preguntaron más que los MF sobre los hábitos dietéticos (53,3% frente a 18,6%; OR en análisis multivariante: 3,96; p < 0,05) y aconsejaron con mayor frecuencia sobre ellos (31,5% frente a 24%; OR: 1,27; p < 0,05). Respecto al hábito tabáquico, los PED preguntaron menos por él (8,4% frente a 58,6%; OR: 0,28; p < 0,05) y dieron consejos con menor frecuencia (18,7% frente a 43,5%; OR: 0,29; p > 0,05).
Klein et al.50 publicaron en 2001 los resultados de una encuesta autocumplimentada enviada por correo a médicos de AP con ejercicio en tres áreas metropolitanas del estado de Nueva York (EE. UU.). Estudiaron la realización de actividades preventivas sobre el consumo de tabaco. La encuesta se envió a 661 profesionales que debían cumplir, como criterio de elegibilidad, haber visitado al menos a un adolescente en consulta para examen de salud en los seis meses previos a la recepción del cuestionario. De 551 personas elegibles, 156 no respondieron, 24 rechazaron participar y 371 respondieron (67%). De éstas, 192 eran PED y 179 eran MF. En el análisis de regresión múltiple, ser MF se asoció con una mayor probabilidad de ofrecer un adecuado consejo antitabaco (coeficiente beta: 13,8; IC 95%: 9,1-18,6; p < 0,001).
Pérez-Stable et al.51 publicaron en 2001 los resultados de una encuesta autocumplimentada enviada por correo a médicos de AP con ejercicio en California (EE. UU.). El objetivo era valorar el nivel de conocimientos y las actitudes de los médicos de AP respecto a la provisión de consejo sobre el cese del consumo de tabaco en adolescentes. Para ser elegibles, los profesionales encuestados debían atender a pacientes menores de 18 años y ejercer en AP. La muestra se seleccionó de forma aleatoria a partir de registros de asociaciones médicas profesionales. De 1.000 cuestionarios enviados se consideraron elegibles 899. De ellos, 499 (56%) fueron cumplimentados. Una parte del cuestionario se dirigió a preguntar a los padres de los niños menores de cinco años sobre su consumo de tabaco: preguntaron si “fumaban regularmente” el 62% de los PED y el 65% de los MF (PR: 0,95; IC 95%: 0,83-1,09); respecto a la cuestión “fuman los padres en el domicilio”, ésta fue formulada por el 73% de los PED frente al 64% de los MF (PR: 1,14; IC 95%: 1,01-1,29). En cuanto a la administración de consejo a los padres para dejar de fumar, el 79% de los PED (frente al 69% de los MF) informaron del riesgo que el tabaquismo pasivo tiene para el niño (PR: 1,14; IC 95%: 1,02-1,27); registró en la historia el hábito tabáquico de los padres considerándolo como un problema para el niño el 65% de los PED (frente al 48% de los MF; PR: 1,36; IC 95%: 1,16-1,6); recomendaron dejar de fumar el 77% de los PED y el 78% de los MF (PR: 0,99; IC 95%: 0,9-1,09); los PED remitieron a los padres a un programa de deshabituación tabáquica menos frecuentemente que los MF (30% frente a 41%; PR: 0,73; IC 95%: 0,58-0,94); ofrecieron folletos con información para abandonar el consumo de tabaco el 8% de los PED y el 40% de los MF (PR: 0,7; IC 95%: 0,55-0,9); y preguntaron a los padres si habían pensado en una fecha determinada para dejar de fumar el 18% de los PED y el 41% de los MF (PR: 0,44; IC 95%: 0,33-0,6).
Kaplan et al.52 publicaron en 2004 los resultados de una encuesta autocumplimentada enviada por correo a médicos de AP con ejercicio en California (EE. UU.). Este estudio fue realizado por el mismo grupo investigador que el de Pérez-Stable et al.51. El objetivo fue comparar la práctica clínica de MF y PED respecto al consejo para el cese del consumo de tabaco en adolescentes, así como determinar las barreras percibidas para éste en ambos tipos de profesional. Para ser elegibles, los profesionales debían prestar atención sanitaria a menores de 18 años, trabajar en AP al menos un 10% del tiempo de su jornada laboral y referir que como mínimo un 10% de sus pacientes eran niños o adolescentes. La muestra fue seleccionada de forma aleatoria a partir de registros de asociaciones médicas profesionales. De 1.000 cuestionarios enviados se consideraron elegibles 899. De ellos, 499 (56%) fueron cumplimentados. Después de aplicar el criterio “más de un 10% de los pacientes atendidos son niños o adolescentes”, la muestra quedó reducida a 429 profesionales (187 MF y 242 PED). En el análisis de regresión logística, los MF consultaron a los adolescentes si estaban dispuestos a fijar una fecha para dejar de fumar con más frecuencia que los PED (OR: 2,41; IC 95%: 1,08-5,4); los MF preguntaron de manera más habitual que los PED sobre la programación de una consulta para establecer una fecha de inicio para el cese del consumo de tabaco (OR: 3,07; IC 95%: 1,22-7,73) y remitieron con mayor frecuencia a los adolescentes a una enfermera para que los aconsejara sobre el cese del hábito (OR: 3,7; IC 95%: 1,3- 10,6). No existieron diferencias entre ambos tipos de profesional en otros siete aspectos relacionados con el consejo antitabaco.
Kolagotla et al.53 publicaron en 2004 los resultados de una encuesta autocumplimentada enviada por correo a médicos de AP con ejercicio en EE. UU. El objetivo era comparar la práctica clínica de PED y MF respecto a la obesidad, así como evaluar su nivel de conocimientos y la adherencia a las recomendaciones de la Academia Americana de Pediatría y la Academia Americana de Medicina de Familia. La muestra de estudio fue seleccionada de forma aleatoria a partir de registros de asociaciones profesionales. Se excluyó a los profesionales que invertían menos de ocho horas o menos del 25% de su jornada laboral a la práctica clínica. Respecto al diagnóstico de obesidad, los MF utilizaron más el índice de masa corporal que los PED (49% frente a 30%; p = 0,002). Los PED preguntaron más por la existencia de antecedentes familiares de dislipemia (76% frente a 62%; PR: 1,23; IC 95%: 1,01-1,51), tomaron más la presión arterial (99% frente a 93%; PR: 1,1; IC 95%: 1,01-1,19), realizaron con mayor frecuencia la exploración del fondo de ojo (62% frente a 35%; PR: 1,85; IC 95%: 1,32-2,59) y valoraron de manera más habitual la presencia de dismorfismo (66% frente a 33%; PR: 2,08; IC 95%: 1,46-2,97) y de hirsutismo (72% frente a 57%; PR: 1,3; IC 95%: 1,04-1,62). Los PED efectuaron con más frecuencia una valoración de la dieta (71% frente a 56%; PR: 1,32; IC 95%: 1,05-1,66) y consultaron más por el tiempo que los niños ven la televisión o juegan con el ordenador (79% frente a 54%; PR: 1,51; IC 95%: 1,2-1,89). También preguntaron con mayor frecuencia sobre la realización de ejercicio físico (98% frente a 88%; PR: 1,16; IC 95%: 1,05-1,29).
Cook et al.54 publicaron en 2005 un estudio cuyo objetivo fue determinar el diagnóstico de obesidad según el criterio médico, así como medir la frecuencia de la determinación de la presión arterial y del consejo sobre una dieta adecuada y el ejercicio físico en consultas de AP de EE. UU. Para ello se utilizaron los registros informáticos del NAMCS y NHAMCS entre 1997 y 2000. Se seleccionaron todas las visitas efectuadas a pacientes de edades comprendidas entre los 2 y los 18 años y que fueron codificadas como “obesidad” y otros diagnósticos afines según criterios de la clasificación internacional de enfermedades CIE-9. De 32.930 visitas, 281 (0,78%) correspondieron a estos diagnósticos. En las visitas del niño sano, el porcentaje de diagnóstico de obesidad fue 0,9%. El 96,8% de ellas fue realizado por PED (frente al 3,2% de MF; PR: 8,49; IC 95%: 2,1-34,9). En el análisis de regresión logística, los PED dieron más consejos dietéticos (OR: 2,5; IC 95%: 1,6-3,9) y sobre ejercicio físico (OR: 1,6; IC 95%: 1,0-2,7).
Spurrier et al.55, en un estudio realizado en Australia (mediante una encuesta por correo a MF y presencial a PED) intentaron determinar la habilidad para reconocer a pacientes con sobrepeso y obesidad por medio de la visualización de unas viñetas que representaban a niños de diferente tamaño corporal (normopeso, sobrepeso y obesidad). La habilidad para reconocer estos tres estados fue similar entre MF y PED (72% frente a 68%). Respondieron 44 de 245 MF y los 29 PED encuestados. Estos últimos mostraron, en general, una mayor adherencia a las recomendaciones de una guía de práctica clínica local sobre obesidad.
Garg et al.56 publicaron en 2007 un estudio cuyo objetivo era determinar y comparar el grado de autoeficacia de PED y MF en la administración de consejo antitabáquico. Se catalogó como de calidad baja. El estudio fue realizado en Pensilvania (EE. UU.). Otro de los objetivos era evaluar si una intervención educativa realizada en la consulta puede aumentar el nivel de autoeficacia de ambos tipos de profesional. El estudio fue realizado en una muestra de conveniencia de PED y MF. Ambos tipos de profesional recibieron una sesión de 60-90 minutos dirigida a aumentar la autoeficacia de los facultativos en la administración de consejo antitabaco. El grado de seguridad para medir la habilidad de administrar dicho consejo se evaluó en una escala de 1 a 4 puntos; no existieron diferencias entre PED y MF (3,54 puntos frente a 3,38 puntos). En otros ítems medidos se constató que, tras realizarse la intervención educativa, ambos colectivos mejoraban su nivel de autoeficacia de forma similar.
Otras actividades de prevención
La provisión de otras intervenciones preventivas aparte de la vacunación, así como otras actividades de educación sanitaria, fueron evaluadas en seis estudios. Se ofrece información adicional sobre éstos en la tabla 8.
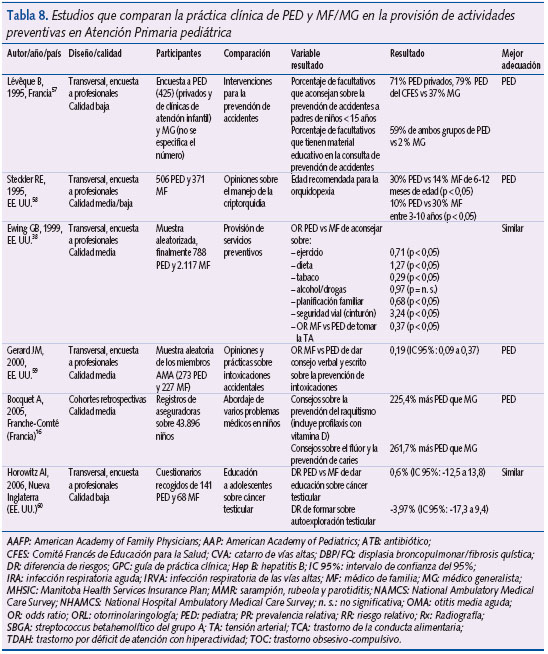
Lévêque et al.57 realizaron en Francia (1995) un estudio transversal mediante una encuesta telefónica a tres tipos de profesionales de AP: PED que practicaban la medicina privada, PED que se ocupaban de la provisión de servicios al niño sano y MG. El objetivo era determinar en qué medida estos profesionales aconsejaban sobre la prevención de accidentes. Fueron seleccionados de forma aleatoria 300 PED privados y 125 PED que se ocupaban de la provisión de servicios al niño sano –Comité Francés de Educación para la Salud (CFES)–; no se ofreció el tamaño de la muestra de MG. El porcentaje de no respuestas varió en los tres colectivos (17%, 11% y 40% respectivamente). Al no disponer del tamaño de la muestra del colectivo de MG, no es posible calcular algunos estimadores que permitan comparar todos los colectivos entre sí. El 97% de los PED privados y el 99% de PED del CFES respondieron que proporcionar consejo sobre la prevención de accidentes formaba parte de su trabajo profesional. Ningún MG respondió a esta pregunta. El 57% de los PED disponía de material educativo sobre la prevención de accidentes en la consulta frente a un 2% de los MG.
Steckler et al.58 llevaron a cabo un estudio transversal mediante una encuesta a PED y MF que trabajaban en las áreas de influencia de tres hospitales de EE. UU. (en Nueva Jersey, Portland y Washington). No se describe el método de selección de los profesionales. Los objetivos del estudio eran comparar la edad media de realización de orquidopexia en niños con criptorquidia en las tres zonas, así como determinar las actitudes y creencias de 506 PED y 271 MF sobre la criptorquidia. No se ofrece el porcentaje de no respondedores a la encuesta. La edad media de realización de la orquidopexia fue de 4,2 años; no existieron diferencias significativas entre los tres centros ni entre el tipo de profesional (PED o MF) encargado de su cuidado. Respecto a la edad adecuada para efectuar dicha intervención, el 30% de los PED (frente al 14% de los MF) consideraba que era recomendable realizarla a los 6-12 meses de edad (p < 0,05). El 10% de los PED (frente al 30% de los MF) consideraba adecuado esperar hasta los 3-10 años. Los PED recomendaron la orquidopexia a una edad más precoz que los MF (p < 0,05).
En el estudio ya mencionado de Ewing38, en el análisis multivariante (categoría de referencia: MF), los PED preguntaron menos sobre los hábitos de ejercicio físico (OR: 0,62; p < 0,05) y también lo recomendaron menos frecuentemente (OR: 0,71; p < 0,05). Respecto a los hábitos dietéticos, los PED consultaron de manera más habitual sobre ellos que los MF (OR: 3,96; p < 0,05) e hicieron recomendaciones con mayor frecuencia (OR: 1,27; p < 0,05). Respecto al hábito tabáquico, los MF preguntaron sobre su existencia más que los PED (OR: 0,28; p < 0,05). Los MF también indagaron con mayor frecuencia sobre el consumo de alcohol y drogas (OR: 0,49; p < 0,05). Los PED consultaron de manera más habitual sobre la utilización del cinturón de seguridad (OR: 4,09; p < 0,05) y recomendaron más su uso (OR: 3,24; p < 0,05). Con relación a la actividad sexual, los PED preguntaron más que los MF (OR: 1,89; p < 0,05) y dieron más consejos sobre ella (OR: 1,77; p < 0,05). Respecto a la planificación familiar, los MF preguntaron más sobre ésta (OR: 0,62; p < 0,05) y aconsejaron más frecuentemente en este terreno que los PED (OR: 0,68; p < 0,05).
Gerard et al.59 estudiaron las opiniones y prácticas de MF y PED en la prevención de intoxicaciones accidentales. Con tal fin se envió por correo un cuestionario autocumplimentado a 500 PED y 500 MF de 45 estados de EE. UU., seleccionados aleatoriamente de los registros de la AMA. Respondieron 500 profesionales (227 MF y 273 PED). Los PED ofrecieron más material escrito para la prevención de intoxicaciones accidentales que los MF: panfletos (56,8% frente a 32,2%; PR: 1,77; IC 95%: 1,42-2,19), etiquetas indicadoras de peligro (34,1% frente a 20,7%; PR: 1,65; IC 95%: 1,21-2,23), carteles en la consulta (27,5% frente a 11,5%; PR: 2,4; IC 95%: 1,59-3,61) y números de teléfono de centros de control de intoxicaciones (68,5% frente a 38,3%; PR: 1,79; IC 95%: 1,49-2,15). Respecto a las razones esgrimidas por los profesionales para no proporcionar una guía anticipatoria de prevención de intoxicaciones accidentales, los MF respondieron no estar suficientemente entrenados en este tema con mayor frecuencia que los PED (46,1% frente a 18,2%; p = 0,02). En el análisis multivariable, los MF presentaron una probabilidad 5,4 veces menor que los PED de proporcionar una guía anticipatoria de prevención de intoxicaciones accidentales a los padres (OR: 0,19; IC 95%: 0,09-0,37).
Bocquet et al.16, en su estudio ya descrito, exponen que los PED realizaron con mayor frecuencia que los MG prevención del raquitismo con vitamina D (un 225% más que los MF), así como de la caries con flúor (un 261,7% más).
Horowitz et al.60 llevaron a cabo en Nueva Inglaterra (EE. UU.) un estudio (de calidad metodológica baja) para determinar las prácticas de PED y MF sobre la recomendación de realizar autopalpación testicular. Se enviaron 458 cuestionarios a PED y MF. Respondieron 209 (45,6%), 141 de los cuales fueron PED y 68, MF. No existieron diferencias entre ambos tipos de profesional en cuanto a impartir educación sobre cáncer testicular (DR: 0,6%; IC 95%: -12,5% a 13,8%), formación sobre autoexploración testicular (DR: -3,97%; IC 95%: -17,3% a 9,4%) o en cuanto a la realización de preguntas rutinarias sobre la exploración testicular en adolescentes (DR: 4,3%; IC 95%: -9,8 a 18,5%).
Pruebas diagnósticas
Diez estudios realizaban algún tipo de comparación en este aspecto de la práctica clínica. Seis tenían un diseño transversal2,5,18,20,25,27 y cuatro eran de cohortes (uno prospectivo29 y tres cohortes históricas9,12,16). En la tabla 9 se ofrecen más detalles de estos estudios.
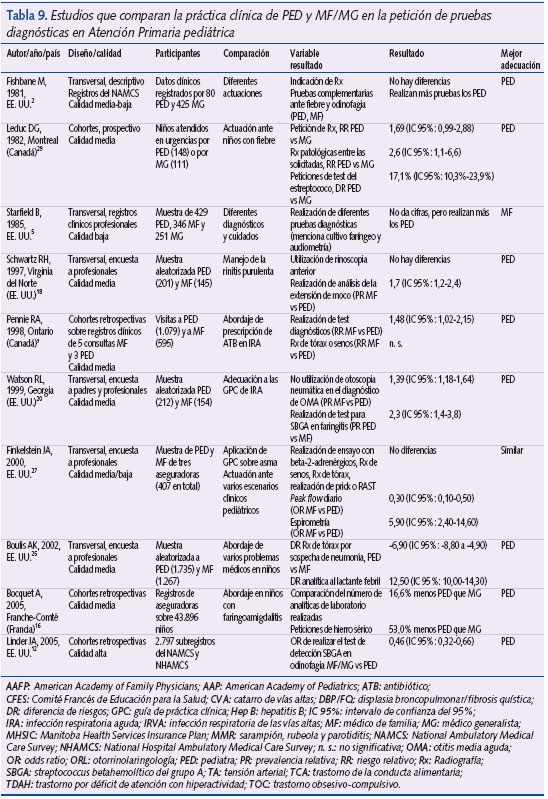
En el estudio de Fishbane2 se valoró el comportamiento de ambos colectivos en cuanto al número de revisiones realizadas, patologías detectadas durante ellas y pruebas complementarias solicitadas. De las más de 100.000 visitas registradas, los PED etiquetaron como correspondientes al seguimiento del niño sano el 31%, frente a un 18% de los MF/MG (p < 0,05). Los diagnósticos efectuados por ambos tipos de profesionales fueron similares, aunque los PED presentaron una mayor probabilidad de efectuar más diagnósticos adicionales en las revisiones del niño sano en todos los grupos de edad (3-5 años: 26% frente a 0%, p < 0,01; 6-10 años: 27% frente a 0%, p < 0,05). No existieron diferencias entre ambos colectivos en cuanto al porcentaje de radiografías solicitadas. Cuando los motivos de consulta fueron fiebre y odinofagia, los PED solicitaron más pruebas complementarias (un 60% en caso de odinofagia y un 40% en presencia de fiebre).
En el estudio de Leduc et al.29 compararon la actitud diagnóstica y terapéutica de PED y MG ante los niños de edades comprendidas entre 0 y 10 años que consultaban por fiebre > 38 ºC. Los PED realizaron menos pruebas radiológicas que los MF (16 frente a 36; RAR: -9,9%; IC 95%: -9,4% a -0,4%). Entre los niños a los que se practicó una radiografía, la probabilidad de encontrar alguna patología en ella fue superior entre los PED (7 de 16 frente a 6 de 36; RR: 2,6; IC 95%: 1,1-6,6). En cuanto a la petición de un test rápido de antígeno estreptocócico, los PED hicieron un mayor uso de esta prueba (28 frente a 2; RR: 18,7; IC 95%: 4,5-76,7), que resultó positiva en un mayor porcentaje de los casos si fue demandada por un PED (9 de 28 frente a 0 de 2; DR: 32,1%; IC 95%: 14,8%-49,4%). En cuanto al resultado de los cultivos realizados para el aislamiento de estreptococo en la faringe, resultaron positivos en 2 de los 28 efectuados por PED frente a 0 de los 5 llevados a cabo por MF/MG (DR: 6,7%; IC 95%: -2,3% a 15,6%).
En el estudio de Starfield5, los autores refieren que los PED llevaron a cabo más cultivos faríngeos para el diagnóstico de faringitis bacteriana. Asimismo, indicaron la realización de más audiometrías que MF y MG.
En el estudio ya comentado de Schwartz et al.18, los MF efectuaron rinoscopia anterior con mayor frecuencia que los PED, sin diferencias significativas (PR: 1,1; IC 95%: 0,9-1,3), así como un análisis de leucocitos en extensión de moco de manera más habitual que los PED (50 de 138 frente a 42 de 197; PR: 1,7; IC 95%: 1,2-2,4).
En el estudio también citado de Pennie et al.9 no existieron diferencias entre MF y PED en el porcentaje de radiografías en ITR (3%). Los MF realizaron más pruebas diagnósticas (sin especificarse cuáles) que los PED: 19% frente a 13% (RR: 1,48; IC 95%: 1,02-2,15).
En el estudio de Watson et al.20 sobre el manejo de la OMA, el 46% de los MF no realizaba otoscopia neumática frente al 25% de los PED (PR: 0,4; IC 95%: 0,3-0,6). Los PED efectuaron con más frecuencia pruebas de laboratorio para la detección del estreptococo en la faringitis aguda (PR: 2,3; IC 95%: 1,4-3,8).
Finkelstein et al.27, comparando el grado de adhesión a las recomendaciones de una GPC sobre asma vigente en 1997 según el tipo de profesional, concluyen que no existieron diferencias entre ambos tipos de profesional en cuanto a la realización de un ensayo con beta-2-agonistas inhalados (OR: 0,8; IC 95%: 0,2-3,9); que los MF recomendaron con menor frecuencia que los PED la realización de peak flow diario (36% frente a 54%; OR: 0,3; IC 95%: 0,1-0,5) y en la consulta (96% frente a 68%; OR: 3; IC 95%: 0,8-10,8); que los MF indicaron con más frecuencia la realización de espirometrías (40% frente a 12%; OR: 5,9; IC 95%: 2,4-14,6); que no existieron diferencias entre ambos colectivos en cuanto a la realización de radiografía de tórax o de senos, aunque se apreció una tendencia por parte de los MF a pedirlas con mayor frecuencia (radiografía de tórax: 38% frente a 24%; OR: 1,7; IC 95%: 0,8-3,5; radiografía de senos: 10% frente a 1%; OR: 5,3; IC 95%: 0,6-44); y que no existieron diferencias en la realización de prick test o RAST (MF 8% frente a PED 3%; OR: 1,2; IC 95%: 0,3-4,8).
En el estudio de Boulis et al.25 la primera de las situaciones clínicas presentaba a una niña de 10 años con fiebre de 38,6 ºC, tos productiva, taquipnea y crepitantes en base derecha; se preguntaba a los encuestados si solicitarían o no una radiografía de tórax. El 47,7% de los PED la pedirían frente a un 51,3% de los MF (diferencia de porcentajes: -3,6%; IC 95% de la diferencia de porcentajes: -5,4% a -1,8%). El segundo escenario correspondía a un lactante de seis semanas de vida, nacido a término, con una temperatura de 38 ºC; por lo demás se encontraba sano. Se pidió a los encuestados que señalaran en qué porcentaje de estos pacientes solicitarían pruebas de laboratorio (hemograma, hemocultivo, urocultivo) para descartar una sepsis. El 81,1% de los PED pediría dichas pruebas frente al 66,4% de los MF (diferencia de porcentajes: 14,7%; IC 95% de la diferencia de porcentajes: 13,2% a 16,1%).
En el trabajo de Bocquet et al.16, los PED realizaron menos solicitudes de analíticas en general (700 frente a 839, un 16,6% menos), incluyendo un 53,0% menos de peticiones de hierro sérico.
En el de Linder et al.12, en comparación con los PED, otros profesionales médicos no PED pedían menos pruebas de detección del estreptococo del grupo A (OR: 0,46; IC 95%: 0,32-0,66).
Discusión
Los resultados de la presente RS, pese a la variedad de tipos de diseño y del lugar de emplazamiento de los estudios incluidos, muestran en general una tendencia común de apoyo a la presencia de los PED en AP. Se han de destacar, como hechos más importantes, un patrón de prescripción farmacológica más adecuado a la enfermedad objeto de tratamiento, un menor consumo de medicamentos (ATB y de otros tipos como, por ejemplo, psicofármacos), un uso más racional de pruebas complementarias (por ejemplo, radiografía de tórax, prueba de detección rápida de estreptococo del grupo A y cultivo orofaríngeo para el mismo germen), encontrar con mayor frecuencia resultados anormales en las pruebas demandadas, un mayor y mejor cumplimiento de la principal actividad de prevención primaria en medicina (como la vacunación) y, finalmente, un mayor grado de seguimiento de las recomendaciones propuestas por GPC sobre enfermedades de elevada incidencia y prevalencia en niños y adolescentes.
La APP es un aspecto de la atención sanitaria esencial para la sociedad. Por ello, es conveniente que los profesionales elegidos para llevarla a cabo sean aquellos que por su formación están más cualificados para prestar atención al niño y adolescente. Algunos factores que tener en cuenta a la hora de planificar la APP son las características de cada Sistema Nacional de Salud y de los programas de formación de las especialidades médicas de cada país. Si bien las características que definieron en su día el nuevo modelo de AP convirtieron al MF en una pieza fundamental sobre la que se sustenta todo el sistema sanitario, deben tenerse en cuenta las características de éste en nuestro país. En España, los PED ejercen su labor profesional, tanto a nivel hospitalario como en AP, desde antes de la reforma sanitaria de 1984, que implantó un nuevo modelo de AP. Cuando la reforma se llevó a cabo, los PED se integraron sin problemas en los nuevos equipos de AP. En España, por lo tanto, el PED de AP es un profesional conocido y valorado61. La figura del PED generalista o de AP, o incluso comunitario, hace posible que la población pediátrica en AP sea atendida por estos profesionales de una forma específica y con ventajas importantes en la salud, como los resultados del presente trabajo ponen de manifiesto.
Un estudio de Katz sobre la APP en países de la Unión Europea6 ofrece datos para la reflexión. Con las limitaciones metodológicas inherentes a un estudio de diseño ecológico, el autor concluye que se constata una menor mortalidad infantil cuando son los PED de AP los responsables de la asistencia a los niños en el ámbito extrahospitalario. Los estudios publicados previamente sobre este tema, en la década de los ochenta del pasado siglo2,5, establecían comparaciones entre médicos formados para la asistencia a la población general (MF o MG) y PED especialistas, que entonces eran de formación exclusivamente hospitalaria y que tenían ejercicio privado en AP (PED de los años 1960-1980). No resulta extraño que, en general, hubiese diferencias en la prescripción farmacéutica (por ejemplo, peor uso de ATB de segunda elección en el caso de los PED) o una excesiva utilización de pruebas diagnósticas por parte de los PED. Pero la realidad actual ya no es la misma, y hoy existen países donde hay PED que ejercen exclusivamente en AP y parte de su formación contempla esta actividad. En España, el programa formativo de la especialidad de Pediatría contempla un período de rotación en AP de 3 a 6 meses de duración. Además, en la mayoría de programas de formación de PED en países desarrollados se incluyen los aspectos relacionados con el ejercicio en la AP62-64.
Entre los diferentes aspectos de la atención contemplados en la presente RS, se ha de destacar que la probabilidad de prescribir ATB en ITR de probable etiología vírica fue 1,1-1,8 veces superior entre los médicos de AP no PED en comparación con los PED. Teniendo en cuenta la elevada incidencia de estas enfermedades en niños, este resultado puede tener repercusiones importantes, tanto sobre el gasto farmacéutico como en la generación de resistencias a antimicrobianos, así como ser un factor inductor de potencial yatrogenia. Además, los estudios no metaanalizados que estudiaron este mismo aspecto, en su mayoría encuestas enviadas a profesionales para su autocumplimentación, se orientan en la misma dirección. Cabe destacar el estudio de Bouquet et al.16, que compara directamente diversos aspectos de la práctica clínica de PED y MF/MG en Francia, país cercano al nuestro tanto geográfica como culturalmente: los PED prescribieron un 25% menos ATB que los MG.
Es difícil, por el contrario, extraer conclusiones sobre el uso de ATB de segunda elección, dada la disparidad de diseños y los diversos ámbitos de emplazamiento de los estudios. De los cuatro estudios recuperados (tres realizados en EE. UU.9,10,12 y uno en Canadá11), en dos se da una mejor utilización por parte de los MF9,11, en uno por los PED10 y en el cuarto12 no se constataron diferencias. La variabilidad en el diseño y en las características de los sistemas sanitarios de cada país podría explicar en parte este fenómeno.
Las GPC son directrices elaboradas sistemáticamente para asistir a los clínicos y a los pacientes en la toma de decisiones sobre la atención sanitaria adecuada para problemas clínicos específicos65. Es importante reseñar que los PED presentaron un mayor seguimiento de las recomendaciones derivadas de GPC para el tratamiento de enfermedades agudas de elevada incidencia y crónicas de elevada prevalencia: ITR, OMA, OMD, síndrome febril, asma bronquial, TDAH y sobrepeso-obesidad11,14,22,23,30,33,53,55. El seguimiento de las recomendaciones de GPC adecuadamente diseñadas, actualizadas e implementadas reduce la heterogeneidad injustificada entre los profesionales en la práctica clínica diaria. En concreto, los PED se adhieren mejor a las recomendaciones de GPC que aconsejan la prescripción diferida frente a la inmediata de ATB, así como a aquellas que aconsejan la realización de una otoscopia neumática en niños con OMD, y derivan menos al especialista por esta enfermedad. En la OMD, los MF prescriben más ATB de segunda elección y más anticongestivos que los PED. En enfermedades de alta incidencia y prevalencia, como es el caso de la OMA y el asma bronquial, los PED tendieron a derivar menos al nivel especializado. Estos datos sugieren una mayor capacidad de resolución de los PED para enfermedades que suponen una gran carga tanto asistencial como económica para los sistemas sanitarios.
Respecto al manejo de diversos trastornos psiquiátricos, los MF presentaron una mayor probabilidad de prescribir ISRS para todas las enfermedades estudiadas. Para algunas de ellas, estos fármacos no poseen indicación alguna (enuresis, TDAH). Las consecuencias potenciales de este patrón de prescripción no fueron estudiadas. En el caso del TDAH, si el diagnóstico se efectuó de forma correcta, cabe esperar una ausencia de respuesta a la medicación con ISRS (el tratamiento de elección en esta enfermedad, cuando está indicado, son los estimulantes del sistema nervioso central, en particular el metilfenidato), con el consiguiente perjuicio para el niño, no pudiendo descartarse, además, la aparición de efectos adversos de estos fármacos en niños para los que no estaban indicados. El mayor conocimiento y cumplimiento por parte de los PED de una GPC sobre manejo del TDAH minimiza la posibilidad de que estos profesionales realicen prescripciones inadecuadas en esta enfermedad, cuya prevalencia en nuestro medio oscila entre un 5 y un 8%66.
La conducta de ambos tipos de profesionales ante la administración de vacunas merece consideraciones especiales. Independientemente del tipo de diseño y de si los entrevistados fueron los médicos o los padres, los PED presentaron mayores porcentajes de cumplimiento del calendario oficial de vacunaciones. Asimismo, aprovecharon con mayor frecuencia las consultas por enfermedades menores para vacunar, mostraron menos falsas ideas preconcebidas sobre hipotéticas contraindicaciones de las vacunas, dispusieron con mayor frecuencia de lugares específicos dentro de la historia clínica para registrar las vacunas administradas y también habilitaron de manera más habitual mecanismos para recaptar a niños y adolescentes no vacunados. Todo ello es de importancia capital por tratarse la vacunación de la actividad de prevención primaria más efectiva que se conoce. Su adecuada implementación ha conseguido la erradicación de la viruela y la desaparición, en países desarrollados, de enfermedades como la poliomielitis. Existe concordancia entre los diferentes estudios recuperados en que esta actividad, cuando es responsabilidad de los PED, se lleva a cabo de forma más completa.
Respecto a otras actividades preventivas englobadas bajo el concepto de “riesgo cardiovascular”, existió una mayor heterogeneidad en los resultados debida a las diferentes enfermedades y/o hábitos no saludables (tabaco, alimentación inadecuada) que se analizaron. Los MF/MG presentaron, en general, una mayor probabilidad de ofrecer consejo sobre alimentación adecuada, cese del hábito tabáquico y recomendación de ejercicio físico. Respecto al consejo antitabaco, los PED se interesaron con mayor frecuencia por el estatus de fumador de los padres pero, en caso de serlo, les proporcionaban alternativas para abandonarlo con menor frecuencia que los MF/MG. Los PED presentaron una mayor probabilidad de realizar cribado de colesterol en el caso de existir antecedentes familiares positivos de hipercolesterolemia. En el manejo del sobrepeso-obesidad, los PED, en promedio, cumplían más frecuentemente las recomendaciones de GPC sobre la enfermedad y aconsejaban de manera más habitual sobre dieta y ejercicio. En general –y con las debidas precauciones, dada la gran heterogeneidad existente–, podría concluirse que los MF realizaron más actividades preventivas en ausencia de sobrepeso-obesidad, mientras que los PED detectaron con mayor frecuencia esta enfermedad y actuaron sobre ella de forma más decidida que los MF/MG. También podría concluirse (con algunas excepciones) que los PED realizaron de manera más habitual más actividades preventivas cuanto menor era la edad del niño. Por ejemplo, los PED, en comparación con los MF/MG, aconsejaron más frecuentemente sobre el uso adecuado del cinturón de seguridad y prescribieron con mayor frecuencia profilaxis con vitamina D para la prevención del raquitismo y con flúor para la prevención de la caries en niños pequeños, pero dieron menos consejos sobre la planificación familiar en adolescentes.
Finalmente, entre los estudios que versan sobre la solicitud de pruebas diagnósticas, entrando en detalles concretos, los PED solicitan menos radiografías de tórax ante un niño con fiebre y, cuando las piden, encuentran con mayor probabilidad patología que los MF/MG. Los PED ordenan más pruebas de detección rápida de estreptococo beta hemolítico del grupo A, encontrando proporcionalmente más resultados positivos que los MF. Lo mismo sucedió con el resultado de los cultivos orofaríngeos. En Francia, Bouquet16 constata que los PED piden menos pruebas de laboratorio en niños.
La presente RS tiene diversas limitaciones. Quizá la principal sea el diseño de los estudios, en su mayoría de tipo transversal y realizados mediante una encuesta autocumplimentada. Una limitación adicional de estos estudios es la baja tasa de respuestas obtenida en las encuestas, hecho frecuente en estudios realizados con esta metodología. Llama la atención que las respuestas, por lo general, no se distribuyen porcentualmente de forma similar entre PED y MF/MG: los PED responden más. Esto puede indicar un mayor interés por el tema planteado por parte de estos últimos, pero también que los MF/MG que han respondido, aunque en menor porcentaje, son un subgrupo de estos profesionales que presentan mayor interés por la atención sanitaria infantojuvenil. Existen pocos estudios de diseño analítico y ningún ensayo clínico que haya comparado la práctica clínica de PED y MF/MG. No hay instrumentos específicos para evaluar la calidad de los estudios transversales, habiéndose recurrido para tal fin a una adaptación de la ficha de lectura crítica para series de casos del programa informático específico para la síntesis de la evidencia de todos los artículos (Ost Fl Crítica) de OSTEBA. Se han tomado todas las precauciones posibles para minimizar este inconveniente mediante la adaptación comentada. Cada estudio fue valorado por dos revisores de forma independiente, que llegaron a un consenso en caso de discrepancias. Finalmente, la interpretación de los resultados del metaanálisis debe realizarse con precaución ante la presencia de heterogeneidad estadística y también, posiblemente, clínica (variabilidad entre países, con diferentes tipos de práctica clínica, identificación en todos los casos de los PED como categoría de referencia pero heterogeneidad de los profesionales no PED en cuanto a su definición como tales: MG, MF, otros tipos de profesionales), aunque la mayoría de los estudios mostraron una tendencia estadísticamente significativa hacia una mayor probabilidad de prescripción no indicada de un ATB por parte de los MF/MG.
Una limitación adicional puede ser que, en la mayoría de los estudios seleccionados, la comparación de la práctica clínica de PED y MF/MG no era la variable de resultado principal. En contrapartida, esto también podría considerarse como una fortaleza, ya que en la mayor parte de los estudios la preocupación de los investigadores no era determinar qué tipo de profesional atendía con mayor acierto a los niños y adolescentes. La mayoría de los estudios tenía por objeto conocer cómo se abordaban en AP diversos problemas de salud. Es poco probable, por tanto, la existencia de conflictos de intereses a favor de una u otra especialidad por parte de los autores de los estudios revisados, que eran tanto PED como médicos MF/MG y, en muchos casos, profesionales de la salud pública. En este escenario con una más que posible ausencia de conflictos de intereses, cobran aún más fuerza los resultados de esta revisión.
No se identificó en la búsqueda bibliográfica realizada ningún estudio de costes que comparase la práctica clínica de PED y MF/MG. Sin embargo, los datos referidos sugieren que la asistencia sanitaria proporcionada por PED en AP puede suponer un ahorro económico para los sistemas sanitarios que disponen de estos profesionales en AP.
Ésta es la primera RS que compara la práctica clínica de PED y MF/MG en el ámbito de la AP. Como conclusiones principales de este estudio, parece comprobarse que, en países desarrollados, la APP en manos de PED presenta un mejor cumplimiento de los programas de vacunación y de las recomendaciones de las GPC de enfermedades de elevada incidencia y prevalencia, en comparación con los MF/MG. Las variables estudiadas (uso adecuado de medicamentos, cumplimiento de recomendaciones de las GPC y de los calendarios oficiales de vacunación y disminución del porcentaje de derivaciones al nivel especializado) son, además, de una gran importancia para médicos, pacientes y gestores, ya que pequeñas variaciones en la forma de dispensar estos cuidados pueden tener enormes repercusiones sanitarias y no sanitarias. En vista de los resultados expuestos, parece recomendable mantener la figura del PED en los equipos de AP y reforzar su función específica como primer punto de contacto del niño con el sistema sanitario.
De la presente revisión pueden deducirse diversas líneas de investigación que deberían materializarse en el diseño y la realización de estudios observacionales (cohortes o casos y controles) en nuestro medio que comparen la práctica clínica de PED y MF/MG en aspectos concretos como la prescripción farmacéutica, el cumplimiento de las recomendaciones de las GPC correctamente diseñadas y elaboradas por las instituciones sanitarias para las que trabajan PED y MF/MG, y el porcentaje de derivaciones a los especialistas y a los servicios hospitalarios de urgencias.
Bibliografía
- Ferris TG, Saglam D, Stafford RS, Causino N, Starfield B, Culpepper L, et al. Changes in the daily practice of primary care for children. Arch Pediatr Adolesc Med. 1998;152:227-33.
- Fishbane M, Starfield B. Child health care in the United States: a comparison of pediatricians and general practitioners. N Engl J Med. 1981;305: 552-6.
- Freed GL, Nahra TA, Wheeler JR. Which physicians are providing health care to America’s children? Trends and changes during the past 20 years. Arch Pediatr Adolesc Med. 2004;158:22-6.
- Phillips Jr RL, Bazemore AW, Dodoo MS, Shipman SA, Green LA. Family physicians in the child health care workforce: opportunities for collaboration in improving the health of children. Pediatrics. 2006;118:1200-6.
- Starfield B, Hoekelman RA, McCormick M, Mendenhall RD, Moynihan C, Benson P, et al. Styles of care provided to children in the United States: a comparison by physician specialty. J Fam Pract. 1985;21:133-8.
- Katz M, Rubino A, Collier J, Rosen J, Ehrich JH. Demography of pediatric primary care in Europe: delivery of care and training. Pediatrics. 2002; 109:788-96.
- Rotaeche del Campo R, Vicente Anza D, Mozo Avellaneda C, Etxeberria Agirre A, López Navares L, Olasagasti Caballero C, et al. Idoneidad de la prescripción antibiótica en atención primaria en la Comunidad Autonóma Vasca. Aten Primaria. 2001;27:642-8.
- Nyquist AC, Gonzales R, Steiner JF, Sande MA. Antibiotic prescribing for children with colds, upper respiratory tract infections, and bronchitis. JAMA. 1998;279:875-7.
- Pennie RA. Prospective study of antibiotic prescribing for children. Can Fam Physician. 1998; 44:1850-6.
- Nash DR, Harman J, Wald ER, Kelleher KJ. Antibiotic prescribing by primary care physicians for children with upper respiratory tract infections. Arch Pediatr Adolesc Med. 2002;156: 1114-9.
- Kozyrskyj AL, Dahl ME, Chateau DG, Mazowita GB, Klassen TP, Law BJ. Evidence-based prescribing of antibiotics for children: role of socioeconomic status and physician characteristics. CMAJ. 2004;171:139-45.
- Linder JA, Bates DW, Lee GM, Finkelstein JA. Antibiotic treatment of children with sore throat. JAMA. 2005;294:2315-22.
- Hare ME, Gaur AH, Somes GW, Arnold SR, Shorr RI. Does it really take longer not to prescribe antibiotics for viral respiratory tract infections in children? Ambul Pediatr. 2006;6:152-6.
- Kozyrskyj AL, Dahl ME, Ungar WJ, Becker AB, Law BJ. Antibiotic treatment of wheezing in children with asthma: what is the practice? Pediatrics. 2006;117:e1104-10.
- Mainous 3rd AG, Hueston WJ, Love MM. Antibiotics for colds in children: who are the high prescribers? Arch Pediatr Adolesc Med. 1998;152: 349-52.
- Bocquet A, Chalumeau M, Bollotte D, Escano G, Langue J, Virey B. Comparison of prescriptions by pediatricians and general practitioners: a population-based study in Franche-Comté from the database of Regional Health Insurance Fund. Arch Pediatr. 2005;12:1688-96.
- >Roark R, Petrofski J, Berson E, Berman S. Practice variations among pediatricians and family physicians in the management of otitis media. Arch Pediatr Adolesc Med. 1995;149:839-44.
- Schwartz RH, Freij BJ, Ziai M, Sheridan MJ. Antimicrobial prescribing for acute purulent rhinitis in children: a survey of pediatricians and family practitioners. Pediatr Infect Dis J. 1997;16:185-90.
- Davy T, Dick PT, Munk P. Self-reported prescribing of antibiotics for children with undifferentiated acute respiratory tract infections with cough. Pediatr Infect Dis J. 1998;17:457-62.
- Watson RL, Dowell SF, Jayaraman M, Keyserling H, Kolczak M, Schwartz B. Antimicrobial use for pediatric upper respiratory infections: reported practice, actual practice, and parent beliefs. Pediatrics. 1999;104:1251-7.
- Arnold SR, To T, McIsaac WJ, Wang EE. Antibiotic prescribing for upper respiratory tract infection: the importance of diagnostic uncertainty. J Pediatr. 2005;146:222-6.
- Vernacchio L, Vezina RM, Mitchell AA. Management of acute otitis media by primary care physicians: trends since the release of the 2004 American Academy of Pediatrics/American Academy of Family Physicians clinical practice guideline. Pediatrics. 2007;120:281-7.
- Quach C, Collet JP, Le Lorier J. Acute otitis media in children: a retrospective analysis of physician prescribing patterns. Br J Clin Pharmacol. 2004;57:500-5.
- McIsaac WJ, Coyte P, Croxford R, Harji S, Feldman W. Referral of children with otitis media. Do family physicians and pediatricians agree? Can Fam Physician. 2000;46:1780-2.
- Boulis AK, Long J. Variation in the treatment of children by primary care physician specialty. Arch Pediatr Adolesc Med. 2002;156:1210-5.
- Asher E, Leibovitz E, Press J, Greenberg D, Bilenko N, Reuveni H. Accuracy of acute otitis media diagnosis in community and hospital settings. Acta Paediatr. 2005;94:423-8.
- Finkelstein JA, Lozano P, Shulruff R, Inui TS, Soumerai SB, Ng M, et al. Self-reported physician practices for children with asthma: are national guidelines followed? Pediatrics. 2000;106:886-96.
- Sun HL, Kao YH, Chou MC, Lu TH, Lue KH. Differences in the prescription patterns of anti-asthmatic medications for children by pediatricians, family physicians and physicians of other specialties. J Formos Med Assoc. 2006;105:277-83.
- Leduc DG, Pless IB. Pediatricians and general practitioners: a comparison of the management of children with febrile illness. Pediatrics. 1982;70: 511-5.
- Zerr DM, Del Beccaro MA, Cummings P. Predictors of physician compliance with a published guideline on management of febrile infants. Pediatr Infect Dis J. 1999;18:232-8.
- Rushton JL, Clark SJ, Freed GL. Primary care role in the management of childhood depression: a comparison of pediatricians and family physicians. Pediatrics. 2000;105:957-62.
- Rushton JL, Clark SJ, Freed GL. Pediatrician and family physician prescription of selective serotonin reuptake inhibitors. Pediatrics. 2000;105:e82.
- Rushton JL, Fant KE, Clark SJ. Use of practice guidelines in the primary care of children with attention-deficit/hyperactivity disorder. Pediatrics. 2004;114:e23-8.
- Freed GL, Bordley WC, Clark SJ, Konrad TR. Universal hepatitis B immunization of infants: reactions of pediatricians and family physicians over time. Pediatrics. 1994;93:747-51.
- Szilagyi PG, Rodewald LE, Humiston SG, Hager J, Roghmann KJ, Doane C, et al. Immunization practices of pediatricians and family physicians in the United States. Pediatrics. 1994;94:517-23.
- Freed GL, Kauf T, Freeman VA, Pathman DE, Konrad TR. Vaccine-associated liability risk and provider immunization practices. Arch Pediatr Adolesc Med. 1998;152:285-9.
- Ipp M, Macarthur C, Winders P, Gold R. Influenza vaccination of high-risk children: a survey of three physician groups. Can J Public Health. 1998;89:415-8.
- Ewing GB, Selassie AW, López CH, McCutcheon EP. Self-report of delivery of clinical preventive services by U.S. physicians. Comparing specialty, gender, age, setting of practice, and area of practice. Am J Prev Med. 1999;17:62-72.
- Santoli JM, Rodewald LE, Maes EF, Battaglia MP, Coronado VG. Vaccines for Children program, United States, 1997. Pediatrics. 1999;104: e15.
- Takayama JI, Iser JP, Gandelman A. Regional differences in infant immunization against hepatitis B: did intervention work? Prev Med. 1999;28:160-6.
- Ehresmann KR, Mills WA, Loewenson PR, Moore KA. Attitudes and practices regarding varicella vaccination among physicians in Minnesota: implications for public health and provider education. Am J Public Health. 2000;90:1917-20.
- Kahane SM, Watt JP, Newell K, Kellam S, Wight S, Smith NJ, et al. Immunization levels and risk factors for low immunization coverage among private practices. Pediatrics. 2000;105:e73.
- LeBaron CW, Massoudi M, Stevenson J, Lyons B. Vaccination coverage and physician distribution in the United States, 1997. Pediatrics. 2001; 107:e31-9.
- Schaffer SJ, Humiston SG, Shone LP, Averhoff FM, Szilagyi PG. Adolescent immunization practices: a national survey of US physicians. Arch Pediatr Adolesc Med. 2001;155:566-71.
- Cohen NJ, Lauderdale DS, Shete PB, Seal JB, Daum RS. Physician knowledge of catch-up regimens and contraindications for childhood immunizations. Pediatrics. 2003;111:925-32.
- Davis MM, Ndiaye SM, Freed GL, Kim CS, Clark SJ. Influence of insurance status and vaccine cost on physicians’ administration of pneumococcal conjugate vaccine. Pediatrics. 2003;112:521-6.
- Posfay-Barbe KM, Heininger U, Aebi C, Desgrandchamps D, Vaudaux B, Siegrist CA. How do physicians immunize their own children? Differences among pediatricians and nonpediatricians. Pediatrics. 2005;116:e623-33.
- Franzgrote M, Ellen JM, Millstein SG, Irwin Jr CE. Screening for adolescent smoking among primary care physicians in California. Am J Public Health. 1997;87:1341-5.
- Kimm SY, Payne GH, Stylianou MP, Waclawiw MA, Lichtenstein C. National trends in the management of cardiovascular disease risk factors in children: second NHLBI survey of primary care physicians. Pediatrics. 1998;102:e50.
- Klein JD, Levine LJ, Allan MJ. Delivery of smoking prevention and cessation services to adolescents. Arch Pediatr Adolesc Med. 2001;155: 597-602.
- Pérez-Stable EJ, Juárez-Reyes M, Kaplan C, Fuentes-Afflick E, Gildengorin V, Millstein S. Counseling smoking parents of young children: comparison of pediatricians and family physicians. Arch Pediatr Adolesc Med. 2001;155:25-31.
- Kaplan CP, Pérez-Stable EJ, Fuentes-Afflick E, Gildengorin V, Millstein S, Juárez-Reyes M. Smoking cessation counseling with young patients: the practices of family physicians and pediatricians. Arch Pediatr Adolesc Med. 2004;158:83-90.
- Kolagotla L, Adams W. Ambulatory management of childhood obesity. Obes Res. 2004; 12:275-83.
- Cook S, Weitzman M, Auinger P, Barlow SE. Screening and counseling associated with obesity diagnosis in a national survey of ambulatory pediatric visits. Pediatrics. 2005;116:112-6.
- Spurrier NJ, Magarey A, Wong C. Recognition and management of childhood overweight and obesity by clinicians. J Paediatr Child Health. 2006;42:411-8.
- Garg A, Serwint JR, Higman S, Kanof A, Schell D, Colon I, et al. Self-efficacy for smoking cessation counseling parents in primary care: an office-based intervention for pediatricians and family physicians. Clin Pediatr. 2007;46:252-7.
- Lévêque B, Baudier F, Janvrin MP. The contribution of physicians to childhood injury prevention in France. Inj Prev. 1995;1:155-8.
- Steckler RE, Zaontz MR, Skoog SJ, Rushton Jr HG. Cryptorchidism, pediatricians, and family practitioners: patterns of practice and referral. J Pediatr. 1995;127:948-51.
- Gerard JM, Klasner AE, Madhok M, Scalzo AJ, Barry RC, Laffey SP. Poison prevention counseling: a comparison between family practitioners and pediatricians. Arch Pediatr Adolesc Med. 2000;154:65-70.
- Horowitz AL, Reinert S, Caldamone AA. Teaching testicular self-examination in the pediatric outpatient setting: a survey of pediatricians and family doctors. Med Health R I. 2006;89:370-1, 375-6.
- AEPap. El modelo de atención al niño. Rev Pediatr Aten Primaria. 2005;7:549-56.
- Crouchman M, Pechevis M, Sandler B. Social paediatrics and child public health: a European perspective. Arch Dis Child. 2001;84:299-301.
- Domínguez Aurrecoechea B, Orejón de Luna G, Martín Muñoz P, García Puga JM, Grupo Docencia MIR de la AEPap. La formación MIR de Pediatría también desde la Atención Primaria. Rev Pediatr Aten Primaria. 2005;7 (Supl 1):s97-s134.
- Future of pediatric education II (fope II) project members. The Future of Pediatric Education II: Organizing Pediatric Education to Meet the Needs of Infants, Children, Adolescents, and Young Adults in the 21st Century. Pediatrics. 2000;105:163-212.
- Field MJ, Lohr KN, editors. Institute of Medicine Committee to Advise the Public Health Service on Clinical Practice Guidelines. Clinical Practice Guidelines: directions for a new program. Washington, DC: National Academy Press; 1990.
- Rodríguez Molinero L, López Villalobos JA, Garrido Redondo M, Sacristán Martín AM, Martínez Rivera MT, Ruiz Sanz F. Estudio psicométrico-clínico de prevalencia y comorbilidad del trastorno por déficit de atención con hiperactividad en Castilla y León (España). Rev Pediatr Aten Primaria. 2009;11:251-70.
CONFLICTO DE INTERESES
Todos los autores de este estudio son miembros del Grupo de Trabajo de Pediatría Basada en la Evidencia de la Asociación Española de Pediatría de Atención Primaria (AEPap).






