Vol. 26 - Num. 102
Notas clínicas
Mucositis y exantema, ¿qué hay de nuevo? Erupción mucocutánea infecciosa reactiva
Paula Guzmán Tenaa, Armando Carlos Maruenda Jiméneza, Victoria Cañadas Olmoa
aPediatra. Hospital Comarcal de Vinaròs. Castellón. España.
Correspondencia: P Guzmán. Correo electrónico: paulaguzmanten@gmail.com
Cómo citar este artículo: Guzmán Tena P, Maruenda Jiménez AC, Cañadas Olmo V. Mucositis y exantema, ¿qué hay de nuevo? Erupción mucocutánea infecciosa reactiva . Rev Pediatr Aten Primaria. 2024;26:181-4. https://doi.org/10.60147/a8578be2
Publicado en Internet: 12-06-2024 - Número de visitas: 10874
Resumen
La erupción mucocutánea infecciosa reactiva (RIME, por sus siglas en inglés) es un término surgido recientemente que describe los casos de mucositis posinfecciosa asociados a diferentes agentes etiológicos (víricos y bacterianos). Forma parte del espectro del síndrome de Stevens-Johnson (SSJ)/necrólisis epidérmica tóxica (NET), aunque cursa con clínica más leve, con afectación predominantemente de mucosa. El tratamiento consiste en medidas de soporte, pudiéndose asociar antibioterapia dirigida y corticoterapia sistémica en casos con afectación extensa.
Palabras clave
● Conjuntivitis ● Estomatitis ● Exantema ● MucositisINTRODUCCIÓN
El término RIME (reactive infectious mucocutaneous eruption, erupción mucocutánea infecciosa reactiva) se propuso en 2019 con el objetivo de englobar entidades descritas previamente, como el exantema y mucositis inducido por Mycoplasma pneumoniae (MIRM), y erupciones mucocutáneas similares producidas por otros agentes infecciosos1. A continuación se presentan dos casos secundarios a diferentes agentes causales.
CASOS CLÍNICOS
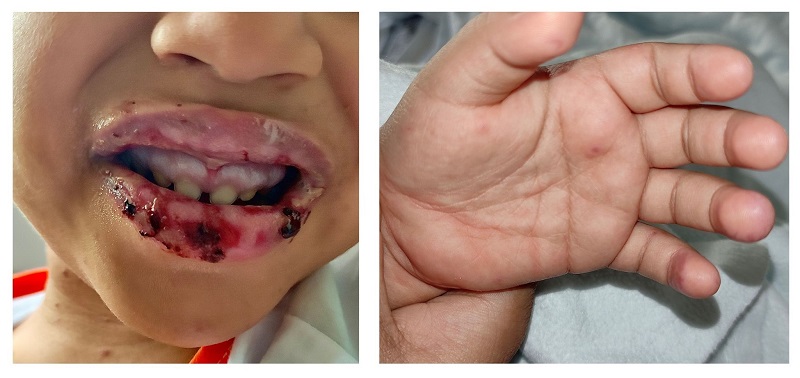
Caso 1. Niña de 3 años, diagnosticada 5 días antes de gingivoestomatitis, que fue traída a urgencias por empeoramiento de las lesiones y la fiebre, con rechazo de la ingesta. En la exploración destacaba edema, friabilidad labial y costras negruzcas, gingivitis, úlceras y membranas blanquecinas en la mucosa oral, y lesiones pápulocostrosas en el tronco y las extremidades (Figura 1). En la analítica sanguínea destacaba acidosis metabólica (pH 7,28, bicarbonato 10 mmol/l) y proteína C reactiva 2,16 mg/dl.
Ingresó con el tratamiento siguiente: amoxicilina-clavulánico y aciclovir endovenosos, fluidoterapia de mantenimiento, analgesia, nistatina y curas tópicas. Se objetivó la aparición de lesiones ulcerosas pequeñas en la vulva. Se cursó PCR de exudado orofaríngeo (positiva para virus herpes humano 6 [VHH-6] y Haemophilus influenzae) y PCR de las lesiones vulvares (positiva para Haemophilus influenzae). Fue diagnosticada de RIME secundaria a infección por VHH-6 con sobreinfección por Haemophilus influenzae. Se inició tratamiento con metilprednisolona endovenosa a dosis de 1 mg/kg/día durante 7 días, con el que regresaron las lesiones orales y cutáneas hasta su resolución al alta.
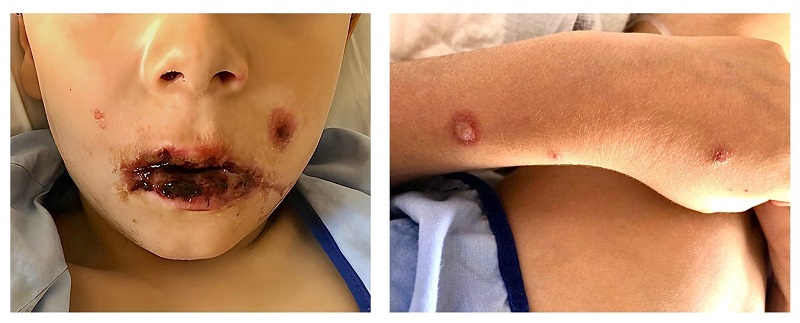
Caso 2. Niño de 6 años remitido por su pediatra a urgencias por fiebre, gingivoestomatitis y conjuntivitis de 5 días de evolución. Al inicio, por tos y dificultad respiratoria, su pediatra pautó tratamiento con azitromicina oral durante 3 días. Referían empeoramiento de las lesiones orales y de la conjuntivitis, rechazo de la ingesta por imposibilidad para la apertura bucal y aparición de lesiones circulares con borde eritematoso y vesícula central en las extremidades superiores y en el glande (Figura 2). Se realizó analítica sanguínea (proteína C reactiva 4,75 mg/dl, hemograma y gasometría normales), radiografía de tórax normal y serologías (IgM positiva para Mycoplasma pneumoniae y citomegalovirus, con IgG negativas).
Se orientó como RIME, ingresando para tratamiento sintomático con fluidoterapia de mantenimiento, analgesia pautada, curas tópicas, colirio antibiótico ocular y clindamicina endovenosa, ante la sospecha de sobreinfección cutánea. Se mantuvo una actitud expectante respecto a corticoterapia sistémica, presentando mejoría clínica rápida con resolución de las lesiones al alta, no siendo necesaria su administración.
DISCUSIÓN
Se han descrito diversos agentes infecciosos causales para el RIME: Mycoplasma pneumoniae, Chlamydophila pneumoniae, virus influenza B, enterovirus/rhinovirus, metapneumovirus, virus parainfluenza 2 y SARS-CoV-21-3. Se postulan también citomegalovirus, virus de Epstein-Barr, adenovirus, VHH-6, virus varicela zóster y virus hepatitis A1.
Clínicamente, se caracteriza por mucositis intensa en dos o más localizaciones y síntomas prodrómicos (fiebre, malestar, cefalea4 y tos, pudiendo aparecer neumonía). La afectación oral (94-100%) aparece como erosiones y ulceraciones en la mucosa oral y en la lengua, y costras labiales hemorrágicas1. La afectación ocular (82-92%) se presenta con edema palpebral y conjuntivitis bilateral seromucosa o purulenta. En el 60% hay afectación de mucosa urogenital2. La afectación cutánea es menos frecuente (34%), en forma de lesiones vesículo-ampollosas (más habitual), lesiones en diana, papulares, maculares o morbiliformes2.
El diagnóstico es fundamentalmente clínico. Se recomienda realizar analítica sanguínea (elevación de reactantes de fase aguda), serología de Mycoplasma pneumoniae, radiografía de tórax y PCR de frotis nasofaríngeo y/u orofaríngeo para Mycoplasma pneumoniae, Clamydophila pneumoniae, virus respiratorios y herpes simple1. La realización de biopsia cutánea es excepcional2.
El principal diagnóstico diferencial se realiza con necrólisis epidérmica inducida por drogas (DEN, drug-induced epidermal necrolysis), previamente denominado SSJ/NET inducido por fármacos5, desencadenado por fármacos (antibióticos, antiepilépticos) y caracterizado por necrosis cutánea extensa con menor afectación mucosa; suele precisar ingreso en Unidades de Cuidados Intensivos o de Quemados y presenta mayor tasa de secuelas. Se realizará también diagnóstico diferencial con otras entidades, como eritema multiforme (típicamente lesiones en diana, menor afectación conjuntival y genital, ausencia de fiebre), gingivoestomatitis herpética, enfermedad boca-mano-pie grave, enfermedad de Kawasaki, pénfigo vulgar o paraneoplásico y enfermedades autoinmunes1.
En niños y adultos jóvenes con erupción de inicio agudo y afectación predominantemente mucocutánea, síntomas prodrómicos de infección de vías respiratorias altas y sin antecedente de toma de medicación, debería considerarse RIME como sospecha diagnóstica inicial4,5.
El tratamiento se basa en antibioterapia dirigida (macrólidos, tetraciclinas o fluoroquinolonas; no modifican el curso del exantema mucocutáneo2,4) y medidas de soporte: analgesia, dieta líquida y/o fluidoterapia de mantenimiento (evitando sonda nasogástrica), soluciones magistrales para aftas, limpieza de las costras labiales, lubricantes oculares y colirios antibióticos/corticoideos. Se recomienda la valoración y el seguimiento por Dermatología y Oftalmología. Si hay afectación mucosa extensa, se pueden administrar corticoides sistémicos (prednisona o metilprednisolona a dosis de 1 mg/kg/día durante 5-7 días2). Se ha propuesto el tratamiento con inmunoglobulina intravenosa, ciclosporina o inhibidores del factor de necrosis tumoral α (TNF-α) en los casos más graves.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
RESPONSABILIDAD DE LOS AUTORES
Todos autores han contribuido de forma equivalente en la elaboración del manuscrito. Los autores han remitido un formulario de consentimiento de los padres/tutores para publicar información de su hijo/a.
ABREVIATURAS
DEN: necrólisis epidérmica inducida por drogas (por sus siglas en inglés, drug-induced epidermal necrolysis) · MIRM: exantema y mucositis inducido por Mycoplasma pneumoniae (por sus siglas en inglés, Mycoplasma pneumoniae induced rash and mucositis) · NET: necrólisis epidérmica tóxica · PCR: reacción en cadena de la polimerasa · RIME: erupción mucocutánea infecciosa reactiva (por sus siglas en inglés, reactive infectious mucocutaneous eruption) · SSJ: síndrome de Stevens-Johnson · TNF-α: factor de necrosis tumoral alfa · VHH-6: virus herpes humano 6.
BIBLIOGRAFÍA
- Ramien ML. Reactive infectious mucocutaneous eruption: Mycoplasma pneumoniae induced rash and mucositis and other parainfectious eruptions. Clin Exp Dermatol. 2021;46(3):420-9. https://doi.org/10.1111/ced.14404
- Bowe S, O’Connor C, Gleeson C, Murphy M. Reactive infectious mucocutaneous eruption in children diagnosed with COVID-19. Pediatr Dermatol. 2021;38(5):1385-6. https://doi.org/10.1111/pde.14801
- Mathes E, Kittler NW. Reactive infectious mucocutaneous eruption (RIME). En: UpToDate [en línea] [consultado el 27/01/2024]. Disponible en www.uptodate.com/contents/reactive-infectious-mucocutaneous-eruption-rime
- Canavan TN, Mathes EF, Frieden I, Shinkai K. Mycoplasma pneumoniae-induced rash and mucositis as a syndrome distinct from Stevens-Johnson syndrome and erythema multiforme: a systematic review. J Am Acad Dermatol. 2015;72(2):239-45. https://doi.org/10.1016/j.jaad.2014.06.026
- Ramien ML, Mansour D, Shear NH. Management of drug-induced epidermal necrolysis (DEN) in pediatric patients: moving from drug-induced Stevens-Johnson syndrome, overlap and toxic epidermal necrolysis to a single unifying diagnosis of DEN. Paediatr Drugs. 2022;24(4):307-19. https://doi.org/10.1007/s40272-022-00515-0