Vol. 26 - Num. 101
Notas clínicas
Síndrome de Alicia en el País de las Maravillas secundario a infección por SARS-CoV-2
Sara Beltrán Garcíaa, Eva M.ª Jiménez Péreza, Paula Vidal Lanaa, M.ª Pilar Vicente Gutiérreza, Mercedes Cemeli Canoa
aPediatra. CS Valdespartera. Zaragoza. España.
Correspondencia: S Beltrán. Correo electrónico: sarabeltran25@hotmail.com
Cómo citar este artículo: Beltrán García S, Jiménez Pérez EM, Vidal Lana P, Vicente Gutiérrez MP, Cemeli Cano M. Síndrome de Alicia en el País de las Maravillas secundario a infección por SARS-CoV-2 . Rev Pediatr Aten Primaria. 2024;26:53-7. https://doi.org/10.60147/1dec69fd
Publicado en Internet: 24-01-2024 - Número de visitas: 24745
Resumen
El síndrome de Alicia en el País de las Maravillas es un conjunto de trastornos complejos de la percepción visual con múltiples etiologías, siendo las infecciones las más frecuentes en Pediatría. Es un cuadro poco frecuente, pero es importante conocerlo por su carácter generalmente autolimitado. Presentamos el caso de un niño de 11 años que, a las 48 horas de infección por SARS-CoV-2, inició distorsión visual de la forma corporal, micropsias y macropsias. Se descartaron otras causas orgánicas, manteniéndose actitud expectante dada su evolución benigna. Se destaca la aparición de este síndrome en contexto clínico de infección por SARS-CoV-2, no habiendo sido descrita hasta ahora su asociación en la literatura.
Palabras clave
● SARS-CoV-2 ● Síndrome de Alicia en el País de las Maravillas ● Trastorno de percepción visualINTRODUCCIÓN
El SAPM (síndrome de Alicia en el País de las Maravillas) es un cuadro clínico neurológico infrecuente y alarmante, caracterizado por episodios breves de distorsión en la percepción de la imagen corporal y del tamaño, distancia, forma o relaciones espaciales de los objetos. Los pacientes son conscientes de que sus percepciones no son del todo reales (egodistónico) a diferencia de los cuadros psiquiátricos.
Fue descrito por primera vez por Lippman en 19521 y posteriormente por Todd 19552, que le dio la denominación de SAPM en honor a la protagonista de la famosa obra de Lewis Carroll3.
Se considera un síndrome raro; sin embargo, en estudios en pacientes diagnosticados de migraña puede alcanzar una prevalencia del 15%4,5.
Con relación al área del cerebro comprometida, se ha considerado que las manifestaciones corresponden a compromiso de los lóbulos parietales u occipitales, sin estar aclarado si reflejan el mismo mecanismo patogénico. Su patogenia no está del todo esclarecida. Los síntomas son atribuidos a alteraciones estructurales y funcionales del sistema perceptivo6 con posible participación del sistema retiniano y/o laberíntico.
Múltiples condiciones médicas se han asociado a este síndrome cuya causa exacta es aún desconocida. Hasta ahora se han clasificado en 8 grupos. Entre ellas, las más frecuentes (Tabla 1)7 son la migraña, predominante en todos los rangos de edad y las infecciones, predominantes principalmente en edad pediátrica, sobre todo debidas al virus de Epstein Barr (VEB) (Tabla 2)8,9.
| Tabla 1. Principales enfermedades y factores asociados al síndrome de Alicia en el País de las Maravillas | |
|---|---|
| Enfermedades SNS | Migraña, epilepsia temporal, encefalopatía traumática, EMAD, aneurismas, tumores |
| Enfermedades psiquiátricas | Esquizofrenia, depresión mayor, trastorno de despersonalización |
| Enfermedades infecciosas | Enfermedad de Lyme, VEB, CMV, Coxsackie, virus influenza H1N1, varicela, Streptococcus |
| Fármacos | Montelukast, topimarato, dextrometorfano, risperidona, oseltamivir |
| Sustancias psicoactivas | Marihuana, LSD, cocaína, éxtasis, Amanita muscaria |
|
CMV: citomegalovirus; EMAD: encefalomielitis aguda diseminada; LSD: dietilamida de ácido lisérgico; SNC: sistema nervioso central; VEB: virus de Ebstein Barr. Adaptada de Palacio et al.7 |
|

| Tabla 2.Clasificación y frecuencia de las posibles causas del síndrome de Alicia en el País de las Maravillas | ||
|---|---|---|
| Enfermedad/factor | Frecuencia total | Frecuencia en Pediatría |
| Infecciones | 38% | 36% |
| Lesiones del SNC | 13% | 3% |
| Lesiones de SNP | 2% | S.D. |
| Patología neurológica | 51% | 33% |
| Patología psiquiátrica | 6% | S.D. |
| Fármacos | 10% | 4% |
| Sustancias psicoactivas | 10% | 1% |
| Miscelánea | 5% | S.D. |
|
S.D.: sin datos; SNC: sistema nervioso central; SNP: sistema nervioso periférico. Adaptada de Blom et al.8 |
||

Adicionalmente, en orden decreciente de prevalencia, encontramos otras causas como: lesiones cerebrales, fármacos, (montelukast, topimarato, dextrometorfano, risperidona y antidepresivos), sustancias psicoactivas y desordenes psiquiátricos. El SAPM incluye 42 síntomas visuales8 y 16 somáticos u otros síntomas no visuales, teniendo en común que todos ellos producen una distorsión de la percepción sensorial más importante que las alucinaciones o ilusiones10.
Por ello, la alteración cardinal de este síndrome abarca la falsa percepción en relación con su autorrepresentación y/o la percepción del mundo real. Dentro de las alteraciones visuales que se presentan se encuentran: la inversión del campo visual, palinopsia (percepción reiterada de imágenes por parte de un individuo tras la desaparición del estímulo visual que las originó), la prosopagnosia (incapacidad para reconocer caras conocidas), la teleopsia (las imágenes parecen alejarse), la micropsia (los objetos son más pequeños de lo que en realidad son), la peliopsia (las imágenes parecen acercarse), la alestesia óptica (pérdida de la visión estereoscópica), la poliopía (percepción de múltiples imágenes), la zoopsia (percepción de animales), la acromatopsia (incapacidad para percibir colores), la agnosia visual (incapacidad de reconocer objetos) y la akinetopsia (pérdida de la percepción del movimiento de objetos). De todas ellas, las más frecuentemente descritas, en orden descendente, serian: micropsias, macropsias, teleopsias y dismorfopsias8.
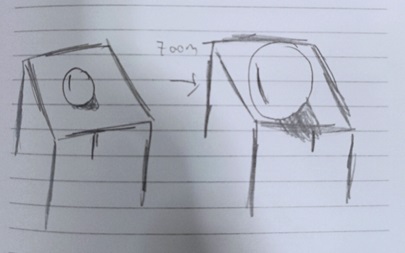
La duración de los síntomas suele ser corta, desde minutos a días11; sin embargo, existen casos en los que puede mantenerse años. Hay que destacar que después de la fijación visual a un objeto, las metamorfopsias se van incrementando a lo largo de segundos o minutos, tal y como relataba nuestro paciente y representó en un dibujo (Figura 1).
En cuanto al pronóstico y tratamiento, la mayoría de los cuadros se consideran benignos, en el sentido de la remisión completa de los síntomas. A menudo sucede de forma espontánea y en otros casos, después de un tratamiento adecuado. Sin embargo, en casos clínicos con una enfermedad crónica subyacente (como migraña y epilepsia), los síntomas tienden a reaparecer en concordancia con las fases activas de la enfermedad, y en los casos de encefalitis el pronóstico puede variar.
Es importante conocer esta entidad, que, aunque infrecuente puede presentarse, y si el profesional que atiende al paciente no está familiarizado con el síndrome no tendrá la posibilidad de hacer el diagnóstico y evitar procedimientos innecesarios. Siendo una condición posiblemente infradiagnosticada, entre 1955 y el 2015 han sido reportados en la literatura 169 casos de pacientes con síndrome de SAPM, de los cuales la gran mayoría corresponde a pacientes menores de 18 años (especialmente adolescentes)8. La mayoría de los estudios en la literatura son descripciones de casos aislados, existiendo una revisión sistemática7-9 en 2016, donde destaca la media de edad de los pacientes menores de 18 años (9 años), siendo la etiología infecciosa por VEB la más frecuente, al contrario de los adultos, donde predominaría la etiología neurológica (migraña).
Aun así, se cree que estos casos representan solo una pequeña parte de la verdadera prevalencia de este síndrome, principalmente debido a la carencia actual de una definición, clasificación y criterios diagnósticos apropiados dentro de parámetros internacionales y debido a la falta de datos epidemiológicos fiables que den cuenta de su verdadera magnitud.
Presentamos el caso de un adolescente con este síndrome, reflejando la importancia de reconocerlo para evitar pruebas complementarias innecesarias y derivaciones inadecuadas que puedan suponer una sobrecarga emocional para el niño y su familia.
CASO CLÍNICO
Niño de 11 años, sin antecedentes médicos de interés, con dos dosis de vacuna SARS-CoV-2 (Pfizer 30/12/21 y 24/2/22), que acude a la consulta por presentar desde hace un mes episodios de alteración en la percepción visual: “los objetos y personas se alejan y acercan, como si hiciera un zoom”. Además, por la noche tiene pesadillas: “me veo encerrado en una habitación donde se mueven las cosas y no puedo salir”. Estas últimas le producen ansiedad, taquicardia y fobia a dormir solo. Los episodios son diarios y aparecen sobre todo por la tarde. En la anamnesis destaca un proceso febril con mucosidad hace un mes, siendo positivo en test antígeno nasofaríngeo para SARS-CoV-2. Al segundo día se iniciaron las pesadillas y al quinto, las alteraciones visuales. Desde entonces le ocurre todos los días por la tarde, describiéndolo de la siguiente forma: “Es algo muy rápido, pero dura bastante. Es como si mirases una lupa muy rápido y el objeto se acerca” (Figura 1).
La exploración física y neurológica son anodinas: Glasgow 15, sin focalidad, pares craneales normales y marcha normal. Oculomotricidad y agudeza visual normales.
Dada la sospecha clínica del SAPM, se incide en la anamnesis preguntando fármacos ingeridos, infecciones previas o antecedente familiar de trastornos del comportamiento o psiquiátricos. Niegan la ingesta de fármacos, tóxicos, así como ningún problema psicosocial. Lo único que destacaron los padres fue una infección de la hermana por VEB recientemente.
Por ello, se solicitó analítica con marcadores de infección, perfil hepático y serologías de los principales agentes sospechosos (VEB, citomegalovirus [CMV] y SARS-CoV-2). Destacaron únicamente la positividad a anticuerpos anti-espícula SARS-CoV-2 y anticuerpos totales antinucleocápside SARS-CoV-2.
Para completar el estudio, se solicita electroencefalograma (EEG), mostrándose un patrón de ondas acorde a su edad y una resonancia magnética cerebral sin hallazgos significativos.
Por ello, se informa a la familia de la benignidad y autolimitación de esta entidad, manteniéndose una actitud expectante.
DISCUSIÓN
El SAPM es un trastorno perceptual caracterizado por distorsiones de la percepción visual (metamorfopsias), con predominio en la infancia. A pesar de ser descrito por primera vez en pacientes migrañosos, la etiología infecciosa tiene un papel importante en su aparición en Pediatría. Es un síndrome poco conocido y probablemente mal diagnosticado, dado su falta de criterios clínicos consensuados.
Valença et al. (2015)12 propusieron en adultos los siguientes criterios diagnósticos de migraña con presencia asociada a este síndrome: (a) uno o más episodios de distorsiones de la percepción corporal o metamorfopsias; (b) duración <30 min; (c) acompañado por el dolor de cabeza o con antecedentes de migraña; (d) resonancia magnética, fluido cerebroespinal y electroencefalografía normales (anormalidad en los potenciales evocados visuales).
Existen escasos estudios al respecto y la mayoría de los artículos revisados corresponden a la descripción de casos aislados y en adultos.
Para su diagnóstico, el síntoma central obligatorio es una distorsión del esquema corporal (macro y microsomatognosia) de la misma forma que nuestro paciente. Hay que destacar que los pacientes son conscientes de la naturaleza ilusoria de sus percepciones, por lo que puede provocar episodios de ansiedad y fobias, especialmente en niños, como nuestro caso, en el que esta experiencia surreal supuso mucha angustia y una gran dependencia paterna a la hora de conciliar el sueño.
Los pacientes tienen la impresión de que distintas partes de su cuerpo se modifican, a la vez que se modifica también su noción del tiempo7,8.
Los episodios pueden aparecer varias veces al día y normalmente duran menos de 24 horas, con un inicio y final brusco; sin embargo, algunos de ellos podrían mantenerse en el tiempo13,14.
Revisiones sistemáticas sobre su etiología sugieren que la etiología infecciosa es una de las más frecuentes (VEB, Coxsackie B1, CMV, influenza A, enfermedad de Lyme, estreptococo beta hemolítico del grupo A, fiebre tifoidea y virus de varicela-zóster), siendo el principal diagnóstico diferencial con trastornos neurológicos del tipo migraña o epilepsia. Por ello, a nuestro paciente se le solicitó un EEG y resonancia magnética, que resultaron ser normales.
Nuestro caso se enfocó en la etiología por SARS-CoV-2, dada la coincidencia en la secuencia de los síntomas. También fue valorada la infección por VEB como etiología, dada la infección concomitante que tuvo la hermana; sin embrago, se descartó por la serología de nuestro paciente.
Tal y como muestran algunos autores15, es importante investigar la existencia de condiciones médicas agudas neurológicas, como epilepsia, encefalitis, accidentes cerebrovasculares, etc. En nuestro paciente fueron descartadas a través de las pruebas complementarias descritas.
Es importante destacar que existen diferentes estudios5,16 que intentan relacionar la aparición de este síndrome en edades tempranas con la aparición de migrañas en la adolescencia o en edad adulta, siendo necesarios más estudios en edad pediátrica con seguimiento a largo plazo.
Finalmente, el pronóstico de este síndrome en los niños suele ser benigno, espaciándose cada vez más los síntomas en frecuencia y en intensidad14,15 y consiguiendo una recuperación completa sin secuelas. Nuestro caso se enfocó en la etiología más habitual del SAPM en la infancia, como es la infecciosa; sin embargo, no existen todavía casos publicados en relación con la infección por SARS-CoV-2. Además, en nuestro paciente, la remisión no ha sido todavía completa en el momento actual, manteniéndose actitud expectante.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
RESPONSABILIDAD DE LOS AUTORES
Todos los autores han contribuido de forma equivalente en la elaboración del manuscrito publicado. Los autores han remitido un formulario de consentimiento de los padres/tutores para publicar información de su hijo/a.
ABREVIATURAS
CMV: citomegalovirus · EEG: electroencefalograma · SAPM: síndrome de Alicia en el País de las Maravillas · VEB: virus de Epstein Barr.
BIBLIOGRAFÍA
- Lippman CW. Certain hallucinations peculiar to migraine. J Nerv Ment Dis. 1952;116:346-51. https://doi.org/10.1097/00005053-195210000-00009
- Todd J. The syndrome of Alice in Wonderland. Can Med Assoc. J 1955;73: 701-4.
- Carroll l. Alice’s Adventures in Wonderland. London: MacMillan and Co.; 1865.
- Restak RM. Alice in migraineland. Headache. 2006;46:306-11. https://doi.org/10.1111/j.1526-4610.2006.00342.x
- Smith RA, Wright B, Bennett S. Hallucinations and illusions in migraine in children and the Alice in Wonderland syndrome. Arch Dis Child. 2015;100: 296-8. https://doi.org/10.1136/archdischild-2013-305283
- Ffytche DH, Howard RJ. The perceptual consequences of visual loss: “positive” pathologies of vision. Brain. 1999;122:1247-60. https://doi.org/10.1093/brain/122.7.1247
- Palacio Sánchez l, Botero Meneses JS, Mora Muñoz l, Guerrero Naranjo A, Moreno Matson MC, Pachón N. Síndrome de Alicia en el país de las maravillas (AIWS). Reflexión. Rev Colomb Anestesiol. 2018;46:150-4.
- Blom JD. Alice in Wonderland syndrome: A systematic review. Neurol Clin Pract. 2016;6:259-70. https://doi.org/10.1212/CPJ.0000000000000251
- Vara Morate FJ, Soriano González MC, Garriguet López FJ, Valle Alonso ME. Síndrome de Alicia en el País de las Maravillas e infección por virus de Epstein-Barr. Rev Pediatr Aten Primaria. 2019;21:e67-e70.
- Blom JD. A Dictionary of Hallucinations. New York, NY: Springer; 2010. A Dictionary of Hallucinations/SpringerLink [en línea] [consultado el 23/01/2024]. Disponible en https://link.springer.com/book/10.1007/978-1-4419-1223-7
- Lanska JR, Lanska DJ. Alice in Wonderland syndrome: somesthetic vs visual perceptual disturbance. Neurology 2013;80:1262-4. https://doi.org/10.1212/WNL.0b013e31828970ae
- Valença MM, de Oliveira DA, Martins HA. Alice in Wonderland syndrome, burning mouth syndrome, cold stimulus headache, and HaNDL: narrative review. Headache. 2015;55:1233-48. https://doi.org/10.1111/head.12688
- Weissenstein A, Luchter E, Stefan Bittmann MA. Alice in Wonderland syndrome: A rare neurological manifestation with microscopy in a 6-year-old child. J Pediatr Neurosci. 2014;9:303-4. https://doi.org/10.4103/1817-1745.147612
- Pozo RLD, Cantarín Extremera V, García Peñas JJ, Duat Rodríguez A, López Martín L, Gutiérrez Solana, LG, et al. Characteristics and evolution of patients with Alice in Wonderland syndrome. Rev Neurol. 2011;53:641-8.
- Weidenfeld A, Borusiak P. Alice-in-Wonderland syndrome-a case based update and long-term outcome in nine children. Child Nerv Syst. 2011;27:893-6. https://doi.org/10.1007/s00381-011-1400-6
- Corral Caramés MJ, Francisco Morais MC, González López MT, López Abel B, Táboas Pereira MA. Alice in wonderland síndrome as persistent aura of migraine and migraine disease starting. Rev Neurol. 2009; 48:520-2.