Vol. 24 - Num. 93
Revisiones
Detección precoz de la ambliopía en Atención Primaria
Marta Blanco Vázqueza, Soraya Fernández Gayb, Irene Sánchez Pavónc, Raúl Martín Herranzc, Marta Esther Vázquez Fernándezd
aDepartamento de Cirugía, Oftalmología, Otorrinolaringología y Fisioterapia. Instituto Universitario de Oftalmobiología Aplicada (IOBA). Universidad de Valladolid. Valladolid. España.
bLicenciada en Medicina y Cirugía. Universidad de Valladolid. Valladolid. España.
cDepartamento de Física Teórica, Atómica y Óptica. Instituto Universitario de Oftalmobiología Aplicada (IOBA). Universidad de Valladolid. Valladolid. España.
dPediatra. CS Arturo Eyries. Departamento de Pediatría e Inmunología, Obstetricia y Ginecología, Nutrición y Bromatología, Psiquiatría e Historia de la Ciencia. Universidad de Valladolid. Valladolid. España.
Correspondencia: M Blanco . Correo electrónico: mblancov@ioba.med.uva.es
Cómo citar este artículo: Blanco Vázquez M, Fernández Gay S, Sánchez Pavón I, Martín Herranz R, Vázquez Fernández ME. Detección precoz de la ambliopía en Atención Primaria. Rev Pediatr Aten Primaria. 2022;24:75-84.
Publicado en Internet: 04-04-2022 - Número de visitas: 22030
Resumen
Introducción: la detección precoz de alteraciones visuales en la infancia tiene importancia ya que pueden causar problemas en el desarrollo visual, el rendimiento escolar o, incluso, suponer un riesgo vital como el retinoblastoma. El objetivo de este estudio es realizar una revisión bibliográfica sobre las actividades diagnósticas que puede realizar el pediatra de Atención Primaria (PAP) para mejorar el cribaje de la ambliopía, e identificar la edad más adecuada para este cribado.
Material y métodos: se ha realizado una búsqueda bibliográfica de textos científicos en inglés y español publicados en los últimos 20 años en bases de datos como PubMed y Google Académico. Algunas de las palabras clave fueron: “amblyopia”, “vision screening”, “pediatric”, “retinoscopy” y “photoscreener”.
Resultados: se encontraron 376 resultados, seleccionándose 29 artículos y dos libros que incluían métodos diagnósticos de ambliopía realizados por el PAP (Bruckner, Hirschberg, Cover test, estereopsis y agudeza visual) y otros más avanzados (retinoscopia, autorrefractómetros, fotorrefractómetros y potenciales evocados). Los programas de cribado y derivación al oftalmólogo realizados por el PAP están basados en métodos tradicionales, siendo en general poco objetivos y heterogéneos.
Conclusiones: los resultados encontrados no definen la edad óptima para el cribado, ni la prueba o combinación de pruebas más adecuadas para evitar derivaciones innecesarias o que una alteración pase inadvertida. Sin embargo, este cribado puede realizarse sencilla y rápidamente a partir de los 6 meses de vida mediante métodos avanzados como fotorrefractometría. Aumentar los recursos disponibles del PAP y conocer su aplicabilidad real y sus beneficios clínicos puede precisar posteriores investigaciones.
Palabras clave
● Agudeza visual ● Alteraciones visuales ● Ambliopía ● Cribado ● Estereopsis ● Visión binocularINTRODUCCIÓN
La ambliopía, también conocida como ojo vago, es la disminución funcional de la agudeza visual (AV) unilateral, o rara vez bilateral, por falta de estimulación durante el periodo de desarrollo visual, y que no puede ser atribuida a una alteración estructural o patológica del ojo o de las vías visuales1. Supone la causa más frecuente de disminución de la visión en la infancia, de pérdida visual monocular en adultos de 20 a 70 años2, y de ausencia o disminución de la estereopsis (percepción de profundidad o visión tridimensional)3. Tiene una prevalencia que varía entre el 2 y el 5%2.
La principal causa de ambliopía es el estrabismo4, seguido de la anisometropía (diferencia de refracción entre ambos ojos) especialmente si es mayor de 1,5 dioptrías, produciéndose la ambliopía en el ojo de mayor defecto de refracción, debido a que el cerebro del niño ignora las imágenes procedentes del ojo mal alineado o con visión borrosa (supresión)5. Asimismo, ametropías o defectos de refracción bilaterales elevados, como hipermetropías mayores de 6 dioptrías y astigmatismos mayores de 3 dioptrías, pueden producir ambliopías en ambos ojos (bilaterales), siendo teóricamente la miopía el defecto refractivo menos ambliopizante4. También alteraciones motoras como el nistagmo suelen ocasionar una ambliopía bilateral profunda4. Otras alteraciones oculares menos comunes como ptosis palpebral, catarata congénita, lesiones retinianas, etc. provocan ambliopía por deprivación o ex anopsia4,5. Sin embargo, la ambliopía puede ser debida a un único factor etiológico o a varios, lo cual agrava el caso4.
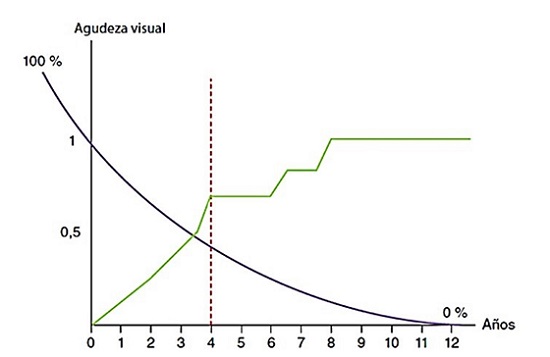
Las consecuencias sobre el desarrollo de la visión normal dependen del momento de aparición de la causa o causas que provoquen la ambliopía. Si se presenta antes de los 3 años, la afectación de la AV será severa; de los 4 a los 8 años menos grave; mientras que a partir de los 8 años la ambliopía, si se produce, tiene poca relevancia, produciéndose una ligera afectación de la AV. Los 4 años se consideran la edad crítica para conocer el estado de la evolución del desarrollo visual, ya que a partir de esta la plasticidad comienza a disminuir por debajo del 50%5 (Fig. 1). Es fundamental un diagnóstico precoz de la ambliopía para conseguir una adecuada visión mono y binocular en la edad adulta.
| Figura 1. Agudeza visual máxima aproximada para las diferentes edades (línea verde) y plasticidad cerebral (línea morada) |
|---|
 |

El objetivo de este estudio es hacer una revisión bibliográfica sobre las actividades que puede realizar el pediatra de Atención Primaria (PAP) para mejorar el cribado o detección precoz de la ambliopía en la infancia, e identificar la edad más adecuada para este cribado.
MATERIAL Y MÉTODOS
Se ha realizado una exhaustiva búsqueda de información en la literatura científica en las bases de datos de PubMed y Google Académico, en inglés y castellano, limitada a los últimos 20 años.
En PubMed se emplearon las palabras clave: “amblyopia”, “risk factor”, “vision screening”, “pediatric”, “children”, “refractive error”, “retinoscopy”, “autorefraction”, “photoscreener” y “visually evoked potentials”, y como operadores booleanos: “AND” y “OR”.
En Google Académico, se emplearon las siguientes palabras clave: “detección precoz”, “ambliopía”, “niños”, “pediatría”, “Atención Primaria”, “retinoscopía”, “cicloplejia”, “autorrefractómetro” y “pediátrico”, y los enlaces “AND” y “OR”.
En el motor de búsqueda de Google, se exploraron las siguientes páginas web de asociaciones y sociedades: Asociación Española de Pediatría de Atención Primaria, Asociación Española de Pediatría, Sociedad Canaria de Pediatría Extrahospitalaria y Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria, así como en el blog de Qvision®. En todas ellas se exploró su contenido sobre ambliopía y cribado visual.
Para filtrar los resultados de las búsquedas, se seleccionaron artículos clínicos (descartando trabajos en modelos animales, celulares, etc.) y revisiones, con base en el título y resumen, que describieran técnicas de exploración o protocolos de cribado de ambliopía. Asimismo, se seleccionaron trabajos de las referencias bibliográficas de artículos ya obtenidos. El proceso de revisión de la literatura se realizó por tres miembros del equipo investigador (SFG, MBV y MEVF).
Además, se consultaron libros, informes y manuales relacionados con la exploración y manejo de la ambliopía.
RESULTADOS
Se obtuvieron 376 resultados, de los cuales se seleccionaron 29 artículos de investigación (15 de PubMed, 3 de Google Académico y 11 de Google), y dos libros (Guiones de Oftalmología y Manual de Optometría).
Pruebas habituales de cribado de ambliopía en las consultas de Pediatría de Atención Primaria
Según el Programa de Salud Infantil de la Asociación Española de Pediatría de Atención Primaria (AEPap) de 2009 sobre cribado de ambliopía, estrabismo y trastornos de refracción, se recomienda realizar la siguiente exploración oftalmológica6:
- Test de Bruckner (reflejo rojo). Evalúa la transparencia ocular y la retina, detectando cataratas, retinoblastoma y anomalías retinianas. Consiste en enfocar ambos ojos a la vez con la luz de un oftalmoscopio, a unos 30-45 cm y con la sala en penumbra, y observar el reflejo del fondo de ambos ojos a través de la pupila. El reflejo debe ser brillante, de color homogéneo rojizo-naranja y simétrico en color y forma en ambos ojos7,8. Esta prueba presenta una moderada sensibilidad y especificidad y una elevada tasa de falsos positivos9.
- Test de Hirschberg. Consiste en observar los reflejos luminosos corneales producidos por una luz. En ortotropía (correcta alineación ocular en condiciones binoculares) los reflejos aparecen en la misma posición relativa en ambos ojos. Sin embargo, si los reflejos no están simétricos se puede sospechar estrabismo. Además, esta prueba permite valorar la magnitud aproximada de la desviación de las tropías o estrabismos6,10 (Fig. 2). Tiene una sensibilidad y especificidad superiores al 90% en la detección de problemas de alineación y movimientos oculares11.
Figura 2. Test de Hirschberg. En la imagen de la izquierda, la posición del reflejo indica una desviación de 15°. En la imagen del centro, existe una desviación de 30°. En la imagen de la derecha, existe una desviación de 45°. En todos los casos, el reflejo del ojo izquierdo está centrado 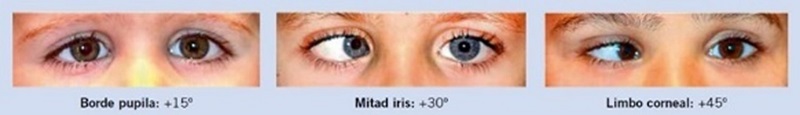
Tomado de: Merchante Alcántara M. Ambliopía y estrabismo. Pediatr Integral. 2018;22:32-44. Reproducida con autorización. 
- Test del ojo cubierto-descubierto (Cover test ).Se considera la prueba más importante para explorar la motilidad ocular por su precisión y exactitud. Necesita colaboración y atención del niño, así como una AV suficiente para que haya fijación. Se tiene que realizar de lejos y de cerca, ya que de cerca entran en juego la acomodación y la convergencia, con una luz puntual u objeto llamativo para fijar la mirada del niño, y emplear un oclusor tradicional opaco, la mano o el dedo pulgar como oclusión6,10. Consta de tres maniobras4,10:
- Cover o maniobra de oclusión. Detecta la presencia de estrabismo. Para ello, se tapa un ojo y se observa si hay movimiento en el ojo contralateral (no ocluido). La existencia de movimiento en el ojo destapado indica estrabismo.
- Uncover o maniobra de desoclusión. Detecta la presencia de forias (desviación latente que solo se manifiesta en ausencia de estímulo visual) y ayuda a la clasificación del estrabismo. Consiste en destapar un ojo y observar en él si existe movimiento y hacia donde se produce. La existencia de movimiento indica la presencia de foria o permite clasificar el tipo de estrabismo. Se trata de una foria si en la maniobra de oclusión no se detectó estrabismo en ninguno de los dos ojos.
- Cover test alterno. Permite medir la desviación de los ejes visuales y ayuda al diagnóstico de forias y tropías intermitentes, siendo la maniobra más disociante. Consiste en tapar un ojo y el otro alternativamente, varias veces, sin permitir que ambos ojos permanezcan desocluidos a la vez, impidiendo la fusión. Si no se observa ningún movimiento, existe ortoforia u ortotropía. Si aparece un movimiento, existe una desviación. Para discernir si se trata de estrabismo o foria, es necesario realizar las maniobras de oclusión y desoclusión en ambos ojos.
Tiene una sensibilidad del 27% y una especificidad del 90% en el cribado de la ambliopía, y del 60 y 90% respectivamente para estrabismo7,12.
- Exploración de la estereopsis. Permite valorar la visión en profundidad. Es útil en la detección del estrabismo o la ambliopía, ya que estos niños suelen carecer de estereopsis. Consiste en mostrar al niño unas láminas con diversas imágenes (estereogramas), algunas visibles a simple vista, pero otras presentan disociación necesitando para su visualización unas gafas con lentes polarizadas o filtros rojo y verde o rojo y azul que permitan la fusión13.
Algunos de las pruebas son: el test de Titmus o de la mosca, el de Lang y el TNO. Permiten buena colaboración a partir de los 3 años (ocasionalmente a partir de los 2) y en casi todos a partir de los 4 años6,14. No obstante, entre 3 y 5 años se ha encontrado una baja especificidad para detectar diferencias de AV, lo cual cuestiona su valor como prueba de cribado7,15.
- Estudio de la AV mediante optotipos. Se considera el método de primera opción de cribado visual entre los 3 y 5 años. Se recomienda tomar la AV (capacidad del sistema visual para diferenciar dos puntos próximos entre sí y separados por un ángulo determinado) de forma monocular y posteriormente binocular6. En la actualidad, existen dos tipos de optotipos para evaluar la AV (Fig. 3): estandarizados y no estandarizados. En los estandarizados las filas tienen el mismo número de letras o símbolos y el espacio entre filas y entre letras es proporcional al tamaño de estas letras. Estos optotipos miden la AV con mayor precisión y fiabilidad, pero requieren de habilidades de orientación espacial (desarrolladas a partir de los 5 o 6 años). En los no estandarizados las filas tienen diferente legibilidad, ya que no tienen el mismo número de letras o símbolos y el espacio entre filas y entre letras no es simétrico. Los no estandarizados son los más empleados en Atención Primaria7.
Figura 3. Test para la medida de la agudeza visual. (A) Ejemplos de optotipos estandarizados (escala logMAR). De arriba abajo y de izquierda a derecha se encuentran: símbolos Lea, HOTV, C de Landolt, E volteada y ETDRS. (B) Ejemplos de optotipos no estandarizados. De arriba abajo y de izquierda a derecha se encuentran: Snellen, E volteada, Pigassou y Allen y Wecker 
Adaptado de: García Aguado J. Cribado de alteraciones visuales en la infancia. En: Recomendaciones PrevInfad/PAPPS [en línea]. [consultado 24/03/2022]. Disponible en https://previnfad.aepap.org/sites/default/files/2017-04/previnfad_vision.pdf 
En la Tabla 1 se resumen los procedimientos y el material necesario para el cribado de anomalías visuales a las diferentes edades.
| Tabla 1. Resumen de los procedimientos y del material necesario para el cribado de los trastornos visuales en las diferentes edades (recomendaciones de la American Academy of Pediatrics y del Programa de Actividades Preventivas y de Promoción de la Salud) | ||
|---|---|---|
| Edad | Procedimientos | Materiales |
| Neonatos, lactantes y niños de hasta 3 años |
Antecedentes familiares y personales; preguntas y observación del comportamiento visual Exploración externa Motilidad ocular Pupilas Reflejo rojo Reflejo corneal a la luz Prueba de oclusión unilateral (cubrir y descubrir) |
Juguete vistoso que haga ruido para atraer la atención del lactante Linterna de bolsillo |
| De 3 a 6 años |
Igual que el anterior Test de visión estereoscópica Agudeza visual de cada ojo por separado |
Linterna de bolsillo Optotipos de figuras adecuados a la edad TNO u otro test de visión estereoscópica |
| De 6 a 14 años | Igual que el anterior |
Igual que el anterior Los optotipos de letras y números son más adecuados para los niños mayores que saben leer |

Criterios racionales de derivación al oftalmólogo desde Atención Primaria ante la sospecha de ambliopía
Las recomendaciones sobre la derivación al oftalmólogo actualmente suelen referirse a los medios diagnósticos habitualmente disponibles en las consultas de Pediatría de Atención Primaria, sin hacer referencia a otras técnicas más avanzadas. Estas recomendaciones tienen en cuenta los antecedentes personales y familiares de patologías oculares, la trasparencia de medios oculares, la alineación ocular y la valoración de la AV con optotipos.
Según el trabajo publicado por el Grupo PrevInfad, los niños con elevado riesgo de padecer trastornos visuales deben ser remitidos al especialista. Algunos de estos factores de riesgo son7,16:
- Trastornos del desarrollo neurológico, trastornos del espectro autista y retraso en el desarrollo del lenguaje.
- Enfermedades sistémicas o uso de medicamentos asociados a alteraciones visuales.
- Familiares de primer grado con estrabismo o ambliopía.
- Prematuros nacidos antes de las 32 semanas.
Los criterios de derivación en niños sin factores de riesgo se resumen en la Tabla 2. A los que habría que añadir entre los 3 y 5 años, la falta de colaboración en la realización de las pruebas de AV con optotipos tras al menos dos intentos, así como las anomalías en la alineación de los ejes visuales o la ausencia de visión estereoscópica.
| Tabla 2. Criterios de derivación al especialista en niños sin factores de riesgo | |
|---|---|
| 0-6 meses |
Ptosis, lesiones corneales, leucocoria o nistagmo Reflejo rojo ausente o asimétrico Estrabismo fijo |
| 6-35 meses |
Dificultad en la fijación y seguimiento monocular de objetos Reflejo rojo ausente o asimétrico |
| 3 años | Agudeza visual monocular <0,4 (escala decimal) |
| 4 años | Agudeza visual monocular <0,5 (escala decimal) |
| >5 años | Agudeza visual monocular <0,63 (escala decimal) |

Por otro lado, la American Academy of Pediatrics establece los siguientes criterios de derivación17:
- AV de lejos explorada con optotipos de Snellen, test HOTV, figuras de Allen y Wecker o los símbolos de Lea: derivar si presenta una AV de dos líneas por debajo de la esperada según la edad18.
- Alineación ocular explorada con el Cover test a la distancia de tres metros o el test de Bruckner a 0,5-1 metro: derivar ante la presencia de movimiento de los ojos o asimetría en el tamaño, color o brillo de las pupilas.
- Trasparencia de los medios del ojo explorado mediante el reflejo rojo: derivar ante la presencia de pupila blanca, manchas blancas o ausencia de reflejo rojo.
Asimismo, existen una serie de recomendaciones para estudiar la AV en función de la edad que se resumen en la Tabla 3.
| Tabla 3. Recomendaciones para estudiar la agudeza visual | |
|---|---|
| Menores de 2,5 años |
Explorar el reflejo de fijación y seguimiento: tapar un ojo y mover horizontalmente una luz puntual, objeto o juguete no sonoro a 40 y 80 cm Si no logra seguir el objeto o rechaza la oclusión de uno de los ojos sugiere una alteración o disminución significativa de la agudeza visual de ese ojo |
| Entre 2,5 y 4 años |
Evaluar la AV a 2,5 m mediante el test de Pigassou cuando existe un dominio suficiente del lenguaje A los 4 años se considera normal ver hasta las dos últimas filas de este test (agudeza visual de 20/40 en escala Snellen) |
| A partir de los 4 años |
Emplear los optotipos de la E volteada a 4 m de distancia Se sospecha ambliopía si la agudeza visual de ambos ojos difiere más de una línea de la agudeza visual esperada por la edad |
| Niños con sospecha de estrabismo |
Se puede realizar el test de dominancia ocular: tapar el ojo fijador y valorar cómo refija (la rapidez y estabilidad) el ojo destapado Si este ojo está claramente desviado y no se mueve o realiza movimientos anárquicos y erráticos sin conseguir fijar, tendrá una ambliopía profunda (agudeza visual menor de 0,1) Si fija bien pero pierde la fijación rápidamente al destapar el otro ojo, tendrá una ambliopía media (agudeza visual de 0,1 a 0,5); o si tarda en perderla, tendrá una ambliopía ligera (agudeza visual mayor de 0,5) o no habrá ambliopía |

Pruebas diagnósticas avanzadas de cribado de ambliopía
- Retinoscopía o esquiascopía. Permite medir el error refractivo. El examinador ilumina la pupila con el retinoscopio y al realizar ligeros movimientos es posible analizar el movimiento del reflejo procedente de la retina. En función del movimiento y características del reflejo, se colocan lentes de diversas potencias por delante del ojo hasta que se neutraliza el reflejo (la pupila aparecerá uniformemente iluminada)19. La retinoscopía ciclopléjica se considera la técnica de elección para determinar errores de refracción en niños7. Sin embargo, tiene como desventajas la variabilidad interobservador, el largo tiempo en la realización y la necesidad de formación previa (o curva de aprendizaje)20.
- Autorrefracción. Técnica objetiva de estimación del error refractivo de ambos ojos simultáneamente. Se emplean autorrefractómetros cuyo mecanismo se basa en analizar un haz de luz infrarroja que es enviado a la retina. Son equipos sencillos de usar, reducen el tiempo de exploración (pocos segundos) y no necesitan colaboración del niño, ofreciendo resultados fácilmente reproducibles. Como desventaja destaca el efecto de la acomodación sobre su resultado (pseudomiopía) cuando se realiza sin cicloplejía21-23. Sin embargo, se ha demostrado que los autorrefractómetros (Retinomax y SureSight® Vision Screener) tienen alta precisión para identificar ambliopía, estrabismo y errores refractivos en niños preescolares12. Son dispositivos relativamente costosos.
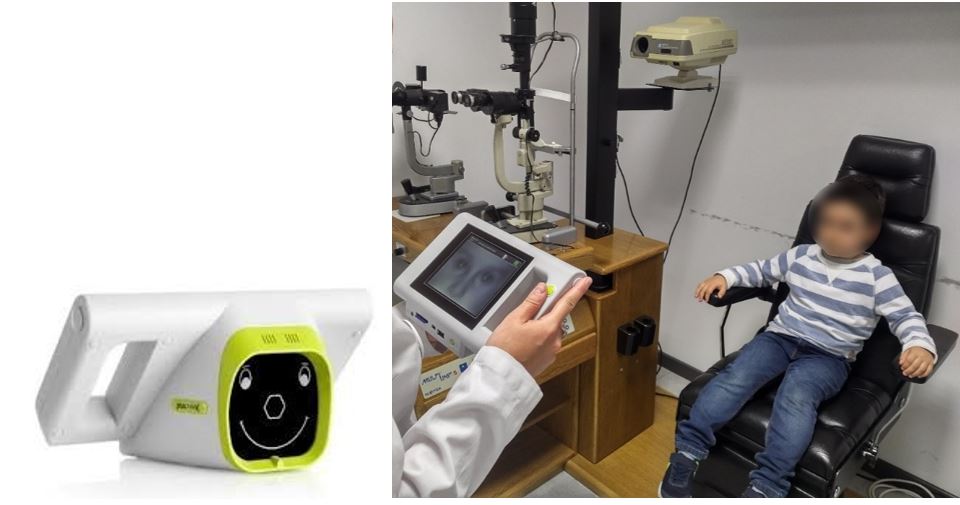
- Fotorrefracción. Técnica rápida, simple y no invasiva (se realiza a un metro) que requiere poca colaboración del niño. Se realiza con fotorrefractómetros que analizan las imágenes del reflejo rojo de la pupila sin dilatar, evaluando la alineación de ambos ojos y estimando el defecto de refracción (Fig. 4). Su eficacia ha sido probada para la detección de anisometropía, hipermetropía, miopía y astigmatismo a partir de los 6 meses de edad20. Requieren una mínima curva de aprendizaje y pueden tener gran valor en el cribado de errores de refracción, así como en la detección temprana de ambliopía y en revisiones oftalmológicas24,25. Como inconvenientes, cabe destacar la amplia variación de la sensibilidad y especificidad en la detecc,ión de la ambliopía, y que no se pueden emplear bajo cicloplejía, por lo que algunos subestiman la hipermetropía y sobreestiman la miopía o el astigmatismo21.
- Potenciales evocados visuales (PEV). Exploración neurofisiológica en la que se colocan electrodos en el cuero cabelludo. El estímulo luminoso que entra al ojo desencadena fenómenos eléctricos que propagan señales a lo largo de la retina y el nervio óptico hasta la corteza occipital, donde se originan unas ondas recogidas en gráficos. En los pacientes con ambliopía, la amplitud y latencia de los PEV multifocales aparecen enlentecidos26. Es una prueba muy sensible pero poco específica27,28.
DISCUSIÓN
Debido a que la ambliopía, el estrabismo y los errores de refracción son los trastornos visuales más frecuentes en la infancia, parece razonable establecer las pruebas de cribado más adecuadas para su uso en la consulta del pediatra de AP. Para conocer su efectividad, se tienen que poder realizar a una alta proporción de niños, mostrar una alta detección de niños con trastornos de la visión (sensibilidad mayor al 80%), y además ser capaces de identificar como sanos a una alta proporción de niños que no tienen ningún trastorno (especificidad mayor al 80%). Sin embargo, son pocos los estudios que han incluido exámenes oculares estandarizados e integrales para proporcionar un diagnóstico precoz de ambliopía con estos criterios11,12.
La evidencia en la literatura sobre los beneficios del cribado visual en el recién nacido y el lactante es escasa, no siendo posible establecer una recomendación basada en el balance riesgo-beneficio. Entre los obstáculos del cribado destacan la falta de colaboración por parte del niño, el tiempo requerido y la utilización de pruebas inadecuadas. No obstante, la posibilidad de detección de trastornos potencialmente graves, como el retinoblastoma o la catarata congénita, justifican la necesidad de utilizar la inspección ocular y el reflejo rojo dentro de los primeros 6 meses de vida a intervalos regulares para detectar precozmente alteraciones estructurales7,16.
En niños preescolares de 3 a 5 años, la combinación de pruebas de cribado se asocia a una mayor efectividad que las pruebas individuales16. La evaluación de un programa de cribado preescolar que incluía inspección visual, medición de la AV y test de visión estereoscópica, encontró un valor predictivo negativo combinado del 99% para ambliopía, estrabismo y/o defectos de refracción importantes2.
La evidencia sobre el cribado visual en la edad escolar es insuficiente para establecer un balance riesgo-beneficio, no conociéndose su efectividad en la detección de errores de refracción no corregidos29. La medida de la AV tiene buena sensibilidad y especificidad para la detección de la miopía, siendo poco precisa para el astigmatismo y la hipermetropía, debido a la gran capacidad de acomodación existente en la infancia. Hay evidencia de superioridad de los optotipos estandarizados con símbolos, pese a que apenas están disponibles en las consultas del PAP7.
Sin embargo, la evidencia disponible no permite establecer el momento óptimo de iniciar el cribado. Respecto a la medición de la AV, si se realiza por debajo de los 3 años puede aumentar la proporción de niños que no pasan la prueba y pueden ser derivados erróneamente al especialista (falso positivo), mientras que su realización después de los 4 o 5 años resulta en peores resultados en el tratamiento de la ambliopía moderada o profunda7. Asimismo, un problema de visión o de alineamiento de los ojos puede pasar inadvertido (falso negativo) por falta de colaboración, durante varios años, hasta que el niño pueda expresarlo (periodo verbal), produciendo una alteración o déficit de visión que puede ser permanente e irreversible.
En España, el grado de concordancia comunicado entre los defectos detectados en Atención Primaria y los confirmados por el Servicio de Oftalmología de referencia varía entre un 40 y un 93,6%2. Esto hace patente la necesidad de establecer métodos de cribado visual avanzados, seguros, eficaces y eficientes para mejorar la revisión visual del niño, y así evitar interconsultas innecesarias al Servicio de Oftalmología, y reducir el tiempo de exploración con garantías de detectar una ambliopía o problema refractivo significativo. Durante los últimos años, han aparecido nuevos métodos automatizados para el cribado visual (como la autorrefractometría y fotorrefractometría), que pese a sus limitaciones han demostrado ser útiles en la detección precoz de ametropías, y muy especialmente anisometropías con alto riesgo de generar ambliopías, desde los 6 meses de vida7,30. Sin embargo, estas técnicas no se han implantado en las consultas del PAP, pudiendo deberse a la escasez de recursos económicos destinados a este problema de salud y/o a la falta de evidencia científica que permita comparar la eficiencia entre métodos tradicionales y avanzados.
CONCLUSIONES
Los resultados encontrados no definen la edad óptima para el cribado, ni la prueba o combinación de pruebas más adecuadas para evitar derivaciones innecesarias o que una alteración pase inadvertida. Sin embargo, este cribado puede realizarse sencilla y rápidamente a partir de los 6 meses de vida mediante métodos avanzados como la fotorrefractometría. Aumentar los recursos disponibles del PAP y conocer la aplicabilidad real de estas técnicas en el entorno clínico del PAP puede precisar posteriores análisis o estudios clínicos o de coste-beneficio.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
AP: Atención Primaria · AV: agudeza visual · PAP: pediatra de Atención Primaria.
BIBLIOGRAFÍA
- García Aguado J. Lo que no puede perder de vista el pediatra (con la vista de los niños…). Rev Pediatr Aten Primaria. Supl. 2017;19(26):85-92.
- Méndez Llatas M, Delgado Domínguez JJ. Oftalmología: exploración del niño estrábico; detección precoz. Detección precoz de los trastornos de refracción y ambliopía. Rev Pediatr Aten Primaria. Supl. 2011;13:163-80.
- García Aguado J, Esparza Olcina MJ, Galbe Sánchez-Ventura J, Martínez Rubio A, Mengual Gil JM, Merino Moína M, et al. Cribado de alteraciones visuales (parte 1). Rev Pediatr Aten Primaria. 2014;16:e173-e194.
- Merchante Alcántara M. Ambliopía y estrabismo. Pediatr Integral. 2018;22:32-44.
- Zato Gómez de Liaño MA. Ambliopía y estrabismo. En: Maldonado López MJ, Pastor Jimeno JC. Guiones de oftalmología. Aprendizaje basado en competencias. 2.ª edición. Madrid: McGraw-Hill; 2012. p. 207-16.
- Asociación Española de Pediatría de Atención Primaria. Cribado de ambliopía, estrabismo y trastornos de refracción. En: Intervención y cribado. Programa de salud infantil [en línea] [consultado el 05/03/2020]. Disponible en www.aepap.org/biblioteca/programa-de-salud-infantil/intervencion-y-cribado
- García Aguado J, Grupo PrevInfad/PAPPS. Cribado de alteraciones visuales en la infancia. En: Prevención en la Infancia y la adolescencia [en línea] [consultado el 05/03/2020]. Disponible en www.aepap.org/monografia/vision
- Viquez MV, Wu L. Sensibilidad y especificidad del reflejo rojo en recién nacidos en Costa Rica. Arch Soc Esp Oftalmol. 2020;95:4-8.
- Paysse EA, Williams GC, Coats DK, Williams EA. Detection of red reflex asymmetry by pediatric residents using the Brückner reflex versus the MTI photoscreener. Pediatrics. 2001;108:E74.
- Martin R, Vecilla G. Guías Clínicas. En: Martin R, Vecilla G. Manual de Optometría. Madrid: Panamericana; 2010. p. 674-77.
- Álvarez Rivero MB, Mokey Castellanos MO, Izquierdo Izquierdo ME, Álvarez Valdés G, Rodríguez Chinea A, Romero Duliet A. Validación de la Guía de Práctica Clínica propuesta para el tamizaje de trastornos visuales en niños. Rev Cubana Oftalmol. 2016;29:398-409.
- Schmidt P, Maguire M, Dobson V, Quinn G, Ciner E, Cyert l, et al. Comparison of preschool vision screening tests as administered by licensed eye care professionals in the vision in preschoolers study. Ophthalmology. 2004;111:637-50.
- Salvestrini P. Estereopsis: resumen de los test utilizados. En: Qvision [en línea] [consultado el 10/03/2020]. Disponible en www.qvision.es/blogs/patrizia-salvestrini/2015/11/28/estereopsis-resumen-de-los-test-utilizados/
- Delgado Espinosa C, Castañeda Suardíaz JG, Cordero Jorge N, Rodríguez Rodríguez S. Estudio de la eficacia del test TNO en la detección precoz de la ambliopía en atención primaria. Enferm. glob. 2018;17:142-63.
- Fu J, Li SM, Li JL, Li SY, Liu LR, Wang Y, et al. Screening for amblyopia among grade-1 students in primary school with uncorrected vision and stereopsis test in central China. Chin Med J (Engl). 2013;126:903-8.
- García Aguado J. Grupo PrevInfad/PAPPS. Cribado de alteraciones visuales en la infancia. En: Prevención en la Infancia y la adolescencia [en línea] [consultado el 10/03/2020]. Disponible en https://previnfad.aepap.org/recomendacion/vision-rec
- Committee on Practice and Ambulatory Medicine, Section on Ophthalmology. American Association of Certified Orthoptists, American Association for Pediatric Ophthalmology and Strabismus; American Academy of Ophthalmology. Eye examination in infants, children, and young adults by pediatricians. Pediatrics. 2003;111:902-7.
- Salvestrini P. Exploración Optométrica de la Agudeza Visual en niños. Resumen. En: Qvision [en línea] [consultado el 12/03/2020]. Disponible en www.qvision.es/blogs/patrizia-salvestrini/2014/03/30/exploracion-optometrica-de-la-agudeza-visual-en-ninos-resumen/
- Martin R, Vecilla G. Refracción objetiva: retinoscopia. En: Martin R, Vecilla G. Manual de Optometría. Madrid: Panamericana; 2010. p. 229-46.
- Saini V, Raina UK, Gupta A, Goyal JL, Anjum R, Saini P, et al. Comparison of Plusoptix S12R photoscreener with cycloplegic retinoscopy and autorefraction in pediatric age group. Indian J Ophthalmol. 2019;67:1555-9.
- Sanchez I, Ortiz-Toquero S, Martin R, de Juan V. Advantages, limitations, and diagnostic accuracy of photoscreeners in early detection of amblyopia: a review. Clin Ophthalmol. 2016;10:1365-73.
- Choong YF, Chen AH, Goh PP. A comparison of autorefraction and subjective refraction with and without cycloplegia in primary school children. Am J Ophthalmol. 2006;142:68-74.
- Jorge J, Queirós A, Almeida JB, Parafita MA. Retinoscopy/autorefraction: which is the best starting point for a noncycloplegic refraction? Optom Vis Sci. 2005;82:64-8.
- Miller JM, Lessin HR, American Academy of Pediatrics Section on Ophthalmology, Committee on Practice and Ambulatory Medicine, American Academy of Ophthalmology, American Association for Pediatric Ophthalmology and Strabismus, et al. Instrument-based pediatric vision screening policy statement. Pediatrics. 2012;130:983-6.
- Hunt OA, Wolffsohn JS, Gilmartin B. Evaluation of the measurement of refractive error by the PowerRefractor: a remote, continuous and binocular measurement system of oculomotor function. Br J Ophthalmol. 2003;87:1504-8.
- Pérez-Rico C, García-Romo E, Gros-Otero J, Roldán-Díaz I, Arévalo-Serrano J, Germain F, et al. Evaluation of visual function and retinal structure in adult amblyopes. Optom Vis Sci. 2015;92:375-83.
- Talebnejad MR, Hosseinmenni S, Jafarzadehpur E, Mirzajani A, Osroosh E. Comparison of the Wave Amplitude of Visually Evoked Potential in Amblyopic Eyes between Patients with Esotropia and Anisometropia and a Normal Group. Iran J Med Sci. 2016;41:94-101.
- Andrade EP, Berezovsky A, Sacai PY, Pereira JM, Rocha DM, Salomão SR. Dysfunction in the fellow eyes of strabismic and anisometropic amblyopic children assessed by visually evoked potentials. Arq Bras Oftalmol. 2016;79:294-8.
- Baltussen R, Naus J, Limburg H. Cost-effectiveness of screening and correcting refractive errors in school children in Africa, Asia, America and Europe. Health Policy. 2009;89:201-15.
- Marès Bermúdez J, van Esso Arbolave D. Detección precoz de los trastornos de refracción. Pediatr Integral. 2018;22:24-31.