Vol. 13 - Num. 20
Talleres
Oftalmología: exploración del niño estrábico; detección precoz. Detección precoz de los trastornos de refracción y ambliopía
Mercedes Méndez Llatasa, JJ Delgado Domínguezb
aJefe de Servicio de Oftalmología. Complejo Hospitalario Universitario de Albacete. Profesora Asociada de la Facultad de Medicina de la Universidad de Castilla La-Mancha. Albacete. España.
bPediatra. CS Labañou. A Coruña. España.
Cómo citar este artículo: Méndez Llatas M, Delgado Domínguez JJ. Oftalmología: exploración del niño estrábico; detección precoz. Detección precoz de los trastornos de refracción y ambliopía. Rev Pediatr Aten Primaria. Supl. 2011;(20):163-80.
Publicado en Internet: 18-11-2011 - Número de visitas: 44450
Objetivos
Aunque se discutirán los fundamentos teóricos de estas actividades, es un taller eminentemente práctico; nos proponemos en él capacitar a los asistentes para detectar, con unos pocos medios, los trastornos visuales más importantes en la consulta de AP, así como capacitar al alumno para la realización de una exploración básica del niño estrábico, permitiendo su orientación diagnóstica inicial.
- Reconocer el valor de los test de agudeza visual, los test de estereopsis y de fusión, el test de Hirschberg, el cover test y cover test alterno.
- Estudiar los conceptos de dominancia y alternancia ocular, y reconocer su valor diagnóstico/pronóstico.
- Analizar los distintos tipos de estrabismo (comitante/incomitante; forias/tropias; estrabismos constantes/intermitentes; endotropias/exotropias...).
- Conocer las alternativas terapéuticas disponibles (tratamiento médico, óptico y quirúrgico).
- Intentar definir con los asistentes unos criterios racionales de derivación al especialista.
Detección precoz de trastornos visuales
Grado de fiabilidad de las pruebas de detección
A pesar de la importancia que tendría detectar precozmente el estrabismo y la ambliopía, la detección de alteraciones visuales mediante cribado en niños de menos de tres años ha tenido generalmente poco éxito. Los obstáculos al cribado han incluido la falta de colaboración por parte del niño, el tiempo requerido y la utilización de pruebas inadecuadas. Algunas de las técnicas diseñadas para este grupo de edad, incluidos el cribado refractivo y la evaluación fotográfica, no han probado todavía su eficacia.
Aunque son ampliamente recomendadas, existen pocos datos en la literatura médica sobre la especificidad y sensibilidad de las pruebas de alineación ocular y del test de cubrir y descubrir (cover test) realizados por personal de Atención Primaria (AP). La especificidad de los test de agudeza visual para detectar estrabismo y ambliopía es imperfecta, ya que las causas de disminución de la agudeza visual pueden ser otras. Se ha estimado una sensibilidad de los optotipos infantiles del orden del 25-40%. La sensibilidad de los test de visión estereoscópica es del 60%, la especificidad del 90% y el valor predictivo negativo del 93%.
La evaluación de un programa de cribado preescolar que incluía inspección visual, medición de la agudeza y test de visión estereoscópica, encontró un valor predictivo negativo combinado del 99% para ambliopía, estrabismo y/o defectos de refracción importantes. En España, el grado de concordancia comunicado entre los defectos detectados en AP y los confirmados por el Servicio de Oftalmología de referencia varía entre un 93,6 y un 40%. Por la propia naturaleza de los mismos, estos estudios no son capaces de detectar falsos negativos.
Los cribados en edad escolar varían en procedimientos y criterios de referencia del especialista. Pueden presentar un 30% de falsos positivos o más. Se han publicado para los optotipos de la E de Snellen sensibilidades del 85% y especificidades del 96% para la detección de alteraciones de la visión lejana, y sensibilidades del 100% y especificidades del 84% para el test de visión próxima en individuos de cuatro a 90 años.
Recomendaciones
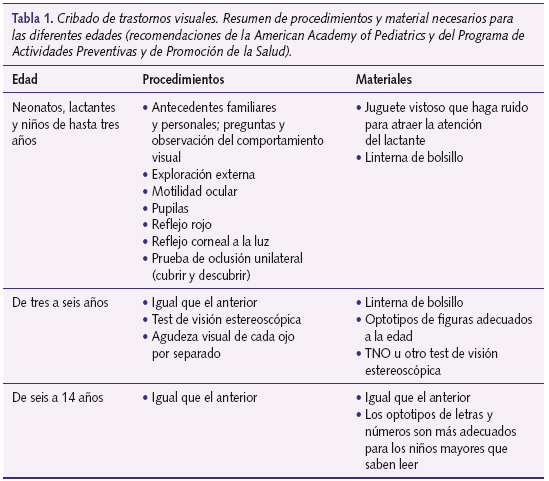
La tabla 1 resume los procedimientos y materiales necesarios para el cribado a diferentes edades.
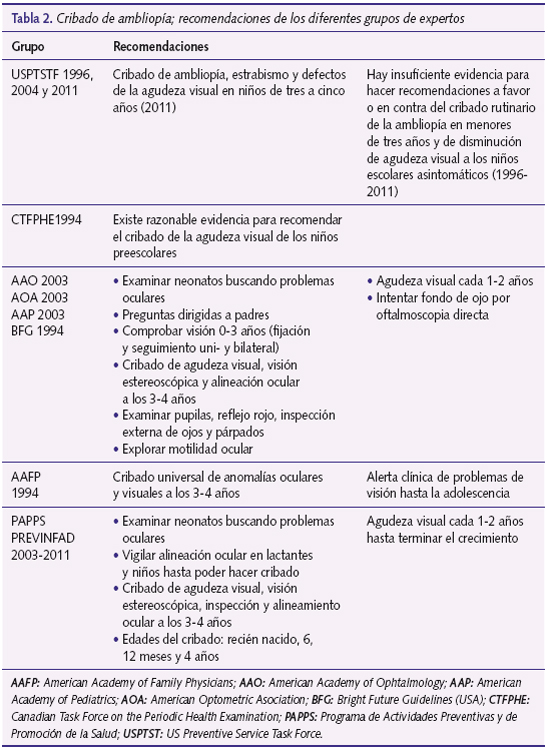
La tabla 2 resume las recomendaciones de los diferentes grupos de expertos, asociaciones y entidades.
En la tabla 3 se resume la guía de exploración de la American Academy of Pediatrics a las distintas edades.
![Tabla 3. Guía de exploración visual de niños de tres a cinco años (adaptada de: American Academy of Pediatrics. Pediatrics. 2003;111[4]:902-7)](/files/1117-985-fichero/tall_01_a_tabl3.jpg)
La recomendación de hacer cribado universal de agudeza visual y ambliopía antes de los 4-5 años es unánime. Como se ha visto, los mejores resultados se obtienen combinando las diferentes pruebas: inspección, exploración de la alineación, evaluación de la agudeza visual mediante optotipos infantiles adecuados y test de visión estereoscópica.
Casi todos los grupos de expertos recomiendan examinar a recién nacidos y lactantes en busca de alteraciones oculares y defectos de alineación ocular.
Asimismo, la mayoría de los grupos de expertos recomiendan el examen periódico de la agudeza visual hasta la adolescencia. La excepción proviene del US Preventive Services Task Force (1996, no revisado desde entonces), que no encuentra suficiente evidencia para hacer recomendaciones a favor o en contra del cribado rutinario de la disminución de agudeza visual en niños escolares asintomáticos. Incluso, afirma que pueden hacerse recomendaciones en contra de dichos cribados por otras razones, incluyendo las molestias y los costes del cribado rutinario y el hecho de que los defectos de refracción pueden ser rápidamente corregidos cuando produzcan síntomas.
En España existe una cobertura sanitaria pública universal y un fuerte desarrollo de la AP que, a través de los controles de salud periódicos, reduce las molestias y los costes al explorar la agudeza visual como parte de dichas revisiones. Los defectos de refracción descubiertos pueden beneficiar a niños de peor condición socioeconómica.
Existen varios estudios en los que se ha comprobado, sobre la base del trabajo aleatorizado de Clarke, que el tratamiento de la ambliopía unilateral es efectivo para mejorar la visión disminuida. Asimismo, parece comprobarse que demorar hasta el inicio de la escolarización preescolar el tratamiento, exceptuando a los casos más graves, no influye en el pronóstico.
Ante el debate de si compensa tratar la ambliopía de un solo ojo, existe cada vez una mayor exigencia sociolaboral (conductores, aviadores y otros oficios) que requiere una buena agudeza visual para poder acceder a dichas profesiones. En el año 2004, el US Preventive Services Task Force se pronunció a favor del cribado en preescolares hasta cinco años, recomendando en 2011 que se haga entre los tres y los cinco años, ya que por debajo de tres pueden no colaborar y es menos fiable el resultado y el tratamiento es igualmente eficaz a partir de los tres años. En la tabla 2, se resumen las recomendaciones de las diversas instituciones.
En cuanto a la fuerza de la recomendación, para la detección de ambliopía en preescolares es de Grado B, y para la detección de defectos de ambliopía en menores de tres años y agudeza visual en niños escolares y adolescentes es de Grado I.
Detección de los trastornos de refracción y ambliopía
Este texto debe considerarse una introducción teórica. Si bien ha sido revisada e incorporada la última bibliografía que nos ha parecido pertinente, normalmente está más actualizada y es más completa la versión que mantiene en Internet el grupo PrevInfad en la dirección http://www.aepap.org/previnfad/pdfs/previnfad_vision_rec.pdf (actualizado el 31 de julio de 2007). Se aconseja acceder a la misma para ver las figuras que ilustran los conceptos que trataremos en el taller.
El objetivo primordial de un programa de cribado visual es la detección precoz (cuanto antes a partir de los tres años) de la ambliopía y de factores ambliogénicos tales como el estrabismo, la anisometropía y otros defectos refractivos graves. El tratamiento de la ambliopía es eficaz.
La ambliopía permanente y el estrabismo pueden conducir a restricciones futuras de tipo educativo y laboral. Además, aumenta el riesgo de ceguera si se produce una pérdida de visión en el ojo sano.
Es preciso detectar los problemas oculares graves en el recién nacido y el lactante (microftalmía, cataratas, glaucoma, aniridia, retinoblastoma, etc.), ya que pueden dejar secuelas permanentes. A partir de la detección, se efectuará un tratamiento precoz y, si este no es posible, una rehabilitación o educación adecuada.
Desde el periodo neonatal, a medida que el lactante se expone a estímulos visuales el sistema visual madura, lo que conlleva una progresión en la agudeza visual y en la estereopsis, el desarrollo de la fusión binocular, la mejora en el enfoque a diferentes distancias (acomodación) y el control de los movimientos oculares.
Paralelamente a esta maduración funcional, el ojo crece y cambia su capacidad refractiva en un proceso denominado emetropización, desde una hipermetropía fisiológica hasta un ojo anatómicamente maduro sin defecto de refracción. Ese proceso ideal no se da en todos los sujetos ni en todos los ojos y por ello existen los defectos de refracción.
Por experimentos realizados con animales, se sabe que si no existe el estímulo visual adecuado se produce una afectación de las neuronas de la corteza del área visual del ojo. Todo cuanto interfiera con el proceso de aprendizaje visual del cerebro provocará ambliopía. La ambliopía puede prevenirse. Solo se presenta durante la infancia y solo puede tratarse efectivamente durante este periodo. Cuanto más temprana y prolongada sea la interferencia con la visión, tanto más profunda será la ambliopía. Por lo tanto, el éxito en el tratamiento depende del diagnóstico temprano. En el niño en etapa preverbal y en periodo preescolar es fundamental el descubrimiento de la ambliopía y de los problemas oculares ambliogénicos, especialmente el estrabismo y la anisometropía. Los resultados del tratamiento en cuanto a la visión final del ojo son excelentes en ambos casos si este se empieza antes de los tres años, buenos antes de los seis, pobres a partir de esta edad y nulos a partir de los nueve años.
La hipermetropía en la infancia es fisiológica. La gran capacidad de acomodación del ojo de los niños permite el enfoque correcto y la visión clara en la mayoría de los casos. Generalmente, la hipermetropía disminuye paulatinamente con el crecimiento, aunque hay excepciones. Se ha encontrado que hasta los siete años de edad la hipermetropía puede no variar e incluso aumentar. No se detecta con las pruebas convencionales de agudeza visual (a no ser que produzca espasmo de acomodación). Su detección es irrelevante si no produce ambliopía, estrabismo (generalmente cuando existe anisometropía) o molestias (cefalea vespertina frontal, visión borrosa...). Se considera que al año de edad una hipermetropía de + 3 dioptrías puede ser normal, pero se ha visto que hipermetropías iguales o mayores de + 3,5 dioptrías a esa edad tienen un riesgo del 48% de padecer ambliopía, especialmente si no es simétrica.
La mayoría de los niños que desarrollan miopía lo hace a partir de los seis años, aumentando el número de casos hasta los 11 años. La miopía suele incrementarse de manera intermitente hasta los 20 años, edad en la que se suele estabilizar en la mayoría de los miopes. La acomodación no puede compensarla.
En los escolares deben explorarse los defectos de refracción si se sospecha que disminuyen el rendimiento del niño o producen síntomas. No parece que la detección precoz (antes de que produzca molestias) mejore el rendimiento escolar ni resulte beneficiosa para la posterior evolución de la visión, aunque existe controversia entre los expertos.
Tiene especial interés la detección de las anisometropías (refracción asimétrica) por su asociación a ambliopía y síntomas relacionados con la visión desigual. La corrección de los defectos de refracción será necesaria o no, dependiendo del déficit de agudeza visual o de las molestias que produzca (imprescindible en la anisometropía que induce estrabismo y/o ambliopía).
El diagnóstico precoz de las discromatopsias solo tiene interés para la orientación profesional futura. No precisa tratamientos ni derivación. Excepcionalmente, se presenta en procesos patológicos, como la neuritis del nervio óptico en tratamientos con etambutol, pero el contexto clínico debería permitir un diagnóstico correcto. Debe sospecharse la asociación a otra patología si se acompaña de alteración unilateral, nictalopía, defecto de agudeza visual, defecto campimétrico, reflejo fotomotor lento o papilitis en el examen de fondo de ojo.
La ambliopía es la causa más común de pérdida de visión prevenible en los países desarrollados y se produce en cerca del 2-5% de la población general. El estrabismo (más del 75% convergente o esotropía) afecta, aproximadamente, al 3-6% de la población, un 30-50% de la cual desarrollará ambliopía. La prevalencia combinada de ambos procesos es del 5% de la población. Aproximadamente el 20% de los niños de cualquier edad padecen defectos de refracción significativos.
La ceguera total a los colores (daltonismo) es excepcional. Lo más frecuente son los defectos parciales. El daltonismo generalmente es hereditario y afecta casi exclusivamente a los varones. La frecuencia de las alteraciones de la visión cromática no llega al 1% de los varones.
Se recogerán en la historia clínica los antecedentes de enfermedades oculares o tratamientos previos. También se recogerán los antecedentes familiares de patología oftalmológica en la infancia, ya que la ambliopía recurre con frecuencia.
Son factores de riesgo oftalmológico la historia familiar de alteraciones oculares, las enfermedades metabólicas y genéticas, las malformaciones craneales, la craneoestenosis, la infección congénita perinatal, la hidrocefalia, la prematuridad, la deficiencia mental y la parálisis cerebral.
La exploración de los ojos en el neonato y el lactante permite detectar alteraciones del tamaño ocular y del tamaño, forma y transparencia de la córnea, presencia de cataratas y de luxación del cristalino, leucocoria, epífora con o sin fotofobia, aniridia, coloboma de iris y ptosis palpebral. Se explorará la motilidad ocular, el reflejo fotomotor y la presencia de reflejo retiniano de color rojo. Se hará una valoración clínica de la ausencia de nistagmo y de la capacidad de fijación y de seguimiento mono- y binocular a partir de los tres meses. En los lactantes menores de seis meses se explorará de cerca con linterna o con el rostro humano. En los mayores de seis meses se explorará de cerca y de lejos con juguetes iluminados e imágenes o juguetes en movimiento (precisan acomodación), estos juguetes no deben ser sonoros, ya que un lactante con defectos visuales puede aparentar el seguimiento de dicho objeto a través del oído.
Además de la exploración, deben incluirse preguntas acerca del comportamiento visual y sobre la sospecha familiar de alteraciones de la visión en los controles de salud. La tabla 4 resume el desarrollo del comportamiento visual normal.

También deben incluirse en los controles de salud preguntas a los padres sobre el comportamiento visual de sus hijos como, por ejemplo, ¿les parece que su hijo ve bien?, ¿mantiene los objetos demasiado cerca de la cara cuando intenta enfocar?, ¿tuerce los ojos?, etc. Los padres no suelen equivocarse cuando sospechan anomalías visuales en sus hijos.
Cribado de la ambliopía
En el lactante de cero a cuatro meses, se realizará la inspección ocular y del desarrollo del comportamiento visual descrita previamente. Después de los cuatro meses se comprobarán la fijación de cada ojo por separado con linterna y el reflejo rojo, así como la ausencia de estrabismo y otros defectos oculares. La interposición de la mano ante cada ojo por separado debe provocar una respuesta simétrica en el niño. Es un signo de alarma que la tolere en un lado y en el otro no. En lactantes poco colaboradores, se puede instruir a la familia para que realicen esta sencilla prueba en su casa. El explorador, a partir de los 40-50 años de edad, no debe olvidar ajustar las lentes del oftalmoscopio para poder explorar adecuadamente dicho reflejo.
La exploración objetiva de los niños más pequeños (nistagmo optocinético con tambor rayado, visión preferencial, etc.) lleva mucho tiempo y requiere entrenamiento y una dotación de material habitualmente no disponible en AP. Los reflejos pupilares y de parpadeo son subcorticales y no informan de percepción visual.
La ambliopía se puede sospechar fundadamente mediante alguno de los test de visión estereoscópica. Dichos test constituyen pruebas muy útiles y con las que se obtienen buenos resultados a partir de los tres años (ocasionalmente a partir de los dos) y en casi todos los niños a partir de los cuatro años. Constituyen una prueba de detección indirecta (se detecta una consecuencia de la ambliopía o el estrabismo). Con el test TNO, se ha asociado una mejoría en la maduración de la “agudeza estereóptica” normal, a partir de los cuatro años, llegando a su madurez a los cinco años y medio.
Dicha prueba consiste en enseñar a los niños una serie de láminas en las que existen unas imágenes visibles a simple vista y otras que para verse precisan la utilización de unas gafas con un cristal rojo y otro verde, como las utilizadas para ver imágenes en tres dimensiones en el cine o en el ordenador, o gafas polarizadas. Si el niño ve las imágenes citadas respondiendo a preguntas tan sencillas como "¿cuál es la pelota más grande?" o "¿dónde está la pelota?" pasa la prueba y tiene visión estereoscópica.
No todos los niños sin visión binocular son ambliopes pero deben ser siempre remitidos al oftalmólogo para su valoración. Debemos tener en cuenta que un estrabismo latente (foria), una ametropía bilateral (errores refractivos profundos simétricos en ambos ojos) y la anisometropía no ambliogénica pueden pasar desapercibidas con esta técnica de cribado.
Por ello, no debemos olvidar que no está aceptado el estudiar ambliopía basándose solo en los test de visión estereoscópica, por lo que la exploración de la agudeza visual descrita en el apartado siguiente forma parte esencial de la detección de la ambliopía, que supone, por definición, una reducción (casi siempre unilateral) de aquella.
Si no hemos conseguido demostrar una agudeza visual normal y la presencia de visión estereoscópica a los cuatro años, es obligado derivar al oftalmólogo para descartar ambliopía. La ambliopía puede desarrollarse hasta los siete años, por lo que es aconsejable repetir el cribado en todos los controles de salud hasta esa edad, y en cualquier momento si no se ha hecho antes. Además, existen indicios de que el periodo de plasticidad para recuperar una ambliopía podría ser más dilatado en el tiempo que la edad en que puede aparecer la ambliopía.
Cribado de los defectos de refracción
Debe explorarse la agudeza visual a partir de los dos años (inexcusablemente entre los tres y los cuatro años) mediante optotipos adecuados (de dibujos para los preescolares, como los de Allen o Pigassou, el HTOV, la E de Snellen o los signos alfabéticos para escolares). El optotipo que se utilice debe estar bien calibrado y ser adecuado a la edad del paciente. Los optotipos de Allen o Pigassou tienden a sobrevalorar la agudeza visual del niño, suelen ser útiles entre los dos y los cuatro años, los HTOV suelen ser útiles entre los tres y los cinco años y el de la E de Snellen a partir de los cuatro años, aunque algunos niños pueden colaborar antes.
La agudeza visual decimal, que es la más utilizada en la actualidad, se expresa como un cociente entre la distancia a la que el niño explorado ve la línea correspondiente del optotipo y la distancia a la que un individuo emétrope ve dicha línea. Dicho cociente puede expresarse en forma de quebrado (1/2) o de decimal (0,5). Es fundamental situar al niño en el punto correcto y cumplir las especificaciones del optotipo que se maneje, de lo contrario, los resultados no serán fiables. Generalmente, la mayoría de los optotipos disponibles en nuestro país se deben utilizar a cinco metros de distancia. Si no se dispone de dicha distancia, puede utilizarse un espejo para duplicar 2,5 metros o bien acercar al niño hasta 2,5 metros y dividir la agudeza visual que nos marca el optotipo entre dos (esto último es lo más fiable tratándose de niños).
Se va imponiendo la idea de que los optotipos logMAR (logaritmo del mínimo ángulo de resolución MAR) de Bailey-Lovie son más precisos y más fáciles de estandarizar. El mínimo ángulo de resolución expresa la agudeza visual en minutos de arco, indicando el tamaño angular del mínimo detalle que es capaz de resolver en el optotipo. Para las letras representa un quinto del tamaño de la letra. Matemáticamente, se calcula realizando la inversa del valor decimal de la agudeza visual. Para una agudeza visual 1/1 sería 1’ de arco, para 0,5 serían 2’, para 0,2 serían 5’ y así sucesivamente. Las escalas de optotipos logMar presentan una progresión logarítmica (con diferencia entre líneas de 0,1 unidades logarítmicas). Cada línea tiene cinco letras cuyo tamaño es igual a la separación entre ellas. La separación entre las letras de una línea es la misma que entre esa línea y la que está inmediatamente por encima de ella. El MAR de la agudeza visual unidad sería 1 como queda dicho y su logaritmo 0. El logMAR de agudeza visual 1/10 sería el logaritmo de la inversa (10), es decir 1. Es decir que la máxima agudeza visual se corresponde con el 0 y la mínima con la unidad, justo a la inversa de la escala decimal.
Se explorará cada ojo por separado, asegurándose de que el optotipo tenga una buena iluminación. El niño debe estar tranquilo y relajado (no después de una vacuna, por ejemplo). Es preferible ofrecérselo como un juego y prometerle (y cumplir la promesa) un premio (por ejemplo, un globo o una pegatina), sobre todo a los más pequeños, que con frecuencia lo hacen mejor en el regazo de su madre (o acompañante).
Para asegurarse de que está mirando por un solo ojo debe taparse el otro. Para este fin es aconsejable utilizar un vaso de plástico desechable, barato, útil y eficaz. Cuando es el propio niño o su acompañante el que tapa el ojo con una mano, con frecuencia lo oprimen demasiado y ese ojo tendrá una visión borrosa durante un tiempo variable.
La frecuencia con la que se repita la exploración de la agudeza visual depende de los recursos disponibles. Sería ideal cada año hasta terminar el crecimiento. Cualquier sanitario con paciencia y un mínimo de tiempo y formación puede administrar las pruebas de la agudeza visual, el TNO (u otra prueba de visión estereoscópica) y el test de Ishihara (u otra prueba de visión cromática).
A los cuatro años se considerará motivo de interconsulta al especialista una agudeza visual inferior a 1/2, y a los seis años, inferior a 2/3. Deben considerarse anormales asimetrías mayores del 10%. La hipermetropía es fisiológica en los niños y en la mayoría de los casos disminuye con el crecimiento. Salvo que produzca clínica o que sea ambliogénica por su magnitud o asimetría, generalmente no precisa corrección.
Aunque algunos niños nacen miopes, la mayoría de los que desarrollan miopía lo hacen a partir de los seis años.
La rentabilidad de un programa específico de detección precoz de los defectos de refracción, durante la infancia y la adolescencia, después de la edad en que pueden producir ambliopía es discutible. Probablemente sea útil y eficaz en el marco del programa del niño sano.
Cribado del estrabismo
Durante los seis primeros meses puede presentarse un estrabismo transitorio por inmadurez de la visión binocular. Deben considerarse anormales los defectos de alineación a partir de entonces, o cualquier estrabismo fijo o que se acompañe de otras alteraciones oculares, independientemente de la edad, e igualmente el estrabismo intermitente referido por la familia en el domicilio. Todos estos niños requieren derivación inmediata a Oftalmología.
Debe explorarse la alineación de los ejes visuales en cada control hasta los seis años y la de los test de Hirschberg y cover test.
Fotocribado: los diferentes dispositivos de fotocribado se basan en el test de Bruckner. Este se basa en el efecto que la acomodación tiene sobre la luz que refleja la retina. Consiste en iluminar ambos ojos con una luz a un metro de distancia en una habitación en penumbra y observar el reflejo rojo del fondo de ojo. Cualquier asimetría en la intensidad es sospechosa de estrabismo y/o ambliopía. La asimetría del reflejo puede verse también en la anisocoria,las anomalías del fondo de ojo y las opacidades de los medios transparentes. Debido a la inmadurez de la acomodación en los niños más pequeños, es poco valorable antes de los ochoo meses. En teoría, el test serviría para detectar indirectamente la ambliopía y el estrabismo en el periodo preverbal. El problema del test de Brukner es su baja reproducibilidad en general, y en AP en particular.
Los sistemas de fotocribado actuales presentan baja sensibilidad, muchos falsos positivos y costes relativamente altos.
Exploración de la visión cromática
La exploración de la visión cromática -opcional- se realizará con test homologados (el más difundido y fiable es el de Ishihara). Los optotipos de colores convencionales solo detectan la ceguera total a los colores, que es excepcional. Puede explorarse en los varones a partir de los seis años. Su detección permite informar al niño, padres y maestros al respecto de las posibles implicaciones profesionales futuras.
Exploración del niño estrábico; detección precoz
El estrabismo constituye una pérdida del alineamiento ocular, lo cual conlleva una alteración secundaria de la visión binocular.
Su etiología es desconocida, pero existe una serie de factores que aumentan su incidencia, como son: prematuridad, bajo peso al nacer, retraso psicomotor, alteraciones neurológicas y síndromes craneofaciales. Estos datos deberán recogerse en la anamnesis inicial, al igual que otros con claro valor pronóstico sensorial, como son la edad de comienzo, la existencia o no de dominancia ocular, si se trata de un estrabismo constante o intermitente y si se acompaña de tortícolis o nistagmus. En la práctica clínica, la adecuada exploración del niño estrábico va a requerir la máxima colaboración posible del mismo, por lo que necesitamos establecer un ambiente de tranquilidad y confianza. Aprovecharemos todo momento para observarle mientras hablamos con los padres, detectando datos sobre su comportamiento visual y su actitud postural.
Nuestra aproximación al niño va a depender mucho de su edad, siendo esta un factor crucial a la hora de decidir los test más adecuados para la toma de agudeza visual, estereopsis y test para el estudio del alineamiento ocular. Y, aunque en niños muy pequeños (por debajo del año) los test disponibles no nos van a permitir ser muy objetivos o cuantificar el defecto con exactitud, no por eso carecerán de validez.
En primer lugar, descartaremos la existencia de un pseudoestrabismo, tanto pseudoendotropía como pseudoexotropía. Causas comunes del mismo son el epicantus, el hipertelorismo o un ángulo Kappa acentuado. La observación de fotografías del niño puede resultar de ayuda para explicar a los padres que no se trata de un verdadero estrabismo.
La toma de la agudeza visual y el estudio de la estereopsis tienen, evidentemente, un papel fundamental, siendo muy importante la elección del test correcto. La relación causal que el estrabismo y los defectos de refracción tienen con la ambliopía, y también la relación de ellos mismos entre sí (por ejemplo, endotropía acomodativa e hipermetropía), estará siempre presente en nuestro trabajo con el niño estrábico.
La exploración del alineamiento ocular la realizaremos básicamente con los siguientes test:
- El test de Hirschberg que consiste en la observación de la ubicación del reflejo corneal en ambos ojos simultáneamente al iluminar con una linterna puntual.
Su utilidad es básica en pacientes muy pequeños, pacientes no colaboradores para realizar el cover test o que presentan afectación de la fijación de alguno de los ojos (por ejemplo, ambliopía profunda, fijación excéntrica). A veces, nos permitirá también una estimación cuantitativa del ángulo de desviación (1 mm = 7°). Una valoración más exacta del ángulo la realizaremos con el test de Krimsky, para el cual requerimos la ayuda de prismas. - El cover test, que consiste en la oclusión del ojo fijador y la observación del movimiento de refijación en el ojo descubierto. Para ello, se necesita un punto de fijación (objeto llamativo que estimule la acomodación). Igualmente, requeriremos de cierta colaboración por parte del paciente, que tenga fijación central y también una agudeza visual mínima.
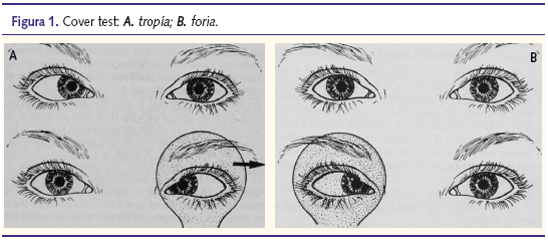
Este cover test nos permitirá realizar el diagnóstico diferencial entre tropía (estrabismo manifiesto) y foria (estrabismo latente) (figura 1). También nos ayudará al diagnóstico de los microestrabismos, donde el test de Hirschberg puede no dar resultados concluyentes. - Completaremos la exploración con el cover test alterno, prueba más disociante que la anterior, y que consiste en ocluir de forma alterna cada ojo evitando la fusión binocular. Con esta prueba conseguiremos poner de manifiesto forias que no se descompensan con el cover test simple y también cuantificar todo el ángulo del estrabismo (componente manifiesto más latente).
La exploración completa de la motilidad ocular continuará con el estudio de las versiones (movimientos binoculares) y de las ducciones (movimientos monoculares), descartando problemas paralíticos o restrictivos, no frecuentes pero sí posibles en el niño.
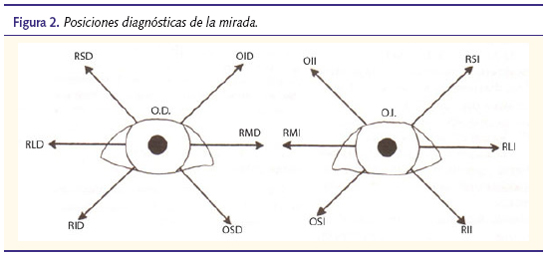
Estudiaremos también las posiciones diagnósticas de la mirada (figura 2), es decir aquellas que nos permiten “aislar” la función de cada músculo, dado que en ellas el eje visual y el eje principal del músculo están alineados. Por tanto, en dicha posición el músculo tiene, potencialmente, una única acción (no necesariamente la principal) y desde la posición primaria de mirada será el único músculo capaz de realizar la acción solicitada.
La exploración del niño estrábico deberá también descartar la existencia o no de tortícolis, valorando la posible implicación etiológica del estrabismo o del nistagmus en esa alteración postural. Se estudiarán los diferentes componentes del tortícolis: horizontal, vertical y torsional.
Y, por último, nunca se debe olvidar el estudio del fulgor pupilar y del fondo de ojo. Ello nos permitirá descartar la existencia de una leucocoria con todas sus implicaciones pronósticas tanto a nivel visual (catarata congénita, coloboma coriorretiniano, etc.) como sistémica (retinoblastoma).
Una vez realizado un diagnóstico correcto tendremos que establecer el mejor abordaje terapéutico. Según el caso, consideraremos la necesidad de realizar:
- Un tratamiento óptico, tanto para corregir ametropías y anisometropías y conseguir así un buen desarrollo visual del niño, como para corregir el posible componente acomodativo del estrabismo (generalmente, en caso de endotropias). La graduación del niño requerirá siempre la utilización de técnicas exploratorias objetivas bajo cicloplegia, como la retinoscopia.
- No olvidaremos tampoco la importancia del tratamiento de la ambliopía que puede existir asociada. Será fundamental explicar adecuadamente a los padres cuál es el objetivo del tratamiento (no siempre fácil de realizar) y su importante papel para alcanzar un buen desarrollo visual en el niño. El tratamiento se llevará a cabo con la oclusión del ojo dominante y con el uso de penalizaciones visuales, ya sea mediante filtros o con tratamiento tópico farmacológico (generalmente, con colirio de atropina al 0,5%).
- Y, por último, en algunos pacientes será necesario realizar un planteamiento quirúrgico como única opción o como opción complemetaria. Será el estrabólogo el que establezca la mejor indicación, ya sea con la inyección de toxina botulínica o con cirugía convencional (fundamentalmente, retroinserciones o resecciones musculares).
Pero la asistencia al niño estrábico no acaba con el tratamiento quirúrgico y con la consecución de un adecuado alineamiento ocular; será, por el contrario, la madurez visual del niño (aproximadamente a los 8-10 años) la que permita establecer la necesidad y la pauta de las revisiones oftalmológicas. Nunca hay que olvidar que, aunque se haya conseguido un buen resultado estético, ello no nos garantiza un desarrollo visual adecuado o completo.
Guía para las revisiones del niño con estrabismo
En resumen, un niño con estrabismo deberá ser estudiado precozmente. Este estudio precoz será el que nos permita, por un lado, descartar y tratar adecuadamente lesiones intraoculares que podrían llegar incluso a comprometer la vida del niño y, por otro lado, instaurar un tratamiento correcto a edades tempranas para restablecer el adecuado desarrollo funcional visual.
Conclusiones
Aunque queda mucho que investigar acerca de la validez y eficacia de los métodos y programas de cribado comúnmente utilizados, y son necesarios estudios que monitoricen los costes y beneficios, especialmente desde el ámbito de AP, comparados con no detectar los defectos visuales, o que dicho cribado sea realizado por personal especializado (optometristas/oftalmólogos), parece razonable aprovechar la universalidad, equidad, y cercanía del personal de AP para detectar las anomalías de la visión a través de los controles de salud, especialmente en edades tempranas, y derivarlos para su tratamiento precoz (tabla 5).

CONFLICTO DE INTERESES
Los autores se declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.





