Vol. 22 - Num. 88
Colaboraciones especiales
¿Es posible ofrecer un algoritmo de decisión clínica en la enfermedad COVID-19 en Atención Primaria?
Eduardo Ortega Páeza, José Emilio Callejas Pozob, M.ª Vega Almazán Fernández de Bobadillaa, Ana Garach Gómezc, Juan Luis Santos Pérezd, Belén Jordano Morenoe, Belén Sevilla Péreze, Silvia Martínez Dizf
aPediatra. CS Maracena. Distrito Granada-Metropolitano. Granada. España.
bPediatra. CS La Zubia. Distrito Granada-Metropolitano. Granada. España.
cPediatra. CS Zaidin Sur. Distrito Granada-Metropolitano. Granada. España.
dSección de Urgencias de Pediatría. Unidad de Enfermedades Infecciosas. Hospital Universitario Virgen de las Nieves. Granada. España.
ePediatra. Servicio de Urgencias. Hospital Universitario Clínico San Cecilio. Granada. España.
fMedicina Preventiva y Salud Pública. Hospital Universitario Clínico San Cecilio. Granada . España.
Nota: los autores pertenecen al grupo COVID Granada.
Correspondencia: E Ortega. Correo electrónico: edortegap@gmail.com
Cómo citar este artículo: Ortega Páez E, Callejas Pozo JE, Almazán Fernández de Bobadilla MV, Garach Gómez A, Santos Pérez JL, Jordano Moreno B, et al. ¿Es posible ofrecer un algoritmo de decisión clínica en la enfermedad COVID-19 en Atención Primaria? Rev Pediatr Aten Primaria. 2020;22:423-33.
Publicado en Internet: 17-12-2020 - Número de visitas: 17013
Resumen
Hasta ahora, los datos recogidos en los casos de procesos clínicos provocados por el coronavirus SARS-CoV-2 (COVID-19) en niños sugieren que son cuadros leves en comparación con las infecciones en pacientes adultos; no obstante, se ha informado de casos graves, como el síndrome inflamatorio multisistémico (SIM), que precisa de valoración y actuación de emergencia.
En el contexto de la consulta del pediatra de Atención Primaria y coincidiendo con el inicio del curso escolar, en una época en la que habitualmente aumenta la incidencia de procesos como la gripe, infección por el virus respiratorio sincitial (VRS) y otros cuadros respiratorios, es habitual la demanda por síntomas que pueden hacer sospechar cualquiera de estas infecciones. En este sentido, es importante llegar a un diagnóstico que permita el manejo más adecuado del paciente. Epidemiológicamente, de manera que se pueda disminuir la transmisión comunitaria tomando las medidas adecuadas y clínicamente para así poder ponderar el nivel de gravedad y poner en marcha las actuaciones más adecuadas.
Dado que no existen escalas válidas que ofrezcan un puntaje para valorar cuál es la actuación más adecuada ante la sospecha de una infección COVID-19, planteamos los beneficios de un algoritmo de decisión clínica que tiene en cuenta las connotaciones epidemiológicas, basado en la gravedad clínica, para ofrecer la atención clínica más adecuada a los pacientes.
Palabras clave
● Algoritmos ● Coronavirus ● COVID-19 ● SARS-CoV-2 ● Signos y síntomas ● TriajeINTRODUCCIÓN
En diciembre de 2019 se presentó el primer caso de enfermedad por SARS-CoV-2 en la ciudad de Wuhan (China) y el 11 de marzo de 2020 fue declarada por la Organización Mundial de la Salud (OMS) la pandemia mundial. El coronavirus SARS-CoV-2 es el responsable del cuadro clínico denominado COVID-19. La vuelta a la escolarización de la población infantojuvenil establece un nuevo escenario con respecto al confinamiento anterior. La interacción entre niños y jóvenes los hace más proclives a padecer y transmitir la enfermedad COVID-19, por lo que, desde Atención Primaria, nos vemos obligados a realizar cambios con respecto a nuestra práctica clínica habitual con el objetivo de identificar los casos sospechosos y clasificarlos según prioridades clínicas y epidemiológicas1.
Estudios como el realizado en el Hospital San Joan de Déu confirman que los niños se infectan igual que los adultos al estar en contacto con una fuente de infección. Además, señalan que el porcentaje de transmisión de la infección en los niños en el entorno doméstico se sitúa alrededor del 17%, por lo que defienden que existe enfermedad COVID-19 en población pediátrica y, además, se encuentra en aumento. En el 99% de los casos, la enfermedad se manifiesta con sintomatología leve, con síntomas menores como rinorrea, febrícula o faringodinia2.
Actualmente, cualquier niño que consulte por fiebre, sintomatología respiratoria o pseudogripal es susceptible de estar infectado por SARS-CoV-2, por lo que la detección precoz de todos estos casos compatibles con COVID-19 es un punto clave para controlar la transmisión. A esto se le añade la situación epidemiológica que se presentará en los meses escolares de otoño e invierno, en los que la exposición a otros patógenos respiratorios como el VRS o el virus de la gripe no solo dificultarán el diagnóstico clínico de la enfermedad COVID-19, sino que incluso podrán coinfectar al mismo individuo. En este marco, los servicios de Atención Primaria, que actualmente soportan el mayor peso de la enfermedad, deben realizar un abordaje precoz del cuadro clínico y tratar de realizar un diagnóstico certero3.
Se hacen por tanto necesarias herramientas diagnósticas rápidas y validadas que unifiquen la forma de actuación en las distintas unidades y que a su vez ayuden a seleccionar los casos que precisen valoración precoz por el pediatra para poder así tomar las medidas más oportunas. Nuestro grupo plantea la elaboración de un algoritmo de decisión que, en base a la clínica que se presente en la consulta, poder abordar cada caso de la forma más eficiente posible.
Tras la confirmación de infección por COVID-19 se seguirán las instrucciones de Salud Pública vigentes en ese momento que conciernan a las acciones en el centro educativo, entorno familiar y seguimiento clínico del paciente4.
JUSTIFICACIÓN
El algoritmo de triaje para niños con sospecha de enfermedad COVID-19 nace de la necesidad de una valoración conjunta del paciente pediátrico que aúne criterios de sospecha clínicos y criterios de gravedad y que permita dar una respuesta rápida desde los servicios de Atención Primaria.
En este nuevo modelo de asistencia sanitaria, el triaje telefónico permitirá decidir la actuación con respecto a la petición de pruebas diagnósticas, la necesidad de valoración presencial del pediatra y de derivación hospitalaria en el caso de ser pertinente5.
Hasta la fecha no existe ningún score pediátrico validado que unifique criterios de sospecha clínica de enfermedad COVID-19 y valoración de la gravedad del paciente que permita organizar la asistencia a la población infantojuvenil. Esto lleva a un uso inadecuado de pruebas diagnósticas, tanto por defecto (la mayoría de los casos aparecen con síntomas menores, incluso encontrándose el niño apirético o asintomático), como por exceso, lo que puede abocar a la realización de un número elevado de estas, dada la alta prevalencia de procesos respiratorios menores en población infantil.
El algoritmo propuesto permite determinar no solo cuándo un niño debe realizarse una prueba diagnóstica, sino precisar cuándo debe recibir atención pediátrica urgente. Esto le hace convertirse en una herramienta esencial de consulta del pediatra de Atención Primaria, al combinar criterios epidemiológicos y clínicos.
MANIFESTACIONES CLÍNICAS DE LA COVID-19 EN PEDIATRÍA
La infección por SARS-CoV-2 en la edad pediátrica ha sido hasta ahora relativamente leve comparada con la presentación en adultos, con una escasa mortalidad y mejor pronóstico.
Hasta la fecha, sigue sin estar claras las causas de esta divergencia en la presentación clínica. Hay varias teorías, como diferencias en el sistema inmune en niño con una inmadurez mayor que le haría responder de forma diferente al adulto, diferencias en la expresión o función de los receptores del síndrome respiratorio grave como el receptor en la enzima convertidora de angiotensina 2 (ACE2) o la diferente carga viral6,7.
Existen pocos trabajos que analicen la presentación clínica de la COVID-19 en Pediatría, probablemente por la escasez de pacientes afectados hasta el momento. Encontramos una creciente evidencia de que los niños son tan susceptibles a infectarse como los adultos, aunque podría ser que, al mostrar sintomatología más leve, sean evaluados con menor frecuencia6. La edad media de infección es de 6,7 años (rango desde recién nacidos hasta los 15 años), no existiendo diferencias entre ambos sexos. El periodo de incubación medio es de dos días (rango de 2-10 días) y en el momento del diagnóstico el 13-15% son asintomáticos. Los síntomas más frecuentes de inicio son la fiebre (50%) y la tos leve (40%). Predominan los síntomas respiratorios de vías altas como faringodinia, rinorrea, estornudos que los de vías bajas (dificultad respiratoria y disnea). Otros síntomas asociados son mialgias, astenia sobre todo en prescolares y escolares, así como diarrea y vómitos en todas las edades. El periodo de curación suele ser entre una o dos semanas6. Parece que la morbilidad es más alta en los lactantes6.
Por otro lado, la coinfección con patógenos respiratorios comunes es frecuente, lo que parece una dificultad añadida, por lo que el diagnóstico de estas patologías no excluye la ausencia de infección por COVID-19. En un estudio realizado en China8 se evaluaron el 46% de los pacientes afectos de COVID-19 y de estos, en el 51% se asociaron con la presencia de patógenos respiratorios comunes: Mycoplasma pneumoniae (57%), y el 10% Mycoplasma y VRS, 10% Mycoplasma y virus de Epstein-Barr (VEB), 10% citomegalovirus, 5% VEB, 5% Mycoplasma con gripe A/B y VRS.
En un estudio multicéntrico realizado en el medio hospitalario en Madrid al inicio de la pandemia, se observó que la mediana de edad fue de tres años (entre 0-15 años), de los 324 evaluados con sospecha 41 (12,6%) presentaron reacción en cadena de la polimerasa (PCR) positiva COVID-19, 25 (60%) recibió ingreso y 4(9,7%) requirió ingreso en Unidad de Cuidados Intensivos (UCI). No se registraron fallecimientos. Los síntomas de inicio fueron la mayoría infecciones respiratorias vías altas (34%), fiebre sin foco (27%) y neumonía viral-like/bronquiolitis (27%), vómitos y diarrea (5%)9.
Recientemente se ha descrito un síndrome inflamatorio multisistémico (SIM) parecido en su clínica a una enfermedad de Kawasaki o síndrome de activación macrofágica, en el que no se conocen todavía las causas, pero se sospecha una desregulación inmune. En una revisión sistemática observamos que suele presentarse en niños mayores (mediana de edad de 8,6 años), la presentación clínica suele ser gastrointestinal (71%), con abdominalgia (34%) y diarrea (27%), con una baja prevalencia de presentación de tos y dificultad respiratoria (4,5-9,5%) y con mediana afectación pulmonar (41%). Tuvieron que ser ingresados en la UCI de forma sistemática, con apoyo ionotrópico y soporte respiratorio. En el tratamiento se emplearon esteroides sistémicos, inmunoglobulinas, biológicos e inhibidores de las interleucinas10. También se han descrito síndrome de shock tóxico, inyección conjuntival, aneurismas cardiacos y miocarditis11,12. Los cuadros graves de SIM tienen en común que en pocas horas evolucionan a un cuadro de shock y que la presentación de inicio es la abdominalgia, diarrea y vómitos rápidamente progresiva.
Un estudio observacional de pacientes ingresados en el Hospital de Massachusetts concluye que los niños que presentan síndrome inflamatorio tienen menor edad, no existen comorbilidades asociadas como asma, obesidad, enfermedad cardiaca o pulmonar, no existe diferencias en cuanto al sexo pero sí tienen mayor carga viral (al segundo día de ingreso) que los adultos ingresados con una infección grave y la mayoría de ellos tenían una infección respiratoria inespecífica como forma de inicio de la enfermedad. Los autores llaman la atención que el paciente pediátrico puede tener un importante papel en la trasmisión13.
Las manifestaciones cutáneas asociadas a COVID-19 son muy diversas, a veces pueden ser la única manifestación viral, pueden darse al inicio de la enfermedad o de forma tardía y hasta un 20% pueden presentarla. Pueden ser inespecíficas, como rash urticarial y lesiones vesiculosas en las fases precoces, perniosis y livedo reticularis en las fases últimas de la enfermedad. No suelen estar relacionadas con la gravedad de la enfermedad ni con la carga viral y la evolución es favorable con medidas sintomáticas: antihistamínicos, emolientes, antisépticos y corticoides tópicos en algunas más rebeldes; en las que se acompañen con trastornos de la coagulación (petequias) anticoagulantes tipo heparina de bajo peso molecular14.
DEFINICIÓN DE CASO
El informe técnico del Ministerio de Sanidad15 define:
- Caso sospechoso: cualquier persona con un cuadro clínico de infección respiratoria aguda de aparición súbita de cualquier gravedad que cursa, entre otros, con fiebre, tos o sensación de falta de aire. Otros síntomas como la odinofagia, anosmia, ageusia, dolor muscular, diarrea, dolor torácico o cefalea, entre otros, pueden ser considerados también síntomas de sospecha de infección por SARS-CoV-2 según criterio clínico.
- Caso probable: persona con infección respiratoria aguda grave con cuadro clínico y radiológico compatible con COVID-19 y resultados de pruebas de infección activa (PDIA) negativos, o casos sospechosos con PDIA no concluyente.
En el paciente pediátrico es más difícil la consideración de caso sospechoso, ya que frecuentemente es asintomático o paucisintomático con síntomas leves comunes a infecciones respiratorias de vías altas o gastrointestinales.
Nuestra propuesta como “caso sospechoso” sería el paciente con presencia de cualquiera de estos síntomas: tos, fiebre, dificultad respiratoria, malestar general, mialgias, vómitos y diarrea, anosmia, ageusia/disgeusia y manifestaciones cutáneas como perniosis, rash papuloso, vesiculoso y urticarial con aparición de forma aguda (<7 días), sobre todo si se acompaña de síntomas respiratorios.
En cuanto a la presencia de rinorrea, faringodinia y cefalea como manifestación única debe de considerarse si va unido a criterio epidemiológico: contacto estrecho con caso confirmado o contacto estrecho con paciente sospechoso.
Una revisión sistemática7 de casos clínicos y revisiones en el principio de la pandemia en niños de 0 a 18 años describe los siguientes resultados: edad media 7,6 años, el 42,5% tuvieron síntomas leves, el 39,6% síntomas moderados y el 2% ingresaron en UCI. El síntoma más frecuente fue la fiebre (49,6%) que puede ser alta en un tercio de los casos, pero habitualmente menor de 39 °C, y la tos (45,5%). Diarrea (9,4%) y vómitos (7,3%) y, si están presentes, se adelantan al patrón respiratorio.
Los síntomas y su frecuencia en función de la edad, según UpToDate16 son:
- Entre los niños de 0 a 9 años, la frecuencia de los síntomas fue fiebre, tos o dificultad para respirar en el 63% de los casos (fiebre en el 46%, tos en el 37%, dificultad respiratoria en el 7%), mialgia en el 10%, rinorrea en el 7%, faringodinia en el 13%, cefalea en el 15%, náuseas o vómitos en el 10%, dolor abdominal en el 7%, diarrea en el 14% y pérdida del olfato o el gusto en el 1%.
- Entre los niños de 10 a 19 años, fiebre, tos o dificultad respiratoria en el 60% de los casos (fiebre en el 35%, tos en el 41%, dificultad respiratoria en el 16%), mialgia en el 30%, rinorrea en el 8%, dolor de garganta en el 29%, cefalea en el 42%, náuseas o vómitos en el 10%, dolor abdominal en el 8%, diarrea en el 14%, pérdida del olfato o el gusto en el 10%.
- En menores de un año es frecuente la presentación como fiebre sin foco con pocos síntomas respiratorios.
Por edades, la presencia de enfermedad es del 7% en menores de un mes, del 22% entre un mes y un año, del 10% desde el primer año y hasta los dos años, del 11% de dos a cinco años, del 16% de cinco a diez años y 34% por encima de los diez años y hasta los 18 años16.
El papel de los niños en la transmisión a otros no está claro. Aunque los niños infectados excretan el virus del SARS-CoV-2 con cargas virales nasofaríngeas comparables o superiores a las de los adultos, la evidencia limitada sugiere que la transmisión por niños, en particular niños pequeños, es poco frecuente, quizás debido a una interferencia con otros virus o síntomas más leves. Los niños mayores y los adolescentes parecen ser capaces de transmitir el SARS-CoV-2 de forma eficaz.
La trasmisión de niños a adultos en el hogar parece ser menor que en el caso de adultos a niños, aunque hay que ser cautos. En otros estudios de transmisión domiciliaria, más del 90% de los niños afectados eran contactos domésticos de adultos previamente. Estos hallazgos deben interpretarse con cautela porque ocurrieron después de la implementación de estrictas medidas de distanciamiento físico, incluido el cierre de la escuela, que limitaba la exposición de los niños a contactos cercanos fuera de su hogar. La evidencia limitada sugiere que la transmisión por niños preadolescentes sintomáticos es poco común en entornos educativos, particularmente si el tamaño de la clase es pequeño. Por el contrario, varios estudios han documentado la transmisión por adolescentes en la escuela secundaria, pero este hallazgo es inconsistente. La transmisión por niños y adolescentes presintomáticos también parece ser poco común en entornos educativos cuando se implementan pruebas de caso-contacto efectivas y estrategias de control de epidemias. Aunque hay poca información sobre la transmisión del SARS-CoV-2 por niños verdaderamente asintomáticos, los estudios sugieren que los niños asintomáticos pueden desempeñar un papel en la transmisión.
Teniendo en cuenta este escenario clínico y en la línea del triaje propuesto por los Centros para el Control y la Prevención de Enfermedades (CDC) de EE. UU.17, nos planteamos la necesidad de considerar dos fases importantes en la valoración del paciente pediátrico con sospecha de COVID-19:
- Valoración diagnóstica de caso de infección por SARS-CoV-2. El planteamiento tiene fundamentalmente connotaciones epidemiológicas encaminadas a la detección del caso y el consecuente estudio del entorno y aislamiento con el objetivo de limitar la transmisión, así como dar recomendaciones sobre los cuidados y vigilancia necesarios.
- Valoración clínica: dirigida a evaluar el nivel de gravedad del proceso de manera que se pueda plantear el nivel de actuación necesaria en relación a esa gravedad, independientemente de que se tenga constancia o no de los resultados de pruebas diagnósticas de SARS-CoV-2.
Consideramos que de esta manera, ya sea a través de consulta directa en centro sanitario, triaje presencial en centros de urgencias o triaje telefónico, podremos categorizar la demanda y así poder atenderla de forma adecuada en tiempo y forma independientemente de que el diagnóstico final sea o no COVID-19.
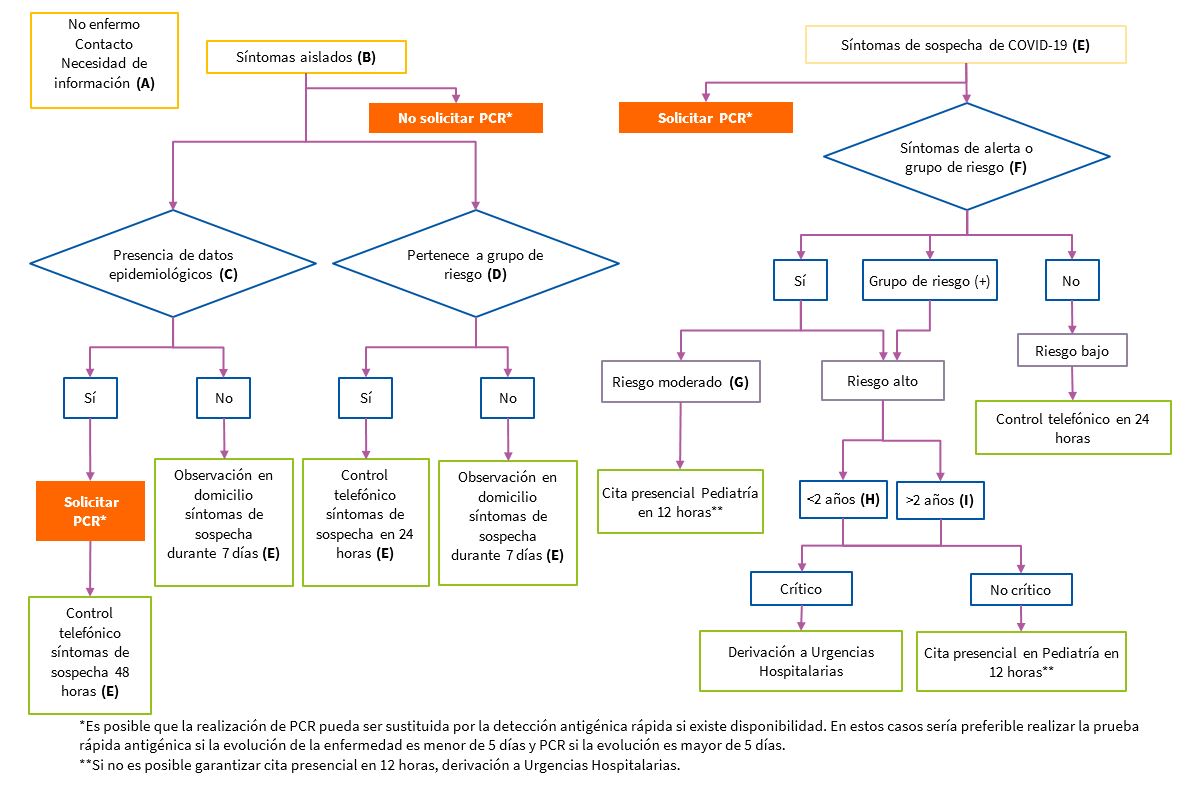
Ya que no hay escalas validadas que nos den una puntuación adecuada en base a la cual poder llevar a una actuación adecuada ante la sospecha de una infección COVID-19, nuestra propuesta consiste en un algoritmo de decisión que tiene en cuenta las dos connotaciones en esta valoración, el planteamiento epidemiológico y la valoración clínica que nos lleve a las actuaciones adecuadas en cada caso. Dicho algoritmo (Fig. 1 y Tabla 1) plantea distintas vías de decisión de forma que para cada una se detalla un texto explicativo para poder decidir, en base a la información recogida, la línea de decisión a seguir.
| Tabla 1. Comentarios al algoritmo de decisión | |
|---|---|
| A. No enfermo
Puede ocurrir que la persona que llame tenga dudas sobre la COVID-19 o busque información sobre esta. En todo caso, ofrecer información sobre la enfermedad y sobre la sintomatología que la hace sospechar. Si la persona que llama informa de una exposición a una persona enferma sin usar las precauciones recomendadas (contacto durante más de 15 minutos, sin protección con mascarilla, contacto estrecho) se planteará llevar a cabo las medidas epidemiológicas recomendadas:
|
|
B. Síntomas aislados
|
|
C. Presencia de datos epidemiológicos
|
|
D. Pertenencia a grupo de riesgo
|
|
E. Síntomas de sospecha de COVID-19
La pertenencia a un grupo de riesgo sin signos de alerta debe asignarse al nivel de riesgo moderado * Si la evolución es mayor de 3 días o menor de 1 día en menores de 1 año como único síntoma se considerara síntoma de sospecha |
|
| F. Signos de alerta. Estos signos hay que valorarlos en cualquier caso en la clínica, tanto si se sospecha infección de COVID-19 como si la sospecha es de otra causa, ya que alertan de proceso agudo que puede conllevar gravedad y plantean la necesidad de valoración médica urgente o preferente
Cualquiera de estos síntomas:
|
|
G. Riesgo clínico moderado. Cualquiera de los síntomas de alerta:
|
|
| Riesgo clínico alto. Consideramos que existe un alto riesgo clínico cuando asocia síntomas sugerentes de que pueda haber riesgo vital, en cuyo caso la valoración pediátrica se debe plantear de forma urgente. Considerar cualquier síntoma presente: | |
H. En niños menores de 2 años
|
I. En niños mayores de 2 años
|

PRUEBAS DIAGNÓSTICAS DE LA COVID-19 EN PEDIATRÍA
En relación al diagnóstico, en Pediatría podemos contar con distintos métodos que se deben utilizar en función del momento de la infección en donde podamos sospechar que se encuentra en el paciente y teniendo en cuenta las repercusiones epidemiológicas que se deban valorar en cada momento:
- Detectan el ARN viral, por tanto, su significado es diagnóstico de infección actual y transmisibilidad. Las muestras se realizan de exudado nasofaríngeo o lavado broncoalveolar (mayor rentabilidad). El rendimiento de la prueba varía según la realización de la técnica, la carga viral del paciente y el momento de evolución de la enfermedad. Respecto a esto último en un análisis de siete estudios desde tiempo desde el inicio de los síntomas o la exposición, las tasas estimadas de resultados falsos negativos fueron del 100% el día de la exposición, del 38% el 5.º día (estimado como el primer día de síntomas), el 20% el 8.º día y el 66% el 21.º día18. Se discute si la presencia de ARN viral después de 10-14 días es sinónimo de infectividad. Según los CDC, una PCR positiva después de tres meses de padecer la enfermedad es indicativo de reinfección19.
- Pruebas de detección de anticuerpos: indican infección reciente en el caso de la IgM o pasada en el de la IgG. La elevación de la IgM e IgG comienzan prácticamente a la vez disminuyendo aquella a partir de la tercera o cuarta semana20. La duración de los anticuerpos detectables es incierta. En un estudio, se observó que los niveles de IgG disminuían en una mediana de aproximadamente el 75% desde la fase aguda hasta la convalecencia temprana de la enfermedad, y ocho semanas después de la infección, el 40% de los pacientes asintomáticos y el 13% de los pacientes sintomáticos no tenían IgG detectable. Por el contrario, en otro estudio de 1107 personas con pruebas moleculares de SARS-CoV-2 positivas en Islandia, las pruebas de anticuerpos Ig totales fueron reactivas en el 90%, con títulos que aumentaron durante los dos primeros meses después del diagnóstico y se mantuvieron estables durante otros dos meses. No son recomendables las pruebas rápidas, por su baja sensibilidad y especificidad siendo preferibles las serológicas por técnicas de CLIA/ELISA. Son las de elección.
- Pruebas rápidas antigénicas Las técnicas moleculares (PCR-RT) son el gold standard para la detección de la COVID-19. La falta de disponibilidad y la demora en los resultados hacen que se tengan que buscar técnicas más eficientes. En este sentido la utilización de técnicas de diagnóstico rápido basadas en detección de antígenos virales mediante inmunocromatografía, añadirían menor coste y tiempo de diagnóstico. La disposición de estas técnicas en la cabecera del paciente haría mucho más eficiente el diagnóstico y la disminución de la propagación de la infección. Comparada con la PCR, la sensibilidad es algo menor (>90%) y es inversamente proporcional al número de ciclos necesarios para la detección de la carga viral, y la especificidad comparable (>95%), por estos motivos tiene especial utilidad en los primeros días de la enfermedad (<5 días). En una población con prevalencia de infección de entre el 10% y el 30% (como puede ser el caso de las personas con síntomas en estos entornos asistenciales), cuando la prueba se hace en los primeros cinco días, el valor predictivo de un resultado negativo es de entre el 97,2% y el 99,3%, y el valor predictivo de un resultado positivo es de entre el 94,5% y el 98,5%15.
CONCLUSIONES
La evolución actual de la pandemia ha obligado a cambiar el paradigma de la Atención Primaria donde la visita presencial ha dado paso a la consulta telefónica como primer paso o filtro de la atención. Por otro lado, la inespecificidad de la presentación clínica de la infección por COVID-19 en el niño, la escasez en el momento actual de escalas validadas y de protocolos de actuación de triaje telefónico, junto con la necesidad de diagnóstico precoz de la infección para controlar la cadena de trasmisión, hacen necesario un protocolo de actuación de triaje telefónico basado en la gravedad clínica y que tenga en cuenta los datos epidemiológicos para mostrar mediante un algoritmo la mejor decisión clínica en cada momento.
En este sentido creemos que el algoritmo de triaje que presentamos puede ser de utilidad en la práctica diaria del pediatra de Atención Primaria.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
ACE2: enzima convertidora de la angiotensina 2 · ARN: ácido ribonucleico · CDC: Centros para el Control y la Prevención de Enfermedades (Centers for Disease Control and Prevention) · OMS: organización mundial de la salud · PCR: reacción en cadena de la polimerasa · PCR-RT: reacción en cadena de la polimerasa en tiempo real · PDIA: pruebas de infección activa · SIM: síndrome inflamatorio multisistémico · UCI: unidad de cuidados intensivos · VEB: virus de Epstrein-Barr · VRS: virus respiratorio sincitial.
BIBLIOGRAFÍA
- Calvo C, García López-Hortelano M, de Carlos Vicente JC, Vázquez Martínez JL; Grupo de trabajo de la Asociación Española de Pediatría para el brote de infección por Coronavirus, colaboradores con el Ministerio de Sanidad; Miembros del Grupo de Expertos de la AEP. Recomendaciones sobre el manejo clínico de la infección por el “nuevo coronavirus” SARS-CoV-2. Grupo de trabajo de la Asociación Española de Pediatría (AEP). An Pediatr (Barc). 2020;92:241.e1-241.e11
- Ríos-Barnés M, Lanaspa M, Noguera-Julian A, Baleta L, De Sevilla MF, Ferri D, et al.; The Spectrum of COVID-19 Disease in Adolescents. Arch Bronconeumol. 2020:S0300-2896(20)30298-2.
- Lansbury L, Lim B, Baskaran V, Lim WS. Co-infections in people with COVID-19: a systematic review and meta-analysis. J Infect. 2020;81:266-75.
- Ministerio de Sanidad, Consumo y Bienestar Social. Guia de actuación ante la aparición de casos COVID-19 en centros educativos. Actualización 24 de septiembre de 2020. En: FeSP UGT Andalucía [en línea] [consultado el 12/122020]. Disponible en www.fesp-ugtandalucia.org/index.php/salud-sociosanitario-y-dependencia/19-noticias-de-sanidad/4045-guia-de-actuacion-ante-la-aparicion-de-casos-de-covid-19-en-centros-educativos
- Huang D, Wang T, Chen Z, Yang H, Yao R, Liang Z. A novel risk score to predict diagnosis with coronavirus disease 2019 (COVID-19) in suspected patients: A retrospective, multicenter, and observational study. J Med Virol. 2020;92:2709-717.
- Balasubramanian S, Rao NM, Goenka A, Roderick M, Ramanan AV. Coronavirus Disease 2019 (COVID-19) in Children - What We Know So Far and What We Do Not. Indian Pediatr. 2020;57:435-42.
- Liguoro I, Pilotto C, Bonanni M, Ferrari ME, Pusiol A, Pocerino A, et al. SARS-COV-2 Infection In Children And Newborns: A Systematic Review. Eur J Pediatr. 2020;179:1029-46.
- Wu Q, Xing Y, Shi L, Li W, Gao Y, Pan S, et al. Coinfection and Other Clinical Characteristics of COVID-19 in Children. Pediatrics. 2020;146:e20200961.
- Tagarro A, Epalza C, Santos M, Sanz-Santaeufemia F, Otheo E, Moraleda C, et al. Screening and Severity of Coronavirus Disease 2019 (COVID-19) in Children in Madrid, Spain. JAMA Pediatr. 2020;e201346.
- Radia T, Williams N, Agrawal P, Harman K, Weale J, Cook J, et al. Multi-system inflammatory syndrome in children & adolescents (MIS-C): A systematic review of clinical features and presentation. Paediatr Respir Rev. 2020 [en prensa].
- Whittaker E, Bamford A, Kenny J, Kaforou M, Jones CR, Shah P, et al. Clinical Characteristics of 58 Children With a Pediatric Inflammatory Multisystem Syndrome Temporally Associated With SARS-CoV-2. JAMA. 2020;324:259-69.
- Sperotto F, Friedman KG, Son MBF, VanderPluym CJ, Newburger JW, Dionne A. Cardiac manifestations in SARS-CoV-2-associated multisystem inflammatory syndrome in children: a comprehensive review and proposed clinical approach. Eur J Pediatr. 2020:1-16.
- Yonker LM, Neilan AM, Bartsch Y, Patel AB, Regan J, Arya P, et al. Pediatric SARS-CoV-2: Clinical Presentation, Infectivity, and Immune Responses. J Pediatr. 2020;227:45-52.e5.
- Galván Casas C, Català A, Carretero Hernández G, Rodríguez-Jiménez P, Fernández-Nieto D, Rodríguez-Villa Lario A, et al. Classification of the cutaneous manifestations of COVID-19: a rapid prospective nationwide consensus study in Spain with 375 cases. Br J Dermatol. 2020;183:71-7.
- Estrategia de Detección Precoz, Vigilancia y Control del COVID-19. Actualizado 25 de septiembre de 2020. En: Ministerio de Sanidad, Consumo y Bienestar Social [en línea] [consultado el 12/12/2020]. Disponible en www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov/documentos/COVID19_Estrategia_vigilancia_y_control_e_indicadores.pdf
- Deville J, Song E, Ouellette CP. Coronavirus disease 2019 (COVID-19): Clinical manifestations and diagnosis in children. En: UpToDate [en línea] [consultado el 12/12/2020]. Disponible en www.uptodate.com/contents/coronavirus-disease-2019-covid-19-clinical-manifestations-and-diagnosis-in-children
- U.S. Department of Health and Human Services. Phone Advice Line Tools Guidelines for Children (2-17 years) or Adults (≥18 years) with Possible COVID-19. En: Centers for Disease Control and Prevention [en línea] [consultado el 12/12/2020]. Disponible en www.cdc.gov/coronavirus/2019-ncov/phone-guide/phone-guide-H.pdf
- Kucirka LM, Lauer SA, Laeyendecker O, Boon D, Lessler J. Variation in False-Negative Rate of Reverse Transcriptase Polymerase Chain Reaction-Based SARS-CoV-2 Tests by Time Since Exposure. Ann Intern Med. 2020;173:262-7.
- Clinical Questions about COVID-19: Questions and Answers. En: Centers for Disease Control and Prevention [en línea] [consultado el 12/12/2020]. Disponible en www.cdc.gov/coronavirus/2019-ncov/hcp/faq.html
- Sethuraman N, Jeremiah SS, Ryo A. Interpreting Diagnostic Tests for SARS-CoV-2. JAMA. 2020;323:2249-51.