Vol. 22 - Num. 88
Notas clínicas
Mastocitosis cutánea y halo nevus múltiples
M.ª Cristina Vera Sáez-Benitoa, Belén Romagosa Sánchez-Mongeb, Bárbara de Dios Javierrea
aPediatra. CS de Fraga. Huesca. España.
bPediatra. CS Bajo Cinca. Fraga. Huesca. España.
Correspondencia: MC Vera. Correo electrónico: mcveras@salud.aragon.es
Cómo citar este artículo: Vera Sáez-Benito MC, Romagosa Sánchez-Monge B, de Dios Javierre B. Mastocitosis cutánea y halo nevus múltiples. Rev Pediatr Aten Primaria. 2020;22:387-90.
Publicado en Internet: 02-12-2020 - Número de visitas: 23683
Resumen
El nevus de Sutton o halo nevus se caracteriza por el desarrollo de un halo acrómico alrededor de uno o varios nevus melanocíticos pigmentados. Las mastocitosis comprenden un grupo heterogéneo de enfermedades que se caracterizan por la acumulación anormal de mastocitos en uno o varios órganos. Se reconocen dos tipos: sistémica y cutánea. Dentro de las cutáneas las más frecuentes son la urticaria pigmentosa y el mastocitoma solitario. Presentamos el caso de un niño de 12 años que presenta lesiones compatibles con halo nevus y urticaria pigmentosa.
Palabras clave
● Halo nevus ● Mastocitoma solitario ● Mastocitosis cutánea ● Nevus de Sutton ● Urticaria pigmentosaINTRODUCCIÓN
Los nevos son motivo frecuente de consulta, especialmente cuando sufren algún cambio en su aspecto. Uno de esos cambios es la aparición de un halo blanco alrededor de una lesión névica preexistente. Es el denominado halo nevo o nevo de Sutton. Comentamos el caso de un niño previamente diagnosticado de urticaria pigmentosa que presenta múltiples lesiones compatibles con halo nevus en tronco.
CASO CLÍNICO
Niño de 12 años diagnosticado a los cuatro meses de edad de mastocitoma de 1 × 0,5 cm tras confirmación por biopsia. Desde entonces, aparición progresiva de lesiones cutáneas hiperpigmentadas y algo sobreelevadas, de milímetros de diámetro, generalizadas por todo el cuerpo e igualmente etiquetadas de mastocitos cutánea (urticaria pigmentosa).
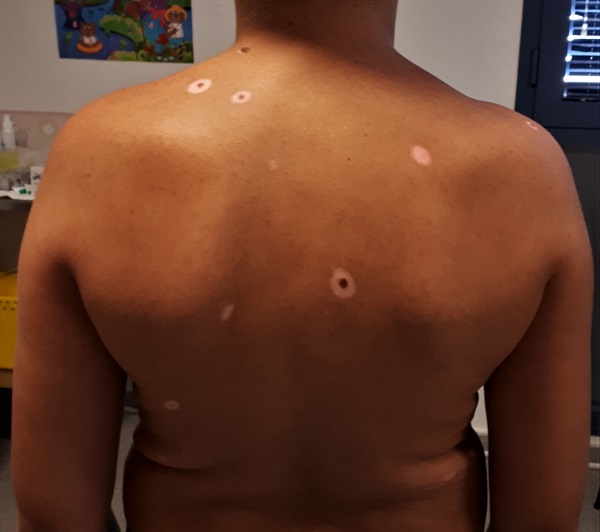
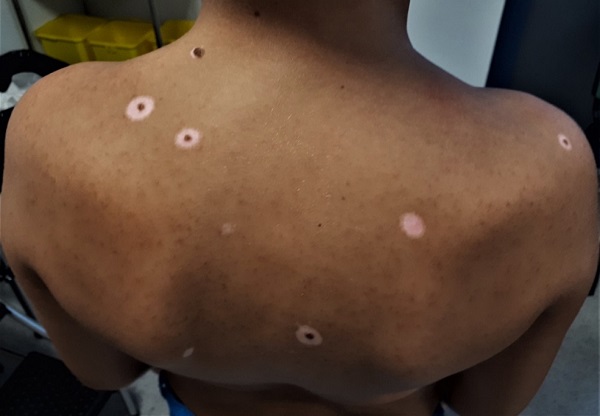
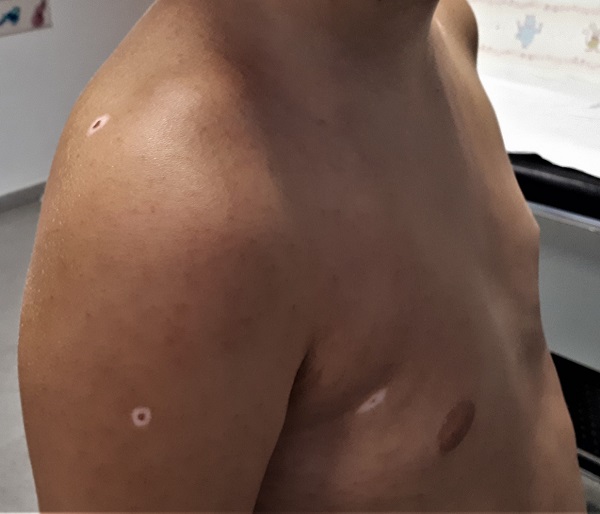
A los diez años presenta lesión compatible con halo nevus, contándose a los 12 años 17 de estas lesiones en el tronco y las extremidades superiores. Los nevus no son sospechosos de malignidad y se realiza controles anuales en dermatología. El niño no refiere prurito y no precisa tratamiento. (Figs. 1-3).
| Figura 1. Halo nevus en diferentes estadios de evolución y mastocitosis cutánea tipo urticaria pigmentosa |
|---|
 |

| Figura 2. Halo nevus en diferentes estadios de evolución y mastocitosis cutánea tipo urticaria pigmentosa |
|---|
 |

| Figura 3. Halo nevus en diferentes estadios de evolución y mastocitosis cutánea tipo urticaria pigmentosa |
|---|
 |

El niño, por lo demás, se encuentra asintomático y en las analíticas realizadas hasta el momento se descartan alteraciones significativas: bioquímica general con perfil hepático, iones, función tiroidea, proteínas totales y albúmina, proteína C reactiva, triptasa, serologías frente a hepatitis B y C, proteinograma y hemograma normales (salvo por eosinofilia del 11% con valor absoluto normal: 600/mm3).
DISCUSIÓN
Los nevus melanocíticos son una proliferación benigna de melanocitos; aunque aproximadamente el 1% de los recién nacidos van a presentar un nevus congénito, habitualmente se desarrollan durante la infancia y adolescencia y su número se estabiliza hacia los 25 años.
La gran mayoría de los nevus no requieren extirpación, a excepción del nevus melanocítico congénito gigante y los nevus clínicamente atípicos1.
En cuanto a los factores de riesgo de aparición y multiplicación de los nevus, uno de los más claramente relacionados es la radiación ultravioleta. La exposición solar aumentada, en combinación con los fototipos I y II (ojos claros, piel clara, pelo rubio o pelirrojo) influyen en un mayor número de nevus y en el riesgo aumentado de transformación maligna. Otros factores de riesgo son la depresión inmunitaria y el factor genético en cuanto a la probabilidad de una transmisión familiar de un fenotipo névico1.
El nevus de Sutton o halo nevus se caracteriza por el desarrollo de un halo acrómico circular alrededor de uno o varios nevus melanocíticos pigmentados que progresivamente van desapareciendo, dejando un área despigmentada de aspecto vitiligoide1. Puede presentarse como lesión única, escasas o múltiples (hasta en un 50% de los casos) y de aparición simultánea o sucesiva2. Suelen localizarse en el tronco y aparecer entre los 10 y los 20 años1-3 como es el caso de nuestro paciente. Su anchura no suele exceder los 10 milímetros3.
La lesión inicial suele ser un nevo melanocítico adquirido (principalmente de la unión) pero excepcionalmente se ha descrito asociado a nevo melanocítico congénito, nevo azul, nevo de Spitz, nevo verrucoso, mancha mongólica, neurofibroma, punto rubí incluso melanoma. En los últimos casos citados se prefiere el nombre de fenómeno halo2,3.
Se trata de un fenómeno autoinmunitario cuya finalidad sería la de eliminar las células del nevus3. La lesión névica inicial determinaría un cambio inmunológico con la producción de anticuerpos contra antígenos presentes en las células névicas y en los melanocitos. Pero la principal responsable de la apoptosis de las mencionadas células es la inmunidad celular con los linfocitos T CD8. Los melanocitos próximos son los afectados, aunque a veces también los alejados, explicando el vitíligo asociado hasta en un 30% de los pacientes. Esta respuesta inmune se mantendría hasta eliminar totalmente el elemento antigénico que la desencadenó (la lesión névica). Los cambios inmunológicos se traducen en la aparición de la mácula acrómica en torno a la lesión inicial. Esto es seguido por la hipocromía y desaparición de la lesión central. La tercera etapa es la repigmentación en grado y periodo variables de la periferia al centro2. El proceso es autolimitado y el área puede volver a pigmentarse después de 1-3 años, aunque no es raro que persista indefinidamente3.
Con respecto al diagnóstico diferencial, el melanoma maligno es el más importante. Para ello es orientadora la característica del halo: simétrico y regular en el nevo, irregular y asimétrico en el melanoma. Importan también las características de la lesión pigmentada, que debe ser evaluada de acuerdo con la regla del ABCD (asimetría, bordes, color, diámetro), pero la anatomía patológica es decisiva para el diagnóstico final2.
Otro diagnóstico diferencial, en los casos en los que la reacción inflamatoria sea tan intensa que produzca una apariencia de eccema dentro y alrededor del nevus melanocítico, es el nevo de Meyerson, que presenta un halo eritematoso descamativo e histológicamente es una dermatitis espongiótica sin pérdida de melanocitos. El nevo acrómico también debe ser diferenciado, pero estos son generalmente congénitos, segmentarios y unilaterales2,3.
Es importante precisar que el nevus halo es un fenómeno benigno que no requiere escisión a menos que el nevus residual presente un aspecto atípico,3 que esta despigmentación se produzca de forma irregular o se dé en adultos1. Se debe realizar una exploración mucocutánea completa en busca de lesiones atípicas que deberán ser extirpadas y analizadas histológicamente. Las lesiones típicas deben ser controladas periódicamente y, si hubiera dudas, tratadas como las atípicas. La fotoprotección es importante en el control de estos pacientes. Según algunos autores, debe extirparse el nevo que desencadenó el fenómeno autoinmune2.
En cuanto a la mastocitosis, constituye un grupo de enfermedades caracterizado por una proliferación anormal de mastocitos en distintos tejidos, que pueden localizarse en la piel, de forma focal, como el mastocitoma solitario, o diseminada, como la mastocitosis cutánea difusa, la telangiectasia macularis eruptiva perstans y la urticaria pigmentosa, o a nivel sistémico. Las formas de mastocitosis más frecuentes son el mastocitoma solitario y la urticaria pigmentosa4.
El mastocitoma solitario representa aproximadamente el 10% de los casos de mastocitosis cutánea. Se describe como una o varias lesiones ovaladas, con una superficie lisa o “en piel de naranja”, normalmente localizadas en las extremidades o el tronco4.
En el diagnóstico diferencial de la mastocitosis resulta fundamental el signo de Darier, que es patognomónico y positivo en más del 90% de los casos, y produce una urticación más o menos intensa con el roce de su superficie4.
El mastocitoma solitario aparece en dos picos de edad, el primero antes de los seis meses de vida y el segundo en la edad adulta. Normalmente, el mastocitoma solitario en la infancia se resuelve espontáneamente durante los primeros años de vida4.
Un 10% de los pacientes con mastocitosis presenta una localización distinta a la cutánea: óseas, hepatoesplenomegalia, aparato gastrointestinal, sistema hematopoyético y ganglios linfáticos, entre otros órganos y sistemas. Se trata de mastocitosis sistémicas. Si se encuentran lesiones cutáneas, no está indicada la realización de pruebas complementarias para buscar mastocitosis en otras localizaciones, a no ser que existan manifestaciones sistémicas4.
La mastocitosis cutánea difusa es la forma menos frecuente y más grave dentro de las mastocitosis cutáneas. Existe una infiltración difusa de mastocitos en la dermis. Clínicamente aparece un engrosamiento progresivo de la piel, prurito y afectación sistémica por degranulación de mastocitos5.
La urticaria pigmentosa generalmente se manifiesta como una dermatosis maculopapular con diferentes tonos de café, diseminada, que respeta cara, palmas y plantas. El signo de Darier es positivo y suele aparecer en la infancia tardía6.
El diagnóstico es clínico, basado en el hallazgo de afección cutánea en cualquiera de sus formas clínicas y se corrobora con la presencia de un infiltrado de mastocitos en el estudio histopatológico6.
Existen factores desencadenantes de la degranulación de los mastocitos, con la consiguiente reacción urticariforme, que pueden producir anafilaxia y shock. Algunos de estos son: los cambios bruscos de temperatura, los traumatismos o la fricción, el ejercicio, el calor, el estrés, algunos alimentos como el chocolate o las nueces, o medicamentos como la aspirina y los antiinflamatorios no esteroideos4.
No se dispone de una técnica curativa, se opta por un tratamiento conservador, sintomático y dirigido a evitar los desencadenantes de episodios de degranulación mastocítica. Se utilizan antihistamínicos H1 y H2 para la reducción del prurito, la formación de ampollas y la sintomatología en general. La terapia con corticoides se emplea en mayores de dos años. También podemos recurrir a estabilizadores de los mastocitos4,6. En un mínimo porcentaje de pacientes, la placa tiene una actividad lo significativamente alta que requiere la extirpación quirúrgica de la misma4.
CONFLICTO DE INTERESES
Las autoras declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
BIBLIOGRAFÍA
- Luelmo Aguilar J. Nevus melanocítico en la infancia. An Pediatr (Barc). 2001;54:477-83.
- Aldama AB, Rivelli V, Gorostiaga G, Domínguez L, Aldama O, Mendoza G. Halo nevo y vitíligo: a propósito de un caso. Pediatr (Asunción). 2007;34:31-3.
- Guerrero Vázquez J. Nevus halo o de Sutton. [Fecha de acceso 22 feb 2020]. Disponible en www.webpediatrica.com
- García Iglesias F, Sánchez García AM, García Lara GM. Mastocitoma solitario. Rev Pediatr Aten Primaria. 2014;16:35-7.
- Selva Folch B, López Almaraz R, Sánchez González R, Martínez de las Heras B. Mastocitosis cutánea difusa. Presentación de 3 casos y revisión de su manejo terapéutico. An Pediatr (Barc). 2016;84:286-8.
- Trejo-Acuña JR, Navarrete-Franco G, Alejandra Olivares-Oropeza N. Urticaria pigmentosa. Presentación de un caso y breve revisión de la literatura. Rev Cent Dermatol Pascua. 2018:27:19-24.





