Vol. 12 - Num. 19
Mesa redonda
Psiquiatría infantil: patología prevalente en Atención Primaria, abordaje y tratamiento
I Bofill Moscardóa, A Fernández Corcherob, MA Villegas Brizc, Ana García del Morald, Francisco Hijano Banderae
aPediatra. Unidad de Salud Mental Infantil. Catarroja. Valencia. España.
bPsicóloga. Unidad de Salud Mental Infantil. Catarroja. Valencia. España.
cAuxiliar de Enfermería. Unidad de Salud Mental Infantil. Catarroja. Valencia. España.
dPsicoanalista. Unidad de Salud Mental Infantil. Catarroja. Valencia. España.
ePediatra. CS Monterrozas. Las Rozas. Madrid. España.
Cómo citar este artículo: Bofill Moscardó I, Fernández Corchero A, Villegas Briz MA, García del Moral A, Hijano Bandera F. Psiquiatría infantil: patología prevalente en Atención Primaria, abordaje y tratamiento. Rev Pediatr Aten Primaria. 2010;12(Supl 19):s93-s106.
Publicado en Internet: 20-11-2010 - Número de visitas: 29546
Resumen
La Salud Mental Infantojuvenil (SMIJ) comprende el desarrollo de las capacidades sociales y emocionales del niño que le permiten experimentar, regular sus emociones, establecer relaciones próximas y seguras, y aprender. En España, la prevalencia de los trastornos de SMIJ se sitúa en torno al 20%. En el presente documento, partiendo de los trastornos psicopatológicos más frecuentes, se recogen las funciones de los profesionales de la salud que son depositarios de la solicitud de asistencia: pediatras, psiquiatras infantiles y psicólogos, con objeto de mejorar la continuidad asistencial y la coordinación entre niveles. Se describen las indicaciones de derivación y las recomendaciones generales en cuanto al tipo de intervención.
Palabras clave
● Adolescencia ● Atención Primaria ● Diagnóstico ● Infancia ● Prevención ● Salud mentalSalud Mental
Según la Organización Mundial de la Salud (OMS), la salud mental es “un estado de bienestar en el cual el individuo es consciente de sus propias capacidades, puede afrontar las tensiones normales de la vida, puede trabajar de forma productiva y fructífera y es capaz de hacer una contribución a su comunidad”.
Una adaptación pediátrica de dicho concepto podría ser: el desarrollo de las capacidades sociales y emocionales del niño que le permiten experimentar, regular sus emociones, establecer relaciones próximas y seguras, y aprender1.
Aunque la Ley General de Sanidad y el Informe de la Comisión Ministerial para la Reforma Psiquiátrica destacaban la necesidad de desarrollar programas específicos para la atención a la infancia y adolescencia, la atención a estos, en los últimos 25 años, se ha llevado a cabo de manera desigual, sin un plan global de desarrollo.
Como se recoge en la Estrategia en Salud Mental del Sistema Nacional de Salud, se requiere la coordinación entre Psiquiatría, Psicología clínica y Pediatría (de Atención Primaria [AP] y hospitalaria) para la delimitación de competencias2.
Los pediatras de AP, por su posición, pueden constituir un elemento de enlace entre la comunidad y los servicios de salud mental.
Trastornos psicopatológicos más frecuentes
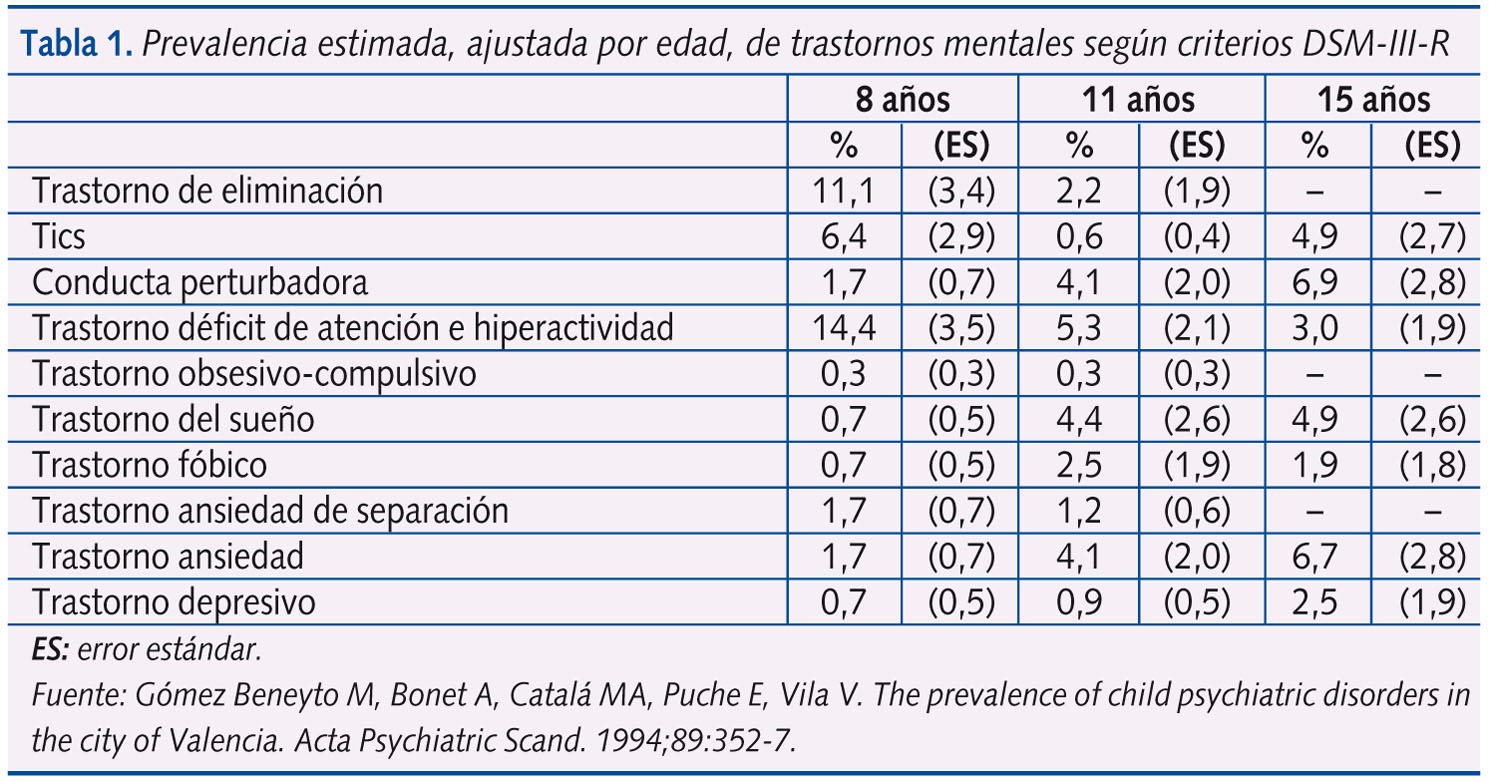
En España no se han llevado a cabo estudios de epidemiología descriptiva de los trastornos mentales de la infancia y adolescencia. Sí existen encuestas comunitarias, en determinadas áreas geográficas, que impiden hacer generalizaciones a partir de sus resultados y que sitúan la prevalencia en torno al 20%. De ellos, entre un 4% y un 5% sufre un trastorno mental grave2 (tabla 1). En el preescolar predominan los trastornos afectivos, de ansiedad y del comportamiento1.
Los problemas de comportamiento son el motivo más frecuente de consulta; en ocasiones se inician en la infancia asociados a trastorno negativista desafiante, o en la adolescencia, siendo estos de mejor pronóstico. Los de inicio en la infancia pueden evolucionar a trastornos disociales y posteriormente a trastornos de personalidad antisocial, con el subsiguiente riesgo de delincuencia, abuso de drogas, problemas interpersonales y/o maritales, desempleo y mala salud física3,4.
Los trastornos alimentarios han sido objeto de estudio en varias comunidades autónomas; en Navarra, en niñas de 13 años, la incidencia descrita ha sido del 4,8%; en Ciudad Real, del 3,7%; y en la Comunidad de Madrid, del 4,7%. En todas ellas, las tasas de anorexia estuvieron en torno al 0,3%2,5.
Según la OMS, en su documento “Caring for children and adolescents with mental disorders”4: el suicidio es la tercera causa de muerte entre los adolescentes; el trastorno depresivo mayor tiene su inicio en la adolescencia y se asocia a un importante desajuste social y a suicidio.
Factores de riesgo y de protección
Existe evidencia de que en personas con determinados factores de riesgo la intervención precoz por parte de los profesionales sanitarios, los recursos de asistencia social y/o comunitaria, puede evitar trastornos psicosociales graves6. La enfermedad psiquiátrica en los padres representa un factor de vulnerabilidad.
El inicio temprano de un trastorno psicopatológico en el niño determina problemas en múltiples dominios, y predice su persistencia y la aparición de más psicopatología en la edad adulta.
El consumo de cannabis se asocia a mayor riesgo de desarrollar patologías psiquiátricas graves: trastornos por abuso o dependencia, psicosis, trastornos del estado de ánimo, trastornos de conducta, trastornos de ansiedad y afectación de procesos cognitivos. Según el “Informe de la Encuesta Estatal sobre Uso de Drogas en Estudiantes de Enseñanzas Secundarias (ESTUDES)” el 30,5% de los adolescentes españoles de 14-18 años referían haberlo consumido alguna vez en el último año, y un 20,1% en el último mes7.
Adversidades familiares, maltrato infantil (abuso físico, verbal, negligencia emocional), familia monoparental, vínculo desorganizado, son otros factores de riesgo. Un buen nivel económico y cultural de la familia, la ausencia de acontecimientos vitales estresantes y la ayuda de otros familiares o amigos son factores de protección.
Actividades a realizar en Atención Primaria
- Realizar promoción de la salud mental y prevención de la enfermedad:
- Prevención del maltrato. Promover en los padres habilidades para mejorar el cuidado de sus hijos, y las relaciones educativas y afectivas que establecen con ellos: promover el buen trato.
- Promover intervenciones orientadas al aprendizaje del afrontamiento de situaciones vitales
- estresantes, evitando la medicalización de la vida cotidiana.
- Mejorar las aptitudes de crianza de los padres: miedos, trastornos del sueño, problemas de alimentación, agresividad, cómo jugar con el niño, cómo ayudarle a aprender, uso de premios, establecimiento de límites, resolución de problemas, etc.
- Aplicar medidas preventivas en niños y adolescentes en riesgo de desarrollar conductas adictivas.
- Identificar mediante cribado la depresión postnatal en madres y padres. La salud mental de los padres afecta al bienestar de los hijos tanto como el de las madres, aunque de forma cualitativamente diferente8.
- Llevar a cabo una entrevista semiestructurada. De manera óptima, los niños y adolescentes serán entrevistados tanto en solitario como con su familia. También se entrevistará a los padres sin que el niño esté presente.
- Identificar niños o adolescentes con miedos, celos, fobias, trastornos del sueño, tics, trastorno depresivo, trastorno por ansiedad, conductas adictivas, trastornos del comportamiento, trastornos de la conducta alimentaria, autismo y trastornos psicosomáticos.
- Mejorar las tasas de reconocimiento de los trastornos mentales en la población infantojuvenil. Muchos de ellos hacen un uso reiterado de los servicios de salud aquejando síntomas físicos; los adolescentes muestran una mayor exposición a sustancias ilícitas9.
Síntomas psiquiátricos en enfermedades no mentales
En ocasiones, los síntomas emocionales y conductuales (ansiedad, depresión, agresividad) pueden ser manifestaciones directas de una enfermedad física crónica y/o de su tratamiento.
- Delirio. Su presencia obliga a descartar infección del sistema nervioso central, seguido de intoxicación medicamentosa (analgésicos y esteroides).
- Ansiedad y trastornos del ánimo. Pérdida de peso, cambios en el apetito, problemas de sueño, astenia, dificultad para pensar, disminución de la libido, agitación psicomotriz, ansiedad, etc., pueden observarse en enfermedades neurológicas, endocrinas, hematológicas, cardiorrespiratorias e infecciosas. También pueden ocasionarlos diversos fármacos10.
Integrantes y funciones de un Equipo de Salud Mental
De acuerdo con la OMS, el Equipo Específico de Salud Mental Infantojuvenil (SMIJ) se constituye cuando la población infantil suponga en torno al 25% de la población general, y se mantenga el crecimiento vegetativo de los dos últimos años11. El Equipo Básico estará compuesto por los siguientes profesionales: cuatro facultativos (con una ratio psicólogo:psiquiatra de 1:1), un enfermero, un trabajador social, un auxiliar de enfermería y un auxiliar administrativo.
Las funciones y actividades del equipo son11:
- Prestar una atención integral al niño y al adolescente con problemas de salud mental, mediante acciones de prevención, promoción, tratamiento y rehabilitación, que aseguren la continuidad de cuidados en el marco de la atención comunitaria.
- Realizar labores de coordinación entre las distintas instituciones que tienen competencia en aspectos que afecten al desarrollo psicosocial de los niños y los adolescentes (Sanidad, Justicia, Educación y Asistencia Social), estableciendo normas claras respecto de los diferentes servicios de consulta.
- Garantizar la formación continuada de los profesionales del equipo de SMIJ que favorezca y facilite la investigación, la docencia, y una mejor calidad asistencial.
- Participar en la gestión, la administración y la evaluación de las actividades, la estructura y los resultados de la asistencia.
Criterios de asistencia pediátrica, psiquiátrica y psicológica en la infancia
Generalmente, la demanda de asistencia la realizan los padres o los centros escolares a los que asiste el niño, ante alteraciones conductuales o emocionales que a su criterio presenta.
A continuación se expone el papel que desempeñan los profesionales que son depositarios de dicha solicitud: pediatras, psiquiatras infantiles y psicólogos.
En general, es importante promover que el niño resuelva por sí mismo sus conflictos y darle tiempo para que lo haga. De lo contrario, se corre el riesgo de que en la etapa adulta no cuente con mecanismos suficientes para afrontar situaciones vitales estresantes.
El pediatra de Atención Primaria
Es el profesional que, por su situación, mejor conoce a la familia y el desarrollo del niño. Por lo general, la demanda de asistencia proviene de los padres. Entre sus cometidos se encuentran, además de los descritos anteriormente (“Actividades a realizar en Atención Primaria”), distinguir una verdadera dolencia psíquica de una situación leve y pasajera, debida a distintas causas, que se pueden agrupar en:
1. Causas actuales:
- Situaciones familiares transitorias, como por ejemplo: duelos por fallecimiento o separación en la familia, llegada de un nuevo hermano, etc. Las alteraciones sufridas por estas causas suele resolverlas el propio niño, por lo que se le debe dar tiempo para su elaboración.
- Etapas naturales de evolución de la libido infantil: rabietas infantiles, negativismo moderado (que solo implica que quiere hacer valer su personalidad), incremento del narcisismo o del sentimiento de posesión, ligeros síntomas obsesivos y fobias puntuales no invalidantes.
- Conflictividad en el seno de la familia: en la relación de los adultos con el niño (no lo comprenden bien, magnifican su sintomatología o exigen más de lo que este puede dar), o tensiones excesivas en la pareja o entre los adultos que conviven en el domicilio.
En la mayoría de los casos no se precisa intervención. En los dos primeros casos, las causas ceden por sí solas y solo es preciso tranquilizar a los padres comentando la normalidad del proceso; únicamente en caso de que persistan en el tiempo o aumenten en intensidad se debe derivar al especialista.
En el último caso (conflictividad debida a los adultos), se debe aconsejar a los familiares que busquen ayuda profesional para resolver sus problemas, señalando que dicha situación es perjudicial para el niño. Si lo anterior no se consigue y el niño sufre por ello, se le puede derivar para que reciba asistencia psicológica que le ayude a distanciarse del conflicto y a encontrar recursos que le permitan no sentirse demasiado implicado.
2. Causas estructurales no dependientes en su totalidad de factores ambientales actuales. Se trata de sintomatología psíquica debida al desencadenamiento de una psicosis, una neurosis grave, una fobia invalidante o una perversión.
Es necesario distinguir entre estructura y enfermedad. Todos los seres humanos estamos encuadrados psíquicamente en una estructura que puede ser psicótica, neurótica o perversa (la fobia se considera una estructura puente). El desencadenamiento obedece (a diferencia de la estructura) a situaciones actuales.
Cuando una estructura se desencadena y se padece de ella, se habla de enfermedad (psicótica, neurótica, fóbica o de perversión). En general, excepto en la psicosis, no se precisa medicación, pero sí la derivación al profesional correspondiente: psiquiatra o psicólogo.
3. Trastornos de la conducta e hiperactividad. En la actualidad, los trastornos de la conducta, atención e hiperactividad, se han convertido en uno de los motivos más frecuentes de consulta. Se detectan principalmente en las escuelas infantiles o colegios.
En relación a estos trastornos es conveniente señalar algunas consideraciones:
- Existe un sobrediagnóstico. Hay niños más nerviosos, más activos, más propensos a dispersarse y no prestar atención, y siempre los ha habido, sin que ello implique necesariamente un trastorno patológico.
- En segundo lugar, cuando realmente se trata de una perturbación grave, donde es necesaria una intervención, se tiende a atribuir su origen a causas orgánicas, con el consiguiente abuso de medicalización. No se trata de negar que pueden originarse por algunas afecciones neurológicas, sino de destacar que se ha de ser muy cuidadoso en la detección de sus causas.
Los trastornos graves de conducta, atención e hiperactividad, casi siempre son respuestas a una situación tensional, bien derivada de la conflictividad en el ambiente familiar, o como consecuencia de una exigencia al niño para que aborde tareas para las cuales todavía no ha alcanzado la madurez suficiente. Para su valoración deben ser remitidos a SMIJ.
La maduración es algo subjetivo e individual, y no siempre se corresponde con la edad cronológica, con la que se pretende marcar su progreso.
Tanto si es por una situación conflictiva o por unas exigencias desmesuradas, lo que se origina es una situación de estrés, que tiene como características sintomatológicas (tanto en adultos como en niños) la disminución del rendimiento, la dispersión de la atención, el refugio en conductas anómalas o en un exceso de hiperactividad.
Por tanto, estos factores son los que se han de atender en primer lugar, antes de someter a los niños a tratamientos farmacológicos, frente a los cuales, con frecuencia, solo se responde con un aumento de las dosis cuando no se alcanza la reacción que “fantasmáticamente” se espera (no existe ninguna base científica para saber que el tratamiento empleado es lo adecuado).
Intervención psiquiátrica y psicológica infantil
Al psiquiatra le corresponde tratar los trastornos producidos por causas actuales que persisten en el tiempo o son graves, las estructuras desencadenadas, los trastornos de la conducta alimentaria y los trastornos depresivos graves.
En el primer caso (causas actuales persistentes) se considera conveniente derivar a Psicología infantil. La mayoría ceden fácilmente con psicoterapia adecuada y dejando tiempo y espacio para que el niño pueda hablar de sus problemas y elaborarlos ante un “Otro”, cuyo papel esencial es poner de manifiesto los problemas del niño, reconocer que hay una causa en su padecimiento y dejar que la palabra cumpla su función de elaboración y cura. En general, sienten mucho alivio con solo disponer de un lugar donde tienen la sensación de que sus problemas no son “tonterías” sin sentido.
Ante un desencadenamiento de la estructura, la actuación será distinta según se trate de una psicosis, una neurosis o una perversión.
- La psicosis infantil desencadenada con frecuencia precisa de medicación, sobre todo si se presentan fenómenos de “voces” (alucinaciones auditivas) o autorreferencias; en el caso de las voces, por ser un fenómeno muy penoso de soportar, y en el caso de las autorreferencias, por la peligrosidad que lleva implícita el fenómeno (puede haber respuestas de agresión muy intensas). En cualquier caso, la intervención farmacológica debe acompañarse de ayuda psicológica para que comprenda qué le pasa y, sobre todo, sepa manejar su estructura, con el fin de evitar ulteriores desencadenamientos de su psicosis.
- Las neurosis, las fobias y las perversiones pueden derivarse directamente a psicoterapia; en general, no precisan tratamiento farmacológico, excepto que se asocien a depresiones graves que puedan ponerle en peligro. La necesidad de derivación psicológica tiene su base en los mismos argumentos expuestos anteriormente en los trastornos de causas actuales (valor terapéutico de la palabra y el lugar del Otro), aun cuando el tratamiento en general se prevé más largo.
Los trastornos conductuales, los de atención e hiperactividad, y los trastornos de alimentación, precisan también psicoterapia adecuada (además de intervención farmacológica en algunos casos).
Intervención psicológica
Según el recorrido seguido, se han descrito las indicaciones de derivación al psicólogo y algunas de las recomendaciones consideradas esenciales.
En el presente apartado se ampliará el tratamiento que ha de seguirse en los casos establecidos.
Respecto a los producidos por causas actuales véase “Intervención psiquiátrica y psicológica infantil”.
En las estructuras desencadenadas:
- En la psicosis, en general, se deber rehuir de las interpretaciones yoicas (en las neurosis también), que en el mejor de los casos son percibidas como persecutorias, y pueden motivar la retirada de su transferencia y la negativa a asistir a las sesiones; en el peor de los casos, pueden ser causa de agravamiento de la enfermedad.
- Otra consideración importante es que se debe trabajar en colaboración (mediante entrevistas, indicaciones, etc.) con los padres y los educadores. Si todo el entorno del niño psicótico no está de acuerdo con el tratamiento, las posibilidades de conseguir una estabilidad son escasas.
Es fundamental que el niño hable, que cuente sus experiencias, lo que siente, lo que está viviendo (no experimentará el mismo pánico si vive solo estas experiencias, que si puede hacer partícipe a Otro de lo que le está ocurriendo), y que además se le oriente sobre cómo evitar (para ello primero hay que detectarlas) las situaciones de riesgo que pueden favorecer el desencadenamiento de su enfermedad. Las personas que están a su cuidado (familiares y personal del centro docente) también deben estar informadas de cuáles son las situaciones de riesgo; por ejemplo, nunca se le debe forzar a hacer una tarea que rehúsa insistentemente. Este rechazo no es, como a menudo se interpreta, un intento de salirse con la suya, sino una verdadera imposibilidad orgánica. Forzarle significa poner en marcha los mecanismos de “forclusión”, que son los que están en juego en las psicosis.
Para entenderlo puede ser útil el siguiente ejemplo: si se sabe que un niño tiene una intolerancia a un alimento, es seguro que no se le ofrecerá, ni se tratará de forzarlo a tomarlo; pero esto no ocurre así con lo psíquico. El mecanismo de forclusión quiere decir literalmente que no puede “tragar” algo en el orden psíquico; intentar que lo trague es forzarle y ello tiene repercusiones en su organismo.
Otro ejemplo para hacer más convincente el argumento: la psicosis infantil puede desencadenarse después de forzar el aprendizaje de la lectura o la escritura, cuando existen muestras evidentes de que el niño no puede asumir dicho aprendizaje.
Como se puede ver por lo expuesto, para el tratamiento del niño psicótico no son suficientes las sesiones individuales, hace falta proporcionar información a sus cuidadores y explicarles el proceso del modo más comprensible posible.
- Respecto al tratamiento de las neurosis y las fobias, no es necesaria, o en muy escasa medida, la coordinación con padres y educadores; en general, es suficiente con que el niño asista a sus sesiones y exponga allí sus “fantasmas”, bien en forma de juegos (en los pequeños) o con palabras. En caso de que haya síntomas fóbicos bastará con indicar a las personas responsables de su cuidado que no traten de forzarlo; las fobias remiten con facilidad si no se fuerza a superarlas.
- En las perversiones (o conductas con matices psicopáticos) se debe atender (mediante entrevistas) a los familiares e informarles de las causas del comportamiento del niño. Las perversiones siempre tienen un cómplice, es decir, un Otro que las consiente. La intervención, además de las sesiones individuales, debe dirigirse (en este caso sí) a procurar que si se da el caso de que los padres no han puesto los límites correspondientes, lo hagan, y no traten al niño como si fuera un ser al que todo le está permitido. Es una recomendación importante que el niño aporte algo al tratamiento, que pague de alguna manera su sesión (la perversión se debe fundamentalmente al fantasma de que el mundo le debe todo, sin que él tenga que poner nada de su parte).
En los trastornos de la alimentación, hiperactividad, déficit de atención, y otros, es conveniente, como ya se ha señalado, que el psicólogo, además de las sesiones individuales, trate de indagar sobre las causas que los originan mediante un abordaje integral, bien a través de entrevistas con los familiares, bien requiriendo información al centro escolar; en muchos casos existe relación con prácticas, que en la actualidad van en aumento, de exclusión e incluso de acoso por parte de los compañeros de clase.
Autismo
Es una afección que en la actualidad está aumentando y que merece una consideración especial.
En cuanto al diagnóstico, se ha de tener cuidado en no confundir autismo con psicosis infantil. El autismo, como su nombre indica, revela ausencia del otro, un repliegue sobre sí mismo. Hoy en día se desconocen las causas que lo originan, aunque hay tendencia a atribuirle una base orgánica. Probablemente tan equivocados estén aquellos que lo atribuyen únicamente a factores psíquicos o del desarrollo, como quienes consideran solo una causa puramente neurológica.
Una de las hipótesis que se barajan es que se trate de una alteración producida por un “trauma” acontecido en una etapa temprana del desarrollo, en la que existe inmadurez del sistema neuronal y que deja secuelas orgánicas permanentes.
En gran número de historias se recoge que, después de una hospitalización (que requirió de aislamiento) a los pocos meses del nacimiento, el niño, que hasta entonces había tenido un desarrollo normal, muestra un cambio sustancial a la vuelta del hospital (“es otro”).
En los primeros meses de vida, para el desarrollo psíquico y orgánico es necesaria la presencia del otro. Este aspecto lo comparte la cría del ser humano con otras especies, que no maduran si se les aísla de sus congéneres. No madura si no tiene esos “espejos”, esas referencias delante. Se sabe que algunas, como pueden ser los padres, son más importantes que otras.
Un trauma podría ser cualquier ausencia prolongada de ese Otro, especialmente si lo necesita imperiosamente (como en el caso descrito de los aislamientos, aunque no son el único motivo), y que puede provocar una reacción. Ante la ausencia de respuesta del otro, por no soportar ese sufrimiento, el niño puede desconectarse y retirar toda su libido del mundo exterior, de tal modo que ya no confiará más y no volverá a él.
Estos repliegues sobre sí mismo también se observan en la vida cotidiana de los adultos, ante una decepción muy profunda, o en la adolescencia, y se dice entonces en lenguaje vulgar “este se ha vuelto autista”. Estos estados son pasajeros y remiten cuando se efectúa el duelo.
La anterior es una hipótesis que consideramos importante seguir porque tiene suficientes rasgos racionales y lógicos.
Lo que la salud mental infantil puede hacer por el autismo se centra en la investigación y, lo que es más importante, en la prevención. Esto no quiere decir que se descuide el tratamiento y la información a los padres sobre cómo tienen que tratar a su hijo, que en general se resume en el respeto a su situación: no forzarlo a salir de su aislamiento (invitarlo sí, pero no forzarlo), y dejarse guiar por él, viendo lo que le beneficia y lo que le perjudica. Él es quien va a indicar cómo ha ser su propio tratamiento.
Otras hipótesis en cuanto al origen del autismo son:
- Neurobiológica. Presentan mayor incidencia de signos neurológicos blandos, como hipotonía y falta de coordinación motriz, al igual que crisis epilépticas en un alto porcentaje.
- Patología perinatal. Hay una mayor asociación de complicaciones obstétricas durante el embarazo y el parto.
- Genética. Son muy extensos los estudios que actualmente se están realizando en genética; solo destacar que la prevalencia en gemelos monocigotos puede llegar a ser del 60%12.
- Neuroanatómica. Se han encontrado alteraciones estructurales cerebrales en los lóbulos frontal y temporal, la corteza cerebral, el cerebelo, la amígdala y el hipocampo, y una disminución de las células de Purkinge.
- Ambiental. Se están estudiando ciertos metales pesados, como mercurio, cobre y plomo, y las dioxinas como factores de riesgo en la alteración del desarrollo neuroconductual y, por extensión, en el autismo.
Recomendaciones finales
Para finalizar, reseñar algo que no recibe la consideración debida en el trato de las dolencias psíquicas infantiles. Nos referimos al criterio y la gradación de la autoridad. En primer lugar, esta se otorgará al psiquiatra y al psicólogo, que trabajan en colaboración, debiendo tanto los padres como el personal escolar seguir sus indicaciones.
Con frecuencia, dichas indicaciones no se siguen, o no se toman demasiado en serio. Creemos que, al contrario que en el ejemplo expuesto sobre el estricto cumplimiento de la no conveniencia de ingerir determinados alimentos en caso de intolerancia, en lo concerniente a lo psíquico, cada uno cree que su propio criterio, aun siendo lego en la materia, es tan válido como el del profesional de salud mental infantil.
También hacer constar que los centros escolares cuentan con servicios de psicología que podrían atender a un gran número de niños que son derivados para tratamiento a SMIJ.
Creemos que el exceso de informes, escritos, evaluaciones, etc., cargan innecesariamente a estos profesionales y les impiden desempeñar su tarea más importante: la de estar a la escucha de aquellos que sufren algún problema, y permitirles tener un lugar donde puedan depositar su palabra. La reducción de los trámites burocráticos permitiría que muchos niños pudieran tener una atención continuada en sus escuelas y descongestionar los centros públicos de SMIJ, incidiendo con ello en la mejora de los servicios prestados. En suma, se podría hacer un reparto más racional del trabajo.
Para concluir, en lo relativo al tratamiento psicofarmacológico, y fundamentalmente en los menores de seis años, no debería ensayarse ningún tratamiento sin un diagnóstico preciso, una correcta planificación terapéutica y un adecuado abordaje psicoterapéutico previo13; su empleo se debe reservar a profesionales con gran experiencia en su manejo.
Bibliografía
- Codovilla C. Dificultades diagnósticas, comorbilidad e instrumentos de evaluación en preescolares. Rev Psiquiatr Infant Juv. 2010;27(2):96-7.
- Estrategia de Salud Mental del Sistema Nacional de Salud, 2006. Madrid: Ministerio de Sanidad y Consumo. Centro de publicaciones. Disponible en www.msc.es/organizacion/sns/planCalidadSNS/pdf/excelencia/salud_mental/ESTRATEGIA_SALUD_MENTAL_SNS_PAG_WEB.pdf.
- Ballesteros Alcalde MC, Imaz Broncero C, Geijo Uribe S. Psicopatología de la predelincuencia y la delincuencia. Rev Psiquiatr Infant Juv. 2010;27(2):125-6.
- Caring for children and adolescents with mental disorders. World Health Organization; 2003. Disponible en www.who.int/mental_health/media/en/785.pdf.
- Grupo de trabajo de la Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria. Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria. Versión resumida [Internet]. Madrid: Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Consumo. Agència d'Avaluació de Tecnologia i Recerca Mèdiques de Catalunya; 2009. Guías de Práctica Clínica en el SNS: AATRM Núm. 2006/05-01. Disponible en www.guiasalud.es/egpc/conducta_alimentaria/resumida/index.html.
- Fernández Alonso MC, Buitrago Ramírez F, Ciurana Misol R, Chocrón Bentata L, García Campayo J, Montón Franco C et al. Grupo de Prevención de Salud Mental del PAPPS. Prevención de los trastornos de la salud mental. Disponible en www.papps.org/upload/file/02%20PAPPS%20ACTUALIZACION%202009.pdf.
- Informe de la Encuesta Estatal sobre Uso de Drogas en Estudiantes de Enseñanzas Secundarias (ESTUDES). Delegación del Gobierno para el Plan Nacional sobre Drogas. Ministerio de Sanidad y Política Social. Madrid, 2009. Disponible en www.pnsd.msc.es/Categoria2/observa/pdf/Estudes2008_Web.pdf.
- Ramchandani P, Psychogiou L. Paternal psychiatric disorders and children's psychosocial development. Lancet. 2009;374:646-53.
- Kramer T, Garralda ME. Child and adolescent mental health problems in primary care. Adv Psychiatr Treat. 2000;6:287-94.
- DeMaso DR, Martini DR, Cahen LA, Bukstein O, Walter HJ, Benson S et al. AACAP Work Group on Quality Issues. Practice parameter for the psychiatric assessment and management of physically ill children and adolescents. J Am Acad Child Adolesc Psychiatry. 2009;48:213-33.
- Programa de Atención a la Salud Mental Infantojuvenil de la comunidad de Canarias, 2006. Disponible en www.gobiernodecanarias.org/sanidad/scs/content/411a613b-f82c-11dd-b1fa-a5269341ea94/Salud_mental.pdf.
- Grupo de Trabajo de la Guía de Práctica Clínica para el Manejo de Pacientes con Trastornos del Espectro Autista en Atención Primaria. Guía de Práctica Clínica para el Manejo de Pacientes con Trastornos del Espectro Autista en Atención Primaria. Versión resumida. Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Política Social. Unidad de Evaluación de Tecnologías Sanitarias. Agencia Laín Entralgo; 2009. Guías de Práctica Clínica en el SNS: UETS N.º 2007/5-3. Disponible en www.guiasalud.es/egpc/autismo/resumida/apartado01/introduccion.html.
- Herreros O. Psicofarmacología clínica en preescolares. Estado actual. Rev Psiquiatr Infant Juv. 2010;27(2):102-5.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.





