Vol. 11 - Num. 17
Seminarios
Trastornos del espectro autista. Detección precoz, herramientas de cribado
Pedro Manuel Ruiz-Lázaroa, M Posada de la Pazb, Francisco Hijano Banderac
aProfesor Asociado Ciencias de la Salud. Universidad de Zaragoza. Psiquiatría Infantojuvenil. Hospital Clínico Universitario Lozano Blesa. Investigador Asociado del Instituto Aragonés de Ciencias de la Salud I+CS. Zaragoza. España.
bJefe de Área del Instituto de Investigación en Enfermedades Raras. Instituto de Salud Carlos III. Madrid. España.
cPediatra. CS Monterrozas. Las Rozas. Madrid. España.
Cómo citar este artículo: Ruiz-Lázaro PM, Posada de la Paz M, Hijano Bandera F. Trastornos del espectro autista. Detección precoz, herramientas de cribado. Rev Pediatr Aten Primaria. 2009;11 (Supl 17):s381-397.
Publicado en Internet: 31-12-2009 - Número de visitas: 40005
Resumen
El término trastornos del espectro autista (TEA) agrupa cinco cuadros clínicos según el DSM-IV-TR, ocho si seguimos la Clasificación CIE-10 de la Organización Mundial de la Salud. Todos ellos se caracterizan por dificultades cualitativas de interacción social, con falta de empatía y reciprocidad social, incapacidad para reconocer y responder a gestos y expresiones, dificultades en la comunicación y falta de flexibilidad en razonamientos y comportamientos, con un repertorio restringido, estereotipado y repetitivo de actividades e intereses. Se trata de un trastorno prevalente, que predomina en varones y cuyos síntomas por lo general son evidentes entre los 18 y los 24 meses de edad; pese a ello es habitual que ocurra retraso en el diagnóstico. Desde Atención Primaria se ha de promover una intervención precoz mediante la vigilancia longitudinal del DPM, la realización de cribado sistemático entre los 18-24 meses de edad (M-CHAT) y considerando especialmente las preocupaciones expresadas por los padres como importante signo de alarma. El diagnóstico definitivo será llevado a cabo por un equipo multidisciplinar experto en los TEA que emplearán herramientas diagnósticas más específicas como ADI-R y ADOS. Existe evidencia de que las intervenciones son más efectivas cuando se inician precozmente, entre los 2 y los 4 años de edad. Además de lo anterior se han de atender los problemas médicos asociados, conocer las intervenciones farmacológicas y no farmacológicas para los comportamientos problemáticos y ofrecer formación y apoyo a las familias, las cuales han de conocer la existencia de terapias controvertidas, no sustentadas en evidencias científicas, a fin de que actúen con cautela frente a las mismas.
Palabras clave
● Atención Temprana ● Diagnóstico ● Terapias alternativas ● Trastornos del espectro autista ● TratamientoDefinición y clasificación
El término trastornos del espectro autista (TEA) agrupa cinco cuadros clínicos según el Diagnostic and Statistical Manual of Mental Disorders, 4th Edition, Text Revision (DSM-IV-TR), ocho si seguimos la Clasificación Internacional de Enfermedades, 10.ª edición (CIE-10) de la Organización Mundial de la Salud (OMS) (tabla I); todos ellos se caracterizan por dificultades cualitativas de la interacción social, con profunda falta de empatía y de reciprocidad social, incapacidad para reconocer y responder a los gestos y las expresiones de los demás, dificultades en la comunicación, y falta de flexibilidad en el razonamiento y los comportamientos, con un repertorio estereotipado de actividades e intereses. Atendiendo al DSMIV-TR se distinguen1:
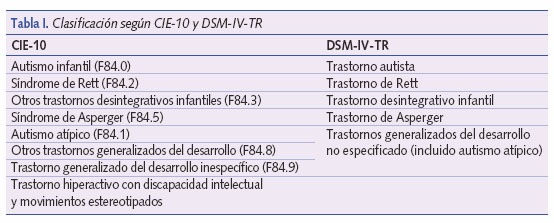
- Trastorno autista o síndrome de Kanner. Ver tabla II.

- Trastorno de Asperger (SA). Comunicación y socialización están mejor preservadas, siendo altos los niveles de función cognitiva. Muestran un lenguaje que a veces resulta pedante y que se caracteriza por ser repetitivo, monótono e inexpresivo, al igual que lo son sus juegos: mecánicos y carentes de fantasía.
- Trastorno de Rett. Se presenta casi exclusivamente en mujeres. La mayoría obedecen a una mutación en el gen MECP2. Presentan regresión gradual del lenguaje y de los movimientos intencionados de las manos a partir de los 18 meses, que son sustituidos por movimientos estereotipados. En contraste con otros TEA presentan desaceleración del crecimiento de la cabeza. La tendencia actual es a no considerar el Rett como un TEA.
- Trastorno desintegrativo infantil o síndrome de Heller. Extremadamente raro. Ocurre marcada regresión de múltiples áreas del desarrollo entre los 2-10 años en un niño que hasta entonces se había desarrollado con normalidad.
- Trastorno generalizado del desarrollo no especificado (TGD-NOS). Comparten muchas de las características del autismo típico, pero sin presentar todo el conjunto de manifestaciones de este. En la práctica este subfenotipo se utiliza en aquellos casos que son difíciles de encuadrar2,3.
El grupo de trabajo que está discutiendo el DSM-V pretende cambiar esta subdivisión y reducirla al concepto de TEA, con la idea de que con un solo término se refleje mejor la patología y los síntomas, en lugar de utilizar nombres específicos para cada subfenotipo.
Epidemiología
Desde finales de la década de los noventa se ha venido describiendo un incremento en la prevalencia, pasando de 2/10.000 para TEA, a cifras que oscilan según los últimos estudios en un rango entre 2 y 6,7/1000 (1 caso de TEA por cada 150-500). No se sabe si ello se debe a que el cambio en los criterios diagnósticos ha traído consigo un mayor reconocimiento, o se debe a un verdadero incremento en su incidencia. Probablemente obedezca a una mejor clasificación de otros trastornos que afectan al lenguaje, al aprendizaje y/o se acompañan de retraso mental. La razón hombre-mujer es de 4 a 11. Aunque no hay un acuerdo mayoritario, parece que la edad de mayor prevalencia se concentra en los 8 años.
Condiciones médicas asociadas:
- Retraso mental: 75% (45-60% en otros estudios)1. Estas cifras están más relacionadas con el autismo típico, siendo la frecuencia menor en los TGD-NOS y prácticamente nula en el SA.
- Epilepsia: en alrededor de un 30% de los casos, sobre todo en los casos más graves que se asocian a retraso mental1. Es probable que estos casos sean portadores de otras patologías no bien conocidas en las que el autismo sea una manifestación más de un cuadro neurobiológico más complejo.
Aspectos etiológicos
Las investigaciones acerca del origen del autismo están poniendo cada día más en evidencia que estos trastornos no responden a una única etiología, de manera que es muy probable que tengamos que hablar en un futuro no muy lejano de “autismos” en lugar de “autismo”. Aunque es tradicional mencionar la alta frecuencia de casos en gemelos univitelinos y en gemelos dicigóticos, así como la agrupación de casos en una misma familia, las investigaciones centradas en la búsqueda de marcadores genéticos han dado siempre como resultado el hallazgo de múltiples genes en diferentes cromosomas, y en diferentes posiciones dentro de un mismo cromosoma, pero con una falta de reproducibilidad importante. Los estudios más recientes utilizando análisis masivo del genoma (GWAS) han conseguido encontrar un gen específico, relacionado con la función sináptica neuronal, si bien no parece ser un factor que explique lo suficiente ni permita predecir todos los casos. También se han publicado datos sobre regiones cromosómicas inestables, pero que en la mejor de las situaciones justificarían el 1% de todo el espectro. Además, en la otra cara de los estudios etiológicos, existe un amplio consenso acerca de la influencia de los factores perinatales en el origen del autismo. Entre ellos, se consideran como factores de riesgo: la edad de los padres, el bajo peso al nacer y la escasa edad gestacional. También se están investigando factores más tradicionales de exposición ambiental como estados hormonales, estado nutricional durante el embarazo y exposiciones tóxicas.
Por otra parte, existen los denominados autismos secundarios, casos en los que se observa en la misma persona afectada por TEA alguna otra patología, por lo general una enfermedad rara que o bien ha sido descrita asociada al autismo –síndrome de X frágil, esclerosis tuberosa, síndrome de Angelman, rubeola, etc.– o bien se sospecha que todas las manifestaciones pueden ser parte del mismo complejo sindrómico. Se han descrito manifestaciones autistas asociadas a síndromes tan diversos como metabolopatías, intoxicaciones o infecciones pre- y postnatales, epilepsia, cuadros de discapacidad intelectual profunda, discapacidad cognitiva, ataxia y otros problemas motores, ceguera y otras alteraciones oculares, sordera, hiperactividad, ansiedad, insomnio y otros. Estos autismo secundarios (nombre no muy afortunado porque no se sabe a qué son secundarios), muestran que se puede llegar a ser autista por muchas vías diferentes y que es probable que en realidad los TEA sean desde el punto de vista clínico una manifestación fenotípica con más o menos variabilidad interna, pero que desde el punto de vista etiológico sean en realidad diferentes entidades nosológicas en las que los factores de susceptibilidad genética se combinan con factores ambientales4.
Clínica
Los síntomas de autismo generalmente están presentes a los 18-24 meses de edad y se mantienen estables durante la etapa preescolar y escolar; aun así es habitual que ocurra retraso en el diagnóstico. Por lo general, el intervalo medio desde que los padres comienzan a preocuparse hasta que solicitan ayuda puede llegar a sobrepasar el año. Ver tabla III.
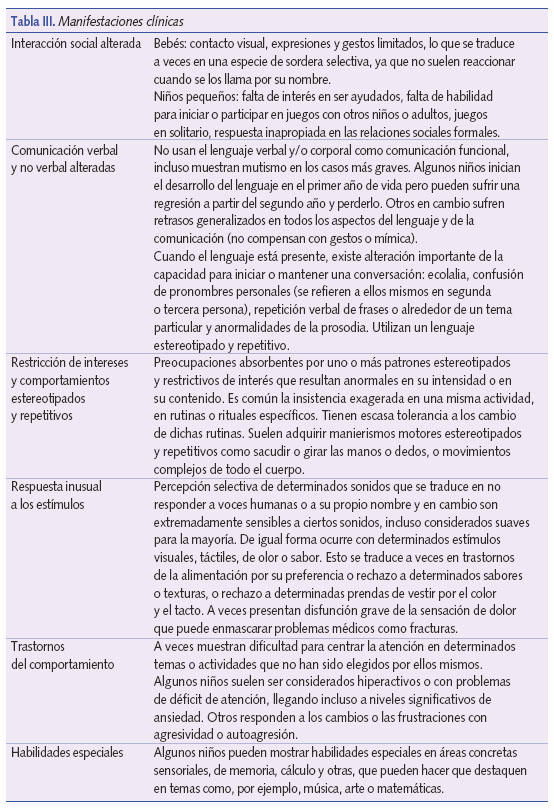
Durante el primer año de vida los comportamientos más consistentes en niños con autismo son: el no responder a su nombre y el no mirar a la cara o hacerlo escasamente. En el segundo año destaca la ausencia de interés por compartir experiencias y la incapacidad para prestar atención5.
Son signos precoces5:
- La presencia de rabietas frecuentes y la ausencia de tolerancia al cambio.
- La ausencia de balbuceo a los 9 meses.
- A los 12 meses: no señala ni gesticula, no responde cuando se le llama por su nombre.
- No dice palabras sueltas a los 16 meses.
- Ausencia de juego simbólico a los 18 meses.
- A los 2 años ausencia de frases de 2 palabras.
En un tercio de los casos el desarrollo es normal hasta los 12-24 meses y, posteriormente, experimenta regresión; esta puede ser gradual o brusca y ocurrir en el contexto de un retraso del desarrollo previo. En ocasiones se busca el origen de la regresión en un factor estresante (nacimiento de un hermano, cambio de domicilio...) lo que lleva a retrasar el diagnóstico6.
Los síntomas del SA pueden no ser aparentes para los padres ni los profesores hasta los 4-6 años de edad6. Con una capacidad intelectual normal, sus habilidades cognitivas y del lenguaje suelen estar preservadas; de forma característica tienden a malentender los mensajes no verbales, a mostrar dificultades en las relaciones interpersonales, especialmente cuando están en grupo, y poseen escasas habilidades manipulativas; asimismo, son inexpresivos, hablan con un tono anormal y se centran en temas de conversación repetitivos que solo les interesan a ellos.
Lo definitorio del TEA es la afectación de la interacción social: relación con los pares, atención conjunta, reciprocidad social (no empatía, no reconoce emociones, no imita), no mira a los ojos, se resiste a ser abrazado, no echa los brazos6.
La segunda señal de alarma es la comunicación: el retraso y la desviación en el desarrollo del lenguaje. En ocasiones falta incluso la intención de comunicarse. Para los padres suele ser el principal motivo de preocupación. El lenguaje receptivo está más afectado que el expresivo, aunque existe gran variabilidad en la intensidad de la disfunción, tanto cuantitativa como cualitativamente. En ocasiones no responde cuando se le llama por su nombre. En un 50% de los casos nunca se desarrolla el lenguaje verbal, y entre los que lo desarrollan puede que no lo utilicen como herramienta de comunicación (ecolalia, imitación de palabras, diálogos).
Falta la comunicación no verbal protodeclarativa (no enseñan objetos ni señalan con el dedo cosas para mostrárselas a los demás), mientras que la comunicación protoimperativa (pedir cosas a otra persona) puede estar conservada6.
Detección temprana
Existe un amplio debate en la literatura y muchos estudios acerca de la detección temprana de los TEA7. Es obvio para la mayoría de los investigadores en este campo, que la intervención temprana apropiada puede hacer mejorar algunos aspectos (elevación del CI; mejora de las conductas sociales; mejor afrontamiento de las dificultades, entre algunas otras) de los déficits que presentan estas personas, facilitando así la posible integración, no sin apoyos externos de cuidadores especializados. No obstante, también existe un acuerdo en que estas mejorías no suponen la curación en ningún caso, pero sí la disminución de la carga familiar, social y del bienestar de los propios enfermos. Por todo ello, numerosos estudios se han centrado en la búsqueda de instrumentos que permitan realizar ese diagnóstico temprano, tanto en grupos de alto riesgo, como el caso de hermanos de autistas, como en poblaciones generales o de bajo riesgo. Existe toda una diversidad de instrumentos, pero sin duda destacan el Modified Cheklist for Autism in Toddlers (M-CHAT)8 (ver tabla IV) para su aplicación en cribados de población general entre los 16 y 30 meses5, el Autism Observation Scale for Infants (AOSI)9 para estudios de hermanos de autistas y el Childhood Autism Spectrum Test (CAST)10para niños entre 4 y 6 años. La Escala Autónoma se ha validado en España como un instrumento para la detección del SA.

No obstante, también existe una corriente sobre la eficacia de estos métodos frente a la realización de campañas de concienciación públicas y para profesionales sobre el autismo asociadas a un sistema de vigilancia de niños. El mayor desafío de estas estrategias es la edad crítica de aplicación. Si para obtener mejores resultados precisamos intervenir antes de los 2 años o incluso mucho antes (alredor de los 12 meses), este objetivo compite directamente con la calidad y certeza del diagnóstico a estas edades, que debe ser hecho por profesionales con mucha experiencia. En general a estas edades, este diagnóstico debería ir más orientado hacia el modelo de intervención que hacia una etiqueta fija. Sin duda la detección temprana en el autismo va a ser en los próximos años todo un desafío científico, pero sobre todo aplicado, para poder estandarizar evaluaciones que reduzcan los falsos positivos pero sin que nadie deje de recibir una intervención eficaz y temprana apropiada11.
Para la confirmación diagnóstica definitiva existe un amplio consenso sobre el uso de herramientas validadas tipo Autism Diagnostic Interview-Revised (ADI-R) y Autism Diagnostic Observation Schedule (ADOS)12,13, así como el uso de herramientas evaluativas de su nivel de inteligencia y aspectos del comportamiento y la conducta social para poder hacer un planteamiento de intervención adecuado a cada caso14. Todo ello debe ser realizado por un equipo con experiencia en el diagnóstico y el tratamiento de los TEA.
Para el pediatra de Atención Primaria lo más importante es saber escuchar a los padres, tomando muy en cuenta sus preocupaciones, y tener a su disposición en consulta los instrumentos necesarios para realizar el diagnóstico de presunción (M-CHAT). En caso de sospecha, remitirá al niño para una evaluación diagnóstica especializada a los equipos de salud mental infantojuvenil15,16.
Por otro lado, ha de tener en cuenta que los hermanos de niños con TEA tienen mayor riesgo de presentar problemas cognitivos y de comunicación, a fin de realizar evaluación específica de estos dominios en ellos.
Diagnóstico diferencial
- Retraso mental/retraso global del desarrollo. La respuesta social y los esfuerzos de comunicación en ellos son, por lo general, apropiados a su nivel de desarrollo. Además su nivel de compresión del lenguaje suele ser superior a su capacidad de expresión, al contrario de lo observado en los TEA.
- Trastornos del desarrollo del lenguaje.
- Problemas de aprendizaje basados en el lenguaje.
- Trastornos de la audición.
- Síndrome de Ladau-Kleffner. A partir de los 3-6 años comienzan a comportarse como si fueran sordos (agnosia auditiva); con el tiempo también se afecta el lenguaje expresivo.
- Síndrome de Rett.
- Trastorno desintegrativo de la infancia. Al igual que en el síndrome de Rett, después de un desarrollo aparentemente normal, a partir de los 2 años de edad, se da una marcada regresión en múltiples áreas.
- Deprivación grave precoz/trastornos reactivos de la vinculación. Suelen existir antecedentes de grave negligencia o de retraso mental en los cuidadores. Los déficits sociales de estos niños suelen mejorar en respuesta a un ambiente apropiado.
- Ansiedad.
- Trastorno obsesivo-compulsivo.
Diferencias entre síndrome de Asperger y autismo de alto funcionamiento
El SA no se acompaña de discapacidad intelectual, pero el rendimiento social es como en el autismo y demuestra fallos en el desarrollo de relaciones interpersonales con sus pares de acuerdo con cada estadio vital. Déficits en la conducta social recíproca se revelan típicamente durante la infancia. Tras la edad escolar estos déficits se modifican por factores ambientales que pueden inducir trastornos secundarios. Hipersensibilidad y trastorno de la coordinación, que no se incluyen entre los criterios diagnósticos para el SA, están presentes a menudo y pueden conducir a problemas en la adaptación con los demás, por lo que deben tenerse en consideración17.
Los niños con autismo de alto funcionamiento (AAF) o SA están a menudo aislados socialmente en relación con sus pares coetáneos típicamente desarrollados; demuestran déficits significativos en las habilidades sociales y problemas conductuales en la edad escolar respecto a niños con un desarrollo típico normal18,19.
Los individuos con AAF fallan en trasladar su potencial cognitivo a situaciones concretas de la vida real y la gravedad de sus síntomas es considerable pese a su cociente intelectual (CI) –superior a 701–. Los individuos con SA tienen significativa-mente mayores puntuaciones de CI verbal y menor sintomatología que las personas con autismo, pero sus puntuaciones en la Escala Vineland de Madurez Social están igualmente alteradas20,21.
Los hallazgos hasta la fecha sugieren que una proporción de la gente con SA tiene mayor CI verbal que manipulativo, una discapacidad para el aprendizaje no verbal y alteraciones en algunos aspectos de las funciones ejecutivas. Las personas con SA tienen alteraciones significativas en los test de memoria visual y de funciones ejecutivas que miden la flexibilidad y la capacidad de generación mental, generatividad o productividad22. Los resultados muestran déficits en las funciones ejecutivas globales en los niños con AAF y SA, siendo más prominentes los déficits específicos en la flexibilidad y organización23,24.
Es reciente la asociación entre el SA y la discapacidad para el aprendizaje no verbal (Nonverbal Learning Disability [NLD])25 que puede definirse como un CI verbal superior en más de 15 puntos al CI manipulativo, y que se observa en la mitad de los pacientes con SA26. El SA y el trastorno del procesamiento socioemocional, una forma de discapacidad para el aprendizaje no verbal, se asocian con déficits en las funciones ejecutivas, con disfunción del córtex prefrontal y deficiente inhibición de los movimientos sacádicos27.
Comorbilidad
Un extenso número de condiciones médicas, trastornos psiquiátricos y síntomas de descontrol motor y conductual se asocian con el autismo y el SA28.
- Déficit de atención con o sin hiperactividad (TDAH). Diagnóstico comórbido más probable en la infancia. Los TEA, especialmente los de alto funcionamiento como el SA, suelen ir asociados a TDAH lo que interfiere considerablemente con el aprendizaje. Los individuos con SA tiene problemas para aplicar su potencial cognitivo y que este se traduzca en una adaptación a la vida real, presentan alteraciones en el rendimiento, y conductas y reacciones emocionales problemáticas: “dificultades secundarias”29-32.
- Ansiedad y depresión. El diagnóstico comórbido más probable en la adolescencia y la edad adulta es la depresión. Los factores que contribuyen a su aparición en niños con SA se han estudiado poco; podrían estar asociados a la percepción, la comprensión y la experiencia social de estas personas que muestran un pobre ajuste psicosocial asociado a los procesos de información y de atribución social33. Los procesos de comparación social también se han correlacionado con el desarrollo de los síntomas depresivos en niños y adolescentes con SA34. Los niños con SA sin diagnóstico de ansiedad presentan más síntomas de ansiedad que la población normal y con un perfil diferente que la población con diagnóstico de ansiedad. Los informes de los padres revelan altas tasas de ansiedad total y describen que los niños con SA experimentan más síntomas obsesivocompulsivos y miedo a daños físicos que los niños clínicamente ansiosos35.
- Obsesiones y compulsiones. Son frecuentes en adultos con AAF o SA y se asocian con importantes niveles de distrés. Más del 50% refieren al menos moderados niveles de interferencia por sus síntomas obsesivocompulsivos36. El trastono obsesivocompulsivo (TOC) comórbido con SA, se puede reconocer como un subtipo de TOC más grave y resistente al tratamiento37.
- Disomnias y parasomnias son más prevalentes en los niños con SA que en aquellos con autismo38,39.
- Anormalidades del movimiento. Se observan en el autismo y SA, aunque los detalles neuroconductuales permanecen pobremente definidos.
- En el SA la preparación motora para el movimiento es atípica, en tanto que en el autismo lo es la falta de anticipación40.
- Síndrome de Tourette. El déficit de atención y el espectro de problemas autistas y de la empatía (incluyendo el SA) son muy comunes como comorbilidad en el síndrome de Tourette; es una comorbilidad frecuente SA y síndrome de Tourette41.
Tratamientos
La educación, especialmente los programas para el desarrollo de la comunicación y la competencia social, y el apoyo comunitario son los principales medios de tratamiento en los TEA, que se complementarán, según el caso, con medicación y otras medidas terapéuticas (programas para problemas específicos de conducta, terapia cognitivoconductual). Ver tabla V.

Los programas efectivos de intervención han de ser individualizados, según la intensidad del trastorno; estructurados, orientados a alcanzar unos objetivos concretos; intensivos y extensivos a todos los contextos de la persona; y con una participación activa de los padres en coordinación con el profesorado y otros profesionales de apoyo.
Esta es la mejor manera de conseguir que aprendan nuevas competencias sociales, comunicativas, adaptativas y de juego, y a la vez disminuir, en la medida de lo posible, los síntomas de autismo y otros problemas asociados que pudieran presentar.
Tampoco hay que olvidar que los familiares necesitan de apoyo en múltiples facetas: orientación, información sobre ayudas económicas o fiscales, apoyo en el hogar, “canguros” para personas adultas, programas de ocio, estancias cortas e intervenciones en crisis, etc. para poder ser eficaces como coterapeutas, pero a la vez procurando llevar una vida semejante a la de otros miembros de su comunidad.
También han de conocer la existencia de terapias controvertidas, no sustentadas en evidencias científicas, a fin de que estén precavidos y actúen con cautela frente a las mismas: dietas libres de gluten y caseína, secretina, vitamina B6 con magnesio, dimetilglicina, oxígeno hiperbárico, musicoterapia, antimicóticos, quelantes, inmunoterapia, etc.42.
Bibliografía
- Augustyn M. Terminology, epidemiology, and pathogenesis of autism spectrum disorders [monografía en Internet] [consultado el 31/07/ 2009]. Walthman (MA): UpToDate; 2009. Disponible en www.uptodate.com/
- Steyaert JG, De la Marche W. Eur J Pediatr. 2008;167(10):1091-101.
- García-Primo P, Martín-Arribas MC, Ferrari-Arroyo MJ, Boada L, García de Andrés E, Posada de la Paz M. Autism, the big unkown. Georgian Med News. 2008;156:9-14.
- Posada de la Paz M, Ferrari-Arroyo MJ, Touriño E, Boada L. Investigación epidemiológica en el autismo: una visión integradora. Rev Neurol. 2005;40 Suppl 1:s191-s198.
- Bridgemohan C. Survillance and screening for autism spectrum disorders in primary care. [monografía en Internet] [consultado el 31/07/2009]. Walthman (MA): UpToDate; 2009. Disponible en www.uptodate.com/
- Augustyn M. Clinical features of autism spectrum disorders [monografía en Internet] [consultado el 31/07/2009]. Walthman (MA): UpToDate; 2009. Disponible en www.uptodate.com/
- Sigman M, Dijamco A, Gratier M, Rozga A. Early detection of core deficits in autism. Ment Retard Dev Disabil Res Rev. 2004;10(4):221-33.
- Robins DL, Fein D, Barton ML, Green JA. The Modified Checklist for Autism in Toddlers: an initial study investigating the early detection of autism and pervasive developmental disorders. J Autism Dev Disord. 2001;31(2):131-44.
- Brian J, Bryson SE, Garon N, Roberts W, Smith IM, Szatmari P, et al. Clinical assessment of autism in high-risk 18-month-olds. Autism. 2008; 12(5):433-56.
- Williams JG, Allison C, Scott FJ, Bolton PF, Baron-Cohen S, Matthews FE, et al. The Childhood Autism Spectrum Test (CAST): sex differences. J Autism Dev Disord. 2008;38(9):1731-9.
- Hernández JM, Artigas-Pallarés J, Martos-Pérez J, Palacios-Antón S, Fuentes-Biggi J, Belinchón-Carmona M, y cols.; Grupo de Estudio de los Trastornos del Espectro Autista del Instituto de Salud Carlos III. Guía de buena práctica para la detección temprana de los trastornos del espectro autista (I). Rev Neurol. 2005;41(4):237-45.
- Gray KM, Tonge BJ, Sweeney DJ. Using the Autism Diagnostic Interview-Revised and the Autism Diagnostic Observation Schedule with young children with developmental delay: evaluating diagnostic validity. J Autism Dev Disord. 2008;38(4):657-67.
- Lecavalier L, Aman MG, Scahill L, McDougle CJ, McCracken JT, Vitiello B, et al. Validity of the autism diagnostic interview-revised. Am J Ment Retard. 2006;111(3):199-215.
- Díez-Cuervo A, Muñoz-Yunta JA, Fuentes-Biggi J, Canal-Bedia R, Idiazábal-Aletxa MA, Ferrari-Arroyo MJ, y cols.; Grupo de Estudio de los Trastornos del Espectro Austista del Instituto de Salud Carlos III. Guía de buena práctica para el diagnóstico de los trastornos del espectro autista. Rev Neurol. 2005;41(5):299-310.
- Augustyn M. Diagnosis of autism spectrum disorders [monografía en Internet] [consultado el 31/07/2009]. Walthman (MA): UpToDate; 2009. Disponible en www.uptodate.com/
- Supervisión del desarrollo psicomotor y afectivo. Trastornos asociados. En: Duelo Marcos M, Escribano Ceruelo E, Fernández Rodríguez M, Hijano Bandera F, Martínez Rubio A, Soriano Faura J (eds.). Programa de salud infantil AEPap 2009. Madrid: Exlibris Ediciones SL; 2009. p.129-65.
- Macintosh K, Dissanayake C. A compartive study of the spontaneous social interactions of children with high-functioning autism and children with Asperger’s disorder. Autism. 2006;10(2):199-220.
- Macintosh K, Dissanayake C. Social skills and problem behaviours in school aged children with high-functioning autism and Asperger’s disorder. J Autism Dev Disord. 2006;36(8):1065-76.
- Saulnier CA, Klin A. Brief report: social and communication abilities and disabilities in higher functioning individuals with autism and Asperger syndrome. J Autism Dev Disord. 2007;37(4):788-93.
- Klin A, Saulnier CA, Sparrow SS, Cicchetti DV, Volkmar FR, Lord C. Social and communication abilities and disabilities in higher functioning individuals with autism spectrum disorders: the Vineland and the ADOS. J Autism Dev Disord. 2007;37(4):748-59.
- Ambery FZ, Russell AJ, Perry K, Morris R, Murphy DG. Neuropsychological functioning in adults with Asperger syndrome. Autism. 2006;10(6):551-64.
- Kenworthy LE, Black DO, Wallace GL, Ahluvalia T, Wagner AE, Sirian LM. Disorganization: the forgotten executive dysfunction in high-functioning autism (HFA) spectrum disorder. Dev Neuropsychol. 2005;28(3):809-27.
- Verté S, Geurts HM, Roeyers H, Oosterlaan J, Sergeant JA. Executive functioning in children with an autism spectrum disorder: can we differentiate within the spectrum? J Autism Dev Disord. 2006;36(3):351-72.
- Edgin JD, Pennington BF. Spatial cognition in autism spectrum disorders: superior, impaired, or just intact? J Autism Dev Disord. 2005;35(6):729-45.
- Cederlund M, Gillberg C. One hundred males with Asperger syndrome: a clinical study of background and associated factors. Dev Med Child Neurol. 2004;46(10):652-60.
- Manoach DS, Lindgren KA, Barton JJ. Deficient saccadic inhibition in Asperger’s disorder and the social-emotional processing disorder. J Neurosurg Psychiatry. 2004;75(12):719-26.
- Gillberg C, Billstedt E. Autism and Asperger syndrome: coexistence with other clinical disorders. Acta Psychiatr Scand. 2000;102(5):321-30.
- Ruiz-Lázaro PM. Asperger, comorbilidad y discapacidad. Trab Soc Salud. 2009;62:121-8.
- Ruiz-Lázaro PM. Trastornos generalizados del desarrollo y psiquiatría infanto-juvenil. En: Fontera M (ed.). Trastornos generalizados del desarrollo: hacia una mayor inclusión social. Situación social, laboral, sanitaria y educativa en Aragón. Zaragoza: Prensas Universitarias de Zaragoza; 2007. p. 77-85.
- Monge L, Escosa L, García-Sánchez N, Ruiz-Lázaro PM. Hiperprolactinemia en niño con síndrome de Asperger y trastorno hipercinético tratado con risperidona. An Pediatr (Barc). 2009:71(1):86-7.
- Yoshikawa T. Psychiatric comorbidities and secondary emotional difficulties in Asperger syndrome. Nippon Rinsho. 2007;65(3):464-9.
- Meyer JA, Mundy PC, Van Hecke AV, Durocher JS. Social attribution processes and comorbid psychiatic symptoms in children with Asperger syndrome. Autism. 2006;10(4):383-402.
- Hedley D, Young R. Social comparison processes and depressive symptoms in children and adolescents with Asperger syndrome. Autism. 2006;10(2):139-53.
- Russell E, Sofronoff K. Anxiety and social worries in children with Asperger syndrome. Aust N Z J Psychiatry. 2005;39(7):633-8.
- Russell AJ, Mataix-Cols D, Anson M, Murphy DG. Obsessions and compulsions in Asperger syndrome, and high-functioning autism. Br J Psychiatry. 2005;186:525-8.
- Bejerot S. An autistic dimension: a proposed subtype of obsessive-compulsive disorder. Autism. 2007;11(2):101-10.
- Polimeni MA, Richdale AL, Francis AJ. A survey of sleep problems in autism, Asperger’s disorder and tipically developing children. J Intellect Disabil Res. 2005;49(Pt 4):260-8.
- Liu X, Hubbard JA, Fabes RA, Adam JB. Sleep disturbances and correlates of children with autism spectrum disorders. Child Psychiatr Hum Dev. 2006;37(2):179-91.
- Rinehart NJ, Bradshaw Jl, Brereton AV, Tonge BJ. Movement preparation in high-functioning autism and Asperger’s disorder: a serial choice reaction time task involving motor reprogramming. J Autism Dev Disord. 2001;31(1):79-88.
- Kadesjö B, Gillberg C. Tourette’s disorder: epidemiology and comorbidity in primary school children. J Am Acad Child Adolesc Psychiatr. 2000;39(5):548-55.
- Fuentes-Biggi J, Ferrari-Arroyo MJ, Boada-Muñoz L, Touriño-Aguilera E, Artigas-Pallarés J, Belinchón-Carmona M, y cols.; Grupo de Estudio de los Trastornos del Espectro Autista del Instituto de Salud Carlos III. Ministerio de Sanidad y Consumo, España. Guía de buena práctica para el tratamiento de los trastornos del espectro autista. Rev Neurol. 2006;43(7):425-38.
CONFLICTO DE INTERESES
Los autores declaran no presentar posibles conflictos de intereses en relación con la preparación y publicación de este artículo.





