Vol. 11 - Num. 17
Mesa redonda
Dermatología pediátrica: ¿qué hay de nuevo en el acné?
aHospital Universitario Miguel Servet. Zaragoza. España.
Cómo citar este artículo: Gilaberte Calzada Y. Dermatología pediátrica: ¿qué hay de nuevo en el acné? Rev Pediatr Aten Primaria. 2009;11 (Supl 17):s303-316.
Publicado en Internet: 31-12-2009 - Número de visitas: 45451
Resumen
El acné es una de las dermatosis más prevalentes entre la gente joven, ya que afecta al 85% de los adolescentes. El presente artículo revisa los avances más importantes en esta enfermedad. El adecuado manejo de los antibióticos para evitar el desarrollo de resistencias, los tratamientos combinados o el uso de la terapia fotodinámica son algunas de las novedades terapéuticas. Iniciar el tratamiento de la forma más temprana y efectiva posible, aumentar la adherencia al mismo y realizar una terapia de mantenimiento son puntos clave en el manejo de estos pacientes. Estos avances se sustentan en los nuevos conocimientos acerca de la fisiopatología del acné, como el papel del biofilm del P. acnes en la génesis de los comedones o la inflamación como fenómeno clave e inicial de la lesión de acné. Todo ello para un único objetivo, evitar las cicatrices y las secuelas psicológicas del acné.
Palabras clave
● Acné vulgar ● Fisiopatología ● TerapéuticaIntroducción
El acné es una enfermedad multifactorial que cursa con obstrucción e inflamación crónica del folículo pilosebáceo. Se caracteriza por la formación de comedones, pápulas, pústulas, nódulos y cicatrices, y se localiza en la cara y parte superior del tronco.
Puede afectar a todos los grupos de edad, aunque es una enfermedad principalmente de la adolescencia, en concreto es la enfermedad más común entre la gente joven, afectando al 85% de los adolescentes con mayor o menor intensidad1. Este artículo recoge los aspectos más novedosos sobre el acné, referidos especialmente a su fisiopatología y tratamiento.
El acné como enfermedad crónica
En la actualidad se considera al acné como una enfermedad crónica, ya que su curso es prolongado, con episodios de empeoramiento y remisión, y tiene un impacto social y psicológico que repercute en la calidad de vida del paciente1. Esto es importante, ya que muchos profesionales de la medicina lo siguen considerando como una manifestación más de la adolescencia, sin valorar los efectos psicológicos que en muchas ocasiones conlleva y deja como secuela2.
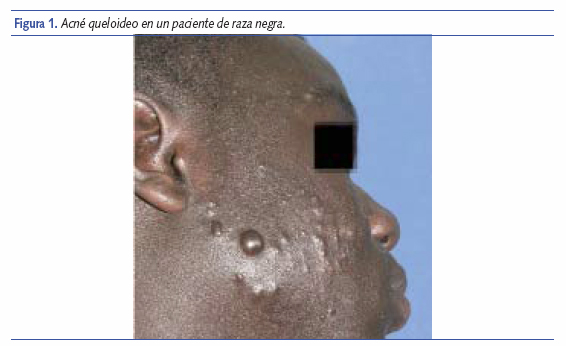
En cuanto a la evolución natural del acné, aunque no existen estudios longitudinales serios, se estima que el 60% de los casos son autolimitados y requieren un tratamiento temporal del brote seguido de una terapia tópica de mantenimiento. En otros pacientes, el acné precisa ser tratado durante un tiempo prolongado, siendo la isotretinoína oral el fármaco más efectivo en estos casos3. La tendencia de la dermatología actual es a iniciar el tratamiento de forma temprana y lo más efectiva posible para evitar las cicatrices físicas y psicológicas4. Síntomas como la ansiedad, la depresión o el aislamiento social no son excepcionales en estos pacientes. Por otro lado, las cicatrices persistentes o hiperpigmentaciones residuales son secuelas frecuentes y de tratamiento difícil y costoso. Sin embargo, es difícil predecir qué pacientes van a tener un curso más crónico. Factores como la secreción de andrógenos adrenales en relación con el estrés, la mayor colonización de Propionibacterium acnes, los antecedentes familiares5 y determinados subtipos clínicos de acné (conglobata, queloideo –figura 1–, invertido o androgénico) se han encontrado asociados a un curso más crónico de la enfermedad.
Etiología y fisiopatología
Base genética del acné
Existe una predisposición genética a desarrollar acné, como demuestra la alta concordancia en gemelos monozigotos y la más baja en dizigotos6. Por otro lado, es frecuente encontrar antecedentes de acné intenso en alguno de los progenitores de los pacientes con acné moderado o grave; de hecho, el número y tamaño, así como la actividad de las glándulas sebáceas, son heredados. No hay datos para determinar el patrón de herencia, que podría ser autosómica dominante con penetrancia variable o de tipo poligénico, sobre la que influyen factores ambientales, hormonales, cosméticos y emocionales. No obstante, varios genes están implicados en la predisposición a desarrollar acné: el gen para el citocromo P-450-1A1 y para la 21-hidroxilasa.
Novedades en la fisiopatología del acné
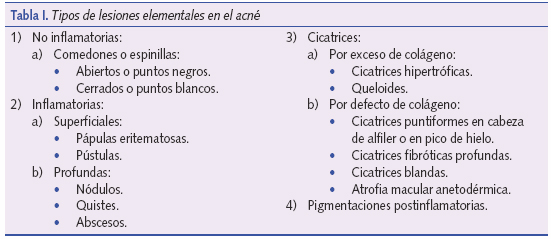
En el acné intervienen cuatro factores patogénicos primarios que interaccionan para generar las lesiones: 1) la producción de sebo por las glándulas sebáceas; 2) la colonización folicular por P. acnes; 3) la alteración en el proceso de queratinización folicular; y 4) la liberación de mediadores de la inflamación a la piel. El tipo de lesiones que podemos encontrar en el acné se enumeran en la tabla I y su evolución clásicamente admitida ha sido que los microcomedones son las lesiones precursoras del acné que pueden evolucionar a lesiones no inflamatorias o inflamatorias (figura 2). Sin embargo, en los últimos años se han descubierto ciertos datos que modifican nuestra forma de entender el acné.
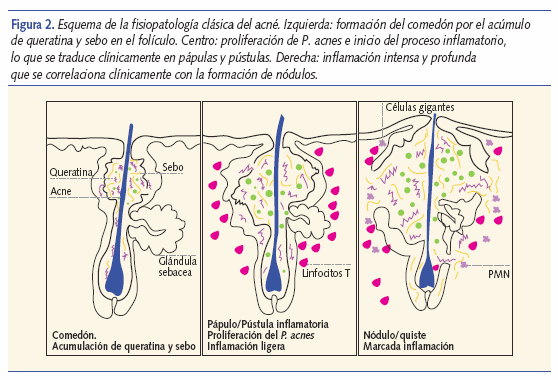
En primer lugar, parece que la inflamación es el fenómeno clave. De hecho, se ha visto que los cambios inmunológicos e inflamatorios ocurren antes que la hiperproliferación de los queratinocitos7,8. Un estudio reciente tomando fotografías se-riadas a 25 pacientes durante 12 semanas llegó a la conclusión de que el 28% de las lesiones aparecen sobre una piel aparentemente sana, sin la formación previa de comedones9.
P. acnes es una bacteria anaerobia gram-positiva que se encuentra normalmente en el folículo sebáceo. En los pacientes con acné su número está aumentado y se reduce a medida que mejoran10. Se ha demostrado que P. acnes posee un factor soluble que induce la producción de citoquinas proinflamatorias como el TNF-alfa o la interleuquina-1b (IL-1b), y que dicha inducción se realiza a través de los receptores Toll-like 211. Por otro lado, las glándulas sebáceas contienen péptidos y lípidos antibacterianos, así como citoquinas proinflamatorias, sustancias que son inducidas en los sebocitos en presencia de bacterias12. La peroxidación de los lípidos del sebo también puede activar mediadores de la inflamación, como la IL6, las lipoxigenasas y los leucotrienos13.
En cuanto a los factores responsables de la hiperqueratosis folicular, recientemente se ha comunicado que P. acnes secreta un biofilm, glicocálix, que se combina con el sebo aumentando la adhesividad de los queratinocitos y favoreciendo así la formación del comedón14.
Otro aspecto novedoso es que las glándulas sebáceas actúan también como un órgano endocrino independiente en respuesta a cambios en los andrógenos y las hormonas, y regulado por neuropéptidos, similar al eje hipotálamo-hipófisis-adrenal15.
Factores desencadenantes o agravantes del acné
- Tensión emocional: el estrés puede producir la liberación de esteroides suprarrenales que a su vez estimulan la producción de sebo. Asimismo, los sebocitos también pueden ser estimulados por diversos neuropéptidos, como la sustancia P, lo que podría explicar el empeoramiento del acné con el estrés14.
- Alimentación: a pesar de las múltiples creencias populares, no hay trabajos que demuestren que los componentes del sebo estén en relación directa con la ingesta de alimentos como el chocolate o la grasa de cerdo. Sin embargo, algunos estudios encuentran asociación con las dietas hiperglicémicas o más recientemente con la cantidad de leche desnatada consumida, especialmente en los varones16.
Novedades en el tratamiento del acné
El tratamiento del acné debe ser individualizado, considerando una serie de factores como la edad, el sexo, la forma clínica y su intensidad, las circunstancias sociales del paciente y la repercusión de la enfermedad en su calidad de vida. La relación médico-paciente es muy importante, ya que se trata de una dermatosis de curso prolongado con brotes intercurrentes en la que la adherencia al tratamiento es fundamental para que este surta efecto. Dicho tratamiento no solo debe ser precoz, sino en cierto modo agresivo para evitar cicatrices y alteraciones psicológicas secundarias.
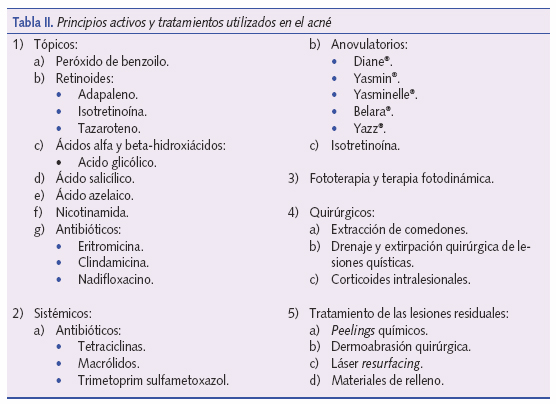
Los aspectos más novedosos en terapéutica del acné en los últimos años se han producido en el empleo de los antibióticos, el uso de la fototerapia, la importancia del tratamiento de mantenimiento y las nuevas terapias para las lesiones cicatriciales. En la tabla II se enumeran algunos de los fármacos y procedimientos más utilizados en nuestro país.
Cambios en el uso de antibióticos en el acné
Uno de los principales problemas en el tratamiento del acné es el desarrollo de resistencias a los antibióticos utilizados. Las resistencias de P. acnes a las tetraciclinas se cifra en el 11,8% en algunos países de Europa, hasta en el 21% a la clindamicina y frente a macrólidos como la eritromicina llegan a ser del 42%17.
Además, la mayor tasa de resistencias se encuentra en aquellos pacientes que han utilizado más antibióticos. En consecuencia, parece lógico reducir en lo posible su uso. Para ello, el grupo de expertos que forma la Alianza Global frente al acné ha dado una serie de recomendaciones4:
- Los antibióticos tópicos pueden usarse en acné leve o moderado tanto tiempo como sea necesario, combinados con peróxido de benzoilo, debido a que esta combinación reduce el desarrollo de resistencias bacterianas en la piel.
- Se debe evitar el uso de los antibióticos, tanto tópicos como sistémicos, en monoterapia, tanto para el tratamiento de los brotes agudos como de mantenimiento.
- Debe evitarse el uso simultáneo de antibióticos orales y tópicos, especialmente si son diferentes.
Nuevas tendencias en el tratamiento tópico del acné
Combinaciones basadas en retinoides
La combinación de retinoide y antimicrobiano tópicos se ha convertido en la primera línea de tratamiento en la mayoría de los pacientes con acné; de esta forma se actúa sobre múltiples elementos patogénicos, tanto lesiones inflamatorias como no inflamatorias, previniendo la aparición de brotes, cicatrices e hiperpigmentaciones postinflamatorias4.
En la actualidad, disponemos de dos combinaciones:
- Adapaleno 0,1% y peróxido de benzoilo 2,5% (Epiduo®, Tactuoben®), cuya eficacia y tolerancia han sido demostradas en dos grandes ensayos clínicos aleatorizados18,19.
- Isotretinoína 0,05% más eritromicina 2% (Isotrex-eritromicina®) se utiliza desde hace unos años, demostrando ser más eficaz que la aplicación de ambos principios de forma separada20.
La ventaja de la administración conjunta no solo está en la comodidad para el paciente, sino en que se mejora la efectividad y la tolerancia4 (figura 3). Incluso de entre estas combinaciones, aquellas que no contienen antibiótico son más ventajosas, pues así desaparece la posibilidad de desarrollo de resistencias.
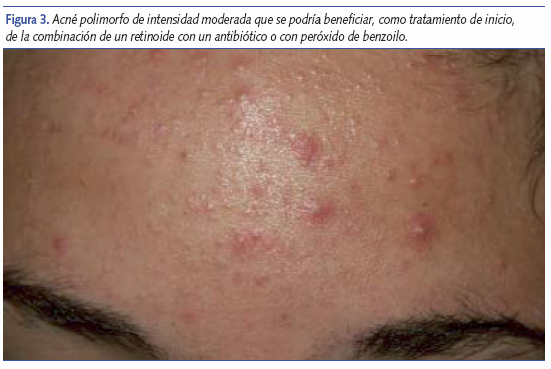
Peróxido de benzoilo: la utilidad de un clásico
El peróxido de benzoilo es una de las sustancias más veteranas en el tratamiento tópico del acné: reduce tanto las lesiones inflamatorias como las no inflamatorias gracias a su potente acción bactericida frente a P. acnés y comedolítica moderada. Además, es sebostático y antiinflamatorio. Parece que no existen diferencias en cuanto a efectividad entre las diferentes concentraciones de peróxido de benzoilo (2,5, 5 y 10%), que su combinación con retinoides o antibióticos aumenta su eficacia y que no induce el desarrollo de resistencias bacterianas21. Además de la combinación previamente citada, existe la de clindamicina 1% y peróxido de benzoilo al 5% (Duac®) que resulta más eficaz que, por ejemplo, el adapaleno en monoterapia, tanto en lesiones inflamatorias como no inflamatorias, sin incrementar los efectos adversos22.
Novedades en el tratamiento sistémico del acné
Los tratamientos sistémicos deben emplearse en los acnés inflamatorios de grado moderado o grave y, en general, en todo acné inflamatorio que no responda al tratamiento tópico. Estos incluyen a los antibióticos y a la isotretinoína, además del tratamiento hormonal en el caso de las mujeres.
- Antibióticos orales: han sido la base del tratamiento del acné moderado y grave durante más de 30 años3. Los más utilizados en nuestro medio son las tetraciclinas, algunos macrólidos y algo menos el trimetoprim-sulfametoxazol. Como ya se ha comentado, para evitar la aparición de resistencias se recomienda no usarlos en períodos mayores de tres meses y no combinar con antibiótico tópico simultáneamente.
- Tratamiento hormonal: el tratamiento hormonal está indicado en mujeres con acné que empeora en el período premenstrual, acné de aparición reciente que se inicia en la edad adulta, acné con lesiones inflamatorias crónicas que no responde a los antibióticos y, sobre todo, en aquellas pacientes que presentan además otras manifestaciones del síndrome SAHA (seborrea, acné, hirsutismo, alopecia). Además de los clásicos anticonceptivos utilizados como Diane®, y en los últimos años Yasmin® y Yasminelle®, recientemente se han comercializado dos nuevos: Belara® y Yazz®. El primero es una combinación de 30 μg de etinilestradiol con 2 mg de acetato de clormadinona, que en los ensayos clínicos ha demostrado ser efectivo frente al acné papulopustular femenino. Yazz® combina 3 mg de drospirenona con 30 μg de etinilestradiol administrado durante 24 días23.
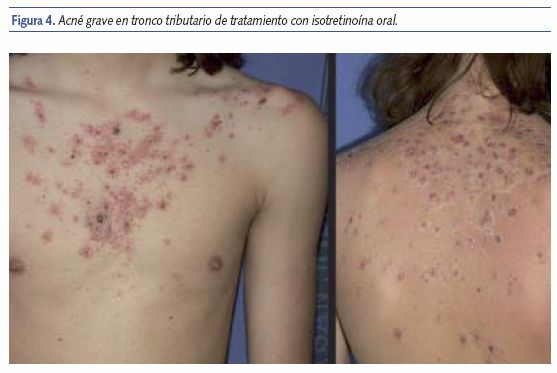
- Isotretinoína oral: es el único fármaco que actúa en los cuatro factores etiopatogénicos del acné vulgar: normaliza la queratinización folicular e inhibe la secreción sebácea, además de disminuir el crecimiento de P. acnes y la inflamación. Sus indicaciones son: (i) el acné noduloquístico (figura 4); (ii) acnés inflamatorios en los que han fracasado otros tratamientos; (iii) acnés que están dejando cicatrices; y (iv) acnés con importante repercusión psicológica. La isotretinoína oral es muy eficaz para el tratamiento del acné, pero puede producir diversos efectos secundarios (uno de los más recientemente añadidos es la depresión). No obstante, esto se ha basado en casos aislados o series de casos, mientras que la mayoría de trabajos más recientes no encuentran que la toma de isotretinoína oral se asocie a una mayor incidencia de síntomas de depresión24,25 e incluso en algunos refieren una disminución de los mismos26.
Novedades en la fototerapia del acné
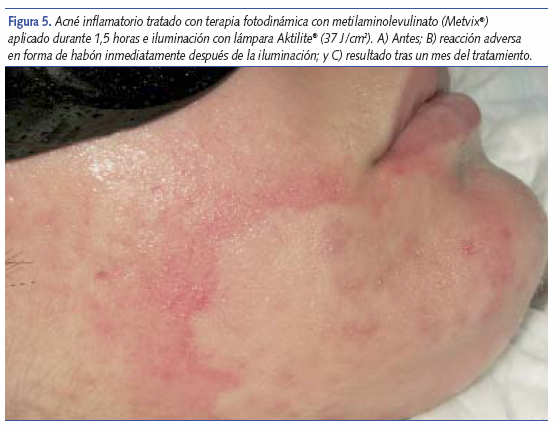
La terapia fotodinámica (TF) en el acné consiste en la administración tópica de ácido aminolevulínico (ALA) o su derivado, el metilaminolevulinato (MAL), los cuales se localizan preferentemente en los folículos pilosebáceos. Dichas sustancias se transforman mediante la vía de síntesis de las porfirinas induciendo la acumulación de protoporfirina IX, que es fotosensible. De esta forma, al iluminar con luz azul (410 nm) o roja (630 nm) y en presencia de oxígeno, se produce una reacción que mejora el acné. La TF es útil únicamente en el acné inflamatorio, no en el comedoniano y superior al tratamiento solo con luz27. Parece que tiempos de incubación del ALA o el MAL igual o menores a 90 minutos, un intervalo entre sesiones de 2 a 4 semanas y un número de 2 a 4 tratamientos son los mejores parámetros para optimizar los resultados, minimizando los efectos secundarios (edema, eritema, inflamación y más excepcionalmente formación de costras, pústulas e hiperpigmentaciones residuales)27,28 (figura 5). No obstante, y aunque la fototerapia y la terapia fotodinámica en el acné parecen útiles, se necesitan más estudios para establecer unas pautas óptimas basadas en la evidencia.
Novedades en el tratamiento de las lesiones residuales
Existen una gran cantidad de tratamientos cosméticos para las lesiones cicatriciales del acné. Desde los peelings químicos, la dermoabrasión o el uso de los láseres resurfasing y otros tipos de láser hasta la aplicación de materiales de relleno. Profundizar en las bondades y los avances en estas técnicas se escapa del objetivo de este artículo.
La importancia del tratamiento de mantenimiento
Es fundamental realizar un tratamiento de mantenimiento en el acné para que la mejoría obtenida sea duradera y evitar la recaída. Probablemente los retinoides tópicos son la mejor sustancia a utilizar para ello, ya que previenen la aparición de comendones y de lesiones inflamatorias. Si se quiere además un efecto antimicrobiano, la adición del peróxido de benzoilo sería de elección (nivel V de evidencia)4.
Terapias futuras en el acné
Entre los nuevos tratamientos para el acné en fase experimental están el ácido picolínico tópico, las sales de cinc sistémicas o la limeciclina, un nuevo antibiótico oral29. Uno de los más próximos a su comercialización es el gel de dapsona al 5% (Aczone®) con propiedades antibacterianas y antiinflamatorias, lo que lo hace especialmente eficaz en el acné inflamatorio. Los ensayos clínicos en fase IV están en marcha para confirmar su seguridad30,31.
Las vacunas frente a P. acnes son otra vía de experimentación. Se basan en el papel que desempeña en la patogenia del acné la respuesta del huésped frente a P. acnes. Así, inmunizando intranasalmente a ratones, estos desarrollaron anticuerpos específicos contra al microorganismo consiguiendo la resolución de las lesiones inflamatorias cutáneas32.
Conclusiones
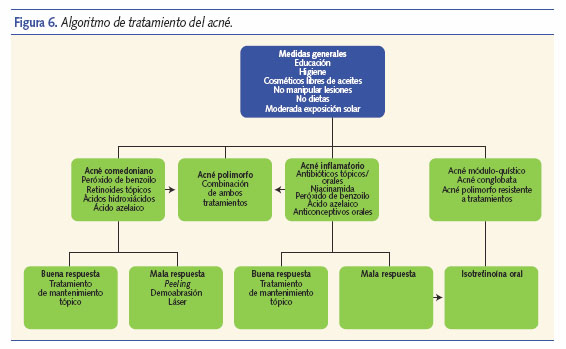
En la actualidad, disponemos de una amplia gama de tratamientos que, ya sea en monoterapia o de forma combinada, nos permiten tratar de forma efectiva a nuestros pacientes con acné (figura 6). No obstante, pese a que el acné es una de las dermatosis que más influyen en la calidad de vida de los adolescentes, tanto los estudios como nuestra propia experiencia nos dicen que la adherencia al tratamiento es baja, especialmente al tópico. Es fundamental que preguntemos a nuestros pacientes cómo realizan su tratamiento, sobre todo si la respuesta al mismo ha sido escasa, y conocer los motivos del no cumplimiento: “el tratamiento me irrita”, “me resulta engorrosa su aplicación”, “me mancha la ropa”, “no me gusta ponerme cremas”, son algunas de las contestaciones más frecuentes. Nuestro papel no es sencillo, ya que no solo debemos elegir los principios activos más adecuados para cada tipo de acné, sino considerar las preferencias y expectativas de cada paciente, solo así nuestro tratamiento tendrá posibilidades de éxito.
Bibliografía
- Gollnick H, Finlay A, Shear N. Can we define acne as a chronic disease? If so, how and when? Am J Clin Dermatol. 2008;9:279-84.
- Fried R, Wechsler A. Psychological problems in the acne patient. Dermatol Ther. 2006;19:237-40.
- Strauss J, Krowchuk D, Leyden J, Lucky A, Shalita A, Siegfried E, et al. Guidelines of care for acne vulgaris management. J Am Acad Dermatol. 2007;56:651-63.
- Thiboutot D, Gollnick H, Bettoli V, Dréno B, Kang S, Leyden J, et al. New insights into the management of acne: an update from the Global Alliance to Improve Outcomes in Acne group. J Am Acad Dermatol. 2009;60(5 Suppl):s1-s50.
- Goulden V, McGeown C, Cunliffe W. The familial risk of adult acne: a comparison between first-degree relatives of affected and unaffected individuals. Br J Dermatol. 1999;141:297-300.
- Bataille V, Snieder H, MacGregor A, Sasieni P, Spector T. The influence of genetics and environmental factors in the pathogenesis of acne: a twin study of acne in women. J Invest Dermatol. 2002;119:1317-22.
- Jeremy A, Holland D, Roberts S, Thomson K, Cunliffe W. Inflammatory events are involved in acne lesion initiation. J Invest Dermatol. 2003;121:20-7.
- Holland D, Jeremy A. The role of inflammation in the pathogenesis of acne and acne scarring. Semin Cutan Med Surg. 2005;24:79-83.
- Do T, Zarkhin S, Orringer J, Nemeth S, Hamilton T, Sachs D, et al. Computer-assisted alignment and tracking of acne lesions indicate that most inflammatory lesions arise from come-dones and de novo. J Am Acad Dermatol. 2008;58:603-8.
- Bhambri S, Del Rosso J, Bhambri A. Pathogenesis of acne vulgaris: recent advances. J Drugs Dermatol. 2009;8:615-8.
- Kim J, Ochoa M, Krutzik S, Takeuchi O, Uematsu S, Legaspi A, et al. Activation of toll-like receptor 2 in acne triggers inflammatory cytokine responses. J Immunol. 2002;169:1535-41.
- Wille J, Kydonieus A. Palmitoleic acid isomer (C16:1delta6) in human skin sebum is effective against gram-positive bacteria. Skin Pharmacol Appl Skin Physiol.16:176-87.
- Zouboulis C. Acne and sebaceous gland function. Clin Dermatol. 2004;22:360-6.
- Zouboulis C, Böhm M. Neuroendocrine regulation of sebocytes a pathogenetic link between stress and acne. Exp Dermatol. 2004;13 Suppl 4:s31-s35.
- Burkhart C, Burkhart C. Expanding the microcomedone theory and acne therapeutics: Propionibacterium acnes biofilm produces biological glue that holds corneocytes together to form plug. J Am Acad Dermatol. 2007;57:722-4.
- Adebamowo C, Spiegelman D, Berkey C, Danby F, Rockett H, Colditz G, et al. Milk consumption and acne in teenaged boys. J Am Acad Dermatol. 2008;58:787-93.
- Oprica C, Löfmark S, Lund B, Edlund C, Emtestam L, Nord C. Genetic basis of resistance in Propionibacterium acnes strains isolated from di-verse types of infection in different European countries. Anaerobe. 2005;11:137-43.
- Tan J. Adapalene 0.1% and benzoyl peroxide 2.5%: a novel combination for treatment of acne vulgaris. Skin Therapy Lett. 14:4-5.
- Gollnick H, Draelos Z, Glenn M, Rosoph L, Kaszuba A, Cornelison R, et al. Adapalene-benzoyl peroxide, a unique fixed-dose combination topical gel for the treatment of acne vulgaris: a transatlantic, randomized, double-blind, controlled study in 1670 patients. Br J Dermatol. 2009 May 21 [Epub ahead of print].
- Glass D, Boorman G, Stables G, Cunliffe W, Goode K. A placebo-controlled clinical trial to compare a gel containing a combination of isotretinoin (0.05%) and erythromycin (2%) with gels containing isotretinoin (0.05%) or erythromycin (2%) alone in the topical treatment of acne vulgaris. Dermatology. 1999;199:242-7.
- Sagransky M, Yentzer B, Feldman S. Benzoyl peroxide: a review of its current use in the treatment of acne vulgaris. Expert Opin Pharmacother. 2009;10:2555-62.
- Ko H, Song M, Seo S, Oh C, Kwon K, Kim M. Prospective, open-label, comparative study of clindamycin 1%/benzoyl peroxide 5% gel with adapalene 0.1% gel in Asian acne patients: efficacy and tolerability. J Eur Acad Dermatol Venereol. 2009;23:245-50.
- Maloney J, Dietze PJ, Watson D, Niknian M, Lee-Rugh S, Sampson-Landers C, et al. A randomized controlled trial of a low-dose combined oral contraceptive containing 3 mg drospirenone plus 20 microg ethinylestradiol in the treatment of acne vulgaris: lesion counts, investigator ratings and subject self-assessment. J Drugs Dermatol. 2009;8(9):837-44.
- Bozdag K, Gulseren S, Guven F, Cam B. Evaluation of depressive symptoms in acne patients treated with isotretinoin. J Dermatolog Treat. 2009:1-4.
- Cohen J, Adams S, Patten S. No association found between patients receiving isotretinoin for acne and the development of depression in a Canadian prospective cohort. Can J Clin Pharmacol. 2007;14(2):e227-33.
- Chia C, Lane W, Chibnall J, Allen A, Siegfried E. Isotretinoin therapy and mood changes in adolescents with moderate to severe acne: a cohort study. Arch Dermatol. 2005;141(5):557-60.
- Taylor M, Gonzalez M. The practicalities of photodynamic therapy in acne vulgaris. Br J Dermatol. 2009;160(6):1140-8.
- Haedersdal M, Togsverd-Bo K, Wiegell S, Wulf H. Long-pulsed dye laser versus long-pulsed dye laser-assisted photodynamic therapy for acne vulgaris: a randomized controlled trial. J Am Acad Dermatol. 2008;58(3):387-94.
- James K, Burkhart C, Morrell D. Emerging drugs for acne. Expert Opin Emerg Drugs. 2009 Sep 22.
- Scheinfeld N. Aczone, a topical gel formulation of the antibacterial, anti-inflammatory dapsone for the treatment of acne. Curr Opin Investig Drugs. 2009;10(5):474-81.
- Stotland M, Shalita A, Kissling R. Dapsone 5% gel: a review of its efficacy and safety in the treatment of acne vulgaris. Am J Clin Dermatol. 2009;10(4):221-7.
- Kim J. Acne vaccines: therapeutic option for the treatment of acne vulgaris? J Invest Dermatol. 2008;128(10):2353-4.
CONFLICTO DE INTERESES
La autora declara no presentar posibles conflictos de intereses en relación con la preparación y publicación de este artículo.
Comentarios
Este artículo aún no tiene comentarios.














