Vol. 26 - Num. 101
Notas clínicas
Bronquiolitis obliterante posinfecciosa secundaria a adenovirus
Sara Beltrán Garcíaa, Elena Aranda Conchellob, Carlos Martín de Vicentec, Mercedes Odriozola Grijalbac, Mercedes Cemeli Canoa
aPediatra. CS Valdespartera. Zaragoza. España.
bServicio de Pediatría. Hospital Universitario Materno Infantil Miguel Servet. Zaragoza. España.
cServicio de Neumología Pediátrica. Hospital Materno Infantil Miguel Servet. Zaragoza. España.
Correspondencia: S Beltrán. Correo electrónico: sarabeltran25@hotmail.com
Cómo citar este artículo: Beltrán García S, Aranda Conchello E, Martín de Vicente C, Odriozola Grijalba M, Cemeli Cano M. Bronquiolitis obliterante posinfecciosa secundaria a adenovirus . Rev Pediatr Aten Primaria. 2024;26:81-4. https://doi.org/10.60147/8ef93f7f
Publicado en Internet: 21-02-2024 - Número de visitas: 2734
Resumen
La bronquiolitis obliterante es una rara enfermedad respiratoria obstructiva crónica, secundaria a una agresión de las vías respiratorias inferiores que provoca inflamación y obliteración, parcial o total, de las mismas. Existen diferentes causas que la provocan, siendo la infecciosa la más frecuente en Pediatría, principalmente, por adenovirus.
Se presenta el caso de un lactante varón de 18 meses de edad, con el antecedente de ingreso a los 8 meses en la unidad de cuidados intensivos pediátricos por bronquitis secundaria a virus respiratorio sincitial y adenovirus. Posteriormente a este episodio, presenta de forma persistente dificultad respiratoria y auscultación pulmonar patológica. La tomografía computarizada pulmonar de alta resolución muestra patrón en mosaico con áreas de atrapamiento aéreo y disminución del calibre vascular en las zonas afectas, hallazgos sugestivos de bronquiolitis obliterante.
Palabras clave
● Adenovirus ● Bronquiolitis obliterante ● PosinfecciosaINTRODUCCIÓN
La bronquiolitis obliterante (BO) es una enfermedad respiratoria obstructiva crónica poco frecuente, causada por una agresión de las vías respiratorias inferiores que provoca inflamación y obliteración, parcial o total, de las mismas1.
En Pediatría, dentro de las diversas etiologías destacan la enfermedad injerto contra huésped tras trasplante alogénico de médula ósea, el rechazo crónico de trasplante pulmonar y la posinfecciosa, siendo esta última la más frecuente de todas ellas. El adenovirus (ADV) ha sido descrito como el principal agente infeccioso responsable, en concreto, los serotipos 1, 3, 5, 7, 11 y 21, aunque también se han encontrado casos por virus respiratorio sincitial (VRS), virus influenza, parainfluenza, virus herpes simple, citomegalovirus, virus de la inmunodeficiencia humana (VIH), sarampión, Mycoplasma pneumoniae, Legionella pneumoniae y Bordetella pertussis1,2.
A continuación, se presenta el caso de un lactante de 18 meses de edad que tras infección grave por ADV evolucionó a una bronquiolitis obliterante.
CASO CLÍNICO
Lactante varón de 18 meses, sin antecedentes perinatales de interés, que a los 44 días de vida presentó una bronquiolitis leve que no requirió oxigenoterapia ni ingreso. Posteriormente, a los 4 y 8 meses de edad, precisó dos ingresos por bronquitis aguda en los que se aisló VRS como agente causal y coinfección por ADV en el segundo de ellos. En este último fueron necesarios tres días en unidad de cuidados intensivos pediátricos (UCIP) para ventilación mecánica no invasiva, dada la gravedad del cuadro respiratorio. Se realizó una radiografía de tórax en la que se observó engrosamiento peribronquial, de predominio perihiliar, sin evidenciarse focos de condensación neumónica ni derrame pleural.
En el seguimiento en la consulta de Atención Primaria, se objetiva la presencia y persistencia de distrés respiratorio y auscultación patológica con roncus y sibilantes dispersos en las bases pulmonares que persisten tras meses de tratamiento con broncodilatadores inhalados, budesonida inhalada y montelukast vía oral. Fue derivado para valoración especializada por Neumología Pediátrica, que solicitó tomografía computarizada (TC) pulmonar de alta resolución, apreciándose “patrón en mosaico” con áreas de atrapamiento aéreo de predominio en ambos lóbulos inferiores y en lóbulo superior derecho (Figura 1), combinadas con áreas de pulmón normal y atelectasia basal derecha paravertebral con finas bronquiectasias por tracción, todo ello compatible con el diagnóstico de BO. Ante los hallazgos de la TC, se continúa tratamiento con budesonida inhalada a dosis medias, montelukast oral y se añade azitromicina oral 3 días por semana como agente antiinflamatorio. Clínicamente, presenta buena evolución con desaparición del distrés respiratorio, mejoría de la ventilación pulmonar y con saturaciones de oxígeno normales.
| Figura 1. “Patrón en mosaico”. Áreas de hiperclaridad (flechas rojas) de afectación de bronquio fino, combinadas con áreas normales |
|---|
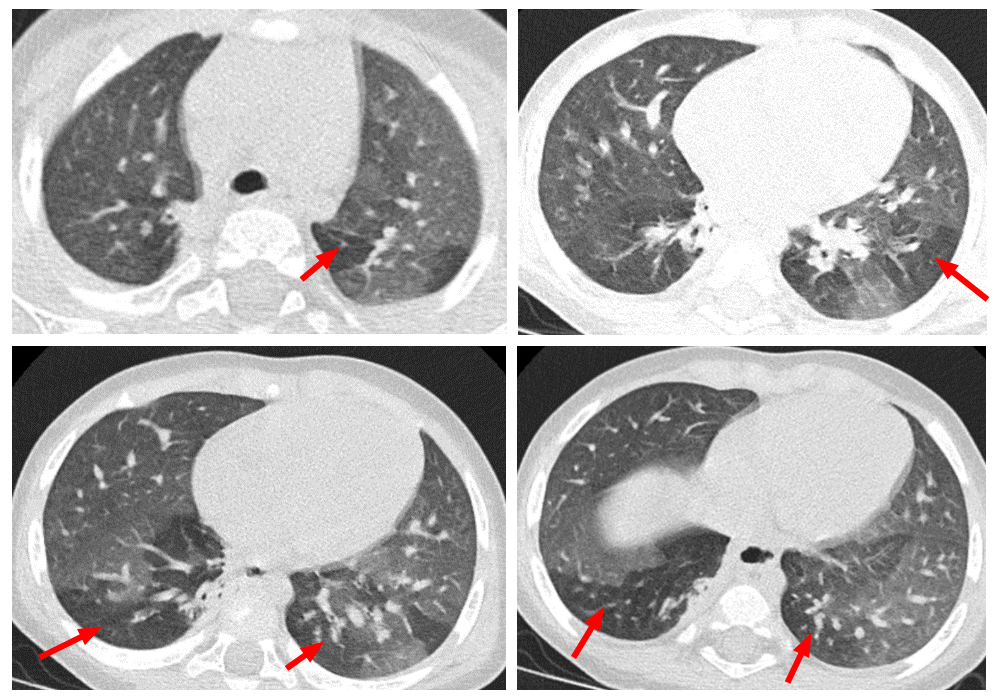 |

DISCUSIÓN
La BO es una neumopatía infrecuente en Pediatría, consecuencia de un daño provocado por diversos agentes en las vías respiratorias inferiores de pequeño calibre. La causa pediátrica más frecuente es la posinfecciosa, principalmente por adenovirus. Corresponde al resultado final de la respuesta inflamatoria inducida por una agresión en el tracto respiratorio inferior, con independencia del origen de la misma. En un primer momento, se produce una disfunción de las células epiteliales con retención de exudado que activa la proliferación y el depósito intraluminal de colágeno y mucopolisacáridos. Esta situación genera cicatrices que evolucionan hacia la obliteración de las pequeñas vías aéreas1.
Dentro de la BO se distinguen dos tipos: la BO proliferativa, caracterizada por ocupación de la pequeña vía aérea por acúmulos de tejido de granulación, que cuando se acompaña de afectación alveolar se define como BO con neumonía organizada (BONO); y la BO constrictiva, caracterizada por fibrosis peribronquiolar con distintos grados de obliteración luminal2.
Existe una mayor prevalencia de BO posinfecciosa en determinadas zonas como en el hemisferio sur, la cual fue estudiada por Teper et al. concluyendo una mayor presencia del alelo HLA DR8-DQB1*0302 en los pacientes afectos3. Por otra parte, Oliveira et al. propusieron la posibilidad de que exista cierta relación causa-efecto entre el déficit de alfa-1-antitripsina y la BO posinfecciosa, aún pendiente de clarificar en futuros estudios4.
La clínica de la BO posinfecciosa varía en función del grado y la extensión de la afectación bronquial, pudiendo ser desde asintomática hasta dar la clínica típica de BO con auscultación patológica persistente con subcrepitantes y sibilancias, disnea, hipoxemia, taquipnea y tos productiva persistente5. La sospecha debe aparecer ante la presencia de esta sintomatología de manera crónica, con una duración superior a 4-8 semanas, junto con antecedentes de infección respiratoria aguda, especialmente si es grave, en edad preescolar. La probabilidad aumenta si dicha infección requirió ingreso, oxigenoterapia y ventilación mecánica. En nuestro caso, la persistencia durante meses de dificultad respiratoria y auscultación patológica y el antecedente de ingreso en UCIP por ADV fue lo que hizo sospechar la existencia de la enfermedad. En situaciones avanzadas puede presentar fallo de medro, aumento del diámetro torácico anteroposterior, acropaquias e hipertensión pulmonar secundaria1.
Para realizar el diagnóstico de BO posinfecciosa, tal y como sucedió en nuestro paciente, se requiere la presencia de una clínica típica persistente, de una infección respiratoria aguda previa (con aislamiento o no de agente infeccioso) y hallazgos sugestivos en la TC de alta resolución pulmonar del “patrón en mosaico”, atrapamiento aéreo, disminución de la perfusión en áreas hipoventiladas, bronquiectasias y atelectasias. En pacientes colaboradores las pruebas de función pulmonar demuestran una obstrucción fija al flujo aéreo. Es necesario excluir otras patologías como asma, fibrosis quística, tuberculosis, aspiración de cuerpo extraño, inmunodeficiencias y déficit de alfa-1-antitripsina, entre otras4. La biopsia pulmonar se reserva a aquellos casos en los que existen dudas diagnósticas6. El síndrome de Swyer-James-MacLeod, también conocido como pulmón hiperclaro, es una forma de BO posinfecciosa caracterizada por afectación de un solo pulmón o lóbulo7.
Una vez establecido el daño pulmonar irreversible, el tratamiento es fundamentalmente de soporte: evitar exposición a tabaco y agentes irritantes ambientales, vacunación para prevenir las infecciones respiratorias (vacuna antineumocócica y gripe estacional), soporte nutricional adecuado, fisioterapia respiratoria, oxigenoterapia si hipoxemia y tratamiento del reflujo gastroesofágico. En cuanto al tratamiento farmacológico, se pueden emplear broncodilatadores, antibioterapia, especialmente de la familia de los macrólidos por su actividad antiinflamatoria e inmunomoduladora y corticoterapia5. Con respecto a esta última, se ha visto que, si se inicia en la fase aguda antes de que el daño pulmonar esté establecido, puede disminuir la respuesta inflamatoria y la progresión de la enfermedad. Se están estudiando los beneficios del empleo de corticoides intravenosos en pulsos frente a la vía oral para evitar los efectos secundarios8.
El pronóstico de la BO posinfecciosa depende de varios factores como la causa, la velocidad de progresión, las comorbilidades y la colonización bacteriana crónica. Se ha visto cierta tendencia a la estabilización clínica durante la evolución de la enfermedad favorecida por el crecimiento, con disminución en la frecuencia y en la gravedad de las exacerbaciones, así como una menor tasa de mortalidad que por otras causas de BO1. Asimismo, se ha asociado una mayor edad al diagnóstico y la presencia de atopia con valores de IgE elevados en sangre periférica a peor pronóstico2.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
RESPONSABILIDAD DE LOS AUTORES
Todos los autores han contribuido de forma equivalente en la elaboración del manuscrito publicado. Los autores han remitido un formulario de consentimiento de los padres/tutores para publicar información de su hijo/a.
ABREVIATURAS
ADV: adenovirus · BO: bronquiolitis obliterante · BONO: bronquiolitis obliterante con neumonía organizada · TC: tomografía computarizada · VIH: virus de la inmunodeficiencia humana · VRS: virus respiratorio sincitial.
BIBLIOGRAFÍA
- Velasco González V, Delgado Pellecín I, Selva Folch B. Bronquiolitis obliterante. Protoc diagn ter pediatr. 2017;1:115-26.
- Sardón O, Pérez-Yarza EG, Aldasoro A, Corcuera P, Mintegui J, Korta J. Bronquiolitis obliterante. Evolución a medio plazo. An Pediatr (Barc). 2012;76: 58-64. https://doi.org/10.1016/j.anpedi.2011.10.012
- Teper AM, Marcos CY, Theiler G, Colom AJ, Fainboim l. Association between HLA and the incidence of bronchiolitis obliterans in Argentina (abstract). Am J Respir Crit Care Med. 2004;169:382.
- Oliveira K, Cardoso J, Torres T, Carvalho I. Bronquiolitis obliterante posinfecciosa en niños con deficiencia de α1-antitripsina. An Pediatr (Barc). 2013;79: 130-132. https://doi.org/10.1016/j.anpedi.2013.01.005
- Fernández Manso B, Albañil Ballesteros MR, Zafra Anta MA. Auscultación patológica persistente: no todo son broncoespasmos. Rev Pediatr Aten Primaria. 2019;21:173-9.
- Comité Nacional de Neumonología. Bronquiolitis obliterante posinfecciosa. Arch Argent Pediatr. 2018;116: S48: S58. http://dx.doi.org/10.5546/aap.2018.S48
- Echávarri Olavarría F, Mazagatos Angulo D, Notario Muñoz C, Patiño Hernández O. Síndrome de Swyer-James-MacLeod. Presentación de 2 casos y consideraciones clínicas. An Pediatr (Barc). 2014;81: e24-e27. https://doi.org/10.1016/j.anpedi.2014.01.021
- Cordero Oñate l, Santana Jiménez M, Vásquez Pérez S. Bronquiolitis Obliterante como secuela de infección por Adenovirus. Presentación de caso, Hospital Infantil Dr. Robert Reid Cabral. Ciencia y Salud. 2020;4: 109-114. https://doi.org/10.22206/cysa.2020.v4i2.pp109-114
Comentarios
Este artículo aún no tiene comentarios.





