Vol. 22 - Num. 86
Grupo PrevInfad/PAPPS Infancia y Adolescencia
Cribado de la depresión mayor en la infancia y adolescencia (parte 1)
Ana Gallego Iborraa, Jaime García Aguadob, Carmen Rosa Pallás Alonsoc, Álvaro Rando Diegod, M.ª José San Miguel Muñoze, Francisco Javier Sánchez Ruiz-Cabellof, Julia Colomer Revueltag, Olga Cortés Ricoh, M.ª Jesús Esparza Olcinab, José Galbe Sánchez-Venturai, José M.ª Mengual Gilj
aPediatra. CS Trinidad. Málaga. España.
bPediatra. Madrid. España.
cServicio de Neonatología. Hospital Universitario 12 de Octubre. Madrid. España.
dPediatra. CS Mejorada del Campo. Velilla de San Antonio. Madrid. España.
ePediatra. CS Paterna. Valencia. España.
fPediatra. CS Zaidín Sur. Granada. España.
gDepartamento de Pediatría, Obstetricia y Ginecología. Unidad de Pediatría. Universidad de Valencia. Valencia. España.
hPediatra. CS Canillejas. Madrid. España.
iPediatra. CS Torrero La Paz. Zaragoza. España.
jPediatra. CS Delicias Sur. Zaragoza. España.
Correspondencia: A Gallego. Correo electrónico: anagallegoiborra@gmail.com
Cómo citar este artículo: Gallego Iborra A, García Aguado J, Pallás Alonso CR, Rando Diego A, San Miguel Muñoz MJ, Sánchez Ruiz-Cabello FJ, et al. Cribado de la depresión mayor en la infancia y adolescencia (parte 1). Rev Pediatr Aten Primaria. 2020;22:195-206.
Publicado en Internet: 11-06-2020 - Número de visitas: 12100
Resumen
El síndrome depresivo que aparece durante la infancia o la adolescencia tiende a seguir un curso crónico, con alta probabilidad de permanecer en la edad adulta. Su sintomatología repercute en la vida diaria del menor y, en el caso de la depresión mayor, supone un riesgo para la aparición de conducta suicida. Dada la variabilidad de sus manifestaciones clínicas y las dificultades en el diagnóstico, se plantea la posible utilidad del uso de cuestionarios de cribado en la población infantil y adolescente, a partir de un análisis del rendimiento de estos y de la eficacia de las medidas terapéuticas actuales.
El presente trabajo se ha dividido en dos partes, y al final de este se recopilan las recomendaciones de distintos grupos de trabajo y tras el análisis de la evidencia, las recomendaciones que el grupo PrevInfad ha consensuado para la consulta de los pediatras en Atención Primaria.
Palabras clave
● Cribado ● Cuestionarios ● DepresiónINTRODUCCIÓN
Los trastornos depresivos afectan a personas de cualquier edad, nivel cultural o económico y suponen un gran coste para el individuo, la familia, la comunidad y el sistema sanitario.
Cuando aparecen durante la infancia y adolescencia, tienden a adoptar un curso crónico, con recurrencias y un riesgo de 2 a 4 veces mayor de padecer depresión durante la edad adulta1. En las últimas décadas, se ha observado que con cada generación aumenta el riesgo de aparición de depresión a una edad cada vez más temprana2. Cuanto menor sea la edad de aparición, mayor será la gravedad3,4, la afectación funcional5 y la tendencia a la cronicidad6.
La depresión tiene un gran impacto negativo sobre el desarrollo personal de los niños, su rendimiento escolar y el establecimiento de relaciones sociales. Se asocia con la aparición de conductas de riesgo, aumento de la agresividad y de la violencia, conductas delictivas, trastornos de la conducta alimentaria y otros trastornos psiquiátricos7. En caso de no recibir tratamiento, el 10% de los niños y adolescentes se recuperan del episodio depresivo en tres meses, pero en el 50% se mantiene al menos un año y a los 24 meses permanece en un 20-30%. De los que se recuperan del evento inicial, el 46% sufrirá una recaída. Por ello, la depresión debería considerarse en un número importante de casos como una enfermedad crónica con remisiones y recurrencias.
Además, la depresión mayor (DM) es el principal factor de riesgo de suicidio entre adolescentes8, que a su vez es, según la Organización Mundial de la Salud, la segunda causa de muerte entre los jóvenes de 15 a 29 años.
Los trastornos depresivos forman un continuo que va desde la tristeza normal, pasando por la distimia o ánimo depresivo, hasta DM, entidad de impacto personal y de riesgo para otras patologías, por lo que será de interés su prevención o cuando menos su detección precoz.
Según el Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-V), para el diagnóstico de DM deben estar presentes al menos cinco síntomas de nueve durante dos semanas, siendo al menos uno de ellos humor triste o irritable o pérdida de interés o placer con actividades que previamente resultaban satisfactorias (Tabla 1)9. Estos últimos serían los síntomas claves, mientras que el resto (disminución de la concentración, de la autoestima, ideas de culpabilidad, pesimismo sobre el futuro, trastornos del sueño o el apetito o ideas o actos autolesivos) serían los síntomas asociados. En contraste con los adultos, en los niños la irritabilidad más que la tristeza puede ser el síntoma anímico predominante10.
| Tabla 1. Criterios diagnósticos de depresión mayor según el DSM V9 |
|---|
|
A. Cinco (o más) de los síntomas siguientes han estado presentes durante el mismo periodo de dos semanas y representan un cambio de funcionamiento previo; al menos uno de los síntomas es 1) estado de ánimo depresivo o 2) pérdida de interés o de placer.
|
|
B. Los síntomas causan malestar clínicamente significativo o deterioro en lo social, laboral u otras áreas importantes del funcionamiento |
|
C. El episodio no se puede atribuir a los efectos fisiológicos de una sustancia o de otra afección médica |
|
D. El episodio de depresión mayor no se explica mejor por un trastorno esquizoafectivo, esquizofrenia, trastorno esquizofreniforme, trastorno delirante, u otro trastorno especificado o no especificado del espectro de la esquizofrenia y otros trastornos psicóticos |
|
E. Nunca ha habido un episodio maniaco o hipomaniaco |

El episodio depresivo puede ser calificado como leve, moderado o grave en función del número de síntomas, del grado de afectación funcional y del riesgo de conducta suicida.
Aunque no son necesarios para el desarrollo de DM, existen determinados factores en cuya presencia el riesgo se incrementa11:
- Individuales: historia previa de episodio depresivo, historia familiar de enfermedad psiquiátrica, enfermedades crónicas (especialmente si el tratamiento o la sintomatología afectan a la calidad de vida), trastorno del neurodesarrollo, discapacidad, estilo cognitivo negativo, autodestructivo o rumiante.
- Familiares: familias disruptivas, violencia doméstica, padres excesivamente punitivos o por el contrario excesivamente laxos, padres depresivos, eventos repentinos estresantes (muerte, enfermedad grave o separación).
- Sociales: ausencia de relación con iguales, ser acosado o acosador, desacuerdos frecuentes con amigos cercanos, exceso de horas de pantalla (más de cinco horas al día de conexión a internet o videojuegos parecen ser factores de riesgo para la depresión y el suicidio)12. En España, en el año 2017 se denunciaron 1054 casos de acoso escolar, siendo la franja de edad con más frecuencia entre los 12 y 14 años. Parece que la incidencia de conducta suicida es comparable entre acoso y ciberacoso, tanto para el acosado como para el acosador13.
- Grupos vulnerables: adoptados, institucionalizados, minorías sexuales, víctimas de desastres humanitarios.
Los niños y adolescentes que desarrollan DM suelen tener al menos dos factores de riesgo y, en la mayoría de los casos, tres o más. En personas con factores de riesgo, sucesos vitales estresantes precipitan el primer episodio en el 50-70% de los casos14.
El estudio ROOTS15 analizó la interacción de factores genéticos, marcadores biológicos u hormonales y de comportamiento, en relación con el desarrollo de enfermedad mental, mediante el seguimiento longitudinal de una cohorte de adolescentes. Después de diez años de seguimiento, niños que a los 14 años tenían niveles bajos de cortisol y síntomas subliminales depresivos habían desarrollado con más frecuencia depresión mayor a los 17 años. Por otra parte, niños que con menos de seis años habían vivido un acontecimiento vital estresante, desarrollaban con más frecuencia depresión a los 14 años si eran portadores del alelo corto del gen del transportador de serotonina.
Habría por tanto una predisposición genética, por ahora no modificable, sobre la que actúan factores ambientales. En una revisión de estudios de factores susceptibles de modificación16, se encontró que hábitos de consumo de drogas ilegales, alcohol o tabaco tenían un efecto pequeño pero significativo sobre el desarrollo de síntomas depresivos, por lo que reducir dichos hábitos podría evitar la aparición de DM. No queda claro el efecto del consumo: si se trataría de un efecto neurotóxico directo o sería por el efecto deletéreo sobre el rendimiento académico o las relaciones sociales, lo que en sí mismo sería un factor de riesgo, o bien que el adolescente con síntomas depresivos sería más proclive al consumo.
MAGNITUD DEL PROBLEMA
Las tasas informadas de DM en niños y adolescentes son muy variables, dependiendo fundamentalmente de la procedencia de la muestra o de la definición de caso.
En EE. UU., según la encuesta nacional de salud y abuso de drogas de 2011, se estimó una prevalencia en adolescentes de 12 a 17 años de en torno al 8%. En cuanto a niños, la prevalencia fue del 2,8% entre los menores de 13 años17. En la siguiente edición de la encuesta, del año 2015, se detectó entre los adolescentes un aumento de la prevalencia, situándose en un 11,3%18.
En Canadá, una encuesta de 2012 encontró un 8,2% de jóvenes entre 15 y 24 años con depresión19. Basándose en información aportada por los padres, el 1,1% de los menores de 12 años australianos cumplen criterios de DM, y el 5% de los adolescentes; al recoger datos a través de cuestionarios autocumplimentados, la prevalencia en adolescentes es del 7%20.
En el año 2012 se publicó un estudio europeo21 en el que se recogieron datos de 12 395 adolescentes con una edad media de 14,8 años, pertenecientes a siete países. Las tasas de prevalencia oscilaron desde el 7,1% de Hungría hasta el 19,4% de Israel. En España, la prevalencia fue de 8,6%.
En nuestro país se han llevado a cabo en los últimos años estudios de prevalencia en distintas comunidades autónomas, recogiendo datos a través de cuestionarios7. Utilizando el mismo cuestionario y en el mismo grupo de edad (de 12 a 16 años), en el año 2005 en Castilla-La Mancha encontraron un 1,8% de DM grave, mientras que en el año 2015 en el País Vasco las cifras llegaron al 3,8%. Equiparando también cuestionarios, en el año 2013 en Cataluña se encontró en adolescentes de 14 a 16 años una prevalencia de DM moderada-grave del 9,4% (6,9% moderada y 2,5% grave), mientras que al año siguiente en Navarra los adolescentes entre 14 y 18 años presentaron un 8,7% de cuadros moderados-graves (5,9% moderados y 2,8% graves).
El estudio más reciente de prevalencia de DM llevado a cabo en España22 encontró en niños en edad escolar (media de edad 10,2 años) una prevalencia de 1,6% (intervalo de confianza del 95% [IC 95] 0,9 a 2,2), mientras que la prevalencia encontrada de niños con síntomas depresivos sin llegar a cumplir criterios de DM fue del 3,4% (IC 95: 2,5 a 4,3). Estos datos son muy similares a los encontrados 20 años antes en la misma área urbana (Reus, Tarragona). En el 80% de los casos tenían además trastorno de ansiedad, y entre los factores de riesgo encontrados destaca la pertenencia a una familia monoparental (odds ratio [OR]: 2,7; IC 95: 1,9 a 3,9) y el haber nacido fuera de España (OR: 1,7; IC 95: 1,1 a 3,9).
Lo que sí parece claro es que la prevalencia va aumentando a lo largo de la infancia hasta la adolescencia y probablemente también a lo largo de la misma; y que niños con síntomas depresivos que no reúnen criterios diagnósticos de DM tienen alto riesgo de desarrollar un verdadero episodio depresivo durante la adolescencia.
Cuando valoramos la magnitud de la prevalencia de la depresión, se debe tener en cuenta que su complicación más devastadora es la conducta suicida.
Según datos del Instituto Nacional de Estadística23, en el año 2017 en España se suicidaron 13 niños de entre 10 y 14 años, lo que supone una tasa de 0,186/100 000 (frente a 0,11/100 000 de 2015) y 50 adolescentes de entre 15 y 19 años (tasa de 2,23/100 000). Esta última cifra supone aproximadamente 3654 años potenciales de vida perdidos (APVP). Si al menos un suicidio consumado supone 50 (o incluso 100) comportamientos suicidas, en el año 2017, en España, al menos 2500 adolescentes de entre 15 y 19 años pensaron o intentaron suicidarse, lo que significa que cada día siete adolescentes estuvieron lo suficientemente tristes como para tener comportamientos o ideas suicidas.
El 90% de los suicidios de adolescentes se produce en el marco de cuadros depresivos con factores de riesgo y el 50% de ellos habían tenido al menos una consulta en un centro sanitario en los últimos seis meses, siendo el 70% en los 12 meses previos.
Pero el 10% restante de los suicidios consumados de adolescentes en España no tienen una historia compatible con factores de riesgo, ni historia de contacto previo con salud mental24: un suceso vital estresante precipita el evento suicida sin que existiese riesgo previo conocido. En algunas series, se refiere que este perfil de adolescente suicida es el que mayores tasas tiene de final trágico (las tentativas se convierten en suicidios reales con mayor frecuencia).
En un estudio llevado a cabo en población escolar polaca de entre 16 y 19 años, se les preguntó acerca de los posibles factores que en su opinión podrían ser desencadenantes de conducta suicida25: más de la mitad pensaban que el principal factor precipitante podría ser el sentimiento de soledad al sentirse rechazados por alguien cercano a ellos.
MEDIDAS PREVENTIVAS
La prevención universal26 supondría poner en marcha estrategias de prevención a toda la población, independientemente del riesgo. Una revisión sistemática evaluó si la terapia cognitivo conductual, la terapia interpersonal u otras eran eficaces para prevenir la aparición de síntomas depresivos y de depresión en la infancia y adolescencia. Los programas preventivos dirigidos a la población general no fueron eficaces para prevenir la depresión, y tuvieron un efecto pequeño en la prevención de síntomas depresivos27.
La psicoterapia en población de riesgo puede prevenir la aparición de depresión. El efecto parece depender de la presencia de síntomas subliminales y del estado anímico de las familias28. Sin embargo, los beneficios son pequeños y no parecen durar más de un año. La mayoría de los programas se llevan a cabo en centros educativos. Tal es el caso del programa Friends for Life29, que ha demostrado una reducción de los niveles de depresión y ansiedad en el grupo de intervención, más en las niñas que en los niños; sin embargo, un año después los síntomas se habían equiparado en los dos grupos.
Un metaanálisis encontró 47 ensayos que evaluaron 32 programas escolares diferentes30; 13 programas lograron reducir síntomas subclínicos y cuatro programas redujeron el riesgo de depresión posterior; los mayores efectos se consiguieron en mujeres, en adolescentes de mayor edad, si tenían tarea para continuar fuera del colegio y si eran llevados por profesionales; los programas más cortos fueron más eficaces que los más largos (estos últimos menos atractivos para los adolescentes). No se analizó la duración del efecto. Otro metaanálisis conducido por un grupo australiano encontró pequeños efectos en la prevención de la depresión con algunos programas dirigidos a grupos de riesgo, que se mantenían al menos a los 6 y a los 12 meses; los autores concluyen que programas escolares podrían reducir el impacto de la enfermedad mental31.
Dado que la prevención primaria superaría el ámbito de la Atención Primaria pediátrica, parece lógico que el esfuerzo clínico debería enfocarse a la detección precoz. Los niños y adolescentes depresivos suelen ser consultadores frecuentes, la mayoría por motivos físicos: los más pequeños con somatizaciones o irritabilidad, y los adolescentes con alteraciones del sueño, del apetito o agitación psicomotriz. Solo el 2-3% de los casos llega por demanda psiquiátrica. Los pediatras tienden a ser muy específicos en el manejo de la enfermedad mental, pero poco sensibles (en un estudio solo detectaron el 17% de los niños con enfermedad mental)32. Según series americanas, solo uno de cada tres casos es sospechado en Atención Primaria, e incluso de los diagnosticados solo la mitad reciben tratamiento adecuado.
Diferentes estudios han puesto de manifiesto el infradiagnóstico y el infratratamiento de los episodios depresivos en la infancia y adolescencia. A pesar de que el 50% de los adolescentes acuden a consulta al menos una vez al año, rara vez el motivo de consulta es claramente un problema emocional, siendo una dificultad añadida la sintomatología menos típica que presentan los niños. Parece claro que los profesionales sanitarios encargados de la salud infantil deberían estar entrenados para detectar síntomas de depresión y evaluar aquellos que puedan estar en riesgo de desarrollarla.
Ante estas dificultades diagnósticas y la magnitud y prevalencia del problema, se plantea la posible utilización de cuestionarios de cribado como herramienta para la detección de depresión mayor en niños y adolescentes.
MARCO ANALÍTICO Y PREGUNTAS ESTRUCTURADAS
Marco analítico para la elaboración de preguntas: ver Fig. 1.
| Figura 1. Cribado de depresión mayor en niños y adolescentes |
|---|
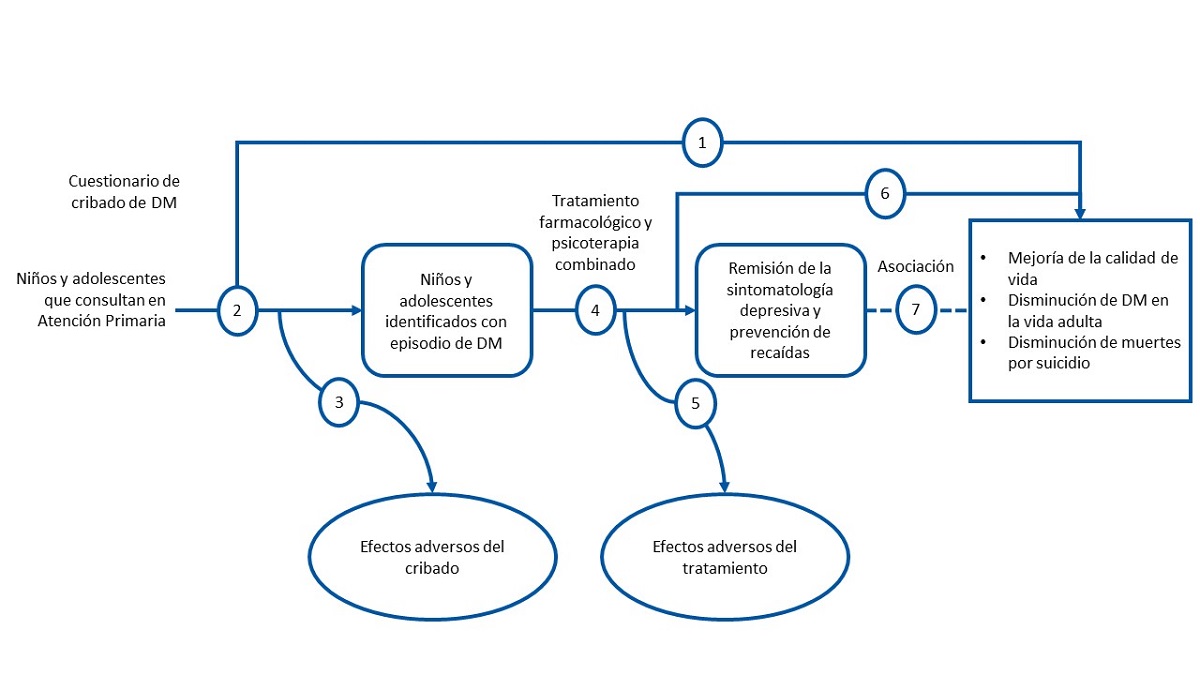 |

1. Administrar cuestionarios de cribado de depresión mayor a los niños y adolescentes que acuden a consulta en Atención Primaria, ¿mejora los resultados en salud: mejor calidad de vida, menor incidencia de depresión en la edad adulta, menos muertes por suicidio?
No se han encontrado ensayos que comparen resultados en salud en función de que los niños hubieran sido sometidos o no a cribado. Al no haber evidencia directa acerca de que el cribado disminuya la mortalidad o la morbilidad, deberemos apoyarnos en una secuencia de enlaces, definidos en las preguntas siguientes, para evaluar su beneficio potencial.
2. ¿Son instrumentos precisos los cuestionarios de cribado de depresión usados en niños y adolescentes en Atención Primaria? El uso de cuestionarios de cribado de depresión en niños y adolescentes ¿aumenta la proporción de niños diagnosticados de DM?
Los cuestionarios aplicables al cribado deben ser breves, fáciles de administrar y evaluar, fiables y válidos: identificar una proporción razonable de pacientes y una baja proporción de falsos positivos.
Existen diversos cuestionarios (Tabla 2) aplicables a distintas franjas de edad, y que en ningún caso son diagnósticos de DM, sino que siempre los posibles casos deben ser confirmados mediante entrevistas estructuradas o semiestructuradas7, que exploran el cumplimiento de los criterios diagnósticos según CIE-10 o DSM V.
| Tabla 2. Cuestionarios de depresión en niños y adolescentes | ||
|---|---|---|
| Cuestionario | Edad | Versión en castellano |
| Children’s Depression Inventory (CDI) | 7-17 años | Validado |
| Beck Depression Inventory (BDI-II) | 13 -18 años | Validado |
| Center for Epidemiological Studies-Depression Scale (CEDS-D) | 12-18 años | Validado |
| Reynolds Adolescent Depression Scale (RADS) | 13-17 años | Sin datos concluyentes |
| Children’s Depression Scale (CDS) | 8-14 años | Validado |
|
Patient Health Questionnaire-Adolescent version (PHQ-A) PHQ-9 y PHQ-2 |
13-18 años Diseñado para su utilización en Atención Primaria |
Sin datos concluyentes |
| Child Behavior Checklist (CBCL) | 4-18 años | Validado |
| Mood and Feelings Questionnaire (MFQ) | 8-18 años | Sin datos |
| Kutchen Adolescent Depression Scale (KADS) | 6-18 años | Sin datos |

Un grupo australiano33 publicó recientemente una revisión sistemática que evaluó la fiabilidad, validez y utilidad diagnóstica de distintos cuestionarios. Se incluyeron 54 estudios llevados a cabo en consultorios y escuelas, de los que solo en 24 se usaron entrevistas basadas en criterios de la CIE 10 o del DSM para la confirmación de los resultados, solo en 14 el entrevistador estaba cegado para el resultado del cuestionario y solo en 11 estudios se respetó además un tiempo estipulado máximo de una semana entre cuestionario y entrevista. Los cuestionarios analizados en la mayoría de los estudios fueron CDI, BDI, CEDS-D, y RADS.
La fiabilidad interna fue calificada de buena en conjunto (estimación combinada: 0,89; IC 95: 0,86 a 0,92). La sensibilidad (estimación combinada: 0,80; IC 95: 0,76 a 0,84) y la especificidad (estimación combinada: 0,78; IC 95: 0,74 a 0,83) fueron calificadas como moderadas, sin que la metarregresión mostrara impacto del tipo de escala. Pero los distintos estudios emplearon puntos de corte de cribado diferentes; por ejemplo, en el caso de la sensibilidad del BDI, en los distintos trabajos se utilizan puntos de corte desde 11 hasta 23, con lo cual los valores aportados no reflejan los que se alcanzarían en la práctica clínica real, ya que el valor discriminativo debe ser decidido a priori. Los valores predictivos positivo y negativo arrojaron rangos muy amplios, sin que se pudiera hacer una estimación combinada. Además, los mejores valores predictivos se obtuvieron en estudios con muestras procedentes de clínicas psiquiátricas y por tanto con escasa aplicabilidad en Atención Primaria. La precisión diagnóstica valorada mediante el análisis del área bajo la curva también fue calificada de moderada (estimación combinada: 0,86; IC 95: 0,79 a 0,92), sin encontrar impacto del tipo de escala mediante metarregresión.
La escala RADS ha sido estudiada en población española con muestra clínica y comunitaria en individuos de edades comprendidas entre los 11 y los 18 años34. En el estudio se encontró una aceptable consistencia interna, pero no analizó la validez con entrevistas estructuradas diagnósticas, sino que evaluó la validez concurrente con otro cuestionario (CDI).
Un grupo canadiense35 ha publicado una revisión sistemática de estudios de validación de cuestionarios. Una vez excluidos los de adultos, los llevados a cabo con población atendida en Psiquiatría, los que estudiaran cualquier rasgo depresivo y no específicamente depresión mayor, y aquellos que no utilizaran como prueba de referencia una entrevista estructurada de criterios diagnósticos, eligieron 17 estudios originales. Los cuestionarios cuyos datos de validez se mostraron en al menos 3 estudios fueron el Beck Depression Inventory (BDI) y el Patient Health Questionnaire-9 (PHQ-9). Solo dos identificaron punto de corte para el diagnóstico con el BDI: uno de ellos se realizó en población escolar adolescente española para la evaluación de distimia y de depresión mayor. Tras el cuestionario, un entrevistador ciego entrevistó a 290 de los 340 que habían iniciado el estudio para valorar los criterios diagnósticos según el CIE-10. Utilizando un punto de corte de 16, describen una sensibilidad de 0,9 (IC 95: 0,6 a 0,98), especificidad de 0,96 (IC 95: 0,93 a 0,98), un valor predictivo positivo (VPP) de 0,45 (IC 95: 0,26 a 0,66) y un valor predictivo negativo (VPN) de 1 (IC 95: 0,98 a 1)36. Utilizando el mismo punto de corte, en el segundo estudio37 sensibilidad y especificidad fueron similares, pero el VPP mejoró alcanzando 0,63 (IC 95: 0,31 a 0,86) y un valor predictivo negativo de 1 (IC 95: 0,98 a 1). No especifican exclusión previa de adolescentes con diagnóstico conocido de DM. El BDI-II consta de 20 preguntas En cuanto al PHQ-9, incluye el estudio de validación de Richardson comentado más adelante38.
El National Institute for Health and Clinical Excellence (NICE) recomienda el cribado rutinario de los adolescentes entre 12 y 18 años que son derivados al primer nivel de salud mental, pero no en Atención Primaria39, mediante otro cuestionario: el Mood and Feeling Questionnaire, diseñado para niños y adolescentes, con una versión larga y corta y un cuestionario para padres. No evalúa ideación suicida, y debe interpretarse en función de la edad y sexo. Área bajo curva aceptable 0,75-0,85. Parece que la combinación con mejor resultado es la versión larga a paciente y padres40.
El US Preventive Services Task Force (USPSTF)39 recomienda el cribado para DM en adolescentes mediante el BDI o el Patient Health Questionnaire for Adolescents PHQ-A, que tiene una versión larga con 9 items y otra con 2 (PHQ-9 y PHQ-2). En principio dicho cuestionario fue creado para adultos y en 2002 Johnson et al.41 crean un formulario modificado específicamente para ser usado en adolescentes en centros de Atención Primaria como método de cribado de patología psiquiátrica. En relación con su comportamiento para la detección de depresión mayor, encontraron (no aportan datos de intervalos de confianza) una sensibilidad de 0,73, especificidad de 0,94, un valor predictivo positivo de 0,56 y un valor predictivo negativo de 0,97; en el estudio de validación publicado no consta el punto de corte diagnóstico utilizado, ni datos de área bajo curva. Hay que señalar que la mayoría de la muestra cribada fue entrevistada (patrón diagnóstico de referencia) cuando habían pasado más de dos semanas.
Richardson38 posteriormente analiza el comportamiento y la validez del PHQ-9 específicamente para la depresión: utilizando un punto de corte de 11 o más puntos, la sensibilidad en adolescentes fue de 0,89, la especificidad 0,77, el valor predictivo positivo (validación mediante entrevistas diagnósticas estructuradas) fue de 0,15, el valor predictivo negativo 0,99; la razón de probabilidad positiva fue de 3,98 y la de probabilidad negativa de 0,14. Se obtuvo un área bajo curva de 0,88 (IC 95: 0,82 a 0,94). La validación se realizó mediante entrevistas diagnósticas estructuradas. Permite clasificar la gravedad del cuadro puesto que, a mayores puntuaciones, mayor grado de afectación funcional, mayores problemas psicosociales y de internalización de síntomas. La pregunta 9 explora específicamente la conducta suicida. En relación con la versión corta, PHQ-2 tiene en adolescentes una sensibilidad de 0,74 y especificidad del 0,7542.
La versión del PHQ-9 en español está validada por Diez-Quevedo43 en población ingresada de más de 18 años. Hay trabajos de validación en español en población adulta en Argentina44, Chile45 y Perú46. Existe un trabajo de grado con población de Valladolid entre 11 y 17 años; concluye que los adolescentes comprendieron las preguntas y tuvo aceptación, pero no sirve para validar puesto que no compara resultados con una prueba diagnóstica reconocida.
Como se comentó, en EE. UU. el USPSTF recomienda el cribado de depresión a todos los adolescentes que acuden a consulta. Se ha publicado un estudio de seguimiento donde evalúan la cantidad de adolescentes cribados, y los diagnósticos confirmados tras la implantación de dicha recomendación47. El cuestionario empleado fue el PHQ-9. Comparan datos de 2010, 2011 y 2012: aumentaron los cuestionarios pasados, los cuestionarios positivos, los casos diagnosticados y los falsos positivos. En el primer año, (se pasaba el cuestionario a casos seleccionados según criterio clínico) el 56% de los cuestionarios superaron el punto de corte, es decir, fueron positivos; dos años después, cuando se generaliza la aplicación de la recomendación de cribar (se multiplica por 14 la utilización del PHQ-9), el porcentaje de casos positivos pasa a ser un 19%. En el año 2010 se pasaron 162 cuestionarios y se diagnosticaron 43 casos, mientras que, en 2012, tras cribar a 2283 adolescentes, los casos confirmados fueron 134. El valor predictivo positivo pasó de un 47% a un 30%. Tras la recomendación de cribado universal, se diagnosticaron más casos, pero los falsos positivos también aumentaron. Se han publicado estudios de programas escolares de cribado llevados a cabo por enfermeras en adolescentes entre 12 y 18 años48.
En un estudio de seguimiento de pacientes que habían alcanzado el punto de corte en los test de cribado pero que no cumplían criterios diagnósticos de episodio depresivo, se les valoró clínicamente a los seis meses: el 57% mantenían síntomas depresivos y el 12% había desarrollado depresión mayor49. Dichos datos parecen sugerir que los falsos positivos se comportan como población de riesgo.
Una estrategia posible sería usar cuestionarios de cribado a población con dos o más factores de riesgo conocidos de DM, pero no se encontraron estudios en los que se valore el rendimiento de dichas pruebas en grupos de riesgo.
3. ¿Cuáles son los daños potenciales del uso de cuestionarios de cribado de depresión en niños y adolescentes?
No se encontraron estudios que evaluaran efectos secundarios o daños derivados del uso de cuestionarios de cribado. Parecen bien aceptados; los niños y adolescentes en general comprenden bien las cuestiones.
En Reino Unido, un grupo de investigadores50 ha puesto en marcha el programa Therapeutic Identification of Depression in Young People (TIDY) en el ámbito de la Atención Primaria. Tras sesiones formativas a médicos y enfermeros, el plan se define como un procedimiento de identificación terapéutica que combina el cribado de depresión en la adolescencia con una breve intervención psicológica. La intervención está protocolizada y no es en sí un cuestionario de cribado autocumplimentado como los anteriores, sino un modo de acercamiento al adolescente intentando conocer sus fortalezas, sus debilidades y las vivencias de sucesos estresantes (no es un cribado poblacional, sino más bien una búsqueda activa de casos). En un primer análisis cualitativo51 que analiza las percepciones de los profesionales, fue bien aceptado tanto por los adolescentes como por los clínicos, y mejoró las tasas de identificación. Sin embargo, también se han observado reticencias por parte de los profesionales, relacionadas con factores como su preocupación por la medicalización innecesaria de los problemas emocionales o la carga adicional que podría suponer para Atención Primaria. Se encontró un incremento estadísticamente significativo en todas las variables medidas relacionadas con el conocimiento y confianza de los profesionales. Las tasas de casos sospechosos se incrementaron del 0,7% antes de la intervención al 20% después de misma; y las tasas de identificación pasaron del 0,5 al 2%.
El programa TIDY se ha puesto en marcha en Santiago de Compostela, con adolescentes de entre 13 y 16 años52. Se trataría de un programa de identificación terapéutica (formación, cribado e intervención/derivación). Es bien acogido por los diferentes agentes implicados. Según los profesionales no parece conllevar dificultades técnicas importantes. El protocolo de aplicación del programa es sencillo, claro y conciso. Cualitativamente la experiencia de quienes han participado en su pilotaje ha sido positiva. Los resultados definitivos están pendientes de publicación.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
APVP: años potenciales de vida perdidos · BDI: Beck Depression Inventory ·CIE-10: Clasificación Internacional de Enfermedades, versión 10 · DM: depresión mayor · DSM-V: Manual Diagnóstico y Estadístico de los Trastornos Mentales, edición V · IC 95: intervalo de confianza del 95% · OR: odds ratio · PHQ-9: Patient Health Questionnaire-9 · USPSTF: US Preventive Services Task Force · VPN: valor predictivo negativo · VPP: valor predictivo positivo.
BIBLIOGRAFÍA
- Martínez-Martín N. Trastornos depresivos en niños y adolescentes. An Pediatría Contin. 2014;12:294-9.
- Royo Moya J, Fernández Echevarria N. Depresión y suicidio en la infancia y adolescencia J Pediatr Integr. 2017;XXI:116.e1-116.e6.
- Zisook S, Lesser I, Stewart JW, Wisniewski SR, Ph D, Balasubramani GK, et al. Effect of age at onset on the course of major depressive disorder. Am J Psychiatry. 2007;164:1539-47.
- Korczak DJ, Lipman E, Morrison K, Szatmari P. Are children and adolescents with psychiatric illness at risk for increased future body weight? A systematic review. Dev Med Child Neurol. 2013;55(11):980-7.
- Korczak DJ, Ofner M, Leblanc J, Wong S, Feldman M, Parkin PC. Major depressive disorder among preadolescent canadian children : rare disorder or rarely detected? Acad Pediatr. 2016;1-7.
- Gaffrey MS, Tillman R, Barch DM, Luby JL. Continuity and stability of preschool depression from childhood through adolescence and following the onset of puberty. Compr Psychiatry. 2018;86:39-46.
- Sanidad MDE, Igualdad SSE. Guía de Práctica Clínica sobre la Depresión Mayor en la Infancia y Adolescencia. Actualización. En: Guía Salud [en línea] [consultado el 09/06/2020]. Disponible en https://portal.guiasalud.es/wp-content/uploads/2018/12/GPC_575_Depresion_infancia_Avaliat_compl.pdf
- Holland KM, Vivolo-Kantor AM, Logan JE, Leemis RW. Antecedents of Suicide among Youth Aged 11-15: A Multistate Mixed Methods Analysis. J Youth Adolesc. 2017;46:1598-610.
- Academia Americana de Psiquiatría. Manual de Diagnóstico y Estadística de los Trastornos mentales 5.ª edición. Madrid: Panamericana; 2014.
- Gledhill J, Hodes M. Management of depression in children and adolescents. Prog Neurol Psychiatry. 2015;14:488-97.
- Charles J, Fazeli M. Depression in children. AFP R Aust Coll Gen Pract. 2017;46:901-7.
- Twenge JM, Joiner TE, Rogers ML, Martin GN. Increases in depressive symptoms , suicide-related outcomes , and suicide rates among U . S . adolescents after 2010 and links to increased new media screen time increases in depressive symptoms , suicide-related outcomes , and suicide rates. Clin Psychol Sci. 2018;6:3-17.
- Shain B. Suicide and suicide attempts in adolescents. Pediatrics. 2016;138:e20161420-e20161420.
- Hopkins K, Crosland P, Elliott N, Bewley S. Diagnosis and management of depression in children and young people: summary of updated NICE guidance. BMJ. 2015;350:h824-h824.
- Lewis G, Jones PB, Goodyer IM. The ROOTS study: a 10-year review of findings on adolescent depression, and recommendations for future longitudinal research. Soc Psychiatry Psychiatr Epidemiol. 2016;51:161-70.
- Cairns KE, Yap MBH, Pilkington PD, Jorm AF. Risk and protective factors for depression that adolescents can modify: a systematic review and meta-analysis of longitudinal studies. J Affect Disord. 2014;169:61-75.
- Forman-Hoffman V, McClure E, McKeeman J, Wood CT, Middleton JC, Skinner AC, et al. Screening for major depressive disorder in children and adolescents: a systematic review for the U.S. preventive services task force. Ann Intern Med. 2016;164:342-9.
- Mojtabai R, Olfson M, Han B. National trends in the prevalence and treatment of depression in adolescents and young adults. Pediatrics. 2016;138:e20161878-e20161878.
- MacQueen GM, Frey BN, Ismail Z, Jaworska N, Steiner M, Lieshout RJV, et al. Canadian Network for Mood and Anxiety Treatments (CANMAT) 2016 clinical guidelines for the management of adults with major depressive disorder: Section 6. Special populations: youth, women, and the elderly. Can J Psychiatry. 2016;61:588-603.
- Malhi GS, Bassett D, Boyce P, Bryant R, Fitzgerald PB, Fritz K, et al. Royal Australian and New Zealand College of Psychiatrists clinical practice guidelines for mood disorders. Aust N Z J Psychiatry. 2015;49:1087-206.
- Balazs J, Miklósi M, Keresztény Á, Apter A, Bobes J, Brunner R, et al. P-259 - Prevalence of adolescent depression in Europe. Eur Psychiatry. 2012;27:1.
- Canals Sans J, Hernández Martínez C, Sáez Carles M, Arija Val V. Prevalence of DSM-5 depressive disorders and comorbidity in Spanish early adolescents: has there been an increase in the last 20 years? Psychiatry Res. 2018;268:328-334.
- Defunciones por suicidio. En: Instituto Nacional de Estadistica [en línea] [consultado el 09/06/2020]. Disponible en www.ine.es/dynt3/inebase/es/index.htm?padre=6181&capsel=6182
- Villar-Cabeza F, Castellano-Tejedor C, Sánchez- Fernández B. Perfiles psicológicos del adolescente con conducta suicida. Rev Psiquiatr Infanto-Juv. 2017;34:7-18.
- Kielan A, Cieś I, Joanna S. Analysis of the opinions of adolescents on the risk factors of suicide. Psychiatr Pol. 2018;52:697-705.
- Carnevale TD. Universal adolescent depression prevention programs: a review. J Sch Nurs. 2013;29:181-95.
- Hetrick SE, Cox GR, Witt KG, Bir JJ, Merry SN. Cognitive behavioural therapy (CBT), third-wave CBT and interpersonal therapy (IPT) based interventions for preventing depression in children and adolescents (Review). Cochrane Database Syst Rev. 2016;(8):CD003380.
- Weersing RWS, Garber J. HHS Public Access. J Am Acad Child Adolesc Psychiatry. 2016;55:87-92.
- Kösters MP, Chinapaw MJM, Zwaanswijk M, Van Der Wal MF, Koot HM. Indicated prevention of childhood anxiety and depression: Results from a practice-based study up to 12 months after intervention. Am J Public Health. 2015;105:2005-13.
- Stice E, Shaw H, Bohon C, Marti CN. A meta-analytic review of depression prevention programs for children and adolescents: factors that predict magnitude of intervention effects. J Consult Clin Psychol. 2009;77:486-503.
- Werner-Seidler A, Perry Y, Calear AL, Newby JM, Christensen H. School-based depression and anxiety prevention programs for young people: a systematic review and meta-analysis. Clin Psychol Rev. 2017;51:30-47.
- Forman-Hoffman V, McClure E, McKeeman J, Wood CT, Middleton JC, Skinner AC, et al. Screening for major depressive disorder among children and adolescents: a systematic review for the U.S. Preventive Services Task Force. Ann Intern Med. 2016;164:342-9.
- Stockings E, Degenhardt L, Lee YY, Mihalopoulos C, Liu A, Hobbs M, Patton G. Symptom screening scales for detecting mayor derpessive disorder in childresn and adolescents: A systematis review and meta-analysis of reliability, validity and diagnostic utility. J Affect Disord. 2015;14:447-63.
- Figueras -Masip A, Amador-Campos JA, Peró-Cebollero M. Características psicométricas de la Reynolds Adolescent Depression Scale en poblción comunitaria y clínica. Int J Clin Heal Psychool. 2008;8:247-66.
- Roseman M, Kloda LA, Saadat N, Riehm KE, Ickowicz A, Baltzer F, et al. Accuracy of depression screening tools to detect major depression in children and adolescents: a systematic review. Can J Psychiatry. 2016;61:746-57.
- Canals J, Bladé J, Carbajo G, Domènech-LLabería E. The Beck Depression Inventory: psychometric characteristics and usefulness in nonclinical adolescents. Eur J Psychol Assess. 2001;17:63-8.
- Barrera M Jr, Garrison-Jones CV. Properties of the Beck Depression Inventory as a screening instrument for adolescent depression. J Abnorm Child Psychol. 1988;16:263‐73.
- Richardson LP, Mccauley E, Grossman DC. Evaluation of the Patient Health Questionnaire (PHQ-9) for detecting Depression among Adolescents. Pediatrics. 2010;126:1117-23.
- Lewandowski RE, Acri MC, Hoagwood KE, Olfson M, Clarke G, Gardner W, et al. Evidence for the management of adolescent depression. Pediatrics. 2013;132:e996-1009.
- Rhew IC, Simpson K, Tracy M, Lymp J, Mccauley E, Tsuang D, et al. Criterion validity of the Short Mood and Feelings Questionnaire and one- and two-item depression screens in young adolescents. Child Adolesc Psychiatry Ment Health. 2010;4:8.
- Johnson JG, Harris ES, Spitzer RL, Williams JB. The patient health questionnaire for adolescents: validation of an instrument for the assessment of mental disorders among adolescent primary care patients. J Adolesc Heal. 2002;30:196-204.
- Richardson LP, Rockhill C, Russo JE, Grossman DC, Richards J, Mccarty C, et al. Evaluation of the PHQ-2 as a brief screen for detecting major depression among adolescents. Pediatrics. 2010;125:e1097-e1103.
- Diez-Quevedo C, Rangil T, Sanchez-Planell L, Kroenke K, Spitzer RL. Validation and utility of the patient health questionnaire in diagnosing mental disorders in 1003 general hospital Spanish inpatients. Psychosom Med. 2001;63:679-86.
- Montenegro MB, Kilstein JG. Utilidad del PHQ-9 en el diagnóstico de trastorno depresivo en una sala de Clínica Médica. IntraMed J. 2017;6:12.
- Saldivia S, Vicente B, Marston L, Melipillán R, Nazareth I, Bellón-Saameño J, et al. Desarrollo y validación de un algoritmo para predecir riesgo de depresión en consultantes de atención primaria en Chile. Rev Med Chil. 2014;323-9.
- Vega-Dienstmaier J, Coronado-Molina Ó, Mazzotti G. Validez de una versión en español del Inventario de Depresión de Beck en pacientes hospitalizados de medicina general. Rev Neuropsiquiatr. 2014;77:95.
- Lewandowski E, O’Connor B, Bertagnolli A, Tinoco A, Beck A, Gardner W, et al. Screening and diagnosis of depression in adolescents in a large HMO. Psychiatr Serv. 2016;67:636-41.
- Bhatta S, Champion JD, Young C, Loika E. J Outcomes of depression screening among adolescents accessing school-based pediatric primary care clinic services. J Pediatr Nurs. 2018;38:8-14.
- Gledhill J, Garralda ME. Sub-syndromal depression in adolescents attending primary care : frequency , clinical features and 6 months outcome. Soc Psychiatr Epidemiolog 2013; 48:735-44.
- Kramer T, Iliffe S, Gledhill J, Garralda ME. Recognising and responding to adolescent depression in general practice: Developing and implementing the Therapeutic Identification of Depression in Young people (TIDY) programme. Clin Child Psychol Psychiatry. 2012;17:482-94.
- Iliffe S, Gallant C, Kramer T, Gledhill J, Bye A, Fernandez V, et al. Therapeutic identification of depression in young people: Lessons from the introduction of a new technique in general practice. Br J Gen Pract. 2012;62:174-82.
- Triñanes Pego Y, Rial Boubeta A, Varela Reboiras L, Mazaira Castro JA. Viabilidad y aplicabilidad del Programa TIDY ( Therapeutic Identification of Depression in Young People ) en el Sistema Nacional de Salud. Madrid: Ministerio de Sanidad, Consumo y Bienestar Social; 2018.
Comentarios
Este artículo aún no tiene comentarios.





