Vol. 23 - Num. 90
Grupo PrevInfad/PAPPS Infancia y Adolescencia
Uso profiláctico de la vitamina K para prevenir la enfermedad hemorrágica del recién nacido
Catalina Morales Betancourta, Carmen Rosa Pallás Alonsoa, Julia Colomer Revueltab, Olga Cortés Ricoc, M.ª Jesús Esparza Olcinad, José Galbe Sánchez-Venturae, Ana Gallego Iborraf, Jaime García Aguadod, Laura García Sotog, Álvaro Rando Diegoh, José M.ª Mengual Gili
aServicio de Neonatología. Hospital Universitario 12 de Octubre. Madrid. España.
bDepartamento de Pediatría, Obstetricia y Ginecología. Unidad de Pediatría. Universidad de Valencia. Valencia. España.
cPediatra. CS Canillejas. Madrid. España.
dPediatra. Madrid. España.
ePediatra. CS Torrero La Paz. Zaragoza. España.
fPediatra. CS Trinidad. Málaga. España.
gPediatra. CS Coín. Málaga. España.
hPediatra. CS Mejorada del Campo. Velilla de San Antonio. Madrid. España.
iCoordinador del Grupo PrevInfad. Pediatra. CS Delicias Sur. Zaragoza. España.
Correspondencia: J Galbe. Correo electrónico: galbester@gmail.com
Cómo citar este artículo: Morales Betancourt C, Pallás Alonso CR, Colomer Revuelta J, Cortés Rico O, Esparza Olcina MJ, Galbe Sánchez-Ventura J, et al. Uso profiláctico de la vitamina K para prevenir la enfermedad hemorrágica del recién nacido. Rev Pediatr Aten Primaria. 2021;23:195-205.
Publicado en Internet: 21-06-2021 - Número de visitas: 32372
Resumen
El déficit de vitamina K al nacimiento supone un factor de riesgo para desarrollar la enfermedad hemorrágica del recién nacido (EHRN). Este estado pro hemorrágico puede producir sangrados graves principalmente a nivel cutáneo, gastrointestinal y cerebral.
Hay buena evidencia de que la administración de vitamina K en el recién nacido (RN) es segura y eficaz, los daños potenciales son leves, por lo que está claro el beneficio neto a favor de la administración.
El grupo PrevInfad recomienda administrar a todos los recién nacidos 1 mg de vitamina K de forma profiláctica por vía intramuscular para prevenir la EHRN.
En el documento, se hacen consideraciones especiales para prematuros y para niños cuyos padres rechazan la profilaxis intramuscular. Asimismo, se presenta una propuesta operativa e información para padres.
Palabras clave
● Enfermedad hemorrágica del recién nacido ● Prevención ● Profilaxis ● Vitamina KINTRODUCCIÓN
El déficit de vitamina K al nacimiento supone un factor de riesgo para desarrollar la enfermedad hemorrágica del recién nacido (EHRN). Este estado pro hemorrágico puede producir sangrados graves principalmente a nivel cutáneo, gastrointestinal y cerebral. Se puede prevenir con la administración de vitamina K en las primeras horas de vida1.
La vitamina K interviene en la γ-carboxilación de los factores de coagulación II, VII, IX y X, así como de la proteína C y S. Los niveles bajos de esta vitamina generan una actividad inadecuada de los factores de coagulación incrementando el riesgo de sangrado en diversos órganos, incluido el sistema nervioso central.
Los recién nacidos a término tienen el nivel de vitamina K un 50% menor que el de los adultos2. Existen diferentes factores que contribuyen a que el recién nacido tenga depósitos bajos de vitamina K como lo son: el poco paso a través de la placenta, los escasos aportes que se reciben a través de la leche materna en niños con lactancia materna exclusiva y la ausencia de microflora intestinal productora de vitamina K como el Bacteroides fragilis3,4.
La EHRN, según la edad de inicio, se clasifica en tres grupos5:
- Precoz (<24 horas): se relaciona con el paso placentario de medicamentos maternos que inhiben la actividad de la vitamina K (por ejemplo, warfarina, fenitoína y fármacos tuberculostáticos como rifampicina e isoniacida). No se previene con la administración de vitamina K al nacimiento. Los sitios más frecuentes de sangrado son intratorácico, abdominal, umbilical y menos frecuentemente craneal.
- Clásica (1-7 días): asociada con aportes bajos de vitamina K. Se previene con la profilaxis al nacimiento. Aparece sangrado a nivel gastrointestinal, cutáneo, umbilical y con menos frecuencia intracraneal.
- Tardía (1 semana a 6 meses): ocurre principalmente en recién nacidos con lactancia materna exclusiva que no han recibido profilaxis con vitamina K o que se ha administrado de forma incorrecta. Menos frecuentemente se asocia a recién nacidos con problemas de malabsorción intestinal (fibrosis quística, atresia biliar, fallo hepático). Su manifestación más frecuente es la hemorragia intracraneal (50%)6 así como sangrado cutáneo y gastrointestinal.
La incidencia de EHRN en los recién nacidos sin profilaxis es de 0,25-1,7%7. Una revisión sistemática reciente muestra que, en ausencia de profilaxis, la frecuencia de la presentación tardía es de 35 (10,5-80) por cada 100 000 recién nacidos vivos3.
Desde la introducción de la profilaxis con vitamina K, la EHRN ha disminuido de forma significativa. Los datos epidemiológicos han mostrado que la profilaxis previene la incidencia de EHRN en sus presentaciones clásicas y tardías con una incidencia en la actualidad <0,2/100 000 recién nacidos vivos8,9. Los casos que siguen existiendo se presentan, en su mayoría, en recién nacidos alimentados con lactancia materna que no han recibido correctamente la profilaxis o en aquellos con déficits malabsortivos o hepatobiliares no diagnosticados4. El riesgo relativo de desarrollar la forma tardía de EHRN es 81 veces mayor entre los recién nacidos que no reciben vitamina K intramuscular que aquellos que sí la reciben10.
La adherencia a los programas de profilaxis con vitamina K, no está del todo bien documentada entre los diferentes países. En países como Nueva Zelanda y Australia, se ha registrado una tasa de rechazo de la profilaxis de un 1,7% y 1,2% respectivamente11. Recientemente, se dispone de datos indirectos que sugieren que el número de padres que rechazan la profilaxis se está incrementando. En Estados Unidos se ha llegado a documentar una tasa de rechazo de 3,4% en el Hospital Universitario de Tennessee y de hasta un 28% en centros privados de la misma área12.
Desde los años 60 la Academia Americana de Pediatría recomienda la administración de vitamina K (1 mg) intramuscular al nacimiento. Esta recomendación sigue estando vigente y ha sido adoptada de forma global por diferentes países. Los Estándares Europeos para el Cuidado de los Recién Nacidos incluyen la profilaxis con vitamina K para prevenir la EHRN13. En España la recomendación de profilaxis se encuentra vigente y recogida en la última guía nacional del Ministerio de Sanidad “Cuidados desde el nacimiento”14.
MAGNITUD DEL PROBLEMA
Como se ha comentado previamente, el número de padres que rechazan la administración de vitamina K al nacimiento ha aumentado en los últimos años, situándose en 0,3% en Canadá15, 1,7% en Nueva Zelanda y entre un 0,8-2,3% en EE. UU.11,12. Se estima que en EE. UU. aproximadamente 24 000 recién nacidos al año no reciben la profilaxis con vitamina K y esto genera unos 400 casos anuales de EHRN tardía16.
En un estudio de la red pediátrica de vigilancia australiana, en el que recogen los casos de EHRN tardía de los últimos 24 años, se informa de un incremento de más del 50% en la proporción de padres que rechazan la administración de vitamina K en los últimos 6 años17.
Considerando que la hemorragia intracraneal es el sangrado más frecuente en los casos de EHRN tardía, que genera una mortalidad entre el 14-25% y trastornos en el neurodesarrollo en un 40-67%3,18, el rechazo parental a la profilaxis con vitamina K podría considerarse un problema de salud pública.
La no administración de vitamina K al nacimiento puede asociar otro tipo de conductas que suponen un riesgo para el recién nacido, como son el rechazo de la profilaxis ocular y el no inicio de los esquemas de vacunación. Se ha descrito que cuando los padres rechazan la administración de vitamina K, el riesgo relativo (RR) para rechazar también la vacunación es de 14,6 (intervalo de confianza del 95% [IC 95]: 13,9 a 15,3)15.
MARCO ANALÍTICO
Ver Fig. 1, una traducción autorizada de USPSTF Procedure Manual (versión 2). Rockville, MD: US. Preventive Services Task Force (diciembre de 2015).
| Figura 1. Marco analítico para la formulación de las preguntas. Adaptado del USPSTF con autorización |
|---|
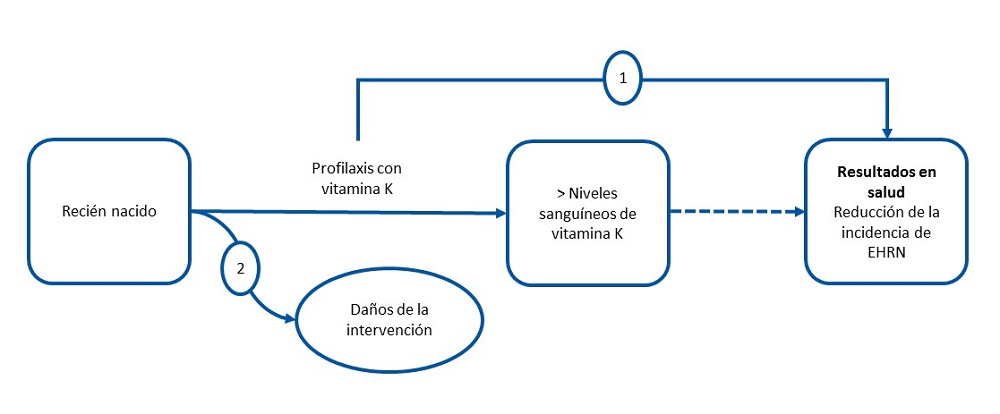 |

PREGUNTAS DERIVADAS DEL MARCO ANALÍTICO
¿La profilaxis al nacimiento con vitamina K disminuye la incidencia de la enfermedad hemorrágica del recién nacido?
Forma clásica
En cuanto a la presentación clásica de la EHRN, en tres revisiones sistemáticas de la literatura3,19,20 se incluyen dos ensayos clínicos aleatorizados en los que se encuentra una reducción de la EHRN en los grupos que recibieron la vitamina K. En el primero se evalúa la presencia de sangrado clínico desde el nacimiento hasta el séptimo día de vida en un grupo de niños que recibe profilaxis con vitamina K con otro grupo que no la recibe y se muestra que la administración de vitamina K reduce significativamente el riesgo de sangrado (RR 0,73; IC 95: 0,56 a 0,96)21. El segundo evalúa la presencia de sangrado post circuncisión en 2 grupos (placebo frente a 5 mg de vitamina K), de nuevo en el grupo que recibió profilaxis con vitamina K el riesgo de sangrado fue menor (RR 0,18; IC 95: 0,08 a 0,42)22.
Una revisión Cochrane del año 2000, recoge además 11 estudios en los que se estudia la eficacia de la administración de vitamina K en los marcadores analíticos (PIVKA II y concentración plasmática de vitamina K) y se muestra cómo la administración de 1 mg de vitamina K mejora los parámetros analíticos implicados en la EHRN y por tanto indirectamente concluye que la profilaxis es efectiva para prevenir EHRN clásica.
Forma tardía
No se han realizado ensayos clínicos para evaluar si la administración de vitamina K oral o intramuscular previene la EHRN tardía. En una revisión sistemática realizada por Sankar3 se recogen dos estudios, en los que se analizan los casos reportados de EHRN tardía en Reino Unido y Alemania en los años noventa, en ambos estudios se encuentra que la mayoría de los recién nacidos afectados de EHRN tardía no habían recibido la profilaxis al nacimiento con vitamina K. En el primero, realizado por McNinch10, se recogieron los datos con respecto a casos de EHRN tardía y profilaxis con vitamina K en un periodo de dos años en Inglaterra, encontraron un RR 0,01 (IC 95: 0,001 a 0,21) de EHRN tardía, al comparar los RN con profilaxis intramuscular frente a no profilaxis, y un RR de 0,35 (IC 95: 0,13 a 0,93) al comparar la profilaxis oral frente a no profilaxis. En el segundo, Von Kries23 recoge los casos de EHRN tardía y su tipo de profilaxis a través de una encuesta a los hospitales de Alemania oriental, al comparar la profilaxis intramuscular o subcutánea frente a no profilaxis, se encontraron resultados similares (RR: 0,03; IC 95: 0,004 a 0,25) y al comparar oral frente a no profilaxis (RR: 0,2; IC 95: 0,04 a 0,91). En la revisión de Sankar, los autores realizan un análisis agrupado de estos dos estudios, en el que se demuestra una disminución significativa en la incidencia de EHRN tardía al administrar profilaxis con vitamina K (RR: 0,02; IC 95: 0,00 a 0,10).
La Sociedad Europea Pediátrica de Gastroenterología, Hepatología y Nutrición (ESPGHAN) en su última guía de consenso del 2016 sobre la prevención de la EHRN menciona que el seguimiento epidemiológico realizado por diferentes países ha demostrado que la política de profilaxis al nacimiento con vitamina K previene la EHRN en sus formas clásica y tardía1.
No se han encontrado ensayos clínicos aleatorizados posteriores que comparen la administración de vitamina K con placebo, dado que, no sería ético llevar a cabo estudios que expongan a recién nacidos sanos a no recibir la profilaxis universal cuando se ha demostrado a través de otro tipo de estudios clínicos que su administración previene la EHRN en su forma clásica y tardía.
¿La profilaxis con vitamina K al nacer produce daños?
En la década de los noventa se relacionó la profilaxis con vitamina K con un incremento en el riesgo de cáncer en la infancia. La Organización Mundial de la Salud (OMS) en el año 1999 hizo una revisión de la literatura en la que concluyó que no existe evidencia sobre el perfil cancerígeno de la vitamina K11. La Academia Americana de Pediatría en el año 2003, tras revisar los datos que suscitaron dicha relación, concluyó que no existe asociación entre la administración de vitamina K y leucemia y cáncer en el periodo infantil y recomienda su uso en los recién nacidos tras el parto7.
Uno de los efectos adversos de la profilaxis intramuscular con vitamina K es el dolor. Al igual que en la administración de otras profilaxis, la vitamina K se debería administrar con medidas no farmacológicas para prevenir y disminuir el dolor como son el amamantamiento, la administración de sacarosa, la contención, etc.24
Como ya se ha mencionado, la administración oral tiene desventajas, ya que exige un estricto cumplimiento por parte de los padres durante varias semanas. El insuficiente cumplimiento se ha asociado con un incremento en el riesgo de EHRN8,25.
¿Los beneficios de la administración de vitamina K como profilaxis al nacimiento difiere según la vía de administración (oral, intramuscular, intravenosa)?
Oral frente a intramuscular
Según los datos de seguimiento de diferentes países que usan la vía oral para la administración de la profilaxis con vitamina K, la vía oral es una opción terapéutica efectiva para prevenir la EHRN, sin embargo, la incidencia de EHRN en estas series es mayor que las reportadas por países que usan la vía intramuscular26,27. Australia, al cambiar la vía de administración oral por la intramuscular redujo en más de la mitad la incidencia de EHRN en general y específicamente la forma tardía17.
Dado el aumento de la frecuencia de EHRN, especialmente en recién nacidos con alto riesgo de colestasis biliar no diagnosticados al nacimiento28, Holanda cambió la pauta de administración de la vitamina K en los recién nacidos con lactancia materna exclusiva (1 mg oral al nacimiento, seguido de 25 µg/día hasta la semana 13) incrementando la dosis de mantenimiento a 150 µg/día desde la semana 8 a la semana 1329. Por su parte, Dinamarca hasta el año 2000 recomendaba administrar 2 mg de vitamina K por vía oral al nacimiento seguido de 1 mg/semana durante 3 meses. Tras una revisión de la evidencia disponible cambió la recomendación y pasó a administrar 1 mg por vía intramuscular al considerar que ofrecía mayor protección contra la EHRN.
No se ha comparado por medio de ensayos clínicos aleatorizados el efecto de una dosis única de vitamina K intramuscular frente a dosis repetidas de vitamina K oral para la prevención de EHRN tardía.
Cabe destacar que, actualmente existe gran variabilidad en la dosificación por vía oral entre países, y que el adecuado cumplimiento de la pauta por parte de los padres es la que garantiza la efectividad de esta medida preventiva. En los casos de EHRN en recién nacidos que han recibido la profilaxis oral se han detectado pautas incorrectas de administración.
Aunque las recomendaciones holandesas29 hacen hincapié en la dosificación oral en RN con lactancia materna exclusiva, en otros países como Francia30 la salvedad según el modo de alimentación no está claramente contemplada. Los principales inconvenientes de la profilaxis oral además del cumplimiento en domicilio, es la variabilidad de absorción entre individuos, y el acceso a la formulación oral especialmente en población vulnerable. En las recomendaciones más recientes por parte de los Estándares Europeos para el Cuidado de los Recién Nacidos13 y de la ESPGHAN1 no se diferencia la dosificación oral según la forma de alimentación (Tabla 1).
| Tabla 1. Pautas de administración de vitamina K por países e Incidencia de EHRN | |||||
|---|---|---|---|---|---|
| Esquema de administración | País | N.º niños | Incidencia/100 000 | ||
| Oral | 3 dosis de 2 mg (posnatal, entre el 3-10 día y entre la semana 4-6) | Alemania31 | 1 817 769 | 0,73 (IC 95: 0,23 a 2,2) | |
| Suiza32 | 458 184 | 0,0 (IC 95: 0,0 a 0,81) | |||
| Total | 2 275 953 | 0,35 (IC 95: 0,16 a 0,69) | |||
| 3 dosis de 2 mg (posnatal, entre el 3.º-4.º día y en el primer mes de vida) | Francia30 (desde 2017) | -- | No datos disponibles | ||
| 1 mg posnatal, entre el día 1-8 a 25 µg/día, entre los 8 días a 12 semanas 150 µg/día | Holanda29 (desde 2011) | -- | No datos disponibles | ||
| Enero 1993-marzo 1994 | Australia17 | 325 203 | Total 2,46 (IC 95: 1,06 a 4,85) Tardía 1,85 IC 95: (0,68 a 4,02) |
||
| Intramuscular | Intramuscular 1 mg (desde 1994) |
Australia | 6 584 775 | Total 0,76 (IC 95: 0,56 a 1) Tardía 0,5 (IC 95: 0,38 a 0,76) |
|
| Total | 6 909 978 | Total 0,84 (IC 95: 0,64 a 1,08) Tardía 0,61 (IC 95: 0,44 a 0,82) |
|||
| 1 mg | 1 mg | Nueva Zelanda9 | 654 000 | 0,16 (IC 95: 0 a 0,46) | |
| Aunque incluye datos de pauta oral | Reino Unido25 | 1 700 000 | 0,24 (IC 95: 0,0 a 0,35) | ||
| Total | 2 354 000 | 0,21 (IC 95: 0,06 a 0,5) | |||

Intravenosa
Al administrar por vía intravenosa la vitamina K existe una mayor excreción urinaria de sus metabolitos, lo que implicaría una menor capacidad de depósito en los tejidos perdiendo con el tiempo su capacidad de liberación en la circulación sistémica. Por este motivo, para prevenir la EHRN, se prefiere la vía intramuscular a la intravenosa, reservando esta última para recién nacidos a término o pretérmino graves, o recién nacidos con patología colestática1,33.
¿La profilaxis con vitamina K en recién nacidos prematuros para prevenir la EHRN difiere de la de los recién nacidos a término?
Los recién nacidos prematuros y especialmente los de muy bajo peso, tienen un incremento en el riesgo de déficit de vitamina K dada su inmadurez hepática y el retraso en la colonización intestinal por la microflora, así como por la exposición a antibioterapia que modifica la microbiota.
Existen pocos estudios que evalúen los efectos de la vitamina K en recién nacidos prematuros, y también existe gran variabilidad en las pautas de dosificación entre unidades34. Las publicaciones disponibles sugieren que esta población puede tener niveles de vitamina K tras la profilaxis más elevados que los recién nacidos a término.
La última revisión Cochrane35 incluye un ensayo clínico36 en el que se aleatorizan recién nacidos prematuros menores de 32 semanas de edad gestacional a recibir una de tres pautas de profilaxis (0,5 mg intramusculares, 0,2 mg intramusculares, 0,2 mg intravenosos). Se estudiaron los cambios en los parámetros bioquímicos relacionados con la vitamina K al nacimiento, a los cinco días de vida y a las dos semanas de alcanzar aportes enterales completos. A los cinco días de vida, los recién nacidos en los tres grupos estudiados tenían niveles suprafisiológicos de vitamina K, sin embargo, en el día 25 los niveles habían disminuido en los tres grupos siendo más marcado en el grupo que recibió la profilaxis por vía intravenosa.
Los autores de la revisión Cochrane consideran prudente continuar la profilaxis con vitamina K en los recién nacidos prematuros, pero faltan estudios con respecto a la dosis y vía de administración apropiada. Por su parte, la Sociedad Pediátrica de Canadá en su último consenso recomienda administrar una dosis de vitamina K intramuscular de 0,5 mg para recién nacidos con peso al nacimiento <1500 g y de 1 mg para los >1500 g. Advierten que la profilaxis intravenosa con 0,2 mg puede no ser tan eficaz en prevenir la EHRN, y dada la baja evidencia no recomiendan la administración intravenosa en este grupo poblacional37.
En los Estándares Europeos para el Cuidado del Recién Nacido (EFCNI) con respecto a la profilaxis en prematuros, resaltan que pueden ser necesarias dosis menores de vitamina K, proponiendo administrar 0,5 mg para recién nacidos con peso >1000 gramos o 0,2 mg para aquellos con peso <1000 g por vía intramuscular o intravenosa13.
SÍNTESIS DE LA EVIDENCIA
En el año 2000 tras una revisión sistemática de la literatura médica, el grupo Cochrane concluyó que la profilaxis al nacimiento con vitamina K previene la EHRN en su presentación clásica20. Sin embargo, con respecto a la presentación tardía no existen ensayos clínicos aleatorizados publicados; se debe tener en cuenta que su realización sería poco factible ya que al ser una entidad poco frecuente se necesitaría un tamaño poblacional muy grande y conllevaría altas implicaciones éticas, debido a que existen otro tipo de estudios en la literatura que permiten evaluar el efecto de la profilaxis en la presentación tardía de la enfermedad. A través del seguimiento epidemiológico en distintos países se ha demostrado que la administración de vitamina K al nacimiento previene también la EHRN en su forma tardía1,8,9,46.
Los efectos adversos derivados de la profilaxis son leves y poco frecuentes, el dolor secundario a la administración intramuscular puede disminuirse a través de medidas no farmacológicas40.
La EHRN es una enfermedad grave. Hay buena evidencia de que la administración de vitamina K en el RN es segura y eficaz, los daños potenciales son leves, por lo que está claro el beneficio neto a favor de la administración.
RECOMENDACIONES DE OTROS GRUPOS
Los EFCNI13, la Sociedad Canadiense de Pediatría37, la Academia Americana de Pediatría7, la ESPGHAN1 y la guía del Instituto Nacional de Salud Británico (NICE)47 recomiendan la profilaxis universal con 1 mg de vitamina K al nacimiento por vía intramuscular. Aunque los EFCNI y la ESPGHAN incluyen la posibilidad de dosificaciones orales, las otras sociedades reservan las formulaciones orales para padres que rechazan la vía intramuscular, sin embargo, todas coinciden en indicar que la vía intramuscular es la más eficaz como actividad preventiva.
RECOMENDACIONES DE PREVINFAD
Después del nacimiento se recomienda administrar a todos los recién nacidos 1 mg de vitamina K de forma profiláctica por vía intramuscular para prevenir la EHRN (recomendación fuerte a favor).
Consideraciones especiales:
- Con respecto a los niños prematuros:
- Si el peso al nacimiento es menor de 1500 g: se sugiere administrar 0,5 mg en vez de 1 mg de vitamina K. Se administrará preferiblemente por vía intramuscular.
- Se sugiere administrar la vitamina K vía intravenosa en recién nacidos graves (término y pretérmino), que corren riesgo de inestabilizarse por la administración intramuscular y para aquellos recién nacidos con enfermedad colestática conocida.
- Si los padres rechazan la profilaxis intramuscular:
- Se recomienda la siguiente pauta oral: tres dosis de 2 mg de vitamina K oral (al nacimiento, entre el cuarto y el sexto día de vida, y entre las cuatro y seis semanas de vida).
PROPUESTA OPERATIVA
- Se debe informar a los padres de que se va a administrar la vitamina K.
- No se administrará inmediatamente tras el nacimiento, sino que se respetará el tiempo de contacto piel con piel con su madre (al menos 50 minutos). No está justificado separar al recién nacido solo para administrarle la vitamina K.
- Cuando se administre la vitamina K, si se puede, el niño estará al pecho de su madre por el efecto analgésico del amamantamiento. Si no se puede poner al pecho para la administración, se puede administrar entre 0,2-0,5 ml de sacarosa al 20%, dos minutos antes de la inyección y se le ofrecerá una tetina para succionar.
- Padres que rechazan a la administración:
- Si los padres rechazan la vitamina K por vía intramuscular se les ofrecerá la pauta oral (tres dosis de 2 mg de vitamina K oral, al nacimiento, entre el cuarto y el sexto día de vida, y entre las cuatro y seis semanas de vida). Se les insistirá en la importancia del cumplimiento, sobre todo si tiene además algún factor de riesgo, prematuridad, trauma de parto, madre que haya tomado antiepilépticos, patología hepática. Se reflejará esta pauta en la cartilla de salud y en el informe de alta, así como se notificará a su centro de salud para hacer seguimiento de la profilaxis.
- Si los padres se niegan a la profilaxis, un neonatólogo experimentado les explicará los riesgos reales de la ausencia de profilaxis y se les informará que existen pruebas científicas de buena calidad que justifican la profilaxis porque se evitan muertes y secuelas. Se registrará la información en la historia clínica.
- A los niños prematuros si el peso al nacimiento es menor de 1500 g: administrar 0,5 mg por vía intramuscular o intravenosa.
- A los niños que ingresen en cuidados intermedios o cuidados intensivos, salvo que estén inestables, se recomienda administrar la profilaxis por vía intramuscular.
INFORMACIÓN A LOS PADRES SOBRE LA PROFILAXIS CON VITAMINA K
Información prenatal
Durante la preparación al parto y en las visitas de seguimiento del embarazo, se deben “normalizar” todas las actividades preventivas del recién nacido e incluirlas en el plan de parto. A los padres que se muestren con dudas con respecto a alguna de las actividades preventivas se recomienda que sean aconsejados por un pediatra o neonatólogo (ver siguiente apartado).
Información periparto
Si antes del parto o en el momento de administrar la profilaxis los padres manifiestan que no desean administrar la profilaxis al recién nacido, un profesional (pediatra o neonatólogo) abordará con los padres los motivos por los que no desean la profilaxis. Se recomienda iniciar la conversación permitiendo que los padres manifiesten en primer lugar sus dudas y preocupaciones, los conocimientos que tienen al respecto y cuál ha sido el proceso de toma de decisión. Esto permitirá ofrecer opciones con las que los padres se sientan cómodos. Los profesionales deben abogar por las medidas para preservar el mejor interés del recién nacido38.
Se han identificado algunos motivos para rechazar la vitamina K, y se proponen algunas estrategias para abordarlas:
- Preocupación por el riesgo de leucemia: como se ha comentado previamente, no se ha demostrado en estudios posteriores la relación entre la administración de vitamina K con leucemia o cáncer en la infancia. Los padres pueden percibir un riesgo mayor por los efectos adversos de la profilaxis que el riesgo de EHRN como tal. Por esto es importante destacar que la no profilaxis conlleva un riesgo aún mayor de enfermedad hemorrágica del recién nacido con posibles secuelas graves38,39. El abordaje propuesto para padres que rechazan vacunas y que podría ser extrapolable a otras actividades preventivas, sugiere optar por un discurso narrativo desde experiencias personales más que ofrecer datos estadísticos16. Más que dar a los padres la frecuencia de EHRN se les puede decir que el riesgo de padecerla es 80 veces mayor si no se administra la profilaxis con vitamina K.
- Preocupación por el dolor en el recién nacido: la administración intramuscular es un procedimiento doloroso para el recién nacido, por este motivo se recomienda no administrar inmediatamente tras el nacimiento, respetando el contacto piel con piel, y administrarla durante el amamantamiento por el efecto analgésico40,41. Si no se puede poner al pecho para la administración, se puede administrar entre 0,2-0,5 ml de sacarosa al 20%, dos minutos antes de la inyección y se le ofrecerá una tetina para succionar42.
- Dieta materna rica en vitamina K: las familias que desean lactancia materna exclusiva pueden decidir incrementar los aportes maternos de vitamina K con el fin de aportar más vitamina K a través de la leche materna, sin embargo, el paso a través de la leche materna es bajo incluso en mujeres con aportes orales altos43,44.
- Algunas familias tienden a decidir intervenciones “naturales”, en un esfuerzo para no medicalizar un proceso natural como es el parto. La administración de la profilaxis se puede enfocar desde el punto de vista “la vitamina K es un cuidado para que los bebés sanos se mantengan sanos”39,45.
Aunque la eficacia de la profilaxis oral es menor que la intramuscular, si los padres siguen rechazando la administración intramuscular, se les ofrecerá la posibilidad de la administración oral insistiendo en la importancia de su cumplimiento estricto. Si es posible se podría notificar a Atención Primaria para que desde allí se apoye el cumplimiento de la administración oral de la vitamina K (ver apartado de recomendaciones). En España los padres no tienen la obligación de aceptar para sus hijos las intervenciones profilácticas por ello no tiene sentido llamar al juez para comunicar que los padres se niegan a que el recién nacido reciba la vitamina K.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
EFCNI: Estándares Europeos para el Cuidado del Recién Nacido · EHRN: enfermedad hemorrágica del recién nacido · ESPGHAN: Sociedad Europea Pediátrica de Gastroenterología, Hepatología y Nutrición · IC 95: intervalo de confianza del 95% · NICE: Instituto Nacional de Salud Británico · OMS: Organización Mundial de la Salud · RN: recién nacido · RR: riesgo relativo.
BIBLIOGRAFÍA
- Mihatsch WA, Braegger C, Bronsky J, Campoy C, Domellöf M, Fewtrell M, et al. Prevention of Vitamin K Deficiency Bleeding in Newborn Infants: A Position Paper by the ESPGHAN Committee on Nutrition. J Pediatr Gastroenterol Nutr. 2016;63:123-9.
- Pichler E, Pichler L. The neonatal coagulation system and the vitamin K deficiency bleeding - a mini review. Wien Med Wochenschr. 2008;158:385-95.
- Sankar MJ, Chandrasekaran A, Kumar P, Thukral A, Agarwal R, Paul VK. Vitamin K prophylaxis for prevention of vitamin K deficiency bleeding: a systematic review. J Perinatol. 2016;36:S29-35.
- Saxonhouse MA. Neonatal Bleeding and Thrombotic Disorders. En: Avery’s diseases of the newborn. 10.ª edición. Filadelfia: Elsevier; 2018. p. 1121-38.
- Sutor AH, von Kries R, Cornelissen EA, McNinch AW, Andrew M. Vitamin K deficiency bleeding (VKDB) in infancy. ISTH Pediatric/Perinatal Subcommittee. International Society on Thrombosis and Haemostasis. Thromb Haemost. 1999;81:456-61.
- Miyasaka M, Nosaka S, Sakai H, Tsutsumi Y, Kitamura M, Miyazaki O, et al. Vitamin K deficiency bleeding with intracranial hemorrhage: focus on secondary form. Emerg Radiol. 2007;14:323-9.
- Committee on Fetus and Newborn. Controversies Concerning Vitamin K and the Newborn. Pediatrics. 2003;112:191-2.
- McNinch A, Busfield A, Tripp J. Vitamin K deficiency bleeding in Great Britain and Ireland: British Paediatric Surveillance Unit Surveys, 1993-94 and 2001-02. Arch Dis Child. 2007;92:759-66.
- Darlow BA, Phillips AA, Dickson NP. New Zealand surveillance of neonatal vitamin K deficiency bleeding (VKDB): 1998-2008. J Paediatr Child Health. 2011;47:460-4.
- McNinch AW, Tripp JH. Haemorrhagic disease of the newborn in the British Isles: two years prospective study. BMJ. 1991;303:1105-9.
- Majid A, Blackwell M, Broadbent RS, Barker DP, Al-Sallami HS, Edmonds L, et al. Newborn Vitamin K Prophylaxis: A Historical Perspective to Understand Modern Barriers to Uptake. Hosp Pediatr. 2019;9:55-60.
- Warren M, Miller A, Traylor J, Sidonio R, Morad A, Goodman A, et al. Late Vitamin K Deficiency Bleeding in Infants Whose Parents Declined Vitamin K Prophylaxis — Tennessee, 2013. MMWR Morb Mortal Wkly Rep. 2013;62:901-2.
- Koletzko B, Buonocore G, Zimmermann L, Hellström-Westas L, Fewtrell M, Perrone S, et al. Prevention of vitamin K deficiency bleeding (VKDB) at birth. En: European Standards of Care for Newborn Health [en línea] [consultado el 17/06/2021]. Disponible en https://newborn-health-standards.org/prevention-vkdb/
- Grupo Prevención en la Infancia y Adolescencia de la Asociación Española de Pediatría de Atención Primaria. Uso profiláctico de la vitamina K para la enfermedad hemorrágica del recién nacido. En: Cuidados desde el nacimiento Recomendaciones basadas en pruebas y buenas prácticas. Ministerio de Sanidad y Política Social; 2010. p. 58-63.
- Sahni V, Lai FY, MacDonald SE. Neonatal Vitamin K Refusal and Nonimmunization. Pediatrics. 2014;134:497-503.
- Shah SI, Brumberg HL, La Gamma EF. Applying lessons from vaccination hesitancy to address birth dose Vitamin K refusal: Where has the trust gone? Semin Perinatol. 2020;44:151242.
- Zurynski Y, Grover CJ, Jalaludin B, Elliott EJ. Vitamin K deficiency bleeding in Australian infants 1993-2017: an Australian Paediatric Surveillance Unit study. Arch Dis Child. 2020;105:433-8.
- Schulte R, Jordan LC, Morad A, Naftel RP, Wellons JC, Sidonio R. Rise in Late Onset Vitamin K Deficiency Bleeding in Young Infants Because of Omission or Refusal of Prophylaxis at Birth. Pediatric Neurology. 2014;50:564-8.
- Martín-López JE, Carlos-Gil AM, Rodríguez-López R, Villegas-Portero R, Luque-Romero L, Flores-Moreno S. La vitamina K como profilaxis para la enfermedad hemorrágica del recién nacido. Farmacia Hospitalaria. 2011;35:148-55.
- Puckett RM, Offringa M. Prophylactic vitamin K for vitamin K deficiency bleeding in neonates. En: Cochrane Database of Systematic Reviews [en línea] [consultado el 17/06/2021]. Disponible en www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002776/full
- Sutherland JM, Glueck HI, Gleser G. Hemorrhagic disease of the newborn. Breast feeding as a necessary factor in the pathogenesis. Am J Dis Child. 1967;113:524-33.
- Vietti TJ, Murphy TP, James JA, Pritchard JA. Observations on the prophylactic use of vitamin K in the newborn infant. J Pediatr. 1960;56:343-6.
- Von Kries R. Vitamin K prophylaxis-a useful public health measure? Paediatr Perinat Epidemiol. 1992;6:7-13.
- Pallás‐Alonso CR. Uso profiláctico de la vitamina k para la enfermedad hemorrágica del recién nacido | Previnfad [Internet]. Recomendaciones PrevInfad / PAPPS [en línea]. 2010 [consultado el 17/06/2021]. Disponible en http://previnfad.aepap.org/monografia/vitamina-k
- Busfield A, Samuel R, McNinch A, Tripp JH. Vitamin K deficiency bleeding after NICE guidance and withdrawal of Konakion Neonatal: British Paediatric Surveillance Unit study, 2006-2008. Arch Dis Child. 2013;98:41-7.
- Von Kries R, Hachmeister A, Göbel U. Can 3 oral 2 mg doses of vitamin K effectively prevent late vitamin K deficiency bleeding? Eur J Pediatr. 1999;158 Suppl 3:S183-186.
- Schubiger G, Berger TM, Weber R, Bänziger O, Laubscher B, Swiss Paediatric Surveillance Unit. Prevention of vitamin K deficiency bleeding with oral mixed micellar phylloquinone: results of a 6-year surveillance in Switzerland. Eur J Pediatr. 2003;162:885-8.
- Van Hasselt PM, de Koning TJ, Kvist N, de Vries E, Lundin CR, Berger R, et al. Prevention of vitamin K deficiency bleeding in breastfed infants: lessons from the Dutch and Danish biliary atresia registries. Pediatrics. 2008;121:e857-863.
- De Winter JP, Joosten KFM, Ijland MM, Verkade HJ, Offringa M, Dorrius MD, et al. New Dutch practice guideline for administration of vitamin K to full-term newborns. Ned Tijdschr Geneeskd. 2011;155:A936.
- Hascoët JM, Picaud JC, Lapillonne A, Boithias-Guerot C, Bolot P, Saliba E. Vitamine K chez le nouveau-né: mise à jour des recommandations. Arch Pediatr. 2017;24:902-
- Von Kries R, Hachmeister A, Göbel U. Oral mixed micellar vitamin K for prevention of late vitamin K deficiency bleeding. Arch Dis Child Fetal Neonatal Ed. 2003;88:F109-112.
- Laubscher B, Bänziger O, Schubiger G, Swiss Paediatric Surveillance Unit (SPSU). Prevention of vitamin K deficiency bleeding with three oral mixed micellar phylloquinone doses: results of a 6-year (2005-2011) surveillance in Switzerland. Eur J Pediatr. 2013;172:357-60.
- Harrington DJ, Clarke P, Card DJ, Mitchell SJ, Shearer MJ. Urinary Excretion of Vitamin K Metabolites in Term and Preterm Infants: Relationship to Vitamin K Status and Prophylaxis. Pediatr Res. 2010;68:508-12.
- Clarke P, Mitchell S. Vitamin K prophylaxis in preterm infants: current practices. J Thromb Haemost. 2003;1:384-6.
- Ardell S, Offringa M, Ovelman C, Soll R. Prophylactic vitamin K for the prevention of vitamin K deficiency bleeding in preterm neonates. Cochrane Database Syst Rev. 2018;2:CD008342.
- Clarke P, Mitchell SJ, Wynn R, Sundaram S, Speed V, Gardener E, et al. Vitamin K Prophylaxis for Preterm Infants: A Randomized, Controlled Trial of 3 Regimens. Pediatrics. 2006;118:e1657-66.
- Ng E, Loewy AD. Position Statement: Guidelines for vitamin K prophylaxis in newborns. Can Fam Physician. 2018;64:736-9.
- Kerruish NJ, McMillan J, Wheeler BJ. The ethics of parental refusal of newborn vitamin K prophylaxis: Ethics of parental refusal of vitamin K. J Paediatr Child Health. 2017;53:8-11.
- Moses BD, Borecky AD, Dubov A. It is OK to nudge for vitamin K. Acta Paediatrica. 2019;108:1938-41.
- Shah PS, Aliwalas LI, Shah V. Breastfeeding or breast milk for procedural pain in neonates. Cochrane Database Syst Rev. 2006;(3):CD004950.
- Shah PS, Aliwalas L, Shah V. Breastfeeding or breastmilk to alleviate procedural pain in neonates: a systematic review. Breastfeed Med. 2007;2:74-82.
- Stevens B, Yamada J, Ohlsson A, Haliburton S, Shorkey A. Sucrose for analgesia in newborn infants undergoing painful procedures. Cochrane Database Syst Rev. 2016;7:CD001069.
- Khambalia AZ, Roberts CL, Bowen JR, Nassar N. Maternal and infant characteristics by mode of vitamin K prophylaxis administration. J Paediatr Child Health. 2012;48:665-8.
- Greer FR. Vitamin K in human milk--still not enough. Acta Paediatr. 2004;93:449-50.
- Strehle E. New ways of preventing vitamin K deficiency bleeding in infancy. Acta Paediatrica. 2019;108:1936-7.
- Von Kries R, Hanawa Y. Neonatal vitamin K prophylaxis. Report of Scientific and Standardization Subcommittee on Perinatal Haemostasis. Thromb Haemost. 1993;69:293-5.
- Postnatal care up to 8 weeks after birth. NICE guideline 37. En: National Institute for Health and Care Excellence [en línea] [consultado el 17/06/2021]. Disponible en www.nice.org.uk/guidance/cg37





