Vol. 19 - Num. 75
Notas clínicas
Manejo conservador de neumatocele en niños tras neumonía necrotizante
Francisco José Sanz Santaeufemiaa, ME García Talaverab, Asela Ruiz Zamorac, Patricia Flores Péreza
aSección de Pediatría Hospitalaria. Hospital Infantil Universitario Niño Jesús. Madrid. España.
bMédico de Familia. CS Felipe II. Móstoles. Madrid. España.
cMIR-Pediatría. Hospital Infantil Universitario Niño Jesús. Madrid. España.
Correspondencia: FJ Sanz. Correo electrónico: sanzsantaeufemiafj@gmail.com
Cómo citar este artículo: Sanz Santaeufemia FJ, García Talavera ME, Ruiz Zamora A, Flores Pérez P. Manejo conservador de neumatocele en niños tras neumonía necrotizante. Rev Pediatr Aten Primaria. 2017;19:271-3.
Publicado en Internet: 12-09-2017 - Número de visitas: 50171
Resumen
El neumatocele es una lesión redondeada de contenido aéreo y pared fina que se produce tras infección, trauma o inflamación pulmonares. Puede ser confundida con otras imágenes quísticas pulmonares (malformación adenomatosa, bronquiectasia). En ausencia de clínica respiratoria importante, el seguimiento radiológico evolutivo podría bastar, evitando procedimientos diagnósticos o terapéuticos lesivos para el paciente.
Palabras clave
● Lesión pulmonar ● NeumoníaINTRODUCCIÓN
El neumatocele es un quiste intrapulmonar de pared fina con contenido aéreo en su interior1. Habitualmente es secundario a procesos posinfecciosos casi siempre bacterianos, aunque también pueden aparecer tras barotraumas, traumatismos torácicos, e incluso después de una neumonitis por inhalación de hidrocarburos. Suele ser transitorio, desapareciendo espontáneamente en varias semanas o meses, por lo que la actitud expectante es una opción adecuada. No obstante, de forma ocasional su tamaño obliga a realizar drenaje con tubo percutáneo o tratar con ventilación de alta frecuencia para conseguir su colapso2.
CASO CLÍNICO
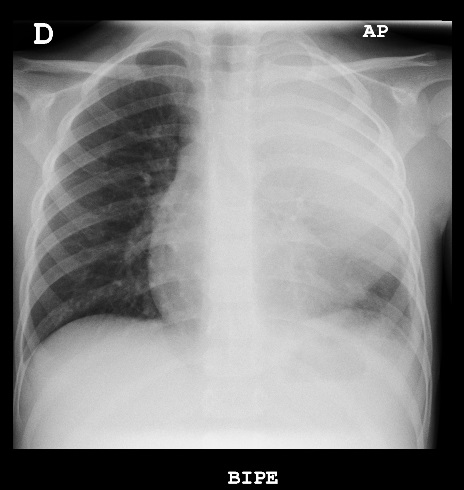
Niño de cuatro años con fiebre de siete días de evolución, diagnosticado de neumonía en el lóbulo superior izquierdo, que ingresa en el hospital con cefotaxima por vía endovenosa; tres días más tarde continua febril y presenta empeoramiento respiratorio con necesidades de oxígeno suplementario. Se realiza una nueva prueba de imagen donde se observa un derrame pleural que ocupa todo el hemitórax izquierdo, alcanzando un espesor máximo de hasta 22 mm (Fig. 1), por lo que se añade clindamicina al tratamiento y se programa drenaje con tubo de tórax. Bioquímica de líquido pleural: parámetros de exudado y antígeno de Streptococcus pneumoniae positivo. Después de diez días recibe el alta a domicilio por su mejoría progresiva, para posterior control en consultas externas.
| Figura 1. Consolidación del lóbulo superior izquierdo acompañado de derrame pleural que ocupa todo el hemitórax ipsilateral |
|---|
 |

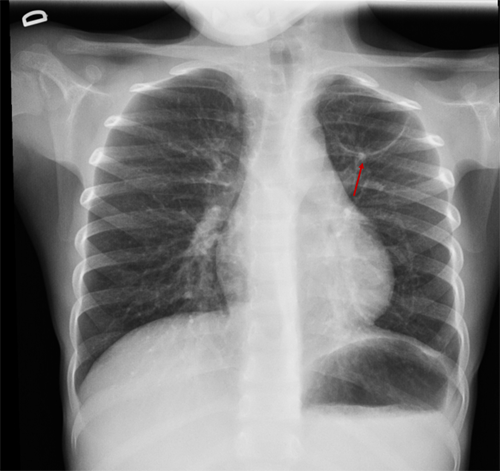
En la revisión 50 días más tarde se aprecia la resolución completa de la consolidación neumónica y una imagen elíptica de 4,3 × 3 cm en el vértice superior izquierdo compatible con neumatocele (Fig. 2). Se opta por tratamiento conservador. En una nueva placa realizada tres meses después se observa una imagen similar, y cuatro meses más tarde (nueve tras diagnóstico inicial) se aprecia, en la radiología torácica convencional, la desaparición de la imagen previa, lo que demuestra resolución espontánea y confirma la sospecha inicial de neumatocele.
| Figura 2. Imagen redondeada en el vértice pulmonar izquierdo, de bordes finos y bien delimitados, de 43 × 31 mm; compatible con neumatocele |
|---|
 |

DISCUSIÓN
Definimos neumatocele como un quiste aéreo intrapulmonar de pared delgada, generalmente secundario a una neumonía bacteriana y, la mayor parte de las veces, de carácter transitorio3. Es mucho más frecuente en niños y lactantes, sobre todo en menores de tres años4,5, incluso en neonatos6.
Se produce por un mecanismo valvular intratorácico que sucede tras la lesión intrapulmonar, casi siempre debida a inflamación o infección, provocando la entrada de aire durante la inspiración, con posterior colapso de la zona afecta, lo que impide su salida durante la espiración y se traduce en una colección de aire redondeada que ocasionalmente puede acompañarse de exudado o restos necróticos1,7.
Su etiología suele ser bacteriana, históricamente el Staphylococcus aureus es el microrganismo mayoritariamente implicado4, aunque en la última década, el S. pneumoniae está convirtiéndose en la bacteria predominante8. También se han comunicado casos tras infección pulmonar por M. tuberculosis u otros gérmenes menos frecuentes6 como enterobacterias, Acinetobacter o Pseudomonas. Entre las causas no infecciosas destacan el trauma torácico, el uso de ventilación mecánica de alta presión2 o la inhalación de combustibles fósiles.
El diagnóstico se establece por radiología convencional, al observar una imagen circular o elipsoidea de contenido aéreo, rara vez con interfase gas-líquido1,3. La confirmación diagnóstica mediante la tomografía computarizada (TC), si la sintomatología es leve, se podría obviar para evitar la excesiva radiación, si bien sería de utilidad para hacer el diagnóstico diferencial1,4 con otras lesiones que presenten el mismo aspecto radiológico como bronquiectasia, secuestro pulmonar, malformación quística o granulomas pulmonares, más frecuentes en el adulto que en la infancia.
Tiende a la involución espontánea en un plazo de tiempo variable dependiendo del tamaño y la localización5. Cuando es demasiado grande y no disminuye con el paso del tiempo, presentará clínica respiratoria, indicando una TC para obtener el diagnóstico definitivo o para ayudar en la toma de decisiones terapéuticas, como el drenaje percutáneo de la lesión guiado por tomografía6. También resultará de interés comparar radiografías de tórax previas a la actual con la placa que condujo a este diagnóstico, a fin de valorar la existencia de lesiones quísticas aéreas inadvertidas en imágenes anteriores; de ser así nos hallaríamos ante el curioso caso de bulla pulmonar sobreinfectada resuelta espontáneamente por el mecanismo denominado “autobullectomía”9.
CONCLUSIONES
La tendencia natural es hacia la involución espontánea, por lo que el control radiológico seriado se convierte en la opción terapéutica más indicada, evitando tratamientos innecesarios o procedimientos diagnósticos que incluyan excesiva radiación al paciente, y de este modo proceder a un ejemplo práctico de prevención cuaternaria10.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
TC: tomografía computarizada.
BIBLIOGRAFÍA
- Santolaria López MA, Salinas Áriz M, Soler Llorens RM, Polo Marqués E. Neumatocele. Rev Clin Med Fam. 2010;3:233-4.
- Al Ghafri M, Al-Hanshi S, Al-Ismaily S. Two cases of pneumatoceles in mechanically ventilated infants. Oman Med J. 2015;30:299-302.
- Tuddenham WJ. Glossary of terms for thoracic radiology: recommendations of the Nomenclature Committee of the Fleischner Society. AJR Am J Roentgenol. 1984;143:509-17.
- Amitai I, Mogle P, Godfrey S, Aviad I. Pneumatocele in infants and children. Report of 12 cases. Clin Pediatr (Phila). 1983;22:420-2.
- Kunyoshi, Cataneo DC, Cataneo AJ. Complicated pneumonias with empyema and/or pneumatocele in children. Pediatr Surg Int. 2006;22:186-90.
- De Bie HMA, van Toledo-Eppinga L, Verbeke J, van Elburg RM. Neonatal pneumatocele as a complication of nasal continuous positive airway pressure. Arch Dis Child Fetal Neonatal Ed. 2002;86:F202-3.
- Quigley MJ, Fraser RS. Pulmonary pneumatocele: pathology and pathogenesis. AJR Am J Roentgenol. 1988;150:1275-7.
- McKee AJ, Ives A, Balfour-Lynn IM. Increased incidence of bronchopulmonary fistulas complicating pediatric pneumonia. Pediatr Pulmonol. 2011;46:717-21.
- Goodman RB, Lakshminarayan S. In Images in clinical medicine. Inflammatory autobullectomy. N Engl J Med. 1996;334:1372-3.
- Márquez-Calderón S. Los efectos negativos de las intervenciones preventivas basadas en el individuo. Informe SESPAS 2008. Gac Sanit. 2008;22:205-15.





