Vol. 26 - Num. 104
Notas clínicas
Sinusitis y edema frontal. ¿Qué sospechar?
Noelia Morales Gómeza, Sara Chinchilla Langeberb
aMIR-Pediatría. Hospital Universitario de Móstoles. Madrid. España.
bPediatra. Hospital Universitario de Móstoles. CS Dos de Mayo. Móstoles. Madrid. España.
Correspondencia: N Morales . Correo electrónico: noeliaamoralesgomez@gmail.com
Cómo citar este artículo: Morales Gómez N, Chinchilla Langeber S. Sinusitis y edema frontal. ¿Qué sospechar? . Rev Pediatr Aten Primaria. 2024;26:401-5. https://doi.org/10.60147/81d36e0c
Publicado en Internet: 31-10-2024 - Número de visitas: 8066
Resumen
El tumor de Pott es una complicación excepcional de una patología frecuente como es la sinusitis. Es una tumefacción frontal fluctuante consecuencia de un absceso subperióstico secundario a una osteomielitis del hueso frontal. Por extensión de dicha infección pueden producirse complicaciones graves y suponer una urgencia quirúrgica, afectando así al pronóstico y morbilidad del paciente. Con la introducción de las vacunas y los antibióticos su incidencia ha ido disminuyendo, aunque es desconocida por el infradiagnóstico que se produce. No obstante, se han detectado casi medio centenar en los últimos 40 años, lo que hace que debamos conocerla y seguir teniendo presente esta patología.
Palabras clave
● Absceso ● Edema ● SinusitisCASO CLÍNICO
Acude a urgencias hospitalarias un varón de 9 años de edad. Es original de Marruecos y no tiene antecedentes de interés. Consulta por aparición de edema palpebral derecho y en región frontal de 12 horas de evolución. Refiere cefalea de 48 horas de evolución con exploración física normal en la consulta de su pediatra de Atención Primaria y, desde hace 24 horas, también asocia vómitos.
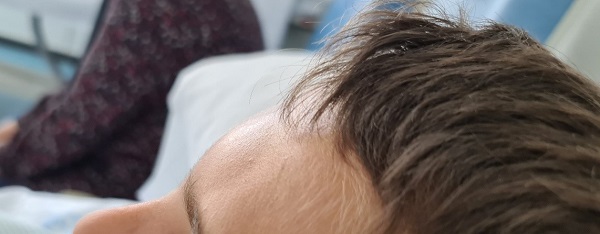
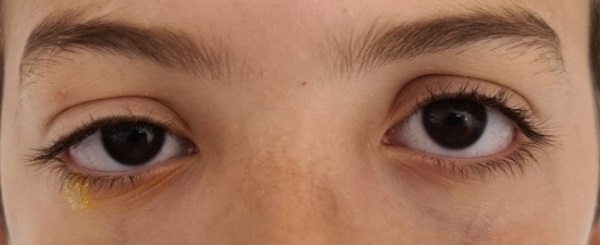
En la exploración física destaca afectación del estado general. Impresiona de dolor importante. Presenta edema frontal (Figura 1) y orbitario derecho con ptosis (Figura 2), sin eritema. Doloroso al mínimo roce de la piel, especialmente a nivel frontal, y también presenta dolor con la movilización ocular. El resto de la exploración física es normal. Afebril. Hemodinámicamente estable, con adecuada perfusión periférica, sin dificultad respiratoria y sin focalidad neurológica.
Tras anamnesis y exploración física del paciente y ante la duda diagnóstica de celulitis preseptal u orbitaria, se contacta con el Servicio de Oftalmología para valoración del paciente, que diagnostica inicialmente de queratoconjuntivitis. Pero, dada la afectación general, se solicita una analítica sanguínea donde presenta elevación de reactantes de fase aguda con 9500 leucocitos/ul, proteína C reactiva (PCR) de 55 mg/l y procalcitonina (PCT) de 5 ng/ml.
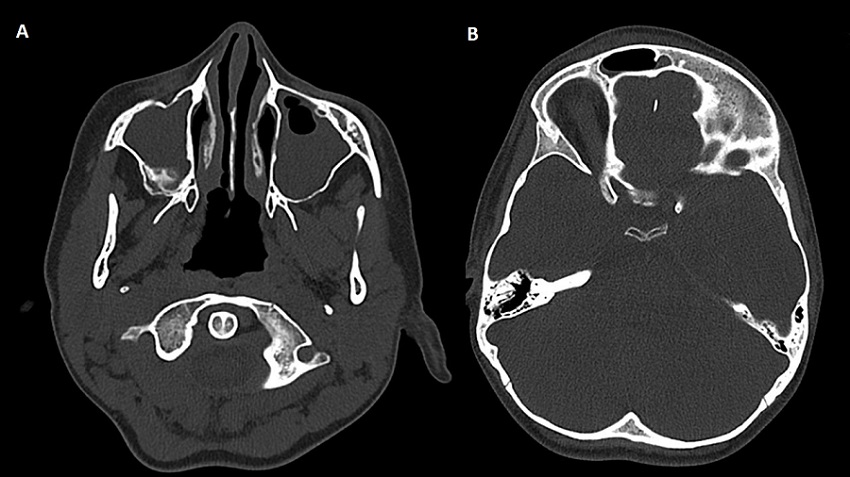
Ante sospecha de sinusitis complicada (dolor con los movimientos oculares, tumefacción de partes blandas, elevación de reactantes de fase aguda y afectación del estado general) se decide realización de tomografía computarizada craneal, hallándose una pansinusitis complicada con un absceso subperióstico intraorbitario con edema frontal circundante compatible con tumor inflamatorio de Pott (Figuras 3A y 3B).
| Figura 3. (A) Pansinusitis. Se observan senos maxilares ocupados. (B) Edema frontal (tumor inflamatorio de Pott) |
|---|
 |

Se decide, por tanto, inicio de antibioterapia intravenosa de amplio espectro con cefotaxima (200 mg/kg/día) y clindamicina (40 mg/kg/día), junto con metilprednisolona intravenosa. Queda ingresado en planta, manteniendo actitud expectante con control clínico y radiológico a las 48 horas.
Presenta buena evolución. En el control radiológico desaparece el absceso subperióstico y presenta mejoría clínica progresiva. Completa 21 días de antibioterapia y es dado de alta sin incidencias ni secuelas. Actualmente se encuentra asintomático y no ha presentado tampoco recidivas del cuadro.
DISCUSIÓN
Aunque aparentemente erradicado con la introducción de vacunas1 y antibióticos, e incluso sobre uso y mal uso de estos últimos, en la última década se han descrito una decena de casos2 y medio centenar en los últimos 40 años3.
Sir Percivall Pott, un cirujano londinense del siglo XVIII, describió este tumor por primera vez como una complicación local de un traumatismo frontal. Posteriormente, a finales del siglo XIX, Lannelongue demostró que también puede aparecer como consecuencia de una sinusitis frontal no tratada o incompletamente tratada, en asociación con osteomielitis del hueso frontal2.
Es poco frecuente en la población pediátrica. Se presenta en todos los grupos etarios, describiéndose en un rango de edad que va desde los 2,5 años hasta los 83 años4. Sin embargo, es más frecuente en los adolescentes y predomina en el sexo masculino con una relación 3-4:13,5,6.
Se trata de una tumefacción y edema en la frente por inflamación subyacente de la duramadre, que provoca acúmulo de contenido inflamatorio entre esta y el cuero cabelludo2. Esta inflamación es secundaria a una osteomielitis con absceso subperióstico del hueso frontal, que se produce fundamentalmente como complicación de una sinusitis frontal crónica no diagnosticada, parcialmente tratada, y aislada o no en el contexto de una pansinusitis5. Aunque en la mayoría de los casos se diagnostica a raíz de una infección aguda o subaguda, existe un caso de aparición tardía 14 años después de un traumatismo, segunda causa en frecuencia6. En estos casos suele haber factores asociados, como la diabetes mellitus4. Otras causas menos habituales son: las mastoiditis, picaduras de insectos, tumores malignos, la acupuntura, pacientes con VIH, infección fúngica, consumo de cocaína y de metanfetaminas por vía intranasal, antecedentes de craneoplastia, mucocele frontal sobreinfectado o incluso tras procedimientos dentales. Los agentes etiológicos aislados principalmente son bacterias responsables de sinusitis adquirida en la comunidad y los cultivos suelen ser polimicrobianos. Las bacterias más frecuentemente encontradas son Streptococcus pneumoniae, Haemophilus influenzae, Streptococcus milleri (anginosus e intermedius), Streptococcus viridans, Staphylococcus aureus, Staphylococcus epidermidis, Pseudomonas, Proteus, y bacterias anaerobias como Fusobacterium, Bacteroides, que se ven en mayor frecuencia asociadas a las complicaciones intracraneales1-3,5.
El conocimiento de la anatomía y la embriología de los senos es esencial para comprender la patogénesis del tumor inflamatorio de Pott. Los senos paranasales maxilar y etmoidal se desarrollan entre el tercer y cuarto mes de gestación y están neumatizados desde el nacimiento, por lo que un lactante podría ya desarrollar una sinusitis1. En cambio, la neumatización de los senos frontales y esfenoidales comienzan a partir de los cinco o seis años de edad1,7 y alcanzan su máximo desarrollo al final de la adolescencia, momento en el que la vascularización de las venas diploicas alcanzan su pico, recibiendo mayor flujo en comparación con los adultos. Esto explicaría que tanto el tumor de Pott como las complicaciones intracraneales sean más frecuentes en este rango de edad1-3.
Cuando la presentación es aguda aparecen signos inflamatorios locales como edema, eritema e induración (fruto en la mayoría de los casos del absceso subperióstico secundario a osteomielitis frontal), asociando o no fiebre. También puede aparecer cefalea, tumefacción periorbitaria, tumoración fluctuante a nivel de la frente, fístula cutánea y rinorrea purulenta/secreción nasal o auditiva. La clínica que sugiere participación intracraneal incluye fiebre, convulsiones, cefalea, decaimiento, vómitos y déficits neurológicos focales, siendo algunos de estos síntomas signos de hipertensión intracraneal. Si la presentación es crónica, el inicio de la sintomatología es más insidioso hasta la aparición del absceso subperóstico y el diagnóstico se retrasa2,4,5.
Entre los diagnósticos diferenciales a tener en cuenta se encuentra el síndrome mononucleósido, que puede cursar con edema periorbitario, además de infecciones locales, como un hematoma infectado, pseudoaneurismas de la arteria temporal superficial y tumores de piel y partes blandas, como es el quiste sebáceo infectado, los quistes dermoides, los lipomas, lipomas intraóseos, lipoblastomas, mucoceles de seno frontal, o tumores malignos, como las metástasis óseas o los meningiomas frontales agresivos2,4.
Para el diagnóstico es imprescindible la anamnesis (historia de infecciones respiratorias recurrentes, infección respiratoria reciente, antecedente de traumatismo…). La radiografía de senos paranasales no está indicada porque tiene baja especificidad para diagnosticar sinusitis y el diagnóstico de esta patología es clínico. Si existe la sospecha de complicaciones es necesario realizar una tomografía computarizada, siendo esta la técnica de elección para dicha detección, ya que es superior a la resonancia magnética para la valoración de hueso3 y localiza bien las complicaciones intracraneales y extracraneales, así como otras complicaciones del área otorrinolaringológica, como son la excesiva neumatización de bullas etmoidales o cornete medio, y celda de Agger Nasi de gran tamaño5,8. La resonancia magnética supone una prueba complementaria a la tomografía computarizada y ayuda a conocer mejor la extensión de la infección, especialmente en las complicaciones intracraneales, permitiendo valorar mejor el espacio subdural y el sistema nervioso central.
Las complicaciones aparecen en el 60-80% de los casos, y en el 100% de los casos pediátricos según algunas series3,5. Así, distinguimos dos grandes grupos:
- Complicaciones extracraneales u orbitarias: las más frecuentes y, generalmente, por infección de los senos etmoidales posteriores o maxilares, con extensión a la órbita directamente a través de la lámina papirácea, siendo menos frecuente la afectación de los senos frontales. Aquí se encuentran el tumor de Pott o absceso subperióstico, el absceso orbitario, el mucocele y la celulitis preseptal y celulitis orbitaria.
- Complicaciones intracraneales: consecuencia de émbolos sépticos desde una sinusitis frontal o etmoidal originalmente. También se pueden producir por diseminación a través de defectos óseos por dehiscencias traumáticas o congénitas, orificios del cráneo o por extensión de directa de una osteomielitis1,2,4,5,7,9. Algunas de estas complicaciones son el absceso epidural, siendo esta la complicación intracraneal más frecuente (50%)1,2,5, el absceso subdural, la meningitis o la trombosis séptica del seno cavernoso.
El tratamiento debe ser multidisciplinar y dependerá de la localización, del tamaño y de la implicación clínica, variando desde un manejo conservador con antibioterapia precoz (de amplio espectro y con difusión al sistema nervioso central) durante un periodo prolongado (4-6 semanas)4, hasta cirugías correctivas6. Tradicionalmente, el abordaje ha sido externo5, pudiendo precisar reconstrucción del defecto quirúrgico de forma diferida3, si bien en los últimos años también hay casos descritos con drenaje endoscópico temprano y neuronavegación, con la eliminación del hueso con osteomielitis y del tejido de granulación. Nuestro paciente fue tratado de manera conservadora con buena evolución. Las complicaciones intracraneales tienden a requerir drenaje quirúrgico en forma de craneotomía y algunos autores recomiendan la realización de tomografías computarizadas posquirúrgicas seriadas al séptimo, duodécimo y vigésimo día para comprobar la completa resolución del cuadro5. También se han publicado casos exitosos sin necesidad de cirugía en ciertas circunstancias: en pacientes clínicamente estables con un nivel normal de consciencia y sin déficits neurológicos y una extensión de la lesión intracraneal limitada (menos 15 mm de diámetro), sin desplazamiento de la línea media2.
La recurrencia se puede producir hasta en el 10% de los casos, probablemente por un tratamiento insuficiente3,9, y el pronóstico es bueno si se realiza un diagnóstico temprano, incluso si el paciente presenta síntomas neurológicos al ingreso5. La tasa de mortalidad oscila entre el 4-10% y rara vez deja secuelas neurológicas3,6.
Aunque el tumor de Pott es una rareza desde la introducción de vacunas y de los antibióticos, debemos conocer su existencia y tenerlo presente, ya que un 60-80% de los casos (el 100% de la población pediátrica según algunas series) presenta complicaciones graves, lo que puede suponer una urgencia neuroquirúrgica y compromiso vital para el paciente. Es una complicación de una sinusitis, es decir, es una patología excepcional de un proceso frecuente, por lo que, ante cualquier niño con sinusitis o infecciones respiratorias de repetición, cuando estos presenten cefalea asociando o no vómitos con tumefacción frontal, edema palpebral o ptosis debemos estar atentos para sospecharlo y poder hacer el diagnóstico precoz. Su detección e inicio precoz del tratamiento es fundamental para que el pronóstico sea favorable y no deje secuelas.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
RESPONSABILIDAD DE LOS AUTORES
Contribución de los autores: redacción (NMG), revisión y corrección (SCHL). Este caso clínico ha sido previamente presentado en el congreso anual de la AEPED 2023, en un formato más breve (póster).
Los autores han remitido un formulario de consentimiento de los padres/tutores para publicar información de su hijo/a.
BIBLIOGRAFÍA
- Barquero Artigao F, Berghezan Suárez A, Bravo Queipo de Llano B. Sinusitis y sus complicaciones. Celulitis preseptal y orbitaria. Protoc diagn ter pediatr. 2023;2:81-96.
- Aínsa Laguna D, Pons Morales S, Muñoz Tormo-Figueres A, Vega Senra MI, Otero Reigada MC. Tumor inflamatorio de Pott: una complicación infrecuente de la sinusitis frontal. An Pediatr (Engl Ed). 2014;80(5):317-20. https://doi.org/10.1016/j.anpedi.2013.06.001
- De la Sen Corcuera O, Encinas Bascones A, Martín-Granizo R, Berguer Sandez A. Tumor fibroso solitario en la región temporal: a propósito de un caso. Revista Española de Cirugía Oral y Maxilofacial. 2015;37(4):250-2. https://dx.doi.org/10.1016/j.maxilo.2014.06.013
- Escudero Esteban R, Pérez Piñas I, Del Estad Cabello G. Tumor hinchado de Pott: una complicación olvidada de la sinusitis. Radiología. 2010;53(2):175-8. https://doi.org/10.1016/j.rx.2010.05.007
- Salom Coveñas C, Benito Navarro JR, Gutiérrez Gallardo A, Porras Alonso E. Tumor inflamatorio de pott. Descripción de un caso. Revista ORL. 2020;11(4):467-72. https://dx.doi.org/10.14201/orl.23019
- Atehortúa KE, Ojeda OT, Covilla Varela M, Salgado FN, Orozco CM, Latorre Z, et al. A case report: Pott´s puffy tumor. Revista Pediatría. 2022;55(s1):23-7.
- Alonso Canal l, Viada Bris JF, Acuña Quirós MD, Serrano Vela JI, Martínez Gómez MJ. Del intestino al cerebro, pasando por el torrente sanguíneo. An Pediatr. 2014;80(5):335-7. https://doi.org/10.1016/j.anpedi.2013.10.010
- Álvarez Chamorro l, Povo Martín S, Gregori Roig P, Navarro Gallego AB, Rodilla Valenzuela S. Tumor inflamatorio de Pott, una entidad olvidada pero peligrosa. Rev Pediatr Aten Primaria Supl. 2020;(28):52.
- Perales I, Simonetti S, Franco M, Carmona T. Tumor Inflamatorio de Pott: Reporte de un caso y Revisión de la Literatura. Pott’s Puffy Tumor: A case report and Review of the Literature. Rev Chil Neuro-psiquiat. 2021;59(3):248-54. http://dx.doi.org/10.4067/s0717-92272021000300248