Vol. 24 - Num. 96
Notas clínicas
Adenitis cervical como debut de una enfermedad de Kawasaki incompleta
Mercedes Cemeli Canoa, M.ª Luz Rodríguez Sanza, Paula Vidal Lanaa, Leire Arlabán Carpinteroa, Sara Beltrán Garcíaa
aPediatra. CS Valdespartera. Zaragoza. España.
Correspondencia: M Cemeli. Correo electrónico: cano.mcemeli@salud.aragon.es
Cómo citar este artículo: Cemeli Cano M, Rodríguez Sanz ML, Vidal Lana P, Arlabán Carpintero L, Beltrán García S. Adenitis cervical como debut de una enfermedad de Kawasaki incompleta . Rev Pediatr Aten Primaria. 2022;24:385-90.
Publicado en Internet: 20-12-2022 - Número de visitas: 9465
Resumen
La enfermedad de Kawasaki es una vasculitis sistémica y autolimitada que constituye la causa más frecuente de cardiopatía adquirida en la edad pediátrica. Su diagnóstico se basa en una serie de criterios clínicos que en muchas ocasiones no están presentes o asocian otros más inespecíficos que hacen demorar su diagnóstico.
Se presenta el caso de una paciente de 6 años con enfermedad de Kawasaki que debutó como posible adenitis infecciosa y cuya evolución y reanamnesis dieron la clave del diagnóstico de Kawasaki incompleto.
De ahí, la importancia del diagnóstico precoz de esta enfermedad, recordando que existen otros síntomas más inespecíficos que pueden acompañarla, requiriendo un elevado nivel de sospecha para instaurar su tratamiento precozmente y evitar las lesiones coronarias.
Palabras clave
● Adenitis ● Enfermedad de Kawasaki ● FiebreINTRODUCCIÓN
La enfermedad de Kawasaki (EK) es una vasculitis sistémica de etiología desconocida, cuyo diagnóstico precoz es importante por las graves y prevenibles complicaciones que presenta la enfermedad. Sin embargo, resulta complicado, por lo inespecífico y variable de sus síntomas y signos, algunos de los cuales en ocasiones no llegan a aparecer, dando lugar a lo que se conoce como EK incompleta. La adenitis cervical es el signo menos frecuente de entre los principales. Suele ser unilateral, localizada en el triángulo cervical anterior y para ser considerada criterio de Kawasaki su diámetro debe ser superior a 1,5 cm. Generalmente, son adenopatías no fluctuantes, firmes y sin eritema cutáneo1.
Presentamos una niña de 6 años, con diagnóstico de EK incompleta que inicialmente fue diagnosticada y tratada como adenitis cervical de origen infeccioso, cuya evolución fue clave para valorar la opción diagnóstica de EK incompleta.
CASO CLÍNICO
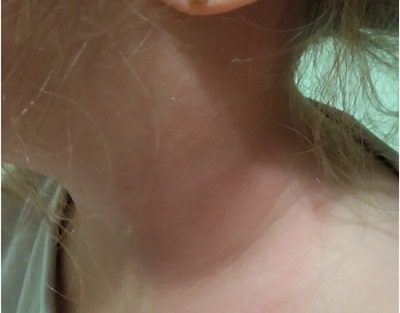
Se trata de una niña de 6 años sin antecedentes personales de interés, que acude a la consulta de Atención Primaria por fiebre de hasta 38,6 °C de 4 días de evolución, conjuntivitis bilateral purulenta y dolor cervical izquierdo. A las 48 horas, persiste la fiebre junto a una adenopatía lateral cervical izquierda dolorosa, por lo que se inicia tratamiento antibiótico oral con cefadroxilo a 50 mg/kg/día. Dada la escasa mejoría, persistencia de 6 días de fiebre y empeoramiento del estado general, se decide traslado a urgencias del hospital de referencia para tratamiento y estudio. Destaca una linfadenopatía laterocervical izquierda aumentada de tamaño, empastada, dolorosa a la palpación y a la rotación cervical, junto a eritema y edema de la piel circundante (Fig. 1).
En el primer estudio analítico, destaca una leucocitosis (19 000/µL) con neutrofilia (16 600/µL), anemia normocítica (Hb 10,8 g/dl, Hto 32,2% y VCM 87 fL), aumento de los marcadores de infección, tales como la proteína C reactiva (PCR) 10,3 mg/dl, procalcitonina (PCT) 0,5 ng/ml y la velocidad de sedimentación globular (VSG) 120 mm/hora.
Se realiza aspirado nasofaríngeo para virus respiratorio mediante técnica de reacción en cadena de la polimerasa (PCR) (gripe A y B, VRS, SARS-CoV-2, adenovirus, rinovirus, metapneumovirus y parainfluenza) con resultado negativo. Del mismo modo, cultivo de frotis faringe para Streptococcus betahemolítico del grupo A y de esputo sin detección de bacilos acidorresistentes (BAAR) ni micobacterias. Prueba de tuberculina negativa. Serologías: virus de Ebstein Bar (VEB), citomegalovirus (CMV), toxoplasma, Mycoplasma pneumoniae, parvovirus B19, rickettsia, borrelia, leptospira y SARS-CoV-2, negativas.
Ecografía abdominal y radiografía de tórax sin hallazgos. En la ecografía cervical se muestran múltiples adenopatías cervicales en diferentes cadenas ganglionares, aumentadas de tamaño, redondeadas y con vascularización aumentadas. Presentan aspecto inflamatorio, sin imágenes sugestivas de abcesificación. Se acompañan de trabeculación con aspecto flemonoso junto a edema subcutáneo.
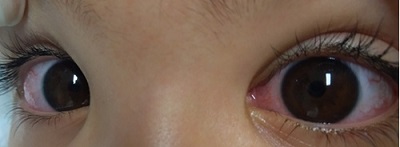
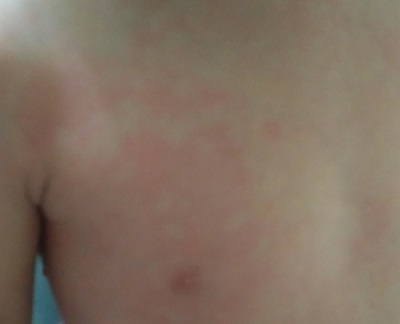
Se solicita valoración por el servicio de Otorrinolaringología, que sugiere como primera opción diagnóstica patología infecciosa, iniciándose antibioterapia intravenosa con amoxicilina-clavulánico. A las 48 horas, persiste la fiebre, mayor inyección conjuntival sin secreción (Fig. 2), labios más fisurados y mayor afectación del estado general. Se realiza de nuevo anamnesis a la familia, refiriendo la asociación de un exantema macular, generalizado, no descamativo y autolimitado las primeras 24 horas del proceso febril (Fig. 3). En este momento, se plantea la posibilidad diagnóstica de la enfermedad de Kawasaki (EK) incompleta, por lo que se inicia tratamiento con inmunoglobulinas intravenosas y antiagregante. A las 24 horas del tratamiento, la paciente está afebril, con mejoría del estado general y del tamaño de la adenopatía cervical. Se realiza ecocardiograma, que es normal, sin presencia de alteraciones coronarias. Las analíticas de control previas al alta (Tabla 1) muestran unas cifras mayores de VSG (120 mm/hora) y ferritina (288 ng/ml) con normalización del resto de parámetros.
| Tabla 1. Evolución de los parámetros analíticos desde el ingreso hasta el alta del paciente | ||||
|---|---|---|---|---|
| Ingreso | 48 horas | 72 horas | Alta | |
| Leucocitos (/µl) | 19 800 | 14 300 | 12 000 | 9500 |
| Neutrófilos (/µl) | 16 600 | 11 100 | 2600 | 7300 |
| Hemoglobina (g/dL) | 10,8 | 10,2 | 10,6 | 12,8 |
| Hematocrito (%) | 32,2 | 30,9 | 32,3 | 38,4 |
| PCR (mg/dL) | 10,2 | 7,8 | 3,2 | 0,7 |
| PCT (ng/mL) | 0,5 | 0,4 | 0,2 | |
| VSG (mm/hora) | 120 | 95 | 120 | 120 |
| Ferritina (ng/mL) | 212,6 | 280 | 288,2 | |
| Troponina (ng/mL) | 9,1 | |||
| NT-PRO BNP (pg/mL) | 1364,3 | 445,7 | ||
| Dimero D (µg/L) | 1390 | 696 | ||
| Plaquetas (/µl) | 346 000 | 434 000 | 556 000 | 924 000 |

Dado el diagnóstico de EK incompleta y teniendo en cuenta los últimos parámetros analíticos encontrados, se mantiene tratamiento con antiagregante vía oral hasta nuevo control analítico y ecográfico.
DISCUSIÓN
La EK es una vasculitis aguda sistémica, autolimitada que afecta fundamentalmente a los vasos de mediano calibre. Constituye la causa más frecuente de enfermedad cardiaca adquirida en la infancia. En nuestro país, se estima que la incidencia anual acumulada es similar a la encontrada en Estados Unidos (20,8/100 000 niños menores de 5 años en 2006), prevaleciendo en menores de 5 años.
Su etiología es aún desconocida, aunque todo apunta a una respuesta inmunológica inapropiada a uno o más desencadenantes en individuos genéticamente susceptibles2,3.
Su importancia se debe a que el 15-25% de los niños no tratados desarrollan anomalías coronarias (AC) que pueden conducir a infarto de miocardio, muerte súbita o enfermedad isquémica cardiaca1. De ahí que su diagnóstico precoz sea de vital importancia.
Su diagnóstico se basa en la presencia de una serie de criterios clínicos, cuya sensibilidad y especificidad es baja. Tal y como muestra la Tabla 2, hay que considerar EK en todo paciente con fiebre al menos durante 5 días y cuatro de los cinco criterios clínicos principales. En presencia de >4 criterios clínicos principales, especialmente si son eritema, edema o hinchazón de manos y pies, el diagnóstico se podrá hacer con 4 días de fiebre (en casos puntuales y por clínicos expertos, incluso con 3 días de fiebre). No todos los criterios tienen que estar presentes a la vez. Se pueden haber resuelto en el momento de la exploración. En caso de no cumplir los criterios clínicos de EK completa, la presencia de anomalías coronarias confirma el diagnóstico4.
| Tabla 2. Criterios diagnósticos para enfermedad de Kawasaki completa | |
|---|---|
| Criterio principal | Descripción/nota |
| 1. Alteraciones de labios y/o mucosa oral | Eritema, fisuras, sangrado en los labios; lengua aframbuesada con papilas prominentes; eritema de mucosa oral o faríngea sin exudados ni ulceraciones |
| 2. Inyección conjuntival bulbar no supurativa | Típicamente deja libre el limbo corneal. Ocasionalmente, puede aparecer hemorragia subconjuntival y queratitis punteada |
| 3. Exantema maculopapular, eritrodermia difusa. Puede ser urticariforme o micropustuloso | Sin vesículas/bullas, petequias ni costras. Es característico que se acentúe en región perineal con descamación precoz |
| 4. Eritema y edema de manos y pies en fase aguda y descamación periungueal en fase subaguda | A veces la induración es dolorosa. En 1-2 meses pueden aparecer líneas de Beau (ranuras transversales en la uña) |
| 5. Linfadenopatía cervical ≥1,5 cm de diámetro, generalmente unilateral | Puede asociar edema retro/parafaríngeo |
| Apoyan el diagnóstico, marcadores de inflamación elevados (PCR, VSG, PCT, leucocitosis con neutrofilia), hiponatremia e hipoalbuminemia, transaminasas elevadas y piuria estéril. En la segunda semana desde el inicio de la fiebre es común la trombocitosis | |

Muchos pacientes no cumplen dichos criterios clínicos, determinando lo que se conoce como EK incompleta, que puede darse en un 15-20% de los casos y donde la afectación cardiovascular también puede estar presente. De esta forma, se define EK incompleta como todo cuadro febril sin causa conocida, que presenta menos de cuatro criterios asociados a la fiebre, pero con características típicas de la enfermedad5.
En estos casos, son niños más pequeños, que cumplen menos de cuatro criterios principales y cuya aparición se muestra de forma secuencial. Todo ello conduce a un retraso en el tratamiento que multiplica por 2,8 el riesgo de presentar AC6.
En nuestro caso, destacó el aumento de reactantes de fase aguda (leucocitosis, trombocitosis, PCR y VSG) y la anemia normocítica.
La linfadenopatía cervical como signo inicial de EK es poco frecuente, siendo en nuestro caso el signo fundamental que, junto a la fiebre elevada, hizo pensar en foco infeccioso local o en el área otorrinolaringológica. El cuadro inicialmente parecía una adenitis infecciosa, cuya evolución tórpida hizo replantearse el diagnóstico de EK.
Las formas de inicio a base de adenopatía cervical suelen presentar menor leucocitosis con mayor desviación a la izquierda, niveles más elevados de PCR y peor respuesta a la gammaglobulina. Una celulitis cutánea en múltiples localizaciones o que inicialmente no responda a la antibioterapia conduce a realizar un diagnóstico diferencial con EK 7-9.
Además, la reanamnesis en nuestro caso fue fundamental, ya que el exantema inicial había pasado desapercibido y la conjuntivitis bilateral fue purulenta, por lo que no se había tomado como criterio de EK.
En algunos casos de EK incompleta publicados, predomina la presencia de exantema polimorfo o eritema palmo-plantar. Sin embargo, hay muy pocos casos de adenitis como síntoma inicial; el diagnostico se atrasó a días posteriores debido a la falta de respuesta a antibioterapia intravenosa8.
La fiebre sigue siendo un dato cardinal en la EK, orientando el diagnóstico cuando es persistente, no cede con administración de antipiréticos y han sido descartadas otras causas.
Una vez diagnosticada de EK e iniciado el tratamiento con altas dosis de inmunoglobulina intravenosa y ácido acetilsalicílico, se observa la respuesta favorable de la paciente. A pesar de que aproximadamente el 10-20% de los pacientes no responde a este tratamiento, especialmente en la presentación “incompleta”10.
Varios estudios soportan que los pacientes con EK incompleta requieren más días de evolución para llegar a su diagnóstico en comparación con los casos típicos, de manera que es importante llegar a un diagnóstico pronto, dado su alto potencial de morbimortalidad de etiología cardiovascular6. De igual modo, se recomienda siempre la realización de un ecocardiograma, teniendo en cuenta que no debe demorar el comienzo del tratamiento médico si la sospecha clínica es alta11.
CONCLUSIONES
La EK debemos sospecharla en todos los pacientes con fiebre prolongada que no responden a tratamiento antibiótico y en los que se ha descartado otra etiología, ya que, como en nuestra paciente, puede no cumplir con los criterios clásicos.
Los pacientes con EK incompleta no siempre presentan las características principales ni desarrollan la forma completa antes de producirse las AC. Por lo tanto, hay que tener en cuenta otros criterios menos frecuentes y más sutiles que podrían orientarnos hacia ese diagnóstico de EK, ya que el tiempo es fundamental para iniciar el tratamiento preventivo del daño coronario.
CONFLICTO DE INTERESES
Las autoras declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
EK: enfermedad de Kawasaki; PCR: proteína C reactiva; PCT: procalcitonina; VEB: virus de Ebstein Bar; VRS: virus respiratorio sincitial; VSG: velocidad de sedimentación globular.
BIBLIOGRAFÍA
- Camacho Lovillo M, Lirola Cruz M. Púrpura de Shönlein-Henoch, enfermedad de Kawasaki y otras vasculitis. Pediatr Integral. 2017;21:183-19.
- Newburger JW, Takahashi M, Burns JC. Kawasaki disease. J Am Coll Cardiol. 2016;67:1738-49.
- Wang CL, Wu YT, Liu CA, Kuo HC, Yang KD. Kawasaki Disease Infection, Immunity and Genetics. Pediatr Infect Dis J. 2005;24:998-1004.
- Barrios Tascón A, Centeno Malfaz F, Rojo Sombrero H, Fernández-Cooke E, Sánchez-Manubens J. Consenso nacional sobre diagnóstico, tratamiento y seguimiento cardiológico de la enfermedad de Kawasaki. An Pediatr (Barc). 2018;89:188.e1-188.e22.
- Research Committee of the Japanese Society of Pediatric Cardiology, Cardiac Surgery Committee for Development of Guidelines for Medical Treatment of Acute Kawasaki Disease. Guidelines for medical treatment of acute Kawasaki disease: Report of the Research Committee of the Japanese Society of Pediatric Cardiology and Cardiac Surgery. Pediatrics Int. 2014;56:135-58.
- Minich LL, Sleeper LA, Atz AM, McCrindle BW, Lu M, Colan SD, et al. Delayed diagnosis of Kawasaki disease: what are the risk factors? Pediatrics. 2007;120:1434-40.
- Nomura Y, Arata M, Koriyama C, Masuda K, Morita Y, Hazeki D, et al. A severe form of Kawasaki disease presenting with only fever and cervical lymphadenopathy at admission. J Pediatr. 2010;156:786-91.
- Kubota M, Usami I, Yamakawa M, Tomita Y, Haruta T. Kawasaki disease with lymphadenopathy and fever as sole initial manifestations. J Paediatr Child Health. 2008;44:359-62.
- Baleato Gómez B, González Ávila C, Souto Cainzos B, Iglesias González B, González Menchén C, Ramos Amador JT. Revisión clínica y diagnóstica de la enfermedad de Kawasaki: estudio descriptivo, retrospectivo y analítico. Rev Pediatr Aten Primaria. 2018;20:15-24.
- Furukawa, T, Kishiro, M. Effects of steroid pulse therapy on immunoglobulin-resistant Kawasaki disease. Arch Dis Child. 2008;93:142-6.
- McCrindle BW, Li JS, Minich LL, Colan SD, Atz AM, Takahashi M, et al. Coronary artery involvement in children with Kawasaki disease: risk factors from analysis of serial normalized measurements. Circulation. 2007;116:174-9.