Vol. 23 - Num. 92
Notas clínicas
Lesiones vesiculares, no siempre son varicela
Belén Taberner Pazosa, Paula Devesa Joverb, Mónica García Perisb, Silvia Escolano Serranob
aMIR-Pediatría. Servicio de Pediatría. Hospital Lluís Alcanyís. Játiva. Valencia. España.
bServicio de Pediatría. Hospital Lluís Alcanyís. Játiva. Valencia. España.
Correspondencia: B Taberner. Correo electrónico: belentaberner@gmail.com
Cómo citar este artículo: Taberner Pazos B, Devesa Jover P, García Peris M, Escolano Serrano S. Lesiones vesiculares, no siempre son varicela. Rev Pediatr Aten Primaria. 2021;23:391-5.
Publicado en Internet: 25-11-2021 - Número de visitas: 53814
Resumen
El impétigo ampolloso o bulloso es una enfermedad infectocontagiosa de la piel, causada por Staphylococcus aureus y mediada por toxina. Se caracteriza por la aparición de ampollas flácidas sobre lesiones vesiculares iniciales. Es importante el diagnóstico diferencial en estadios iniciales con otras patologías que cursan con lesiones vesiculosas, como la varicela. La elección del tratamiento se basa en la extensión, localización y profundidad de las lesiones, utilizando siempre antibioterapia contra S. aureus y comprobando la sensibilidad antibiótica debido a la creciente prevalencia de S. aureus resistente a la meticilina (SARM).
Palabras clave
● Ampollas ● Impétigo contagioso ● Staphylococcus aureusCASO CLÍNICO
Niño de tres años que acude a urgencias por aparición de lesiones vesiculares en el tronco de dos días de evolución, con empeoramiento progresivo. Asocia fiebre de hasta 38,9 °C en las últimas 12 horas. Había iniciado tratamiento con amoxicilina oral y mupirocina tópica 24 horas antes de consultar, sin mejoría.
Como antecedentes, fue intervenido a los 12 días de vida por drenaje venoso anómalo total supradiafragmático, estando asintomático desde entonces. No refieren otros antecedentes de interés salvo xerosis cutánea. No refiere alergias alimentarias ni medicamentosas. No toma tratamiento habitual.
Adecuadamente vacunado según el calendario de Reino Unido que no incluye vacuna frente a varicela. Vive en España hace nueve meses, sin referir otros viajes.
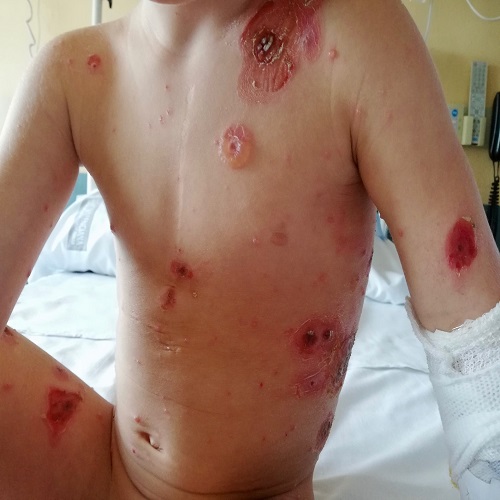
A su llegada a urgencias presenta buen aspecto y se encuentra estable hemodinámicamente, con temperatura axilar de 38 °C. Destaca la presencia de lesiones cutáneas generalizadas de morfología variable y distinto estadio evolutivo (Fig. 1). Por un lado, presenta lesiones ampollosas flácidas de contenido claro de predominio en el tronco y los miembros superiores, de 1-2 cm de diámetro con una pequeña pápula rojiza central. Las lesiones ampollosas se desprenden fácilmente dejando lesiones exudativas eritematosas (Fig. 2). Por otro lado, presenta lesiones exudativas, algunas de ellas en fase de costra más extensas de hasta 4-5 cm en el tronco. Por último, se observan lesiones vesiculares de 3-5 mm sobre piel normal compatibles con infección por varicela. No presenta eritrodermia ni afectación de mucosas. Orofaringe hiperémica con fibrina y exudado en conducto auditivo externo izquierdo. El resto de la exploración por aparatos es normal.
| Figura 1. Lesiones de distinta morfología y diferente estado evolutivo. Presenta lesión ampollosa de 2 cm de diámetro en tórax superior, lesiones exudativas y costrosas de hasta 5 cm en el tronco, así como lesiones vesiculares de 3-5 mm |
|---|
 |

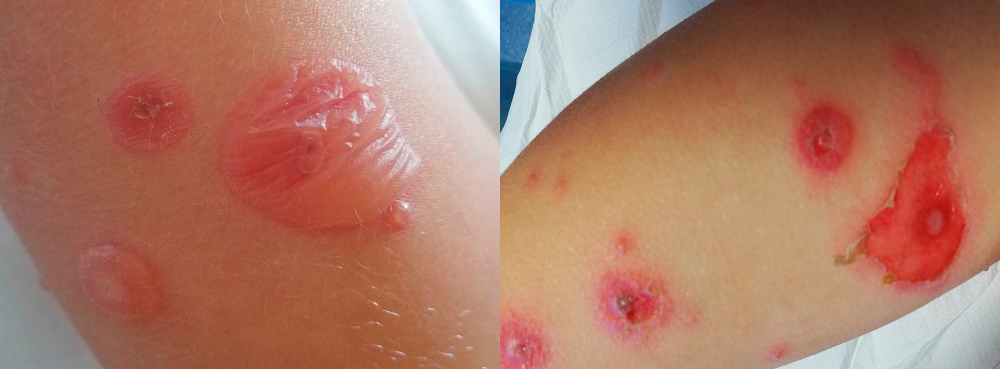
| Figura 2. Izquierda: lesiones ampollosas flácidas entre 1-2 cm en distinto estadio evolutivo con pápula central. Vesícula de pequeño tamaño adyacente a lesión de mayor tamaño. Derecha: lesiones exudativas eritematosas por el desprendimiento de la ampolla previa |
|---|
 |

Dada la clínica se solicita analítica sanguínea que muestra 4100 leucocitos/mm3 con fórmula normal y proteína C reactiva de 7,4 mg/dl, siendo el resto de los parámetros normales. Dada la extensión de las lesiones se decide ingreso con sospecha diagnóstica de impétigo ampolloso para inicio de tratamiento intravenoso con cloxacilina a 80 mg/kg/día previa extracción de hemocultivos. Se realizan curas locales con clorhexidina y ácido fusídico tópico. Presenta buena respuesta al tratamiento, con desaparición de la fiebre a las 30 horas de ingreso. Las lesiones ampollosas y exudativas evolucionan a estado de costra sin presentar complicaciones locales. Se realizan test de estreptococo faríngeo y cultivo de exudado faríngeo que resultan negativos. El cultivo de exudado cutáneo es positivo para Staphylococcus aureus sensible a meticilina y resistente a mupirocina. Se extraen a su vez serologías de herpes, coxsackie y varicela, con IgG e IgM negativas. El hemocultivo también resulta negativo tras 5 días de incubación.
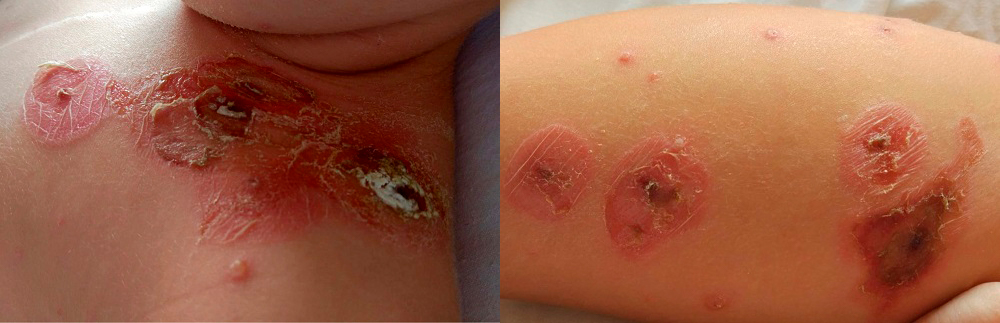
Se da de alta con cloxacilina oral hasta completar 8 días de tratamiento, presentando una excelente evolución (Fig. 3).
| Figura 3. Lesiones ampollosas en fase de resolución en la zona superior del tórax (izquierda) y el miembro inferior derecho (derecha). Existen lesiones eritematosas descamativas, así como lesiones costrosas negruzcas. Además, presenta lesiones vesiculares de 3-5 mm |
|---|
 |

DISCUSIÓN
El impétigo ampolloso o bulloso es una enfermedad infectocontagiosa de la piel causada por Staphylococcus aureus. Afecta principalmente a escolares de dos a cinco años y es el resultado de la acción de una toxina epidermolítica (toxina exfoliativa A), con acción proteasa de serina, que se une a la desmogleína 1 (Dsg-1) y altera su función1. Esto genera lisis entre las conexiones intercelulares de los queratinocitos, lo que da lugar a la formación de ampollas flácidas sobre la epidermis superficial. Estas ampollas se rompen dejando una base eritematosa húmeda y un halo de piel que se desprende. Las lesiones se suelen secar rápidamente y se cubren de costras claras, finas y superficiales. Generalmente, estas ampollas flácidas ocurren sobre vesículas más pequeñas, que son las que aparecen inicialmente2.
Se considera una forma localizada y leve del síndrome de piel escaldada estafilocócica, donde es raro la presencia de complicaciones. Se puede clasificar como impétigo primario si afecta a piel normal, o impétigo secundario si tiene lugar sobre traumatismos menores, abrasiones, picaduras de insectos, dermatitis atópica o incluso dermatitis infecciosas como herpes simple o varicela3.
La clínica cutánea suele acompañarse de fiebre, malestar y adenopatías4,5. La forma más frecuente de impétigo, no obstante, es el impétigo contagioso o no ampolloso cuyo agente causal es Streptococcus pyogenes, aunque también se han descrito casos producidos por S. aureus5. El impétigo no ampolloso se caracteriza por la presencia de lesiones papulares que evolucionan a vesículas y posteriormente en pústulas que se agrupan y forman costras gruesas y adherentes melicéricas. Suele afectar principalmente a rostro y en ocasiones extremidades, a diferencia del impétigo ampolloso cuya afectación principal es el tronco6.
El diagnóstico es clínico, aunque se puede hacer cultivo del contenido líquido o de la superficie de la lesión para confirmar la etiología o si existen dudas sobre el diagnóstico4. El diagnóstico diferencial incluye enfermedades ampollosas autoinmunes, dermatitis de contacto aguda, quemaduras, reacciones medicamentosas y varicela sobreinfectada entre otras.
En el caso que nos ocupa, la ausencia de vacunación previa por varicela y la presencia de lesiones vesiculares de pequeño tamaño nos hizo plantear el diagnóstico diferencial entre sobreinfección cutánea por varicela o impétigo ampolloso. Por ello, se solicitó serología para varicela, herpes y Coxsackie. Sin embargo, los resultados de la serología (negativa para los virus solicitados) y la evolución de las lesiones que desaparecieron sin formación de pústulas apoyaron al diagnóstico de impétigo ampolloso primario.
El tratamiento del impétigo ampolloso tiene como objetivo disminuir la propagación de la infección, acelerar la resolución y evitar secuelas sobre la piel7. La elección de tratamiento tópico o sistémico se basa en la extensión, localización y profundidad de las lesiones. En todos los casos el antibiótico debe cubrir S. Aureus. En los casos en los que las lesiones se limitan a la piel y afectan a menos de un 2% de la superficie corporal es suficiente el tratamiento antibiótico tópico durante cinco a siete días con ácido fusídico, mupirocina o retapamulina, siendo de elección ozenoxacino para SARM8. Se debe añadir antibioterapia sistémica en casos de afectación extensa, niños menores de un año o escasa respuesta al tratamiento tópico, preferiblemente vía oral. El antibiótico sistémico de elección es el cefadroxilo, pudiendo utilizar también cloxacilina, cefuroxima o amoxicilina-clavulánico9,10.
En la Tabla 1 se encuentra resumido el tratamiento del impétigo ampolloso.
| Tabla 1. Tratamiento del impétigo ampolloso | |
|---|---|
| Todos los casos |
|
| Infecciones leves, sin complicaciones | Antibiótico tópico cada 8 horas, 5-7 días (mupirocina, ácido fusídico, retapamulina; ozenoxacino para SARM) Se ha visto ↑ resistencias a ácido fusídico, valorar de segunda elección |
| Infecciones moderadas/graves, complicadas, <1 año, no mejoría con tratamiento tópico | Antibiótico sistémico 5-7 día (agente activo para S. aureus). De elección vía oral, valorar vía intravenosa si afectación sistémica Cefadroxilo, de elección Cloxacilina Cefuroxima Amoxicilina-ácido clavulánico |

CONFLICTO DE INTERESES
Las autoras declaran no presentar conflicto de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
SARM: S. aureus resistente a la meticilina.
BIBLIOGRAFÍA
- Nishifuji K, Sugai M, Amagai M. Staphylococcal exfoliative toxins: “Molecular Scissors” of bacteria that attack the cutaneous defense barrier in mammals. J Dermatol Sci. 2008;49:21-31.
- Guillén Fiel M, Santos García N, Ureta Velasco P, Rojo Conejo P. Impétigo bulloso causado por Staphylococcus aureus resistente a meticilina. Acta Pediatr Esp. 2008;66:415-7.
- Pérez de la O AD, García-Romero MT. Impétigo ampolloso. Acta Pediatr Mex. 2017;38:351-4.
- Amagai M, Matsuyoshi N, Wang ZH, Andl C, Stanley JR. Toxin in bullous impetigo and staphylococcal scalded-skin syndrome targets desmoglein 1. Nat Med 2000;6:1275-7.
- Moraga-Llop FA, Martínez-Roig A. Enfermedades bacterianas de la piel. Pediatr Integral. 2012;16:235-43.
- Arenas Guzmán R. Impétigo vulgar. Dermatología. Atlas, diagnóstico y tratamiento. 4.ª edición. México: McGraw-Hill Interamericana; 2009. p. 373-5.
- Stevens DL, Bisno AL, Chambers HF, Dellinger FP, Goldstein EJ, Gorbach SL, et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious diseases society of America. Clin Infect Dis. 2014;59:147.
- Galli l, Venturini E, Bassi A, Gattinara GC, Chiappini E, Defilippi C, et al. Common Community-acquired Bacterial Skin and Soft-tissue Infections in Children: an Intersociety Consensus on Impetigo, Abscess, and Cellulitis Treatment. Clin 2019;41:532-55.
- Conejo AJ, Martínez MJ, Couceiro JA, Moraga FA, Baquero F, Alvez F, et al. Documento de Consenso SEIP-AEPAP-SEPEAP sobre la etiología, el diagnóstico y el tratamiento de las infecciones cutáneas bacterianas de manejo ambulatorio. An Pediatr (Barc). 2015;84:121.e1-121.e10.
- Cobo Vázquez E, Saavedra Lozano J. Infecciones de la piel y partes blandas (I): impétigo, celulitis, absceso. En: Guía ABE [en línea] [consultado el 25/11/2021]. Disponible en www.guia-abe.es/temas-clinicos-infecciones-de-la-piel-y-partes-blandas-(i):-impetigo-celulitis-absceso-





