Vol. 23 - Num. 90
Originales
Prevalencia y características de la lactancia dolorosa. Estudio prospectivo multicéntrico en Atención Primaria
Marta Carrera Polancoa, Ana M.ª Lorente García-Mauriñob, Begoña Domínguez Aurrecoecheac, Red de Investigación en Pediatría de Atención Primaria (PAPenRED)
aPediatra. CS Silvano. Madrid. España.
bPediatra. CS Juan de la Cierva. Getafe. Madrid. España.
cPediatra. Red de Investigación en Pediatría de Atención Primaria (PAPenRed). AEPap. España.
Correspondencia: M Carrera. Correo electrónico: marta.carrera@salud.madrid.org
Cómo citar este artículo: Carrera Polanco M, Lorente García-Mauriño AM, Domínguez Aurrecoechea B, Red de Investigación en Pediatría de Atención Primaria (PAPenRED). Prevalencia y características de la lactancia dolorosa. Estudio prospectivo multicéntrico en Atención Primaria. Rev Pediatr Aten Primaria. 2021;23:163-73.
Publicado en Internet: 24-06-2021 - Número de visitas: 17765
Resumen
Introducción: el dolor al amamantar influye muy negativamente en el desarrollo de la lactancia y es una de las principales causas de su abandono, por lo que constituye un relevante y prioritario problema de Salud Pública. No obstante, es un aspecto infravalorado por la comunidad sanitaria y se han realizado muy pocos estudios sobre su prevalencia, sus características y la actitud de las madres que lo padecen.
Pacientes y métodos: el presente trabajo forma parte del estudio Lactancia Materna y Desarrollo Infantil (LAyDI) y se centra en la investigación del dolor al amamantar durante los primeros cuatro meses en una cohorte de 203 madres lactantes adscritas a centros de salud de la Comunidad de Madrid.
Resultados: se observó una alta incidencia de dolor (68,5%) entre las mujeres lactantes, que suelen padecerlo durante los primeros días, si bien en un 13% de los casos se presentó tras varias semanas. En un 44% de casos se resolvió en menos de 15 días, pero se mantuvo de forma prolongada en un 46% (incluso más de dos meses, en el 17,3%). El 30,9% de los casos se planteó en algún momento el abandono de la lactancia por dolor intenso o mantenido. Sin embargo, a pesar de la accesibilidad al apoyo profesional, mayoritariamente a cargo de las matronas, casi la mitad de las mujeres que sopesaron el destete decidió no solicitar ayuda.
Conclusiones: es urgente unir esfuerzos desde diferentes campos de estudio para investigar sobre la etiopatogenia del dolor y explorar sin prejuicios alternativas seguras y efectivas para su abordaje.
Palabras clave
● Atención Primaria ● Cultivo de leche ● Disbiosis ● Dolor al amamantar ● Salud públicaINTRODUCCIÓN
Los beneficios que la lactancia materna (LM) proporciona a las madres, a los niños, a la sociedad y al medio ambiente son ampliamente reconocidos en todo el mundo, por lo que se considera un elemento clave para la salud pública y no solo una cuestión de elección de estilo de vida1. A pesar de ello, en todo el mundo, las cifras de abandono precoz de la lactancia son demasiado altas y alejan los objetivos de la Organización Mundial de la Salud (OMS) de conseguir que al menos el 50% de los bebés se alimente con lactancia materna exclusiva (LME) en sus primeros seis meses de vida2.
En España, los datos de prevalencia estatal de lactancia materna se extraen de la Encuesta Nacional de Salud (ENS), aunque no está actualizada y no utiliza indicadores ni metodología recomendados por la OMS. En la más reciente, realizada en 2017, la prevalencia estimada de la LME fue del 73,9% a las seis semanas posparto, del 63,9% a los tres meses y del 39% a los seis meses tras el nacimiento3.
El estudio Lactancia Materna y Desarrollo Infantil (LAyDI), prospectivo, multicéntrico y de ámbito nacional, se diseñó para estudiar las características de la lactancia materna en nuestra población y estudiar factores asociados a su inicio y duración, entre otros puntos4. En este estudio se recogieron datos de una cohorte de 2066 niños nacidos entre abril 2017 y mayo 2018 adscritos a las consultas de Atención Primaria de 202 pediatras, distribuidos proporcionalmente a la población de cada comunidad autónoma, con el fin de que los resultados fueran representativos del territorio estatal. Los datos recogidos mostraron un 67,23% de LME a las dos semanas posparto y únicamente un 39,2% a los seis meses, aunque con grandes diferencias entre comunidades autónomas5.
Si bien es habitual que la lactancia se considere como algo placentero y sencillo, la realidad es que muchas madres encuentran dificultades que las llevan a la frustración y a su abandono precoz6. En este sentido, el dolor es uno de los factores que más negativamente influye en el disfrute de la lactancia y la principal causa señalada para abandonar el amamantamiento, junto con la sensación de secretar una escasa cantidad de leche7-9.
La lactancia dolorosa es un reto para la madre, que lo vive muchas veces como una experiencia estresante, pues crea un conflicto con su autoestima e interfiere en el establecimiento del vínculo con el bebé10,11. A pesar de su relevancia, este parece ser un asunto infravalorado por buena parte de la comunidad sanitaria, puesto que muchos estudios que investigan la prevalencia de la lactancia materna y el grado de satisfacción de las madres no suelen incluir o definir claramente esta variable. Por otra parte, la falta de investigación sobre la gravedad del dolor y las características de las madres lactantes puede llevar a que algunos médicos cuestionen el umbral de dolor de las mujeres que experimentan dolor persistente11.
Atención Primaria es una plataforma ideal para observar directamente la evolución y las vivencias de las madres relacionadas con la lactancia y, además, ofrece un apoyo ágil y cercano, en caso de que surjan problemas. En este contexto, el presente trabajo forma parte del Estudio LAyDI y se centra en el estudio de los aspectos relacionados con el dolor al amamantar y de la actitud de las madres ante este problema.
PACIENTES Y MÉTODOS
Se realizó un estudio observacional, descriptivo, longitudinal y prospectivo con el objetivo de profundizar en el conocimiento de las características, factores y vivencias relacionados con una lactancia dolorosa sobre una cohorte de madres lactantes que acudieron a sus centros de salud de la Comunidad Autónoma de Madrid para la primera revisión de sus hijos, nacidos entre abril de 2017 y mayo de 2018.
Este trabajo se ha denominado LAyDI-Dolores y complementa la información obtenida por el estudio LAyDI, llevado a cabo por pediatras de la Red de Investigación en Pediatría de Atención Primaria (PAPenRed), perteneciente a la Asociación de Pediatría de Atención Primaria (AEPap)4. Se circunscribe a la Comunidad de Madrid y se centra en el estudio de los factores de riesgo asociados a la lactancia dolorosa y en la observación de la actitud de las mujeres ante este problema. Los criterios de inclusión de las participantes, pertenecientes también al Estudio LAyDI, estaban determinados por los requisitos del estudio estatal y, por lo tanto, se ofertó a madres que habían dado a luz en los 15 días previos a un hijo sano a quien alimentaban total o parcialmente con su leche, tras aceptar voluntariamente su participación. Los criterios de exclusión fueron: prematuridad, parto múltiple, ingreso en hospital de la madre o del niño durante más de cinco días, malformaciones o patología grave de la madre o del neonato.
Los datos se recogieron mediante entrevistas individuales, realizadas por el pediatra o enfermera una vez familiarizados con el protocolo del estudio. Cada madre lactante incluida en el estudio fue entrevistada dentro de los 15 días posparto a través de un cuestionario anonimizado que fue cumplimentado de nuevo al primer mes (un mínimo de siete días después de la entrevista inicial), a los dos meses y a los cuatro meses de vida del lactante.
Para determinar los factores de riesgo que pudieran estar implicados en la aparición de dolor, todas las participantes completaron la encuesta común establecida para el Estudio LAyDI, con preguntas de respuesta predefinida y cuestiones abiertas diseñadas para obtener información sobre las variables incluidas en la Tabla 1. Para completar dicha información se les preguntó, además, en cada uno de los periodos cuestionados, si habían experimentado dolor al amamantar, más allá de lo considerado como “ligeras molestias en el pecho”.
| Tabla 1. Análisis bivariante de los factores de riesgo de dolor durante el amamantamiento relacionados con variables socioeconómicas y de salud, embarazo, parto, posparto y lactancia | |||||||
|---|---|---|---|---|---|---|---|
| Variables | Madres lactantes sin dolor, n* (%) | Madres lactantes con dolor, n* (%) | OR | IC 95 | p | ||
| Demográficas y de salud | Edad | <30 años y >40 años | 19 (30,2%) | 52 (37,4%) | 1,38 | 0,13-2,62 | 0,317 |
| 30-40 años | 44 (69,8%) | 87 (62,6%) | Referencia | ||||
| Procedencia | Española | 49 (76,56%) | 100 (71,94%) | 0,78 | 0,40-1,56 | 0,488 | |
| Resto de procedencias | 15 (23,42%) | 39 (28,05%) | Referencia | ||||
| Formación académica | Primaria/secundaria | 29 (46,03%) | 49 (35,25%) | 0,64 | 0,35-1,17 | 0,145 | |
| Universitaria | 34 (53,96%) | 90 (72,58%) | Referencia | ||||
| Ocupación antes del embarazo | Trabajadora por cuenta ajena | 52 (82,53%) | 109 (78,41%) | Referencia | 0,60-2,80 | 0,499 | |
| Resto | 11 (17,46%) | 30 (21,58%) | 1,30 | ||||
| Índice de masa corporal (IMC) | Sobrepeso/obesidad | 20 (33,33%) | 36 (27,69%) | 0,77 | 0,40- 1,98 | 0,428 | |
| Normopeso | 40 (66,67%) | 94 (72,31%) | Referencia | ||||
| Embarazo, parto, posparto y lactancia | Paridad | Primípara | 21 (33,3%) | 62 (44,6%) | 1,61 | 0,87-3,00 | 0,132 |
| Multípara | 42 (66,7%) | 77 (55,4%) | Referencia | ||||
| Información sobre los beneficios de la lactancia materna durante el embarazo | Sí | 48 (75,0%) | 107 (77,0%) | Referencia | 0,45-1,79 | 0,758 | |
| No | 16 (25,0%) | 32 (23,0%) | 0,90 | ||||
| Clases prácticas sobre lactancia materna durante el embarazo | Sí | 33 (51,6%) | 70 (50,4%) | Referencia | 0,58-1,90 | 0,874 | |
| No | 31 (48,4%) | 69 (49,6%) | 1,05 | ||||
| Antibioterapia durante embarazo y/o parto | Sí | 20 (31,25%) | 50 (35,98%) | 1,24 | 0,66-2,33 | 0,511 | |
| No | 44 (68,75%) | 89 (64,02%) | Referencia | ||||
| Tipo de parto | Cesárea | 15 (23,4%) | 24 (17,3%) | 0,68 | 0,33-1,41 | 0,299 | |
| Vaginal | 49 (76,6%) | 115 (82,7%) | Referencia | ||||
| Separación madre-hijo tras parto | Sí | 14 (21,9%) | 31 (22,3%) | 1,03 | 0,50-2,09 | 0,946 | |
| No | 50 (78,1%) | 108 (77,7%) | Referencia | ||||
| Horas hasta la primera puesta al pecho | <1 hora | 49 (76,56%) | 106 (77,37%) | Referencia | |||
| ≥1 hora | 15 (23,44%) | 31 (22,63%) | 0,96 | 0,47-1,93 | 0,890 | ||
| Problemas anatómicos pezón | Sí | 4 (6,3%) | 15 (10,8%) | 1,81 | 0,58-5,70 | 0,302 | |
| No | 60 (93,8%) | 124 (89,2%) | Referencia | ||||
| Uso chupete primeros 15 días de vida | Sí | 20 (31,3%) | 35 (25,2%) | 0,75 | 0,39-1,45 | 0,398 | |
| No | 44 (68,8%) | 102 (73,4%) | Referencia | ||||
| Duración lactancia materna hijos anteriores | 0-3 meses | 9 (22,5%) | 19 (25,7%) | 1,19 | 0,48-2,95 | 0,707 | |
| Más de 3 meses | 31 (77,5%) | 55 (74,3%) | Referencia | ||||
| Destete/Lactancia mixta en lactancias previas debido al dolor | Sí | 1 (2,6%) | 6 (8,2%) | 3,40 | 0,39-29,34 | 0,239 | |
| No | 38 (97,4%) | 67 (91,8%) | Referencia | ||||

En caso de señalar la aparición de dolor, se incluyeron preguntas sobre cómo lo vivenciaban (localización del dolor, planteamiento del destete, duración del dolor, solicitud de ayuda para el manejo del dolor, etc.). Respecto a la duración del dolor, se consideró “puntual” si se resolvió en menos de dos semanas; “mantenido” si lo sufrió durante más de dos semanas consecutivas y “recurrente” si reapareció el dolor en visitas no consecutivas.
Análisis estadístico de los datos
Los potenciales factores de riesgo de dolor durante el amamantamiento se expresaron como variables categóricas. Para evaluar una posible asociación entre la presencia de dolor durante la lactancia y cada factor de riesgo, se comparó el valor de dichas variables categóricas entre controles y casos mediante la prueba χ2. Para comparar la exposición a cada una de las variables en los dos grupos de mujeres, se calculó el odds ratio (OR) y el intervalo de confianza del 95% (IC 95) asociados a cada factor de riesgo, considerándose la asociación estadísticamente significativa a partir de un valor de p <0,05.
Consideraciones éticas
El estudio LAyDI fue aprobado por el Comité de Ética de la Investigación del Principado de Asturias (n.º 213/16) con fecha de 29 de diciembre de 2016.
RESULTADOS
En el estudio participaron 24 pediatras de Atención Primaria, pertenecientes a distintas Áreas Sanitarias de la Comunidad de Madrid, que recogieron datos de 203 díadas madre-hijo. Inicialmente se incluyeron 215 mujeres, pero hubo 12 bajas por cambio de residencia.
La mayor parte de las mujeres (68,5%; n = 139) sufrió dolor al amamantar en algún momento de los primeros 4 meses de lactancia. Entre las madres que experimentaron dolor, el 82,01% (n = 114), lo sintió en ambos pechos.
De entre los 139 casos de dolor solo se solicitaron cinco cultivos de leche materna, siendo todos ellos positivos y, por tanto, con diagnóstico de mastitis, según los criterios propuestos por la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC)12. No obstante, un 11,3% (n = 23) de las participantes fue diagnosticado de mastitis por profesionales sanitarios siguiendo criterios clínicos dispares, no ajustados a las recomendaciones de las SEIMC. Hubo un único caso de absceso mamario.
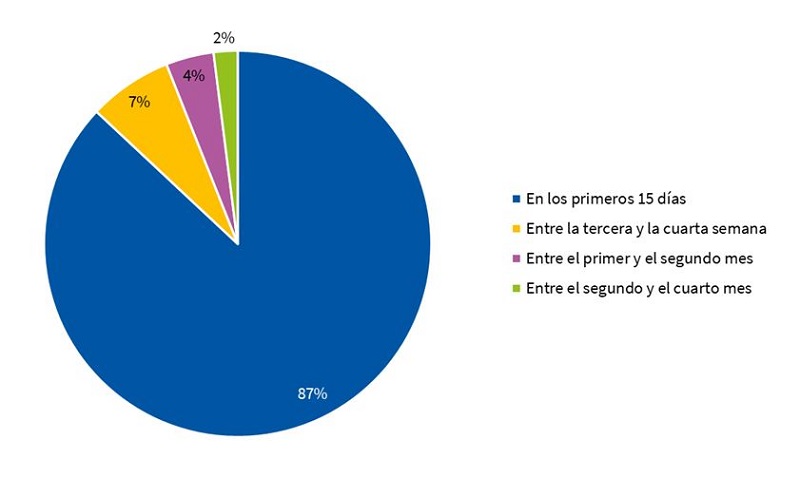
Según se aprecia en la Fig. 1, en la mayor parte de las participantes (87%; n = 121) el dolor se presentó durante los primeros quince días de la lactancia, pero un 13% (n = 18) de mujeres empezaron a sentirlo por vez primera tras varias semanas y algunas madres tras dos meses amamantando (2,2%; n = 3)
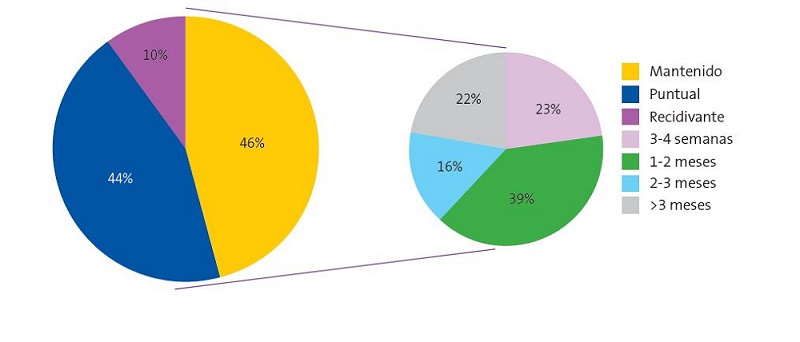
En la Fig. 2, sobre la duración del dolor, se refleja que en el 44% (n = 61) de los casos fue resuelto definitivamente en los primeros quince días, pero en el 10% (n = 14) de los casos el dolor volvió a aparecer en otro momento del estudio. Es relevante destacar que el dolor se mantuvo en aproximadamente la mitad de las lactancias dolorosas (46%; n = 64), incluso durante más de dos meses en 17 casos, lo que supone el 17,3% de las lactancias dolorosas.
En relación con la actitud de la mujer frente al dolor se destaca que, a pesar del impacto negativo del dolor durante la lactancia, muchas participantes solo reconocieron sentir dolor cuando se les preguntó directamente por ello. Apenas el 45% (n = 63) de las que señalaron dolor al amamantar tuvo la iniciativa de solicitar ayuda; el resto consideró que no la necesitaba y que “probablemente el dolor se resolvería solo”.
Para el 30,9% (n = 43) de los casos, el dolor fue tan intenso o mantenido que se planteó en algún momento el abandono de la lactancia, a pesar de lo cual solo 26 de ellas solicitaron ayuda (60,5%).
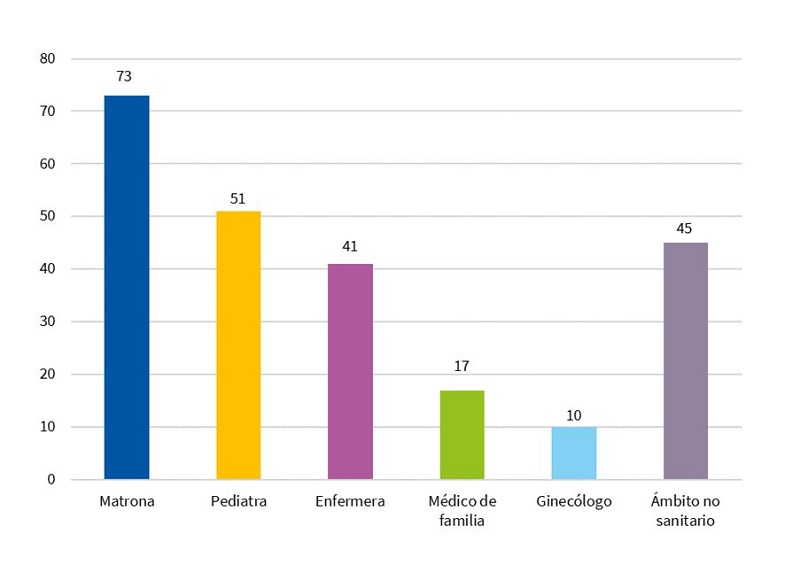
La matrona fue la figura a la que más se recurrió para solicitar ayuda, mientras que médicos de familia y ginecólogos fueron, con diferencia, los menos implicados con los problemas de lactancia, como se muestra en la Fig. 3.
Al final de los cuatro meses del estudio únicamente el 64,04% (n = 130) de las participantes alimentaba exclusivamente con su leche al bebé y, de ellas, el 23,8% (n = 31) había sufrido un dolor mantenido durante más de un mes. Tan solo el 12,3% (n = 16) de las madres que consiguieron una LME al cuarto mes afirmó no haber tenido una lactancia dolorosa en ningún momento del estudio.
A lo largo del estudio abandonó la lactancia, por diferentes motivos, un 22,2% (n = 45) de las participantes. De ellas, 29 (64,4%) refirieron dolor al amamantar en algún momento, siendo ese dolor catalogado como mantenido en el 33,3% (n = 15) de estos casos.
Análisis bivariante de factores de riesgo de dolor y de destete durante el amamantamiento
El análisis bivariante de las variables cualitativas (factores de riesgo) potencialmente relacionadas con el dolor durante el amamantamiento se muestra en la Tabla 1.
A diferencia de los resultados obtenidos por otras investigaciones9,13-15 se destaca el hecho de que ninguno de los factores estudiados se asoció de forma estadísticamente significativa con la aparición de dolor al amamantar.
No obstante, tras analizar la relación de las variables cualitativas anteriores con el destete, como se refleja en la Tabla 2, se encontró una asociación significativa con la edad de la madre (<30 o >40 años), con el uso de chupete durante los primeros 15 días posparto y, de modo muy destacado, con lactancias previas de menos de tres meses de duración. Curiosamente, el dolor al amamantar experimentado por las participantes durante el estudio no se asoció a un mayor riesgo de destete en la lactancia actual.
| Tabla 2. Análisis bivariante de factores de riesgo de destete en los primeros cuatro meses postparto relacionados con variables socioeconómicas y de salud, embarazo, parto, postparto y lactancia de las mujeres del estudio | |||||||
|---|---|---|---|---|---|---|---|
| Variables | Lactancia al 4.º mes (mixta o exclusiva) n* (%) | Destete antes del 4.º mes posparto n (%) | OR | IC 95 | p | ||
| Demográficas y de salud | Edad | <30 años y >40 años | 48 (30,57%) | 23 (51,11%) | 2,37 | 1,21-4,67 | 0,011 |
| 30-40 años | 109 (69,43%) | 22 (48,89%) | Referencia | ||||
| Procedencia | Española | 114 (72,15%) | 35 (77,78%) | 1,35 | 0,62-2,96 | 0,451 | |
| Resto de procedencias | 44 (27,85%) | 10 (22,22%) | Referencia | ||||
| Formación académica | Primaria/Secundaria | 56 (35,67%) | 22 (48,89%) | 1,73 | 0,88-3,37 | 0,108 | |
| Universitaria | 101 (64,33%) | 23 (51,11%) | Referencia | ||||
| Ocupación antes del embarazo | Trabajadora por cuenta ajena | 126 (80,25%) | 35 (77,78%) | Referencia | |||
| Resto | 31 (19,75%) | 10 (22,22%) | 1,16 | 0,52-2,60 | 0,71 | ||
| Índice de masa corporal (IMC) | Sobrepeso/obesidad | 44 (29,14%) | 12 (30,77%) | 1,08 | 0,50-2,32 | 0,84 | |
| Normopeso | 107 (70,86%) | 27 (69,23%) | Referencia | ||||
| Embarazo, parto, posparto y lactancia | Paridad | Primípara | 69 (43,95%) | 14 (31,11%) | 0,58 | 0,28-1,17 | 0,12 |
| Multípara | 88 (56,05%) | 31 (68,89%) | Referencia | ||||
| Información sobre los beneficios de la lactancia materna | Sí | 121 (76,58%) | 34 (75,56%) | Referencia | |||
| No | 37 (23,42%) | 11 (24,44%) | 1,06 | 0,49-2,29 | 0,886 | ||
| Clases prácticas sobre lactancia materna | Sí | 83 (52,53%) | 20 (44,44%) | Referencia | |||
| No | 75 (47,47%) | 25 (55,56%) | 1,38 | 0,71-2,89 | 0,338< | ||
| Antibioterapia durante embarazo o parto | Sí | 65 (41,14%) | 22 (48,89%) | 1,37 | 0,70-2,60 | 0,35 | |
| No | 93 (58,86%) | 23 (51,11%) | Referencia | ||||
| Tipo de parto | Cesárea | 28 (17,72%) | 11 (24,44%) | 1,50 | 0,68-3,32 | 0,31 | |
| Vaginal | 130 (82,28%) | 34 (75,56%) | Referencia | ||||
| Separación madre-hijo tras parto | Sí | 39 (24,68%) | 6 (13,33%) | 0,47 | 0,18-1,14 | 0,10 | |
| No | 119 (75,32%) | 39 (86,87%) | Referencia | ||||
| Horas hasta la primera puesta al pecho | <1 hora | 125 (79,11%) | 30 (69,77%) | Referencia | |||
| ≥1 hora | 33 (20,89%) | 13 (30,23%) | 1,64 | 0,77-3,49 | 0,19 | ||
| Problemas anatómicos pezón | Sí | 12 (7,59%) | 7 (15,56%) | 2,24 | 0,83-6,08 | 0,1 | |
| No | 146 (92,41%) | 38 (84,44%) | Referencia | ||||
| Uso chupete primeros 15 días de vida | Sí | 32 (20,51%) | 23 (51,11%) | 4,05 | 2,01-8,17 | <0,0001 | |
| No | 124 (79,49%) | 22 (48,89%) | Referencia | ||||
| Duración lactancia materna hijos anteriores | 0-3 meses | 7 (8,33%) | 21 (70,0%) | 25,67 | 8,55-77,05 | <0,0001 | |
| Más de 3 meses | 77 (91,67%) | 9 (30,0%) | Referencia | ||||
| Dolor al amamantar | Sí | 110 (69,62%) | 29 (64,44%) | 0,79 | 0,34-1,59 | 0,59 | |
| No | 48 (30,38%) | 16 (35,56%) | Referencia | ||||

DISCUSIÓN
En las consultas de Pediatría Atención Primaria es frecuente observar que la lactancia dolorosa es un reto para las mujeres, quienes se enfrentan al dilema de seguir amamantando con dolor o abandonar.
El alto porcentaje de mujeres con lactancia dolorosa identificada en el estudio (68,5%) es similar al detectado por un estudio prospectivo realizado en Atención Primaria que analizó en profundidad la realidad del dolor al amamantar15. Otros trabajos han encontrado cifras incluso más altas16,17, lo que indica que el dolor es un problema habitual y probablemente infradiagnosticado.
Las publicaciones que abordan el dolor al amamantar coinciden en que su aparición acontece durante los primeros 15 días posparto15,16,18, como ocurre en el presente trabajo. No obstante, hay que destacar que el 13% de participantes empezó a sentirlo por primera vez después de varias semanas sin dolor; de ellas, el 6% lo refirió tras un mes de lactancia no dolorosa, cifra algo menor al 9,7% hallado por otro estudio de diseño prospectivo15. Estos datos son difíciles de confrontar con los de otras investigaciones sobre lactancia dolorosa, pues no es frecuente que se sobrepasen las dos primeras semanas de seguimiento.
Por otra parte, resulta preocupante la considerable proporción de mujeres con dolor prolongado al amamantar. Según diferentes trabajos, entre el 17% y el 29% de madres lactantes lo sufren de modo persistente durante dos o más meses15,16, cifras en consonancia con los resultados del presente estudio (17,3%).
El dolor al amamantar se experimenta como intenso y angustioso con mucha frecuencia8. Se ha descrito que es más intenso al principio de la lactancia11,18 y suele ir remitiendo a los pocos días16,19, aunque cerca de un 10% de mujeres puede seguir sufriendo un dolor intenso (puntuaciones mayores de siete en la Escala Visual del Dolor) al cabo de un mes amamantando15. En el presente trabajo se encontró que casi la tercera parte de las lactantes, por la intensidad o por la duración del dolor, se planteó abandonar la lactancia. A pesar de ello, es llamativo el hecho de que las mujeres que habían sufrido dolor al amamantar durante más de un mes consiguieran porcentajes más altos de LME al cuarto mes que las madres con lactancias no dolorosas.
Conviene resaltar también que, a pesar de la accesibilidad para el apoyo profesional, casi la mitad de las mujeres que sopesaron destetar decidió no solicitar ayuda. Esta actitud podría estar fuertemente influenciada por la normalización cultural de que el sufrimiento y el sacrificio son inherentes a una buena maternidad20. Sería deseable investigar los motivos que les llevan a proceder así, con el fin de plantear el modo más efectivo de ayudar. Por otra parte, hay que tener en cuenta que las mujeres no siempre buscan apoyo para mantener la lactancia, sino que también pueden necesitarlo para poder abandonarla sin sentirse culpables por la presión social21.
Según se deprende de los resultados del estudio, la matrona es la profesional que lleva el peso de las consultas sobre lactancia dolorosa, seguida a distancia por pediatras y enfermeras. Dado que el destete precoz es un importante asunto de Salud Pública, es prioritario que todos los profesionales sanitarios responsables de la atención médica de las madres mantengan actualizados sus conocimientos sobre lactancia materna, además de involucrarse en crear un espacio adecuado donde ellas puedan exponer con confianza sus dudas y problemas, para poder darles un apoyo efectivo en el caso de aparición de obstáculos en su proceso de amamantar. Un primer paso facilitador podría ser el fomentar el interés de los futuros médicos incluyendo una asignatura sobre lactancia materna en la carrera de Medicina.
Es importante destacar que no hay una manera efectiva y consensuada de abordar el dolor en el amamantamiento18, pero sí existe una evidencia fuerte de la poca eficacia de la ayuda ofrecida una vez que el dolor se ha instaurado22. Apenas la mitad de las mujeres consigue solucionar un dolor persistente del pecho al amamantar, a pesar del apoyo recibido y de su motivación19, de modo que es prioritario unir esfuerzos para investigar a fondo sobre la etiopatogenia del dolor, con el fin de encontrar soluciones efectivas que lleven a conseguir unas tasas de lactancia materna exclusiva más altas y a que la mujer viva el amamantamiento con plena consciencia de los beneficios que aporta, evitando que se convierta en una experiencia estresante.
Una técnica de lactancia inadecuada se ha considerado tradicionalmente la principal causa del dolor al amamantar7 a pesar de que no hay evidencia concluyente al respecto15,19,23, ya que este factor no se evalúa habitualmente en díadas que disfrutan de una lactancia placentera. Es posible encontrar, por un lado, madres que amamantan sin problema a pesar de una técnica que podría considerarse deficiente, y por el otro, una lactancia dolorosa con una adecuada posición y agarre de ambos11,22,24. Si bien algunos casos de lactancia dolorosa pueden ser controlados con éxito mediante cambios en la posición de la madre y en el agarre del bebé, la hipótesis de la técnica inadecuada no explica bien aquellos casos en los que el problema aparece por primera vez tras varias semanas de lactancia placentera, ni los casos de dolor recidivante.
Asimismo, se ha debatido extensamente sobre el papel que juegan en el origen del dolor ciertos aspectos anatómicos del pezón materno o de la boca del bebé, especialmente la anquiloglosia, pero en la actualidad no hay evidencia científica sólida que lo respalde25,26. No obstante, siempre es importante su valoración porque podría agravar otros problemas e influir en la intensidad del dolor.
En la última década numerosas publicaciones aportan una sólida base científica a la pérdida de la diversidad bacteriana (disbiosis) de la leche materna como causa primera del dolor al amamantar15,27-29. De hecho, tras la publicación por la SEIMC del Procedimiento en Microbiología Clínica titulado “Diagnóstico microbiológico de la infección bacteriana asociada al parto y puerperio”12, el cultivo de leche materna se está implantando en los laboratorios de microbiología clínica y desde 2014 muchos centros de Atención Primaria de la Comunidad de Madrid tienen la posibilidad de solicitar oficialmente dichos cultivos a sus 15 hospitales de referencia, pero aún son relativamente pocas las solicitudes según se desprende del presente trabajo. Paradójicamente, la Guía de Práctica Clínica sobre lactancia materna, publicada por el Ministerio de Sanidad en 2017, prácticamente limita la solicitud de cultivos de leche a situaciones en las que se sospecha o hay riesgo de resistencia a antibióticos de amplio espectro30, a pesar de que la antibioterapia empírica no cuenta con evidencia científica que apoye su efectividad31, por lo que debería realizarse de modo sistemático un cultivo de leche, con su correspondiente antibiograma, en todos los casos de lactancia dolorosa, tal y como recomienda la SEIMC12. Según señala la OMS, el incremento de cepas bacterianas resistentes ocasionado por el abuso de antibióticos es uno de los principales problemas sanitarios globales32. Esto ha conducido en los últimos años a un aumento del interés por la bacterioterapia, una práctica que emplea bacterias comensales o probióticas para prevenir o tratar la colonización del hospedador por microorganismos patógenos. Esta estrategia se basa en el principio de exclusión competitiva por el que ciertas bacterias no patógenas se imponen sobre las patógenas cuando compiten por el mismo nicho ecológico. El uso de probióticos específicos para modular el desequilibrio de la microbiota bacteriana de la glándula mamaria supone una interesante estrategia, tal y como concluyen algunos estudios33-36 y sería deseable afianzar su efectividad con estudios clínicos bien diseñados.
CONCLUSIONES
El dolor al amamantar es un fenómeno mucho más frecuente de lo que se desprende en las publicaciones sobre prevalencia de la lactancia materna y, en ocasiones, es incluso infravalorado por la propia mujer.
Es imprescindible una mayor implicación de todos los profesionales sanitarios responsables de la atención a la mujer lactante para detectar el dolor al amamantar y poder abordarlo de modo efectivo, evitando el uso de antibióticos y centrando esfuerzos en las mujeres que tuvieron una experiencia negativa en anteriores lactancias y en aquellas que viven por primera vez el proceso de amamantar.
Existe una necesidad urgente de unir esfuerzos desde diferentes campos de estudio para explorar alternativas seguras y efectivas, como la bacterioterapia, para prevenir y tratar el dolor al amamantar, evitando así un destete precoz no deseado y contribuyendo a prolongar la duración de la lactancia
CONFLICTO DE INTERESES
Los autores declaran no presentar conflicto de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
AEPap: Asociación de Pediatría de Atención Primaria · ENS: Encuesta Nacional de Salud · IC 95: intervalo de confianza del 95% · LAyDI: estudio Lactancia Materna y Desarrollo Infantil · LM: lactancia materna · LME: lactancia materna exclusiva · OMS: Organización Mundial de la Salud · OR: odds ratio · PAPenRed: Red de Investigación en Pediatría de Atención Primaria · SEIMC: Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica.
LISTADO DE PEDIATRAS INVESTIGADORES COLABORADORES
Elia Acitores Suz, Celina Arana Cañedo-Argüelles, M.ª Isabel Astiz Blanco, Dora Bejarano López, M.ª Rosario Benítez Rubio, Juan Manuel Bombín Granado, Belén Botella Serrano, María Laura Casado Sánchez, Mar Duelo Marcos, M.ª Jesús Escribano Romero, Óscar Espinazo Ramos, Blanca Espínola Docio, Carmen A. García Rebollar, Macarena García Santiago, Paloma Hernando Helguero, Blanca Juanes de Toledo, Guillermo Martín Carballo, Victoria Martínez Rubio, Carmen Mustieles Moreno, Consuelo Rey del Castillo, Esther Ruiz Chércoles, Isabel Sánchez-Prieto Emmanuel y Olga Velasco Guijarro.
BIBLIOGRAFÍA
- Bagci Bosi AT, Eriksen KG, Sobko T, Wijnhoven TM, Breda J. Breastfeeding practices and policies in WHO European Region Member States. Public Health Nutr. 2016;19:753-64.
- Metas mundiales de nutrición 2025: documento normativo sobre lactancia materna 2017 (WHO/NMH/NHD/14.7). En: Organización Mundial de la Salud [en línea] [consultado el 14/06/2021]. Disponible en www.who.int/nutrition/publications/globaltargets2025_policybrief_breastfeeding/es
- ENSE Encuesta Nacional de Salud España 2017; 2018. En: Ministerio de Sanidad, Consumo y Bienestar Social [en línea] [consultado el 14/06/2021]. Disponible en www.mscbs.gob.es/estadEstudios/estadisticas/encuestaNacional/encuestaNac2017/ENSE17_pres_web.pdf
- Lactancia Materna y Desarrollo Infantil. Influencia de factores socioeconómicos, culturales e individuales en el inicio y en la duración de la lactancia materna ESTUDIO LAYDI. Asociación Española de Pediatría en Atención Primaria (AEPap) [en línea] [consultado el 14/06/2021]. Disponible en www.aepap.org/sites/default/files/noticia/archivos-adjuntos/memoria_estudio_laydi_reducida.pdf
- García Vera C, Viar Urieta M, Fernández León A, Surribas Murillo C, del Toro Calero C, Rodríguez-López Márquez GA, et al. Prevalencia global y por comunidades autónomas de los distintos tipos de lactancia durante el primer año de vida, a partir del seguimiento de una cohorte de 2066 niños. Rev Pediatr Aten Primaria Supl. 2020;22:20-1.
- Wall G. Moral constructions of motherhood in breastfeeding discourse. Gender & Society 2001;15:592-610.
- Amir LH. Managing common breastfeeding problems in the community. BMJ. 2014;348:g2954.
- Jackson KT, O’Keefe-McCarthy S, Mantler T. Moving toward a better understanding of the experience and measurement of breastfeeding-related pain. J Psychosom Obstet Gynaecol. 2019;40:318-25.
- Cabedo R, Manresa JM, Cambredó MV, Montero L, Reyes A, Gol R, et al. Tipos de lactancia materna y factores que influyen en su abandono hasta los 6 meses. Estudio LACTEM. Matronas Prof. 2019;20:54-61.
- Amir LH, Dennerstein L, Garland SM, Fisher J, Farish SJ. Psychological aspects of nipple pain in lactating women. J Psychosom Obstet Gynecol. 1996;17:53-8.
- McClellan HL, Hepworth AR, Garbin CP, Rowan MK, Deacon J, Hartmann PE, et al. Nipple pain during breastfeeding with or without visible trauma. J Hum Lact. 2012;28:511-21.
- Delgado S, García-Garrote F, Padilla B, Rodríguez Gómez JM, Romero B. Diagnóstico microbiológico de la infección bacteriana asociada al parto y al puerperio. En: Cercenado Mansilla E, Cantón Moreno R, eds. Procedimientos en microbiología clínica, n.º 54. En: Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC) [en línea] [consultado el 14/06/2021]. Disponible en www.seimc.org/contenidos/documentoscientificos/procedimientosmicrobiologia/seimc-procedimientomicrobiologia54.pdf
- Mediano P, Fernández L, Rodríguez JM, Marín M. Case-control study of risk factors for infectious mastitis in Spanish breastfeeding women. BMC Pregnancy Childbirth. 2014;14:195.
- Ramiro González MD, Ortiz Marrón H, Arana Cañedo-Argüelles C, Esparza Olcina MJ, Cortés Rico O, Terol Claramonte M, et al. Prevalencia de la lactancia materna y factores asociados con el inicio y la duración de la lactancia materna exclusiva en la Comunidad de Madrid entre los participantes en el estudio ELOIN. An Pediatr (Barc). 2018;89:32-43.
- Marín M, Villanueva I, Domínguez A, Carrera M. Incidencia y factores de riesgo del dolor durante la lactancia: estudio prospectivo en una consulta de Pediatría en Atención Primaria. Acta Pediatr Esp. 2019;77:e158-1e68.
- Buck ML, Amir LH, Cullinane M, Donath SM. Nipple pain, damage, and vasospasm in the first 8 weeks postpartum. Breastfeed Med. 2014;9:56-62.
- Jiménez-Gómez MI, Meneses-Monroy A, Corrillero-Martín J, Santana-Gutiérrez S, Rodríguez-Martín R, Girón-Daviña PR. Prevalence of nipple soreness at 48 hours postpartum. Breastfeed Med. 2021 [en prensa].
- Dennis CL, Jackson K, Watson J. Interventions for treating painful nipples among breastfeeding women. Cochrane Database Syst Rev. 2014;15:CD007366.
- Kent JC, Ashton E, Hardwick CM, Rowan MK, Chia ES, Fairclough KA, et al. Nipple pain in breastfeeding mothers: incidence, causes and treatments. Int J Environ Res Public Health. 2015;12:12247-63.
- Martínez-Plascencia U, Rangel-Flores YY, Rodríguez-Martínez ME. ¿Lactancia materna o en pareja? Un estudio sobre las experiencias de reconfiguración de cuerpos, roles y cotidianeidades en madres y padres mexicanos. Cad Saúde Pública. 2017;33:e00109616.
- Díez-Sampedro A, Flowers M, Olenick M, Maltseva T, Valdés G. Women’s choice regarding breastfeeding and its effect on well-being. Nurs Womens Health. 2019;23:383-9.
- Abordaje de las dificultades más frecuentes en lactancia materna; 2016. En: Federación de Asociaciones de Matronas de España (FAME) [en línea] [consultado el 14/06/2021]. Disponible en www.federacion-matronas.org/wp-content/uploads/2016/06/lactancia-materna-2-6-16.pdf
- Blair A, Cadwell K, Turner-Maffei C, Brimdyr K. The relationship between positioning, the breastfeeding dynamic, the latching process and pain in breastfeeding mothers with sore nipples. Breastfeed Rev. 2003;11:5-10.
- Bourdillon K, McCausland T, Jones S. Latch-related nipple pain in breastfeeding women: the impact on breastfeeding outcomes. Br J Midwifery, 2020;28:406-14.
- O’Shea JE, Foster JP, O’Donnell CP, Breathnach D, Jacobs SE, Todd DA, et al. Frenotomy for tongue-tie in newborn infants. Cochrane Database Syst Rev. 2017;3:CD011065.
- Bin-Nun A, Kasirer YM, Mimouni FB. A dramatic increase in tongue tie-related articles: a 67 years systematic review. Breastfeed Med. 2017;12:410-4.
- Mediano P, Fernández L, Jiménez E, Arroyo R, Espinosa-Martos I, Rodríguez JM, et al. Microbial diversity in milk of women with mastitis: potential role of coagulase-negative staphylococci, viridans group streptococci, and corynebacteria. J Hum Lact. 2017;33:309-18.
- Rodríguez JM, Fernández L. Infectious mastitis during lactation: a mammary dysbiosis model. En: Prebiotics and probiotics in human milk. San Diego: Academic Press, 2017. p. 401-28.
- Angelopoulou A, Field D, Ryan CA, Stanton C, Hill C, Ross RP. The microbiology and treatment of human mastitis. Med Microbiol Immunol. 2018;207:83-94.
- Guía de Práctica Clínica sobre lactancia materna. Ministerio de Sanidad, Servicios Sociales e Igualdad; Agencia de Evaluación de Tecnologías Sanitarias del País Vasco-OSTEBA; 2017. En: Grupo de trabajo de la Guía de Práctica Clínica sobre lactancia materna [en línea] [consultado el 14/06/2021]. Disponible en www.aeped.es/sites/default/files/guia_de_lactancia_materna.pdf
- Jahanfar S, Ng CJ, Teng CL. Antibiotics for mastitis in breastfeeding women. Cochrane Database Syst Rev. 2013;2:CD005458.
- Resistencia a los antimicrobianos. Nota descriptiva, 13 octubre de 2020. En: Organización Mundial de la Salud [en línea] [consultado el 15/4/2021]. Disponible en www.who.int/es/news-room/fact-sheets/detail/antimicrobial-resistance
- Fernández L, Arroyo R, Espinosa I, Marín M, Jiménez E, Rodríguez JM. Probiotics for human lactational mastitis. Benef Microbes. 2014;5:169-83.
- Maldonado-Lobón JA, Díaz-López MA, Carputo R, Duarte P, DíazRopero MP, Valero AD, et al. Lactobacillus fermentum CECT 5716 reduces staphylococcus load in the breastmilk of lactating mothers suffering breast pain: a randomized controlled trial. Breastfeed Med. 2015;10:425‑32.
- Hurtado JA, Maldonado Lobón JA, Díaz Ropero MP, Flores Rojas K, Uberos J, Leante JL, et al. Oral administration to nursing women of Lactobacillus fermentum CECT 5716 prevents lactational mastitis development: a randomized controlled trial. Breastfeed Med. 2017;12:202-9.
- Barker M, Adelson P, Peters MDJ, Steen M. Probiotics and human lactational mastitis: A scoping review. Women Birth. 2020;33:e483-91.