Vol. 23 - Num. 30
Casos clínicos finalistas
Enfermedad de Crohn, más allá del dolor abdominal
Lidia Aguilera Nietoa, Juana M.ª Ledesma Albarránb, Encarnación Torcuato Rubioc, Ángel Vera Casañod, Javier Blasco Alonsoc, Víctor M Navas Lópezc
aMIR-Pediatría. Hospital Regional Universitario de Málaga. Málaga. España.
bPediatra. CS Delicias. Málaga. España.
cUnidad de Gastroenterología, Hepatología y Nutrición Infantil. Hospital Regional Universitario de Málaga. Málaga. España.
dUnidad de Dermatología Infantil. Hospital Regional Universitario de Málaga. Málaga. España.
Cómo citar este artículo: Aguilera Nieto L, Ledesma Albarrán JM, Torcuato Rubio E, Vera Casaño A, Blasco Alonso J, Navas López VM. Enfermedad de Crohn, más allá del dolor abdominal. Rev Pediatr Aten Primaria. Supl. 2021(30):65-7.
Publicado en Internet: 30-11--0001 - Número de visitas: 7563
INTRODUCCIÓN
La enfermedad de Crohn (EC) es una enfermedad inflamatoria intestinal crónica que puede afectar de forma segmentaria y transmural a cualquier parte del tracto digestivo, así como involucrar a otros órganos y sistemas. Entre las manifestaciones extraintestinales, se encuentra la afectación mucocutánea, que es la segunda más frecuente después de la osteoarticular. Entre las lesiones que afectan a piel y mucosas, queremos destacar una entidad poco conocida, la enfermedad de Crohn metastásica (ECM), para cuyo diagnóstico es necesario un alto índice de sospecha. Se trata de una afectación muy inusual caracterizada por la presencia de lesiones cutáneas que afectan a áreas no contiguas del tracto gastrointestinal y se definen histológicamente por la presencia de granulomas no caseificantes, dato clave para el diagnóstico1. Presentamos el caso clínico de un varón de 11 años diagnosticado de ECM.
CASO CLÍNICO
Varón de 11 años que acude a consulta de Atención Primaria (AP) por una lesión en pene dolorosa, de un mes de evolución, con aumento progresivo del tamaño, sin otra sintomatología asociada. No refería traumatismos ni procesos infecciosos. No presentaba antecedentes personales de interés. A nivel familiar, tanto la madre como el tío materno estaban afectos de EC.
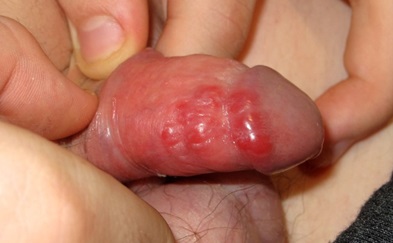
En la consulta de AP, se observa una lesión balanoprepucial eritemato-edematosa, sobreelevada, con forma lineal y dolorosas (Fig. 1). No presentaba otras lesiones asociadas ni adenopatías inguinales. El resto de la exploración fue normal. Desde consulta, se realizó cultivo del exudado uretral para bacterias, incluyendo Neisseria gonorrhoeae, Mycoplasma, Ureplasma y hongos, que resultó negativo. Asimismo, se solicitó serología para VHS-1 y VHS-2, siendo negativo salvo positividad para IgG VHS-1. Se inició tratamiento con aciclovir hasta la espera de los resultados, sin mejoría, por lo que se derivó a dermatología infantil.
En la consulta de Dermatología pediátrica, se realizó una biopsia de la lesión, que fue informada de inflamación crónica granulomatosa no caseificante. Dados los antecedentes familiares de EC y los hallazgos histológicos, se sospechó de una ECM con afectación cutánea, a pesar de la ausencia de sintomatología digestiva, por lo que se derivó a consulta de Gastroenterología Infantil. Ante la sospecha de EC, se solicitó analítica sanguínea con perfil inflamatorio sin alteraciones (proteína C reactiva <2,9 mg/l, velocidad de sedimentación globular 5 mm), presentaba niveles de calprotectina fecal de 138,4 µg/g, así como ecografía abdominal que mostraba datos de ileítis. Se completó el estudio con endoscopia digestiva alta e ileocolonoscopia, mostrando datos de hiperplasia nodular linfoide a nivel ileal y leve hiperemia de la mucosa colónica (SES - CD = 0). El estudio histológico mostró mínima inflamación crónica, criptitis crónica focal e hiperplasia linfoide con predominio en íleon sin presencia de granulomas. Con el diagnóstico enfermedad de Crohn metastásica se inició tratamiento con azatioprina (2,5 mg/kg/día) con buena evolución y desaparición de la lesión balanoprepucial.
DISCUSIÓN
Las manifestaciones mucocutáneas de la EC presentan una prevalencia en torno al 22-44% en la población adulta y entre un 7-24% en la población pediátrica afecta de EC2. Estas pueden clasificarse en diferentes tipos según el mecanismo patogénico: lesiones específicas de la EC (de naturaleza granulomatosa), lesiones reactivas y lesiones asociadas a la EC (Tabla 1)1.
| Tabla 1. Manifestaciones cutáneas de la enfermedad de Crohn1 | |
|---|---|
| Lesiones específicas | Cavidad oral Gingivitis, queilitis, úlceras, nódulos, mucosa en empedrado |
| Anal y perianal Fístulas, fisuras |
|
| Enfermedad de Crohn metastásica | |
| Genital Edema, eritema, fisuras, úlceras Lesiones hipertróficas Linfedema Condilomas Extragenital Abscesos, eritemas, úlceras, nódulos, placas, costras, erosiones |
|
| Lesiones reactivas | Eritema nodoso Pioderma gangrenoso Aftas orales Epidermiolisis bullosa adquirida Poliartritis nodosa Eritema multiforme |
| Lesiones asociadas | Vitíligo Eritema palmar Pustulosis palmo-plantar Hidradenitis supurativa |

La enfermedad de Crohn metastásica es una manifestación cutánea infrecuente de la EC cuya patogenia aún se desconoce. Las lesiones que la caracterizan, de origen granulomatoso, se describieron por primera vez por Parks y cols. en 19653, recibiendo la denominación oficial de Enfermedad de Crohn metastásica en 1970 por Mountain et al.4. Afecta de manera similar a ambos géneros, estimando una prevalencia en la población adulta en torno 0,5-1%, pero dada su inusual manifestación, probablemente esté subestimado5. Hasta 2018 se han descrito en la literatura 63 casos de pacientes pediátricos con ECM, atendiendo a la revisión por Schneider y cols., con una edad media de presentación entre 9 y 10 años, aunque puede aparecer a cualquier edad1.
Clínicamente, la ECM tiene una presentación muy heterogénea: úlceras, pápulas, nódulos, placas induradas o costras, que pueden ser dolorosa o pruriginosas o bien asintomáticas. Son características las erosiones lineales similares a la lesión por un corte (knife-cut sign). Las lesiones pueden ser únicas o múltiples, pudiendo afectar a cualquier área corporal o mucosas exceptuando boca y ano. Pueden aparecer de manera solitaria o simultánea en diferentes localizaciones. En niños, la presentación más común es la inflamación/induración del área genital, fundamentalmente en vulva, pene y escroto. En adultos, por el contrario, suele ser más frecuente en extremidades inferiores. La localización de la ECM no parece correlacionarse con la sintomatología cutánea6,7.
No ha podido demostrarse relación entre la ECM y la actividad de la enfermedad intestinal pero sí se asocia con la localización de la enfermedad digestiva, siendo más frecuente cuando existe afectación colónica o ilecolónica7. Respecto a la relación temporal con la EC intestinal, la ECM puede preceder, ocurrir simultáneamente o seguir a los síntomas gastrointestinales. En los adultos, en el 80% de los casos, las lesiones en piel aparecen años después de haber diagnosticado la EC. En niños, por el contrario, la clínica cutánea suele preceder al diagnóstico de EC, de tal modo que hasta en un 85% de los casos aparecen las lesiones sin haber diagnosticado la enfermedad digestiva, como en nuestro caso. En este sentido es importante destacar que, aunque muchos niños se diagnostican a raíz de las lesiones cutáneas, hasta un 82% sí que presentan síntomas digestivos en el momento diagnóstico, pero estos suelen ser muy inespecíficos, pasando desapercibidos, retrasándose consecuentemente el diagnóstico de EC1,7. También señalar que, hasta el momento, no se ha observado relación con la presencia de otras manifestaciones extraintestinales de la EC. Hasta en un 81% de los casos pediátricos presentan de forma concomitante afectación perianal (fisuras, fístulas, abscesos o eritema)7,8.
La evaluación de un paciente con sospecha de ECM requiere una historia detallada y un examen minucioso de la piel y la región periorificial, sospechándolo en aquel con lesiones cutáneas inespecíficas que se acompañe de sintomatología digestiva o antecedentes familiares de enfermedad inflamatoria intestinal. Posteriormente, se deberá remitir a la unidad de dermatología para la toma de muestras del tejido, siendo obligado para el diagnóstico la presencia de granulomas no caseificantes en la histología. Tras la confirmación diagnóstica, se derivará a gastroenterología para continuar el estudio, aún en ausencia de clínica gastrointestinal. Se realizará gastroscopia, ilecolonoscopia con toma de biopsia de las áreas afectadas y sanas y posteriormente enteroresonancia para estimar la afectación de los tramos no explorados durante el estudio endoscópico9. También será necesaria la realización de estudio sanguíneo con hemograma, bioquímica básica, perfil hepático, renal y férrico, así como reactantes de fase aguda y niveles de albúmina. Solicitar los niveles de calprotectina fecal puede ser útiles para detectar enfermedad digestiva en pacientes con y sin clínica intestinal. La normalidad de las pruebas no excluye el diagnóstico de EC, ya que este puede aparecer más tardíamente1.
Respecto al diagnóstico diferencial, este deberá realizarse con lesiones de histología granulomatosa, como sarcoidosis, tuberculosis, sífilis, infección por micobacerias, actinomicosis, infección fúngica profunda, linfogranuloma venéreo y granuloma inguinal6.
Sobre el tratamiento, actualmente no existe consenso sobre el mismo y dependerá de la situación clínica, gravedad y extensión de la enfermedad. Se ha visto que algunas lesiones pueden regresar espontáneamente, pero la gran mayoría persisten tras iniciar tratamiento o recidivan posteriormente. El reconocimiento precoz de las mismas es importante, ya que las lesiones de larga duración pueden ser más resistentes a la terapia10. Entre los tratamientos destacan: esteroides (tópicos, intralesionales o sistémicos), antibioterapia con metronidazol, dapsona o tetraciclinas, sulfasalazina, inmunomoduladores como metotrexato, azatioprina, 6-mercaptopruina, tacrolimus o ciclosporina e inhibidores del factor de necrosis tumoral-alfa, como infliximab o adalimumab. El tratamiento quirúrgico se reserva para situaciones de fracaso del tratamiento médico1,7.
Como conclusión, hay que señalar que la ECM es una manifestación infrecuente de la EC. Puede localizarse en cualquier área de la piel, siendo más frecuente a nivel genital en niños, y puede preceder a la afectación intestinal. Desde Atención Primaria es fundamental que tengamos un alto índice de sospecha ante todo paciente que acuda por lesiones cutáneas inespecíficas asociadas con sintomatología digestivas o antecedentes familiares de enfermedad inflamatoria intestinal. Un diagnóstico erróneo puede conllevar a tratamientos innecesarios e incluso a un retraso en la propia EC, como ocurrió en nuestro paciente. Para su diagnóstico, es clave el hallazgo histológico de granulomas no caseificantes en las lesiones cutáneas. Esto nos obliga a realizar el estudio digestivo aún en ausencia de clínica intestinal. El tratamiento elegido dependerá de la extensión y gravedad de la enfermedad, sin existir una pauta uniforme en el momento actual.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
AP: Atención Primaria · EC: enfermedad de Crohn · ECM: enfermedad de Crohn metastásica.
BIBLIOGRAFÍA
- Schneider SL, Foster K, Patel D, Shwayder T. Cutaneous manifestations of metastatic Crohn’s disease. Pediatr Dermatol. 2018;35:566-74.
- Zippi M, Pica R, De Nitto D, Paoluzi P. Biological therapy for dermatological manifestations of inflammatory bowel disease. World J Clin Cases. 2013;1:74-8.
- Parks AG, Morson BC, Pegum JS. Crohn´s disease with cutaneous involvement. Proc R Soc Med. 1965;58:241-2.
- Mountain JC. Cutaneous ulceration in Crohn’s disease. Gut. 1970;11:18-26.
- Romero Gutiérrez M, Alcántara Torres M, Muñoz Rosas C, Gómez Moreno AZ, Guardiola Arévalo A, Rodríguez Merlo R, et al. Enfermedad de Crohn metastásica. Gastroenterol Hepatol. 2010;33:440-4.
- Daunton A, Langman G, Goulding JMR. A cutaneous presentation of a common condition. BMJ. 2015;h6711.
- Blasco Alonso J, Fernández Crehuet F, Lendínez Ramírez M, Gallego Gutiérrez S, Serrano Nieto J, Navas-López VM, et al. Metastatic Crohn’s disease in children. Rev Esp Enferm Dig. 2016;108:598-603.
- Keiler S, Tyson P, Tamburro J. Metastatic Cutaneous Crohn’s Disease in Children: Case Report and Review of the Literature. Pediatr Dermatol. 2009;26:604-9.
- Inflammatory Bowel Disease in Children and Adolescents: Recommendations for Diagnosis-The Porto Criteria. IBD Working Group of the European Society for Paediatric Gastroenterology, Hepatology and Nutrition. J Pediatr Gastroenterol Nutr. 2005;41:1-7.
- Aberumand B, Howard J, Howard J. Metastatic Crohn’s Disease: An Approach to an Uncommon but Important Cutaneous Disorder. BioMed Res Int. 2017;2017:1-6.