Vol. 22 - Num. 85
Notas clínicas
Síndrome de shock tóxico estreptocócico
Aída M.ª Gutiérrez Sáncheza, Myriam López Rojob, Carmelo Guerrero Laleonaa, Matilde Bustillo Alonsoc
aServicio de Pediatría. Hospital Infantil Universitario Miguel Servet. Zaragoza. España.
bMIR-Pediatría. Hospital Universitario Miguel Servet. Zaragoza. España.
cUnidad de Infectología Pediátrica. Servicio de Pediatría. Hospital Universitario Miguel Servet. Zaragoza. España.
Correspondencia: AM Gutiérrez. Correo electrónico: amgsjm@gmail.com
Cómo citar este artículo: Gutiérrez Sánchez AM, López Rojo M, Guerrero Laleona C, Bustillo Alonso M. Síndrome de shock tóxico estreptocócico. Rev Pediatr Aten Primaria. 2020;22:59-62.
Publicado en Internet: 10-03-2020 - Número de visitas: 28733
Resumen
El síndrome de shock tóxico estreptocócico (SSTS) es un cuadro grave e infrecuente en Pediatría. Sin embargo, en las últimas décadas está aumentando la incidencia de infecciones invasivas por Streptococcus pyogenes o estreptococo del grupo A. Aparece más frecuentemente en niños preescolares, ya que el diagnóstico de enfermedad estreptocócica es más complicado a esta edad. Es fundamental el diagnóstico y tratamiento precoz debido a su potencial gravedad, precisando en algunas ocasiones medidas intensivas de soporte vital y prevención del fallo multiorgánico.
Palabras clave
● Streptococcus pyogenes ● Shock tóxico estreptocócicoINTRODUCCIÓN
El síndrome de shock tóxico estreptocócico (SSTS) es un cuadro grave e infrecuente en Pediatría. Sin embargo, en las últimas décadas está aumentado la incidencia de infecciones invasivas por Streptococcus pyogenes o estreptococo del grupo A (EGA).
CASO CLÍNICO
Niño de cinco años que acude al Servicio de Urgencias por cuadro de 72 horas de evolución de fiebre de 39 °C, odinofagia y aparición de erupción cutánea en tronco y extremidades. Al inicio del cuadro presentó deposiciones semilíquidas, vómitos y mialgias en la extremidad inferior izquierda; también decaimiento, rechazo de la ingesta y diuresis disminuida. Había sido valorado tres días antes en Urgencias, realizándose en ese momento un test rápido de detección de antígeno de estreptococo del grupo A en faringe, con resultado negativo; en tratamiento desde entonces con ibuprofeno.
Padres sanos no consanguíneos de origen español. No hay procesos infecciosos intercurrentes en el núcleo familiar. Antecedente personal de dos episodios de convulsiones febriles. Sin otros antecedentes familiares ni personales de interés.
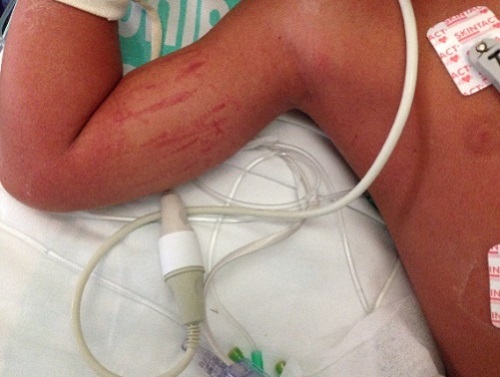
En la exploración física presenta un estado general afectado, con decaimiento y mucosas secas. Exantema eritrodérmico generalizado escarlatiniforme (Fig. 1), con afectación palmoplantar. Hiperemia conjuntival bilateral. Faringe congestiva, sin exudados amigdalares. Lengua aframbuesada. Adenopatías laterocervicales anteriores bilaterales, una de mayor tamaño (1,5 × 1,5 cm). Auscultación cardiopulmonar y abdomen normales.
En las pruebas complementarias destaca: gasometría capilar con importante acidosis metabólica; hemograma: 18 500 leucocitos/mm3 (neutrófilos 16 900/mm3; 91,3%); bioquímica: urea en 123 mg/dl, creatinina en 1,49 mg/dl, sodio en 122 mEq/l; proteína C reactiva en 39,96 mg/dl, procalcitonina en 162 ng/ml.
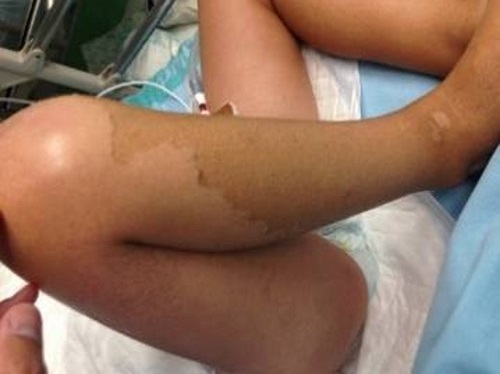
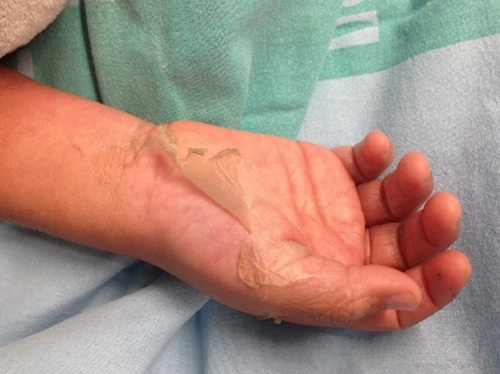
Ante la clínica que presenta el paciente y el resultado del análisis de sangre, con marcada elevación de reactantes de fase aguda, se inicia fluidoterapia y antibioterapia intravenosa previa extracción de cultivos (hemocultivo, urocultivo, coprocultivo y frotis faríngeo) e ingresa en el hospital. A las tres horas del ingreso presenta inestabilidad hemodinámica con empeoramiento del estado general, hipotensión persistente a pesar de expansión de la volemia y relleno capilar enlentecido, por lo que se decide traslado a la Unidad de Cuidados Intensivos Pediátricos con sospecha de síndrome de shock tóxico. Posteriormente inicia afectación multisistémica con edema agudo de pulmón, anemización progresiva, trombopenia, coagulopatía, afectación hepática y renal, tendencia a la somnolencia y descamación cutánea generalizada que incluye palmas y plantas (Figs. 2 y 3).
Precisa fluidoterapia intravenosa, soporte inotrópico, oxigenoterapia en gafas nasales, administración de vitamina K, transfusión de plaquetas y tratamiento antibiótico intravenoso de amplio espectro con cefotaxima, vancomicina y clindamicina. Todos los cultivos son negativos aunque en una segunda muestra faríngea se realiza test de detección rápida de estreptococo del grupo A con resultado positivo. Se realiza también la prueba serológica de antiestreptolisina O, obteniéndose en controles seriados un aumento significativo de anticuerpos hasta cifras de 961 UI/ml. Con todo ello, ante la probable etiología estreptocócica del síndrome de shock tóxico, se modifica la antibioterapia (con penicilina G asociado a la clindamicina), y el paciente presenta buena evolución.
DISCUSIÓN
El síndrome de shock tóxico es una enfermedad aguda y grave, producida por exotoxinas que actúan como superantígenos, poniendo en marcha una respuesta inflamatoria sistémica. Cursa con fiebre, exantema, hipotensión, fallo multiorgánico y posterior descamación. Es secundario a la infección principalmente por Staphylococcus aureus y Streptococcus pyogenes. Aunque se trata de un cuadro infrecuente en Pediatría, en las últimas décadas ha aumentado la incidencia de las infecciones invasivas por EGA.
El S. pyogenes produce enfermedades de diversa gravedad, desde cuadros tan frecuentes como la faringoamigdalitis aguda y sus complicaciones supurativas hasta complicaciones posinfecciosas (fiebre reumática y glomerulonefritis posestreptocócica) e infecciones invasivas (meningitis, neumonía con o sin empiema, celulitis, osteomielitis, bacteriemia, sepsis y síndrome de shock tóxico, entre otros)1,2. Las enfermedades invasivas presentan una incidencia en Europa de 0,12-3,1/100 000 niños/año3,4 y aparecen con más frecuencia en niños preescolares, en los que el diagnóstico de infección estreptocócica es más complicado5.
El SSTS es la forma más grave de presentación, con una mortalidad superior al estafilocócico. En un estudio realizado en España y publicado en 20116, se observó una mortalidad pediátrica en pacientes con SSTS del 34,2%, presentando secuelas un 26,8%. Es importante la sospecha clínica temprana para instaurar un tratamiento adecuado precozmente, ya que puede determinar la gravedad y el pronóstico. El tratamiento se fundamenta en medidas de soporte vital, prevención del fallo multiorgánico y antibioterapia empírica de amplio espectro que incluya clindamicina (ya que actúa inhibiendo la síntesis proteínica, suprimiendo así la producción de toxinas). Una vez que el S. pyogenes es identificado, el tratamiento empírico puede ser reemplazado por penicilina, manteniendo su asociación con clindamicina. En casos refractarios puede considerarse el uso de gammaglobulina intravenosa, aunque no ha demostrado un descenso de mortalidad ni de estancia hospitalaria7.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
EGA: estreptococo del grupo A · SSTS: síndrome de shock tóxico estreptocócico.
BIBLIOGRAFÍA
- Cunningham MW. Pathogenesis of group A streptococcal infections. Clin Microbiol Rev. 2000;13:470-511.
- Carapetis JR, Steer AC, Mulholland EK, Weber M. The global burden of group A streptococcal diseases. Lancet Infect Dis. 2005;5:685-94.
- Martín J, Murchan S, O’Flanagan D, Fitzpatrick F. Invasive Group A streptococcal disease in Ireland, 2004 to 2010. Euro Surveill. 2011;16. pii: 19988.
- Montes M, Ardanuy C, Tamayo E, Domènech A, Liñares J, Pérez-Trallero E. Epidemiological and molecular analysis of Streptococcus pyogenes isolates causing invasive disease in Spain (1998-2009): comparison with non-invasive isolates. Eur J Clin Microbiol Infect Dis. 2011;30:1295-302.
- Espadas D, Flor EM, Borrás R, Poujois S, Muñoz JI. Infección por estreptococo pyogenes en la edad pediátrica: desde faringoamigdalitis aguda a infecciones invasivas. An Pediatr (Barc). 2018;88:75-81.
- Rodríguez-Núñez A, Dosil-Gallardo S, Jordan I, ad hoc Streptococcal Toxic Shock Syndrome collaborative group of Spanish Society of Pediatric Intensive Care. Clinical characteristics of children with group A streptococcal toxic shock syndrome admitted to pediatric intensive care units. Eur J Pediatr. 2011;170:639-44.
- Lepoutre A, Doloy A, Bidet P, Leblond A, Perrocheau A, Bingen E, et al. Epidemiology of invasive Streptococcus pyogenes infections in France in 2007. J Clin Microbiol. 2011;49:4094-100.