Evidencias diagnósticas en el trastorno por déficit de atención con hiperactividad en la infancia y la adolescencia
José Luis Pedreira Massaa, Javier González de Diosb
aPsiquiatra y psicoterapeuta de la infancia y la adolescencia. Profesor Tutor UNED. Madrid. España.
bServicio de Pediatría. Hospital General Universitario de Alicante. Departamento de Pediatría. Universidad Miguel Hernández. ISABIAL-Instituto de Investigación Sanitaria y Biomédica de Alicante. Alicante. España.
Cómo citar este artículo: Pedreira Massa JL, González de Dios J. Evidencias diagnósticas en el trastorno por déficit de atención con hiperactividad en la infancia y la adolescencia. Rev Pediatr Aten Primaria. 2017;19:e147-e152.
Publicado en Internet: 28-11-2017 - Número de visitas: 23754
Resumen
El incremento de diagnósticos de alguna categoría concreta de trastornos mentales debe hacer revisar el contexto en que acontece. El paso más importante es revisar y actualizar los criterios diagnósticos para evaluar su fiabilidad y su pertinencia a la hora de realizar el diagnóstico. Tiene más interés si no existe ninguna prueba específica para el diagnóstico y lo más importante es el criterio clínico. Este es el caso que proponemos en el presente trabajo, el trastorno por déficit de atención e hiperactividad, en el que se viene observando un sobrediagnóstico debido a una aplicación laxa de los criterios clínicos para el diagnóstico. Esto disminuye la fiabilidad del diagnóstico, dado que los síntomas fundamentales son totalmente inespecíficos y, por lo tanto, en común con una gran variedad de trastornos e incluso están presentes en algunas etapas del desarrollo normal. Elaboramos un diagrama de flujo para el diagnóstico del proceso, con gran utilidad para el Pediatra y otros profesionales de la salud, sobre todo de Atención Primaria.
Palabras clave
● Diagnóstico ● Niño ● Psicopatología ● Trastorno por déficit de atención con hiperactividadEl profesor Frances Allen fue el director del sistema Diagnostic and Statistical Manual of Mental Disorders (DSM) IV y IV-TR (Manual diagnóstico y estadístico de los trastornos mentales) y dimitió por un gran desacuerdo con el mismo que le llevó a afirmar: “Creo que la psiquiatría americana ha perdido mucha credibilidad porque el DSM se ha hecho muy mal”1. Este gran profesional nos dice que “las pequeñas diferencias en las definiciones y cómo se aplican pueden resultar en tasas variables de trastorno por déficit de atención con hiperactividad (TDAH), depresión y trastornos de ansiedad, por ejemplo. Cada vez que hay un aumento muy rápido en un diagnóstico concreto significa que detrás hay una moda pasajera. Esto no significa que la gente esté más enferma. Las personas son iguales pero los hábitos diagnósticos son muy cambiantes”. Además, añade: “No hay más autistas que los que había hace veinte años. Está siendo diagnosticado cincuenta veces más frecuentemente porque los criterios cambiaron y se consiguen más servicios escolares con un diagnóstico de autismo”.
Los síntomas del TDAH tienen un gran impacto en el desarrollo del individuo e interfieren en su funcionamiento social, emocional y cognitivo, causando una importante morbilidad y disfunción no solo en el niño, sino también en el grupo de compañeros escolares y en su familia. Se admite, de forma muy discutida, que el TDAH es la patología neurocomportamental infantil y juvenil más frecuente1. La alta prevalencia que ha aparecido en algunos estudios, con cifras tan elevadas como el 17%, ha de tenerse en cuenta de forma crítica y analizando el origen de la muestra y los criterios empleados; pero, por otra parte, no puede dejar de señalarse que, al tratarse de patologías relacionadas con el neurodesarrollo, las cifras de prevalencia mórbida que se alejan muy por encima del 5% obligan a una interpretación cautelosa.
IMPACTO DEL DSM EN EL PROCESO DIAGNÓSTICO, LA ENSEÑANZA Y LA EPIDEMIOLOGÍA DE ESTE TRASTORNO
No debemos olvidar que el DSM es un sistema de clasificación de trastornos y no un manual de clínica, ni mucho menos de psicopatología, con lo que es un instrumento que puede ser útil, pero limitado y que puede ser sesgado. Por ejemplo, se debe saber que, además de criterios de inclusión, los que habitualmente se aplican, existen criterios de exclusión, tanto de sistema como de categoría, que habitualmente se omiten: “Cuando un trastorno mental es debido a causa médica como responsable de alguno o todos los síntomas. Cuando un trastorno mental generalizado incluye en síntomas definitorios o asociados los de un trastorno parcial. Disparidad, complejidad, dificultad o sutileza en los límites diagnósticos que debe primar la experiencia y juicio clínico sobre el criterio descriptivo de categoría”2,3.
La utilización de un manual de clasificación exige unos mínimos criterios claros, al menos participar que: “Los criterios son directrices y su utilización requiere un entrenamiento especial. Son producto de un consenso y no incluyen la totalidad de las situaciones clínicas posibles y que los criterios diagnósticos específicos deben servir como guías y usarse con juicio clínico, sin seguirse a rajatabla como un libro de cocina” 2,3.
No tener en cuenta estos preceptos tan razonables puede hacernos estar en una distorsión diagnóstica muy patente. En el caso del TDAH han existido trabajos en esta dirección: Baumgnertel4 comparó sus propios casos llegados a la consulta de especialista, aplicando criterios DSM-III con una tasa de diagnóstico del 9,6%; cuando aplicó a los mismos casos criterios DSM-III-R esa tasa fue del 10,9% y cuando lo hizo con la DSM-IV la tasa, en los mismos casos, fue del 17,8%. Este trabajo fue replicado por Wolraich5, obteniendo en sus casos que con criterios DSM-R la tasa fue del 7,3% y con DSM-IV se elevó al 11,4%. Estos trabajos han sido replicados hace pocos años6,7.
Nosotros comparamos los mismos casos clasificados por DSM-IV-TR y por criterios CIE-10, y con la DSM-IV-TR se clasificaba 1,8 veces más que con CIE-108. Pero, además, es que los criterios se aplican de forma incorrecta, ya que en el 100% de los casos no se emplean los criterios de exclusión de sistema ni de categoría, con lo que se distorsionan los diagnósticos y el concepto de comorbilidad queda sin ningún sentido clínico8.
Todo esto tiene mucho interés dado que para diagnosticar el TDAH no existe ninguna prueba ni escala específica, sino que es un diagnóstico clínico. Es más, hay que aclarar que no hay publicada ninguna escala DSM validada, sino que poner los criterios en un listado es un invento, es un listado de síntomas sin haber realizado la más mínima semiología, por lo que su valor diagnóstico es mínimo y el constructo como escala es, simplemente, inservible por ser no fiable.
Por no hablar de la sensibilidad y especificidad de las escalas utilizadas, en general las figuras parentales parecen ser más sensibles y los profesores son más específicos. Pero esas escalas deben ser validadas en la clínica por profesionales con gran experiencia semiológica en psicopatología de la infancia y la adolescencia, porque el margen de error es de hasta 5 y 6 veces (Tabla 1)9.
| Tabla 1. Tasas de TDAH según fuentes de información e instumentos9 | ||||
|---|---|---|---|---|
| Conners (padres) | Conners (profesores) | DSM-III-R | Entrevista psiquiátrica | Prevalencia |
| Prueba administrada | Prueba administrada | 16% | ||
| Prueba administrada | Prueba administrada | 20% | ||
| Prueba administrada a padres o profesores | Prueba administrada | 15% | ||
| Prueba administrada a padres y profesores | Prueba administrada | 17% | ||
| Prueba administrada | Prueba administrada | Prueba administrada | 4% | |
| Prueba administrada | Prueba administrada | Prueba administrada | 6% | |

Así, parece confirmarse la presión a la que se somete a los profesionales de la infancia por parte de las familias y del sistema educativo, confirmando que “el déficit de atención es un trastorno que afecta a la escuela que no consigue adaptarse al niño”, que aventuraba poco antes de morir el profesor Leon Eisemberg10 afirmando que “ADHD is a prime example of a fictitious disease”, lo curioso es que él mismo había sido su gran defensor para incluirla en los sistemas DSM.
Un dato importante es poder acercarnos a saber cuántos niños afectados existen, si en realidad ha aumentado la tasa y en cuánto lo ha hecho, o bien si es, tal y como afirma F. Allen, un incremento ficticio basado en una modificación de los criterios diagnósticos y en la conducta diagnóstica de los profesionales. Para acercarnos a este dilema nos tenemos que basar en las publicaciones en las revistas científicas, aceptando sus datos para, con posterioridad, realizar una lectura crítica de forma constructiva.
PROPUESTA DIAGNÓSTICA PARA TDAH
Es bueno ser pragmático y ofertar, además la crítica, una vía de salida basada científicamente. Y de ahí nuestro algoritmo de la Fig. 111. El diagnóstico diferencial debe ser referido hacia los trastornos mentales de mayor entidad y no solamente a los síntomas, ya que los síntomas de TDAH son totalmente inespecíficos, con escasa entidad e impacto para aportar el diagnóstico. Este diagnóstico diferencial debe realizarse con:
- Discapacidad intelectual o retraso mental, sobre todo con cociente intelectual límite.
- Límites educativos insuficientes.
- Abuso moral por pares (acoso escolar o bullying y ciberacoso o cyberbullying).
- Retrasos específicos del desarrollo.
- Trastornos del comportamiento infantil.
- Trastornos del humor (disforia).
- (Pre-)psicosis infantil y trastornos generalizados del desarrollo (TGD) o trastornos del espectro autista (TEA).
- Afecciones neurológicas y psicomotoras.
- Trastornos emocionales “menores”.
- Trastornos del vínculo en la infancia (incluyendo institucionalización).
- Síntomas psicológicos en procesos somáticos.
| Figura 1. Diagrama de flujo para el diagnóstico diferencial de TDAH |
|---|
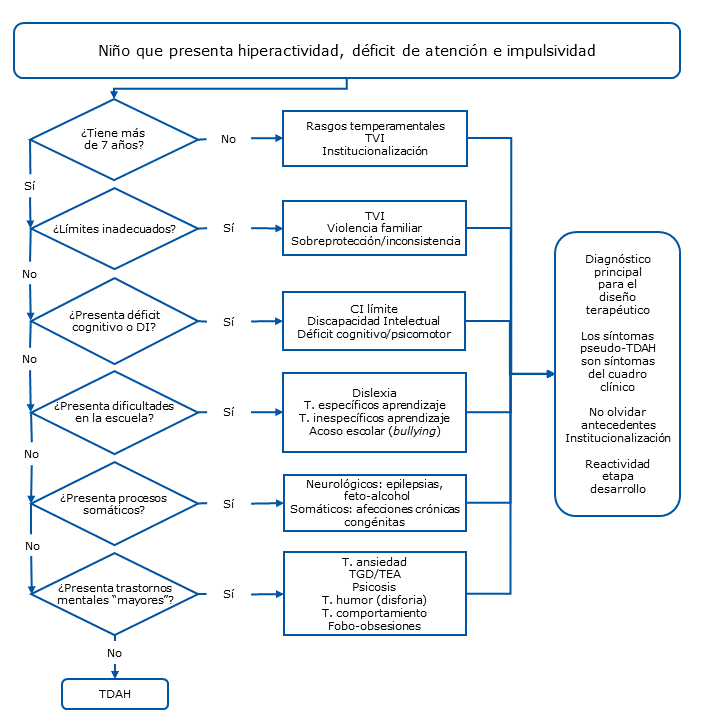 |

En todos estos casos no vale decir comorbilidad, ya que los síntomas acontecen en el desarrollo del trastorno como tal y no concurren desde otro diagnóstico. Como ejemplo, se plantea el diagnóstico diferencial con dos de estos procesos, el retraso mental y los límites educativos insuficientes o inadecuados (Tabla 2)9,11.
| Tabla 2. Diagnóstico diferencial: para pensar | |
|---|---|
| Déficit de trasmitir límites (“mala educación”) | DI, especial en el CI límite |
| Atención: la consigue y de forma continuada según campo de sus propios intereses, atención selectiva, parece despistado y... “capta” | Atención: relacionada con el déficit de comprensión e integración del mensaje |
| Hiperactividad: caprichos, rabietas, “chantajes emocionales”, es un “desbordamiento”, excesiva demanda, prioritario ante frustración | Hiperactividad: descoordinación de expresión psicomotriz, por déficit de control y una dificultad de expresividad por otra vía (por ejemplo, dificultades lingüísticas), a veces es su único tipo de actividad |
| Impulsividad: incoherencia, inconsistencia, discontinuidad en los límites, contradicciones, baja tolerancia frustración... | Impulsividad: por dificultades en la simbolización que favorece pasos al acto y dificultad en aceptar la frustración; raya con agresividad; no se liga solo a la realización de tareas concretas |
| En todos de la familia: de la exigencia rígida al concesionismo y claudicación | |

Es importante conocer que nos encontramos inmersos en una dinámica de sobrediagnóstico de TDAH, tal y como ha ocurrido en EE. UU. y Canadá en la última década, y que existe una necesidad científica y ética de evitar ese sobrediagnóstico. Para obviar esta situación, debemos conocer mejor nuestros instrumentos de diagnóstico y recalcar que el DSM-IV y las escalas de valoración del TDAH (Conners y EDAH) se basan solo en criterios categoriales preestablecidos, que son pruebas complementarias pero no son diagnósticas de forma directa y que por ello no deben sustituir a la observación clínica. Por otra parte, es importante reseñar que se deben conocer los criterios de inclusión, pero también los de exclusión, ya que el diagnóstico diferencial de un posible TDAH es amplio y heterogéneo dado que los síntomas son totalmente inespecíficos y, en ocasiones, propios de alguna de las etapas del desarrollo del niño y comunes en múltiples procesos neurológicos o somáticos de otra índole, por lo que esa evaluación debe realizarse siempre de forma rigurosa por un equipo multidisciplinar. Además, debemos integrar siempre los datos clínicos y contextuales del paciente individual (incluidas las características de la etapa del desarrollo que consideremos). Con esto, podremos evitar diagnósticos y tratamientos farmacológicos inadecuados y desterrar la política de crear un alarmismo injustificado con nuestras informaciones profesionales, tanto en el seno de la población general como en el de la comunidad educativa y entre los profesionales sanitarios12.
CONCLUSIONES
El TDAH se presenta como cuadros clínicos inespecíficos y, en muchas ocasiones, ligados al propio proceso del desarrollo. Bien es cierto que existe un grupo de niños en los que estas características son persistentes y se exacerban, llegando a dificultarles la vida sobremanera, pero no es menos cierto que en mucha menor cantidad de la que se nos pretende hacer creer.
Hacer un buen diagnóstico de forma consistente y fiable es muy necesario para realizar un correcto tratamiento y para evitar iatrogenia y, por lo tanto, la forma de realizar una correcta prevención cuaternaria13,14.
La toma de decisiones en medicina se sustenta en un cálculo de probabilidades, en el que debemos considerar la probabilidad de enfermar, el grado de verosimilitud del diagnóstico y la incierta utilidad del tratamiento. El buen juicio médico logra un equilibrio entre el riesgo que comporta toda intervención diagnóstica, preventiva o terapéutica y el beneficio esperable de dicha intervención en el paciente concreto, lo que obliga a combinar ciencia y arte, pues no es fácil trabajar con la incertidumbre, coexistir con la iatrogenia ni admitir las limitaciones del conocimiento médico.
La medicina basada en la evidencia intenta resolver de la mejor forma posible la ecuación entre lo “deseable, lo posible y lo apropiado” en un entorno sembrado de incertidumbre, variabilidad en la práctica clínica, sobrecarga de información, aumento de demanda y limitación de recursos. Y porque “la infancia no es un problema psiquiátrico”, la contención debe adquirir un valor esencial en la ética médica. Porque más allá de la prevención primaria, secundaria y terciaria… debemos tener en cuenta la prevención cuaternaria, que consiste en evitar el exceso de celo en intervenciones diagnósticas, terapéuticas y preventivas.
Nuestros niños y adolescentes esperan lo mejor de nuestra toma de decisiones clínicas como sanitarios, y lo mejor es a veces “nada” (explicar, tranquilizar, esperar y ver). Tan errores son los de tipo 2 (aceptar una hipótesis falsa) como los de tipo 1 (rechazar la hipótesis que es cierta), los de comisión (hacer de más) como los de omisión (hacer de menos). Ambos errores deberían evitarse a través de la toma de decisiones clínicas juiciosas, hoy sesgadas a favor del intervencionismo tecnológico y del etiquetado diagnóstico (y el TDAH es ejemplo paradigmático). El clínico puede sentirse tentado por la comodidad de los algoritmos o protocolos, por la corriente casi unánime del intervencionismo a ultranza y por los fantasmas de las reclamaciones judiciales para justificar de este modo una conducta agresiva respecto al proceso diagnóstico-terapéutico. El médico no puede ser espectador pasivo del sufrimiento del paciente, pero tampoco actor que empeore la evolución natural con su intervención.
Una cosa es presentar síntomas y otras cómo se realiza el agrupamiento para realizar un diagnóstico, a este método se denomina semiología y eso, precisamente, es lo que no se realiza en estos procesos de TDAH en una gran mayoría de los casos.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
DSM: Diagnostic and Statistical Manual of Mental Disorders • TDAH: trastorno por déficit de atención con hiperactivida • TEA: trastornos del espectro autista • TGD: trastornos generalizados del desarrollo • TM: trastorno mental.
BIBLIOGRAFÍA
- Allen F. Saving normal. Nueva York: William Morrow-Harper Collins Publishers; 2013.
- Asociación Americana de Psiquiatría. Manual Diagnóstico y Estadístico de los Trastornos Mentales. DSM-IV. Versión en español. Barcelona: Masson; 1995.
- Asociación Americana de Psiquiatría. Manual Diagnóstico y Estadístico de los Trastornos Mentales. Versión en español. DSM-IV-TR. Barcelona: Masson; 2000.
- Baumgaertel A, Wolraich ML, Dietrich M. Comparison of diagnostic criteria for attention deficit disorder in a german elementary school sample. J Am Acad Child Adolesc Psychiatry. 1995;34:629-38.
- Wolraich ML, Hannah JN, Pinnock TY, Baumgaertel A, Brown J. Comparison of diagnostic criteria for attention-deficit hyperactivity disorder in a county-wide sample. J Am Acad Child Adolesc Psychiatry. 1996;35:319-24.
- Woo BS, Rey JM. The validity of the DSM-IV subtypes of attention-deficit/hyperactivity disorder. Austr N Zeland J Psychiatry. 2005;39:344-53.
- Madeddu F, Dazzi S, Garlini S, Prunas A, Ripamonti Ch, Barzaghi A. Prevalenza del Disturbo da Deficit dell’Attenzione-Iperattività in un amplio campione di pre-adolescenti di Parma. Curso de Doctorado en Psiquiatría Infantil. Universidad Milano-Bicocca; 2014.
- Pedreira JL. Lo que es y lo que no es TDAH en la infancia. La Habana: Congreso Panamericano de Psiquiatría; 2010.
- Benjumea P, Mojarro D. Concepto y datos epidemiológicos en trastornos hipercinéticos. 5.º Congreso Virtual de Psiquiatría; 2004. Disponible en www.interpsiquis.com
- Eisemberg L. Interview. Der Spiegel, 2 February 2012. Disponible en www.spiegel.de/spiegel/print/d-83865282.html
- Pedreira JL. Trastornos por déficit de atención con hiperactividad. En: Buceta MJ (ed.). Manual de Atención Temprana. Madrid: Síntesis; 2011. p. 237-60.
- García Peñas JJ, Domínguez Carral J. ¿Existe un sobrediagnóstico del trastorno de déficit de atención e hiperactividad (TDAH)? Evid Pediatr. 2012;8:51.
- Pedreira JL. Promoción de la salud y promoción de la salud mental. En: Hidalgo A, Martín LP (coords.). Salud pública, dependencia y trabajo social. Madrid: Ediciones Académicas-UNED; 2012. p. 52-65.
- Martínez C, Riaño I, Sánchez M, González J. Prevención cuaternaria. La contención como imperativo ético. An Pediatr (Barc). 2014;81:396.e1-8.






