Vol. 19 - Num. 26
Talleres
Cuando amamantar duele
Ana Martínez Rubioa, José Galbe Sánchez-Venturab, M.ª Jesús Esparza Olcinac, Grupo PrevInfadd
aPediatra. CS de Camas. Sevilla. España.
bPediatra. CS Torrero La Paz. Zaragoza. España.
cPediatra. Madrid. España.
dF. J. Soriano Faura (coord.), J. Colomer Revuelta, O. Cortés Rico, M. J. Esparza Olcina, J. Galbe Sánchez-Ventura, J. García Aguado, A. Martínez Rubio, J. M. Mengual Gil, M. Merino Moína, C. R. Pallás Alonso, F. J. Sánchez Ruiz-Cabello.
Cómo citar este artículo: Martínez Rubio A, Galbe Sánchez-Ventura J, Esparza Olcina MJ, Grupo PrevInfad. Cuando amamantar duele. Rev Pediatr Aten Primaria. Supl. 2017;(26):111-9.
Publicado en Internet: 02-06-2017 - Número de visitas: 48270
La lactancia materna (LM) es una de las medidas que más reducen la morbimortalidad infantil. Según la Organización Mundial de la Salud (OMS) debe formar parte de todo programa de salud infantil tanto en países desarrollados como en desarrollo. La propia OMS recomienda la LM de forma exclusiva durante los primeros seis meses de vida y posteriormente durante los dos primeros años de vida o incluso más allá de los dos años.
El dolor durante la LM es un problema relativamente frecuente: se estima que el dolor está presente en entre el 40 y el 90% de las lactancias y es una de las causas de destete precoz1.
En un amplio estudio realizado en EE. UU.2 se informa de que al menos un 14% de las madres abandonan la LM antes de los dos meses y antes de lo deseado inicialmente. Al preguntar a estas madres las razones para el destete precoz, la presencia de erosiones, grietas o sangrado tuvo un odds ratio ajustado (AOR) de 2,17 (intervalo de confianza del 95% [IC 95] de 1,5 a 3,13); el dolor presentó un AOR de 2,31 (IC 95: 1,51-3,52) y los problemas de succión y agarre un AOR de 4,42 (IC 95: 2,99 a 6,54). Se ha podido comprobar también que intervenciones relativamente sencillas como la de incorporar una consulta sobre LM por parte del médico o de la enfermera en las visitas preventivas en las primeras dos semanas de vida produce mejorías en las tasas de LM alrededor del 9% con un AOR de 2,44 (IC 95: 1,18 a 5,03).
En cualquier caso, parece que hasta un 30% de mujeres sufren algún tipo de problema relacionado con la LM en las dos primeras semanas posparto. Es cierto que casi todas las mujeres sufren algún tipo de molestia inicial relacionada con la succión o el agarre y que muchas de ellas presentan también problemas psicológicos que deben ser tenidos en cuenta especialmente si no se identifican otros problemas1.
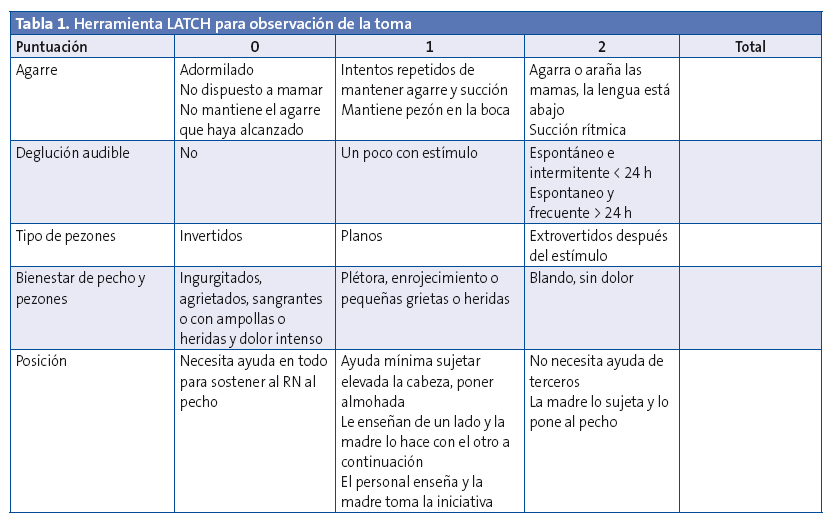
El primer paso sería hacer una valoración de la mama en busca de lesiones externas cutáneas o bien la presencia de erosiones, grietas o sangrado, así como posibles anomalías anatómicas del pezón. A continuación se procederá a una valoración de la toma. Existen fichas o protocolos que nos guían en la valoración de una toma como las que proporciona la iniciativa de Hospitales Amigos de los niños IHAN (Tabla 1). Existen estudios que informan de beneficios en salud en los recién nacidos (RN) y sus madres atendidos en la primera semana de vida respecto a los que no lo hicieron. En un ensayo clínico realizado en Turquía3 con 60 diadas madre y RN, con un número de 30 en ambos grupos, intervención y control, y con una intervención educativa y de apoyo a la LM en los primeros tres días de vida, la LM a las seis semanas fue del 60% frente al 33% a favor del grupo intervención (p = 0,038) al igual que a los seis meses del 43% frente al 23% (p = 0,04), con una LM exclusiva con una duración de 4,7 ± 1,2 meses frente a 3,9 ± 1,1 (p = 0,0014) y una duración total de la LM de 15,1 ± 1,3 meses frente a 12,1± 1,2 (p = 0,001). En un estudio realizado en Valencia4 se pudo comprobar que más del 50% de todos los RN con LM ya fuera exclusiva o mixta acudían por primera vez al centro de salud después del quinto día vida. Existe consenso en recomendar que la primera visita se realice antes de cumplir siete días entre otras cosas para apoyar la LM y solucionar o prevenir problemas que llevan a un destete precoz.
PROBLEMAS DE SUCCIÓN Y AGARRE
Es necesario conocer la posición correcta del niño y las adecuadas relaciones entre la boca, la lengua del niño y el pezón. Existen técnicas de imagen, como la ecografía submentoniana capaces de mostrarnos tales relaciones. Para la valoración de la toma y del agarre pueden verse las Tablas 1 y 2.

ANQUILOGLOSIA Y FRENILLO
La anquiloglosia normalmente causada por el frenillo o frenulum es una de las posibles causas de un mal agarre y está presente en un 0,02 a 10,7% de RN. Existen varias clasificaciones para valorar el frenillo: la de Coryllos establece cuatro grupos por sus características anatómicas; la de Hazelbaker, que tiene en cuenta los criterios tanto de apariencia como los de función; o la todavía más sencilla denominada BTAT5, que atiende criterios de apariencia de la punta de la lengua, inserción del frenillo en el reborde superior de la encía, elevación de la lengua con la boca abierta llorando y capacidad para protruir la lengua. Cada ítem recibe una puntuación de 0 a 2 y es mucho más fácil de usar que el test de Hazelbaker.
Cuando el frenillo es corto se debe recomendar en primer lugar el cambio de postura para amamantar al bebé; posiblemente la más útil es la postura en caballito. No existen pruebas para poder afirmar con rotundidad que la frenulectomía mejora el dolor durante el amamantamiento. En una revisión sistemática tan solo se encontraron tres ensayos clínicos de buena calidad que mejorasen con la intervención, de manera que el número de efectivos es pequeño y las valoraciones a corto plazo.
Otros problemas que dificultan el agarre
Los RN que tienen micrognatia muerden o se enganchan al pezón, lesionándolo. Es más frecuente en RN con torticolis, fracturas de clavícula, asimetrías faciales o mandibulares o traumatismo facial obstétrico
DERMATOSIS DEL PEZÓN
Durante la inspección del pezón pueden descubrirse afecciones dermatológicas comunes, como el eccema atópico o la dermatitis de contacto. Estas condiciones, que en general mejoran con corticoides, más raramente pueden ser diagnósticas de una enfermedad de Paget. Las erosiones y grietas frecuentemente serán colonizadas y sobreinfectadas por S. aureus y será necesario aplicar antibióticos locales tipo mupirocina. La infección por herpes simple representa una amenaza de contagio para el RN, por lo que deberá evitarse el amamantamiento directo mientras dure la infección, pero puede suministrarse LM extraída al RN.
La Candida albicans es un contaminante habitual de la piel de muchas madres. En un estudio realizado en EE. UU. sobre 100 madres a las que se tomó un frotis cutáneo para cultivar cándidas, a las dos semanas posparto se pudo comprobar que un 23% estaban colonizadas, de las cuales un 87% eran asintomáticas y de ellas, a su vez, el 75% de los RN estaban colonizados. De las 20 madres sintomáticas para infección por cándida 15 RN eran a su vez sintomáticos. La candidiasis del pezón puede producir lactancia dolorosa y sensación como de alfileres o cuchillos, o dolor interno durante o posterior a las tomas. A menudo se asocian a muguet o candidiasis del pañal en los RN, y ambos precisarán tratamientos con antifúngicos6,7. La identificación de Candida albicans es complicada mediante frotis cutáneo mucoso y es muy raro encontrarla en cultivos de LM. El tratamiento es tópico, en el pezón y en la boca del bebé. Es preferible utilizar miconazol o clotrimazol, pues es resistente a la nistatina.
FENÓMENO DE RAYNAUD DEL PEZÓN
Muchas mujeres jóvenes presentan un fenónemo de Raynaud (FR) primario, es decir, no asociado a otras condiciones ni enfermedades. El FR se produce normalmente en los dedos de las manos, como consecuencia de la exposición al frío, las emociones o tras tomar determinados medicamentos o sustancias como la cafeína. EL FR puede darse también en el pezón, causado por los mismos desencadenantes, y la manifestación es el dolor durante o después del amamantamiento asociado a un blanqueamiento del pezón. Se debe recomendar no exponer los pezones al medioamiente o al frío. El FR del pezón puede darse hasta en el 20% de las mujeres y se produce por isquemia arteriolar. En raras ocasiones, detrás de un FR hay una afección reumatológica. Cuando las recomendaciones básicas de evitar la exposición al frío, el control del estrés o limitar la cafeína no han dado resultado y el FR afecta a la calidad de vida de la madre que amamanta, puede valorarse utilizar fármacos bloqueantes de los canales del calcio de liberación retardada, como nifedipino dosis 30 a 180 mg/día o amlodipino 5 a 20 mg/día1,7.
INGURGITACIÓN DE LAS MAMAS
Consiste en la sensación de plenitud y dureza de las mamas, que se acompaña de sensibilidad o dolor. Puede afectar a toda la mama o solo a la zona de la areola. Suele ocurrir en dos etapas bien diferenciadas: la ingurgitación de las mamas (IGM) primaria o precoz, que suele ocurrir entre los días tercero y quinto del posparto. Se debe a un edema intersticial cuando la mama empieza a producir leche, debido al descenso de los niveles de progesterona tras la salida de la placenta. A veces también se denomina “plétora”. La IGM secundaria, que puede ocurrir en cualquier otro momento, se produce cuando hay un desequilibrio entre la producción de leche y el vaciado de la misma. Esto puede ocurrir por estimulación excesiva, uso de extractores o por vaciado insuficiente, destete del bebé, separación temporal del bebé o enfermedad del mismo. Para la IGM se recomienda el vaciado frecuente por parte del RN, asegurar un buen agarre y la extracción manual inicial para facilitar que se ablande la zona de la areola. Es conveniente recomendar la técnica del bocadillo, comprimiendo el pezón entre el dedo pulgar y el resto de los dedos. Los extractores no deben aconsejarse o solamente en el momento inicial, para ablandar la zona, ya que puede haber un aumento de producción de LM. También serán útiles las duchas templadas, que estimulan el reflejo de eyección, y las compresas frías y analgésicos después. En la Tabla 3 pueden verse las situaciones en las que puede haber estasis1,7.

OBSTRUCCIONES DE CONDUCTOS Y GALACTOCELE
La obstrucción de conductos (OBS) es una forma localizada de estasis lácteo. Se percibe como un bulto palpable sensible o doloroso. No debe haber signos inflamatorios ni generales. No hay fiebre ni malestar. Entre las casusas está la técnica incorrecta, la ropa apretada, el cese brusco de la lactancia, la ingurgitación y las infecciones bacterianas. El diagnóstico es clínico y/o ecográfico. Es importante, además de garantizar el vaciado frecuente, cambiar la posición del RN para vaciar uniformemente todas las áreas de la mama y utilizar analgésicos.
Los galactoceles (GC) son quistes en los que se retiene leche por un conducto bloqueado, sin salida. Son quistes, a veces grandes, que pueden aparecer ya durante la gestación, durante o al finalizar la lactancia. Salvo que se infecten no suelen ser dolorosos. Al principio contienen leche líquida, pero al pasar el tiempo se convierte en una masa cremosa espesa y oleosa, pues los líquidos son reabsorbidos. En algunos casos pueden aparecer en la región axilar o por debajo o por fuera de la mama, indicando en ese caso la presencia de tejido mamario ectópico. No hay fiebre ni malestar. Se diagnostican por ecografía. Algunos GC disminuyen de tamaño por sí solos poco a poco. Si no fuera así, deben aspirarse de forma repetida mediante aguja o extirpación quirúrgica si a la madre le resulta molesto. La LM puede continuar1,7.
MASTITIS
Es un problema común entre las mujeres que amamantan. Es una inflamación localizada del pecho. Se asocia con fiebre, mialgias, dolor y enrojecimiento locales. Puede ser de causa infecciosa o no. Puede ocurrir en cualquier etapa de la lactancia, aunque es más frecuente en las primeras seis semanas posparto8. Es bastante frecuente, si bien los datos son muy variados, dependiendo del tipo y metodología del estudio, la definición de mastitis y el tipo de centro. Oscila entre el 10 y el 23% de las mujeres que consultan por dificultades con la LM1,6-8. Es más frecuente en las primeras cuatro semanas tras el parto. Amir, en una muestra de 206 casos, encuentra un 53% en el primer mes y la incidencia acumulada es de 71% en los primeros dos meses y del 83% en los primeros tres meses. Suele ser el resultado de algunos problemas del pecho que causan retención de leche o ingurgitación. Si esto no se resuelve o se asocia la acción de patógenos, deja de ser un proceso inflamatorio y empieza a ser infeccioso. Cualquier factor que dañe el pezón puede convertirlo en una puerta de entrada de infecciones. Existe controversia en cuanto al uso de cultivos de LM en el diagnóstico de esta entidad.
Mastitis inflamatoria
Se llamaba también “fiebre de leche”. El proceso inflamatorio se desencadena con el paso de citocinas entre los alveolos lácteos y el tejido intersticial. Los signos clínicos son similares, aunque la fiebre no suele ser alta. Los contajes de leucocitos suelen ser superiores a 106/ml y el de bacterias superior a 103/ml.
Mastitis infecciosa
Tradicionalmente el Staphylococcus aureus era el agente más frecuente que se aislaba en los casos de mastitis y absceso, aunque los agentes causales podrían ser cualquier tipo de microorganismos o incluso ser una infección concurrente de varios. No es frecuente realizar cultivos de leche o frotis cutáneo del pezón de forma sistemática.
En un estudio realizado en Australia, el riesgo es mayor si se asocian algunos de los siguientes factores: daño en el pezón, producción excesiva de leche, uso de pezoneras, extracción frecuente, aunque en este caso no se sabe si es causa o consecuencia, así como uso de cremas o hidrogel. El cansancio y la malnutrición materna también son factores predisponentes. Tras el nacimiento, los microorganismos de la madre colonizan los tractos respiratorio y digestivo y la piel del bebé. Esta flora comensal normal impide el crecimiento de la flora patógena. Si hay una puerta de entrada, grietas o predominancia excesiva de alguna cepa y persiste la estasis de leche, el proceso inflamatorio se convierte en infeccioso. La sintomatología clínica implica habitualmente una zona enrojecida, caliente y sensible en alguna parte del pecho, por lo general limitada a un cuadrante de uno de los pechos, acompañada de fiebre > 38,5 °C. Se suele acompañar de un “síndrome gripal”, malestar, escalofríos y mialgias. Además de la zona roja y dolorosa, puede haber alguna adenopatía axilar. Con el fin de unificar criterios diagnósticos se recomienda definir mastitis cuando1,6-8:
- Hay al menos dos de estos tres síntomas locales: molestia o dolor en el pecho, enrojecimiento en cualquier parte del pecho o bultos/endurecimiento.
- Hay al menos uno de estos dos síntomas generales: fiebre o síntomas gripales como escalofrío, sudoración, mialgias.
En general el diagnóstico es clínico8: se debe realizar cultivo de LM ante casos graves adquiridos en el hospital si no hay respuesta al antibiótico en 48 horas, hay recurrencias o si la madre es alérgica a los antibióticos. El diagnóstico diferencial se planteará con la ingurgitación grave, galactoceles, abscesos, conductos obstruidos y cáncer mamario. Además de algunos datos clínicos diferenciadores, se puede recurrir a la punción con aguja o a la ecografía. En el caso del cáncer, suele haber cambios en la piel, como piel de naranja, mayor endurecimiento y adenopatía axilar. Si una mastitis no se resuelve, para diferenciar del cáncer inflamatorio habrá que recurrir a pruebas de imagen.
Tratamiento de la mastitis infecciosa
Si no hay clara evidencia de lesión en los pezones, durante 24-48 horas se mantiene actitud expectante y se dan los siguientes consejos:
- Aliviar el dolor local y el malestar general con antiinflamatorios (como ibuprofeno) y frío local.
- Continuar amamantando y hacerlo a menudo para asegurar el vaciado completo de las mamas, empezando por el pecho afecto (si el dolor interfiere con el reflejo de subida de la leche, empezar por el lado sano).
- Tranquilizar a la madre y a la familia: ¡la leche no está infectada!
- Comprobar que la técnica es correcta. Es aconsejable que la barbilla del bebé esté tocando la parte afecta, pues así se drena mejor.
- Se puede dar un masaje suave en la zona afecta, con los dedos untados en aceite comestible.
- Se puede completar con vaciado manual o mediante sacaleches.
- Si no hay mejoría en 48 horas o si hay signos claros de daño del pezón, además de lo anterior, se puede comenzar con antibioterapia empírica que cubra aureus hasta la llegada del cultivo.
- Dicloxacilina por vía oral, cefalexina por vía oral o cefadroxilo.
- En caso de intolerancia a β-lactámicos: clindamicina.
- Tras recibir el antibiograma, adaptar el tratamiento.
- Se considera conveniente que la duración del tratamiento sea al menos de 10-14 días.
- En caso de infección grave (eritema que aumenta, afectación hemodinámica), se usará vancomicina intravenosa (15-20 mg/kg dosis cada 8-12 horas) hasta disponer del resultado del hemocultivo o del cultivo de la leche.
- Si no responde a la suma del tratamiento sintomático, la mejora de técnica de lactancia y la antibioterapia, en 48-72 horas se debe derivar para estudio ecográfico y valoración por cirujano, para descartar absceso1,6-8.
ABSCESO MAMARIO
Es una colección de pus localizada en el interior del tejido mamario. A menudo es precedido de una mastitis. Antes era un problema solo relacionado con la mastitis de la lactancia, pero en la actualidad se describen casos en relación con los piercings. Es poco habitual, del 0,1 al 3% de las mastitis tratadas con antibiótico. Antes de la era antibiótica era muy común pues el S. aureus era muy agresivo. En el Estudio de Amir9, de una cohorte de 1193 mujeres tuvieron mastitis 207, el 17,35% del total. Tuvieron abscesos cinco mujeres (el 0,4% del total y el 2,41% de las que tuvieron mastitis y un 2,9% de las que recibieron antibióticos por la mastitis). Cualquier tejido infectado intenta delimitar el foco mediante la formación de una barrera de tejido de granulación alrededor, lo que conforma la cápsula del absceso. La clínica es similar a la mastitis, con dolor del pecho y síntomas sistémicos y se añade masa fluctuante y dolorosa. Puede haber o no fiebre, enrojecimiento, calor o edema. En fase más tardía la piel puede palidecer, necrosarse y formarse fístulas espontáneas de drenaje. Se plantea el diagnóstico diferencial con galactocele, fibroadenoma y carcinoma. Se hará mediante punción y/o ecografía1,6-8.
Tratamiento del absceso mamario
- Punción-aspiración o drenaje quirúrgico mediante incisión. La aspiración es igual de efectiva, es menos costosa y más cómoda para la mujer, que suele recuperarse antes. Sin embargo, una revisión Cochrane no obtiene conclusiones claras sobre eficacia, seguridad y resultados en la LM de ambos enfoques.
- Cobertura antibiótica según antibiograma.
- Evitar la estasis de leche (para aliviar el dolor e interrumpir los mecanismos fisiopatológicos).
- Mantener la LM. El bebé puede seguir siendo amamantado excepto si le orificio de drenaje del absceso estuviera muy cerca de pezón. Tranquilizar a la familia: la leche no está contaminada. El pus es demasiado espeso para pasar por los conductos galactóforos. En caso de que sea demasiado molesto para la madre, recomendar que amamante del otro pecho y que se vacíe el afecto mediante expresión manual o sacaleches, para disminuir la tensión.
MASTITIS SUBAGUDA
Es una entidad de reciente descripción en España. En general la comunidad científica no acepta la existencia de esta entidad9.
Este cuadro ha sido definido como dolor, que suele ser muy intenso, durante toda la toma y después de la misma. Las madres lo describen como “alfileres ardientes”. Están ausentes por lo general los signos locales y generales. Suele asociar la percepción de que el bebé saca menos leche y de que las tomas se prolongan. Se ha sugerido que en la mastitis subaguda (MSUB) podría producirse una disbiosis bacteriana. Algunos autores, tras el cultivo de muestras, han observado el crecimiento excesivo de alguna cepa de microorganismos no patógenos con tendencia a la formación de biofilms por dentro de los conductos galactóforos, lo que explica la aparente dificultad para la salida de la leche y el dolor interno. Estos gérmenes serían resistentes a las β-lactamasas.
Es importante hacer notar que una autora del prestigio de Lisa Amir9 ha criticado recientemente estas afirmaciones basándose en:
- La aplicación del término mastitis subaguda procede de la patología bovina a patología humana. Si se analizan estos términos parece que el término mastitis subaguda bovina sería equivalente al de obstrucción de conductos, patología esta en la que normalmente no se utilizan antibióticos.
- Otra dificultad metodológica es que los médicos y sus pacientes no estuvieron cegados para los tratamientos.
- En los estudios clínicos realizados con probióticos frente a antibióticos se utilizaron diferentes tipos de antibióticos, algunos de ellos ineficaces frente a los gérmenes implicados en las MSUB.
- No hay una interpretación clara de los recuentos bacterianos en los cultivos de LM ni de su significación ni de su correlación con el cuadro clínico.
- En los ensayos clínicos realizados, los autores no aportan toda la información en el seguimiento.
- Otra hipótesis para este cuadro clínico es el síndrome de compresión mamaria, si bien esta hipótesis es aún débil pues se basa en una corta serie de casos.
Tratamiento de las MSUB
Se han propuesto varias intervenciones, aunque no existen pruebas de buena calidad sobre su eficacia:
- El uso de antibióticos tras realizar cultivo.
- El uso de Lactobacillus salivarius o fermentum.
- Masaje y estiramiento de los músculos pectorales.
DOLOR POR DIFICULTADES PSICOLÓGICAS Y DEPRESIÓN POSPARTO
Finalmente, citar tan solo la posibilidad de que detrás de un cuadro de dolor al amamantar existan muchos cuadros que traducen dificultades psicológicas de diversa índole10, cuando no una verdadera depresión posparto, y que descartados todos los cuadros físicos y orgánicos habrá que tenerlo en cuenta. Las madres con dificultades durante la lactancia tienen un mayor riesgo de depresión posparto y de destete precoz y la existencia de somatizaciones. Las madres con dolor están más predispuestas a sufrir depresión y estas a su vez manejan peor a sus lactantes, lo que lleva a mayores dificultades durante la lactancia, la propia autorregulación del bebé y dificultades de agarre.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: AOR: odds ratio ajustado · FR: fenónemo de Raynaud · GC: galactocele · IC 95: intervalo de confianza del 95% · IGM: ingurgitación de las mamas · LM: lactancia materna · MSUB: mastitis subaguda · OBS: obstrucción de conductos · OMS: Organización Mundial de la Salud · RN: recién nacidos.
BIBLIOGRAFÍA
- Amir LH. Managing common breastfeeding problems in the community. BMJ. 2014;348:g2954.
- Odom E, Li R, Scanlon S, Perrine C, Grummer-Strawn L. Reasons for earlier than desired cessation of breastfeeding. Pediatrics. 2013;131:e726-e732.
- Aksu H, Küçük M, Düzgün G. The effect of postnatal breastfeeding education/support offered at home 3 days after delivery on breastfeeding duration and knowledge: a randomized trial. J Matern Fetal Neonatal Med. 2011;24:354-61.
- Asensi Monzó M, Fabregat Ferrer E, Gutiérrez Sigler MD, Soriano Faura J. Atención en las primeras 48 horas tras el alta de maternidad en la consulta de enfermera o pediatra. Rev Pediatr Aten Primaria. 2014;16:117-24.
- Ingram J, Johnson D, Copeland M, Churchill C, Taylor H, Emond A. The development of a tongue assessment tool to assist with tongue-tie identification. Arch Dis Child Fetal Neonatal Ed. 2015;100:F344-8.
- Spencer JP. Management of mastitis in breastfeeding women. Am Fam Physician. 2008;78:727-32.
- Berens P, Eglash A, Malloy M, Steube AM. ABM Clinical Protocol #26: persistent pain with breastfeeding. Breastfeed Med. 2016;11:46-53.
- Organización Mundial de la Salud. Mastitis. Causas y manejo. Departamento de salud y desarrollo del niño. Ginebra: OMS, 2000.
- Amir LH, Griffin L, Cullinane M, Garland SM. Probiotics and mastitis: evidence-based marketing? Int Breastfeed J. 2016:1-5.
- Brown A, Rance J, Bennett P. Understanding the relationship between breastfeeding and postnatal depression: the role of pain and physical difficulties. J Adv Nurs. 2016;72:273-82.
Recursos para familias
Ministerio de Sanidad, Servicios Sociales e Igualdad. Guía para las madres que amamantan. En: Guiasalud [en línea] [consultado el 16/05/2017]. Disponible en www.guiasalud.es/GPC/GPC_560_Lactancia_Osteba_paciente.pdf





