Vol. 19 - Num. 26
Mesa redonda
Crisis de asma
aPediatra. CS Serrería1. Valencia. España.
Cómo citar este artículo: Asensi Monzó MT. Crisis de asma. Rev Pediatr Aten Primaria. Supl. 2017;(26):17-25.
Publicado en Internet: 02-06-2017 - Número de visitas: 396216
INTRODUCCIÓN
La crisis de asma es un episodio de progresiva o repentina dificultad para respirar, con disnea, tos o sensación de opresión torácica o una combinación de estos síntomas.
La identificación precoz de la crisis asmática y su tratamiento inmediato y enérgico son objetivos primordiales1, ya que el fallo en el reconocimiento de la gravedad de la crisis o su tratamiento insuficiente o tardío se asocian significativamente con la morbilidad y la mortalidad por asma.
Para tratar adecuadamente una crisis de asma se debe establecer su gravedad2), realizando una breve anamnesis (tiempo de evolución de la crisis, medicación administrada previamente y respuesta a la misma, crisis previas, factores desencadenantes, uso de corticoides orales, ingresos hospitalarios y en Unidad de Cuidados Intensivos Pediátricos, el tratamiento de mantenimiento que esté recibiendo, enfermedades asociadas) y exploración focalizada en los datos clínicos que nos ayuden a valorar la gravedad de la crisis de asma, al mismo tiempo que se inicia el tratamiento.
Existen diferentes escalas que evalúan la gravedad de una crisis. Una de ellas es el Pulmonary Score (Tabla 1). Esta escala de valoración clínica tiene como ventajas su sencillez y aplicabilidad a todas las edades. La saturación de oxihemoglobina (SatO2) determinada mediante pulsioximetría (SpO2) contribuye a completar la estimación de la gravedad del episodio. En la práctica, los síntomas y la SpO2 se valoran conjuntamente y permiten clasificar la gravedad de crisis asmática (Tabla 2).
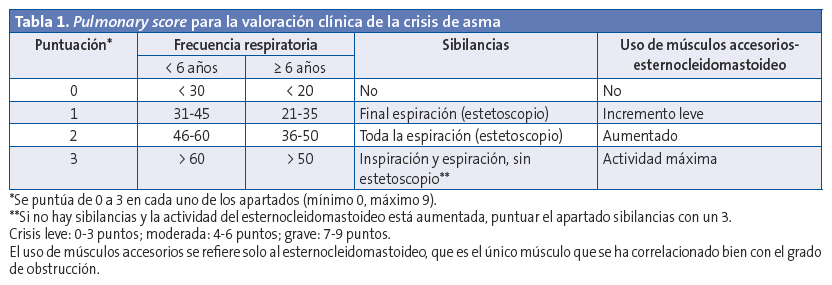
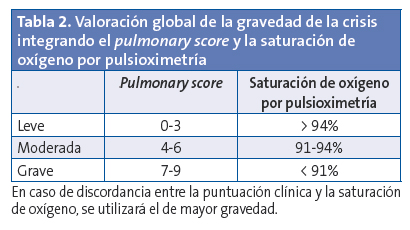
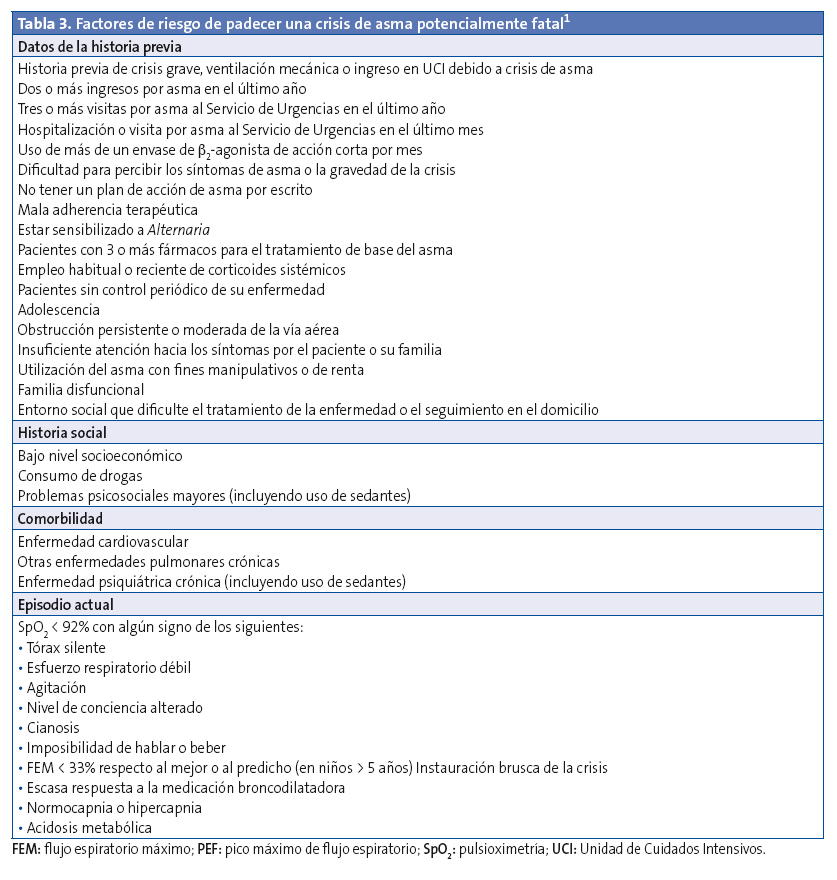
La presencia de cualquiera de los factores de riesgo de una crisis grave (Tabla 3)3-4 constituye un indicador de la necesidad de tratamiento urgente y de traslado inmediato al hospital.
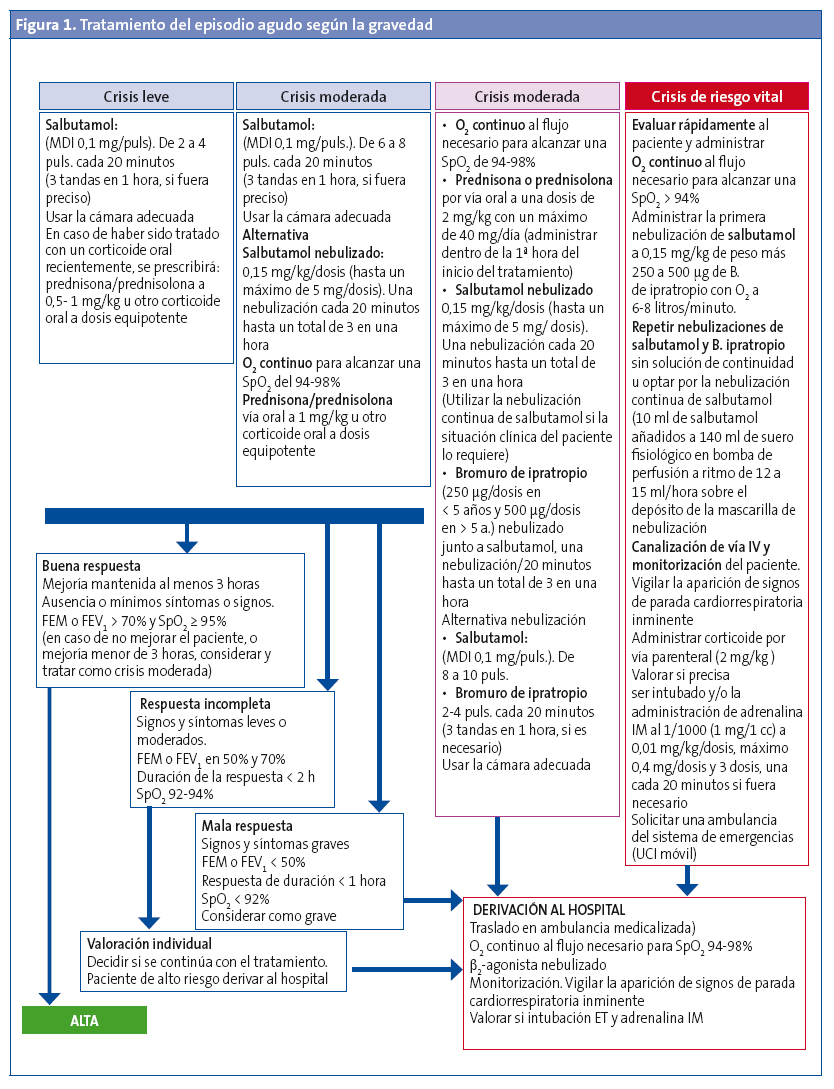
El tratamiento de una crisis de asma se realiza en función de su gravedad (Fig. 1).
MEDICAMENTOS PARA EL TRATAMIENTO DE LA CRISIS DE ASMA INFANTIL EN ATENCIÓN PRIMARIA
Los medicamentos utilizados para el tratamiento de las crisis de asma en Atención Primaria (AP)1-8 se recogen en la Tabla 4:
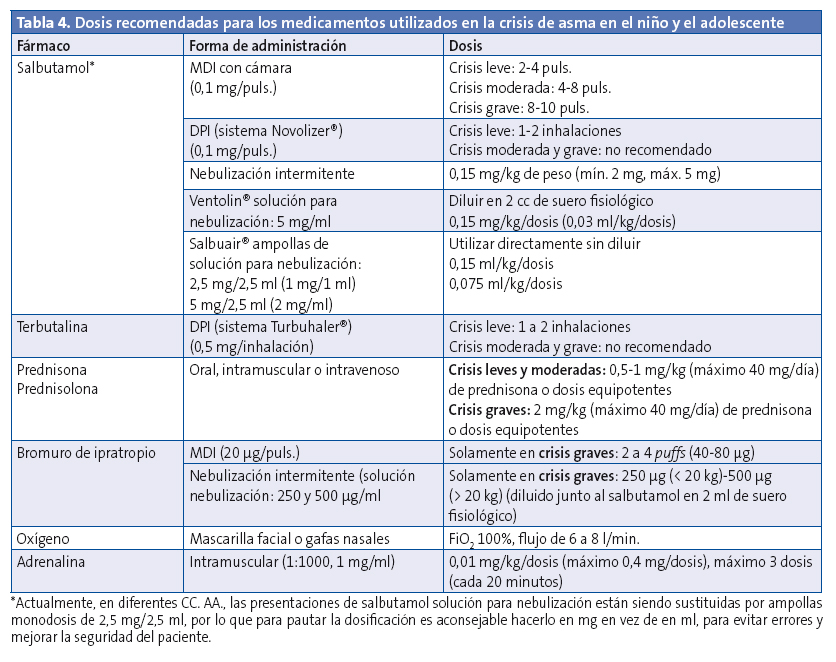
Oxígeno
Debe administrarse en todas las crisis moderadas o graves, comenzando lo más precozmente posible para mantener una saturación del 94-98%1-2. Los niños con asma de riesgo vital o con SpO2 < 94% deben ser tratados con oxígeno a flujos altos con mascarilla o cánula nasal.
β2-agonistas de acción corta (BAC)
Constituyen la base del tratamiento de la crisis de asma en el niño. Son los broncodilatadores de elección (evidencia A). Se deben administrar por vía inhalada por presentar una mayor rapidez de acción con menores efectos secundarios2-3.
La administración de BAC en inhalador presurizado (MDI) con cámara espaciadora es superior a la administración mediante nebulización, en términos de respuesta clínica y tiempo de recuperación en la crisis de asma. Para el manejo de las crisis leves suele ser suficiente 2-4 pulsaciones, de 6-8 pulsaciones en las moderadas. Se pueden administrar hasta diez pulsaciones en las crisis graves.
La nebulización intermitente de BAC debe reservarse para las crisis graves, los pacientes con “asma de riesgo vital” y situaciones en las que la inhalación con cámara espaciadora no sea posible. Se debe realizar siempre conectado a una fuente de oxígeno, no con aire comprimido.
La valoración de la respuesta se debe realizar mediante controles frecuentes tanto clínicos como de la SpO2.
Al alta del centro de AP, tras haber estabilizado al niño, el pediatra debe recomendar el uso de BAC en el domicilio a demanda (según la sintomatología).
Bromuro de ipratropio
Se debe usar al inicio del tratamiento, durante las dos primeras horas, como coadyuvante del BAC (250-500 μg junto a BAC cada 20 minutos, en total tres en una hora), solo en las crisis asmáticas graves o en las crisis moderadas refractarias al tratamiento inicial con BAC.
La combinación de BAC nebulizados con bromuro de ipratropio produce mayor broncodilatación que con cada uno de los fármacos por separado, con un mayor incremento del pico máximo de flujo espiratorio (PEF) y el volumen máximo de aire espirado en el primer segundo (FEV1) y con reducción del riesgo de ingreso hospitalario en niños con crisis de asma graves y moderadas.
La dosis de salbutamol debe ser reducida a cada 1-2 horas tras las primeras dosis (cada 20-30 minutos) en función de la respuesta clínica. El bromuro de ipratropio debe ser reducida a cada 4-6 horas o interrumpida2.
Glucocorticoides sistémicos
Son eficaces y beneficiosos cuando se usan precozmente, generalmente administrados por vía oral. Los corticoides de elección son la prednisona y la prednisolona por vía oral, que son equipotentes. En crisis leves y moderadas la dosis recomendada es de 1-2 mg/kg/día. En las crisis graves es más efectiva la administración de 2 mg/kg/día (máximo 40 mg/día). O bien, dosis de 10 mg para menores de 2 años, 20 mg en niños de 2-5 años y de 30-40 mg para niños > 5 años4.
En ocasiones es difícil diferenciar si se trata de un preescolar con una crisis de asma o es un niño con sibilancias episódicas virales. En niños con un episodio moderado o grave de sibilancias sin diagnóstico previo de asma todavía es aconsejable tratar con corticoides orales. Pero hay que tener precaución de no prescribir múltiples tandas de corticoides orales a niños con episodios de sibilantes frecuentes3.
Glucocorticoides inhalados (CI)
Actualmente no hay pruebas suficientes de que los CI puedan sustituir a los corticoides sistémicos en el tratamiento de la crisis de asma en el niño3-4.
Al alta al domicilio, se debería valorar el comienzo de tratamiento con CI de forma regular, puesto que una crisis constituye per se un factor de riesgo de otras futuras (evidencia B) y además de prevenir futuras exacerbaciones, los CI reducen significativamente el riesgo de muerte relacionado con asma y las hospitalizaciones (evidencia A)2-3.
En relación al incremento de dosis frente a dosis estable de CI, no hay datos disponibles para población pediátrica exclusivamente.
Adrenalina
Se utilizará como tratamiento de una crisis de asma, en el contexto de una reacción anafiláctica o en presencia de una parada cardiorrespiratoria.
β2-agonistas de acción larga (BAL)
Se desaconseja el uso de BAL sin CI, debido al riesgo de crisis graves.
La combinación de BAL de inicio rápido (formoterol) con dosis bajas de CI (budesonida) en un solo inhalador, para utilizarlo tanto como tratamiento de control y como medicación de alivio, se ha mostrado eficaz en adultos y adolescentes para mejorar el control del asma.
Los datos pediátricos son insuficientes para hacer recomendaciones de formoterol como medicación de rescate. Son necesarios más estudios que evalúen la efectividad y seguridad de esta terapia en niños, por lo que actualmente no se recomienda utilizar esta terapia en menores de 12 años (recomendación fuerte en contra).
Antagonistas de los receptores de los leucotrienos
Los datos actuales no apoyan el uso de antagonistas de los receptores de los leucotrienos como tratamiento para las crisis de asma en niños, ya que no ha demostrado que proporcione beneficios adicionales cuando se añade a la terapia estándar de la crisis de asma en niños.
Sulfato de magnesio y metilxantinas
No están indicados en el tratamiento de la crisis de asma en Pediatría de AP.
Antibióticos
Los antibióticos no deben utilizarse de rutina en el tratamiento de la crisis de asma del niño o del adolescente, a no ser que se sospeche una sobreinfección bacteriana.
Mucolíticos, antihistamínicos y antitusígenos
Estos fármacos no tienen ninguna utilidad en la crisis de asma, y pueden empeorar la tos y la obstrucción al flujo aéreo; por lo tanto, están contraindicados.
¿CUÁNDO DERIVAR AL HOSPITAL A UN NIÑO CON CRISIS DE ASMA?
Todas las crisis graves requerirán derivación urgente al hospital para completar el tratamiento. En las crisis leves y moderadas, una vez administrado el tratamiento inicial, se valorará la respuesta para decidir si se remite al paciente a su domicilio o al hospital. La valoración de la respuesta al tratamiento inicial con tres dosis de BAC separadas 20 minutos es el mejor predictor de la necesidad de derivar al paciente al hospital.
TRATAMIENTO AL ALTA DE LA CRISIS Y SEGUIMIENTO POSTERIOR
Los niños pueden ser dados de alta cuando se estabilice la necesidad de broncodilatadores inhalados cada 3-4 horas, momento en el que pueden continuar el tratamiento en su domicilio.
El tratamiento al alta debe incluir tratamiento sintomático según las necesidades, corticoides orales y en la mayoría de los pacientes un tratamiento de control. Según haya sido la crisis se procederá de la siguiente manera:
- En las crisis leves y moderadas, si la respuesta al tratamiento ha sido buena, no hay factores de riesgo para padecer una crisis potencialmente fatal, se mantiene la mejoría durante tres horas, y el flujo espiratorio máximo (FEM) es igual o mayor al 70% del valor de referencia para el niño con una SpO2 > 94%, se puede dar de alta al paciente con el tratamiento por escrito, comprobando previamente que el niño o la familia realiza bien la técnica inhalatoria.
- Se indicará salbutamol inhalado (con dispositivo MDI), con cámara, a demanda (en general tras la primera hora, en las crisis leves y moderadas suelen responder con 2-4 pulsaciones cada 3-4 horas), con reducción gradual según las necesidades.
- Un ciclo corto de corticoides orales de tres a cinco días, si se ha iniciado este tratamiento, indicando prednisona/prednisolona por vía oral a 1 mg/kg/día (u otro corticoide a dosis equipotente), en una sola dosis matutina.
- Debe valorarse iniciar un tratamiento de control para reducir el riesgo de nuevas crisis, y, en aquellos niños que ya lo tuvieran pautado, mantener el tratamiento, verificando la técnica de inhalación y la adherencia, y corrigiendo posibles factores de riesgo. Si los síntomas indican un asma mal controlada de forma crónica habría que valorar si estaría indicado subir un escalón del asma.
- Se analizarán los factores desencadenantes.
- Se deberá revisar o proporcionar, si no lo tuviera ya de antes, un plan de acción escrito que debe incluir cuándo y cómo modificar la medicación de alivio, cuando utilizar corticoides orales, cómo administrar la medicación de control y cuándo solicitar asistencia médica urgente si los síntomas no responden al tratamiento.
- Se indicará revisión por su pediatra de AP al día siguiente en las crisis moderadas y en 2-7 días en las leves.
Plan de acción por escrito de la crisis de asma
El plan de manejo domiciliario de la crisis (Figs. 2 y 3) debe incluir saber reconocerla, qué medidas hay que iniciar y cuándo se debe solicitar ayuda médica (evidencia D)1-2.


Los cuidadores deben ser adiestrados para tomar las primeras decisiones ante la aparición de síntomas, transmitiéndoles información para saber reconocer la aparición de una crisis, valorar los síntomas de gravedad y saber actuar en el domicilio (Fig. 3).
CONFLICTO DE INTERESES
La autora declara no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: AP: Atención Primaria · BAC: β2-agonistas de acción corta · BAL: β2-agonistas de acción larga · CI: glucocorticoides inhalados · FEM: flujo espiratorio máximo · FEV1: volumen máximo de aire espirado en el primer segundo · MDI: inhalador presurizado · PEF: pico máximo de flujo espiratorio · SatO2: saturación de oxihemoglobina · SpO2: pulsioximetría.
BIBLIOGRAFÍA
- Cortés Rico O, Rodríguez Fernández Oliva C, Castillo Laita JA, Grupo de Vías Respiratorias. Normas de calidad para el tratamiento de la crisis de asma en el niño y adolescente. Documentos técnicos del GVR (publicación DT-GVR-1) En: Respirar [en línea] [consultado el 03/05/2017]. Disponible en www.respirar.org/images/pdf/grupovias/DT-GVR-crisis-10-2015.pdf
- Grupo de Trabajo de la Guía de Práctica Clínica sobre Asma. Guía de Práctica Clínica sobre Asma. En: Guiasalud [en línea] [consultado el 03/05/2017]. Disponible en www.guiasalud.es/GPC/GPC_548_Asma_infantil_Osteba_compl.pdf
- Global iniciative for asthma. 2017 Gina Report, Global Strategy for Asthma management and Prevention. En: Ginasthma [en línea] [consultado el 03/05/2017]. Disponible en http://ginasthma.org/2017-gina-report-global-strategy-for-asthma-management-and-prevention/
- British Thoracic Society, Scottish Intercollegiate Guidelines Network. British Guideline on the Management of Asthma. 2016. En: SIGN [en línea] [consultado el 03/05/2017]. Disponible en www.sign.ac.uk/pdf/SIGN153.pdf
- Grupo de trabajo de la Guía Española para el Manejo del Asma. GEMA 4.1. 2016. En: Gemasma [en línea] [consultado el 03/05/2017]. Disponible en www.gemasma.com
- Callén Blecua M, Mora Gandarillas I. Manejo integral del asma. En: AEPap (ed.). Curso de Actualización Pediatría 2017. Madrid: Lúa Ediciones 3.0; 2017. p. 503-512. Disponible en www.aepap.org/sites/default/files/503-512_manejo_integral_asma.pdf
- Grupo de trabajo de la Guía de Práctica Clínica sobre Asma Infantil. Guía de Práctica Clínica sobre Asma Infantil. Ministerio de Sanidad, Servicios Sociales e Igualdad. 2014. Guías de Práctica Clínica en el SNS. En: Respirar [en línea] [consultado el 03/05/2017]. Disponible en www.respirar.org/images/GPC_548_Asma_infantil_Osteba_compl.pdf
- Rodríguez Fernández Oliva CR, Pardos Martínez C, García Merino A, Úbeda Sansano MI, Callén Blecua MT, Praena Crespo M. Recursos para la puesta en marcha de un programa de Atención al niño con asma. Documentos del GVR (DT-GVR-5) 2015. En: Respirar [en línea] [consultado el 03/05/2017]. Disponible en www.respirar.org/images/pdf/grupovias/documento_ necesidades.pdf





