Vol. 18 - Num. 72
Originales breves
Epidemia de tiña por Trichophyton tonsurans en una escuela
Salomé Ruiz Escusola, Eugenio Guijarro Tapiab, Agustina Cardona Marquésc, M.ª del Mar Hernández Alabartd, M. Puy Muniain Díaz de Ceriod, Ana Martín Lorentee, Ramona Tigell Gironèse, Sofía Minguell Vergesf
aPediatra. EAP Tarragona 1. Bonavista-La Canonja.
bMédico de Familia. EAP Tarragona 1. Bonavista-La Canonja.
cEnfermera de Pediatría. EAP Tarragona 1. Bonavista-La Canonja.
dTarragona 1.
eEAP Tarragona 1.
fSalud Pública.
Correspondencia: S Ruiz. Correo electrónico: sruiz.tgn.ics@gencat.cat
Cómo citar este artículo: Ruiz Escusol S, Guijarro Tapia E, Cardona Marqués A, Hernández Alabart MM, Muniain Díaz de Cerio MP, Martín Lorente AM, et al. Epidemia de tiña por Trichophyton tonsurans en una escuela. Rev Pediatr Aten Primaria. 2016;18:325-31.
Publicado en Internet: 19-10-2016 - Número de visitas: 46304
Resumen
Introducción: la tiña es una enfermedad infecciosa producida por hongos. Aunque es frecuente en la edad pediátrica, no suele presentarse como brotes epidémicos. El reservorio del hongo es generalmente un animal de pelo, pero también puede ser humano. Presentamos los datos de una epidemia de tiña por Trichophyton tonsurans en una escuela de la zona de influencia de nuestra área básica de salud en el curso escolar 2014-2015. Describimos y analizamos nuestra experiencia.
Material y métodos: estudio observacional, descriptivo, retrospectivo, realizado entre octubre de 2014 y septiembre de 2015. Se constituyó una comisión de seguimiento, y se elaboró un protocolo de actuación.
Resultados: se diagnosticaron 50 casos, 33 en dos cursos (segundo y tercero de Educación Infantil), sobre todo concentrados en dos clases. Trece cultivos resultaron positivos para Trichophyton tonsurans; 41 tiñas se localizaron en la cara, 14 en el cuerpo, y seis en el cuero cabelludo. Hubo 11 recidivas. En septiembre de 2015, al no aparecer ningún caso nuevo en dos meses, se da por finalizada la epidemia escolar.
Conclusiones: ante una epidemia de tiña escolar es preciso pensar en un agente etiológico no habitual. La recogida de muestras puede ayudar en la identificación del patógeno. Los niños con tiña capitis podrían ser los que mantendrían la transmisión. La constitución de una comisión de seguimiento con protocolos de actuación, así como la relación multidisciplinar (colegio, salud pública, Atención Primaria) pueden ser claves en el control de estas situaciones.
Palabras clave
● Epidemia ● Escuela ● Tiña ● Trichophyton tonsuransINTRODUCCIÓN
Las tiñas o micosis superficiales dermatofíticas son enfermedades infecciosas producidas por hongos, que afectan a estructuras queratinizadas (piel, pelo y uñas)1. Los hongos no tienen capacidad para realizar la fotosíntesis y han de vivir parasitando materia orgánica (plantas, animales, personas) para poder sobrevivir.
Según que el reservorio fundamental de los hongos sea el suelo, un animal de pelo o el ser humano, estos se pueden clasificar en geofílicos, zoofílicos, y antropofílicos respectivamente1. Los hongos dermatofitos se clasifican fundamentalmente en tres géneros: Trichophyton (especies: tonsurans, rubrum, mentagrophytes), Microsporum (canis) y Epidermophyton (floccosum)1.
La tiña puede aparecer en cualquier parte del cuerpo que tenga queratina. Si aparece en piel lampiña se denomina tiña corporis, si aparece en el cuero cabelludo, tiña capitis, y si aparece en las uñas, tiña ungueal. En niños una forma habitual de presentación es en la cara, denominándose tiña faciei. La tiña cruris (de localización en área crural) no es tan frecuente en la edad infantil. La tiña capitis es mucho más frecuente en la edad infantil que en la edad adulta2,3, y en países como EE. UU. es especialmente frecuente en raza negra1.
Se manifiesta como lesiones redondeadas u ovaladas (una o más), rojizas, planas, bien delimitadas, que se extienden por los bordes, dejando una zona central descamativa y bordes sobreelevados papulovesiculosos (Fig. 1). En ocasiones son discretamente pruriginosas.
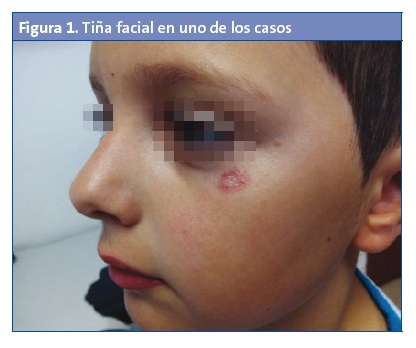
Se transmite por contacto directo con escamas desde la piel o el pelo de personas o animales afectos3, a través de artículos personales contaminados (toallas, gorras, peines, ropa, etc.), o bien por superficies húmedas donde haya estado la persona (duchas, vestuarios). El periodo de incubación no es bien conocido pero algunos autores lo establecen entre dos y cuatro semanas para la tiña corporis4.
La piel no íntegra o seca (dermatitis atópica) es un factor asociado o que podría predisponer a la infección por hongos. Las defensas del huésped también parece que tengan influencia en el desarrollo de la infección, como en la diabetes mellitus, neoplasias o niveles elevados de cortisol1.
El diagnóstico es clínico, por la identificación de lesiones sugestivas, aunque a veces no es fácil y se puede confundir con eccemas, dermatitis atópica, picaduras, dartros acromiante, granuloma anular, pitiriasis rosada, psoriasis, lesiones facticias… con los cuales hay que hacer el diagnóstico diferencial1. Los cultivos de las lesiones en medios específicos pueden confirmarlo, aunque el inconveniente es que se tarda unas tres semanas habitualmente en dar los resultados desde el laboratorio.
El abordaje terapéutico depende de la localización, el número y extensión de las lesiones, así como del agente productor. En general, las lesiones únicas y poco extensas, sin signos inflamatorios importantes, suelen tratarse localmente con antifúngicos tópicos (clotrimazol, terbinafina o ciclopiroxolamina) en crema o loción, según la densidad del vello en el área a tratar. Si fracasa el tratamiento local, hay muchas lesiones o son extensas, hay afectación de cuero cabelludo o uñas, o se trata de una tiña inflamatoria, se añade tratamiento sistémico por vía oral (con griseofulvina, fluconazol, terbinafina o itraconazol)1.
Pese a que las tiñas son relativamente frecuentes en los niños, lo que no es habitual es que se presenten como brotes epidémicos. Presentamos los datos de una epidemia de tiña por Trichophyton tonsurans en una escuela de la zona de influencia de nuestra área básica de salud durante el curso escolar 2014-2015.
Nuestro objetivo es describir y analizar nuestra experiencia con esta epidemia de tiña en una escuela de nuestra área de influencia, y compartir nuestros aprendizajes en cuanto a características clínicas, microbiológicas y epidemiológicas, así como la creación de una comisión de seguimiento y protocolo de actuación.
PACIENTES Y MÉTODOS
Se trata de un estudio observacional, descriptivo, retrospectivo, realizado entre octubre de 2014 y septiembre de 2015.
En noviembre de 2014 se detectan los dos primeros casos de tiña corporis, que acuden espontáneamente a consulta con el pediatra de Atención Primaria acompañados por sus padres. Ambos casos se tratan empíricamente sin recoger muestras para cultivo, porque no se sospecha el inicio de ningún brote.
En abril de 2015 empieza a llamar la atención el aumento progresivo de casos de tiña corporis (diagnosticados clínicamente) que acuden a consulta, y todos pertenecientes a la misma escuela. Se trata de una escuela pública que pertenece al área de influencia de nuestro equipo de Atención Primaria, en un barrio de la ciudad de Tarragona (Cataluña, España). Es entonces cuando se contacta con el Departamento de Epidemiología y Salud Pública de nuestra provincia y se crea una comisión de seguimiento para elaborar un protocolo de actuación.
Esta comisión de seguimiento está formada por personal de nuestra área básica de salud (dirección, pediatras, enfermeras de Pediatría y trabajadora social), del Departamento de Epidemiología y Salud Pública y del Departamento de Educación de nuestra provincia.
Durante la epidemia la comisión se reunió semanalmente para actualizar los datos y ver el seguimiento y posibles estrategias de actuación. Hubo cuatro reuniones interdepartamentales con el Departamento de Epidemiología y Salud Pública y el de Educación en los meses de mayo, julio, septiembre y octubre. Desde el momento en el que se creó la comisión, se elaboró un protocolo de actuación para la recogida de muestras, el tratamiento y el seguimiento de los niños afectados.
Ante la aparición de algún caso sospechoso (detección de lesiones sospechosas por parte de padres o profesores de la escuela), se procedía a la valoración por parte del equipo de Pediatría, y a la recogida de muestras según recomendaciones de laboratorio de referencia: obtención de escamas tras el rascado de la lesión para la tinción con hidróxido de potasio, y la toma de muestra en un hisopo de gelosa. También se hacían fotografías de las lesiones (con autorización de los padres o tutores legales). Después se iniciaba el tratamiento.
El tratamiento fue consensuado con el Departamento de Farmacia del Servicio de Atención Primaria de Tarragona: tratamiento tópico inicial con ciclopiroxolamina en crema (una aplicación cada 12-24 horas, durante 2-4 semanas), con clotrimazol en crema (una aplicación cada 12-24 horas, durante 2-4 semanas) o con terbinafina en crema (una aplicación cada 24 horas, durante 2-4 semanas). Si las lesiones eran extensas, múltiples o ante fracaso del tratamiento tópico inicial, se administraba tratamiento sistémico con terbinafina oral (3-6 mg/kg/día hasta un máximo de 250 mg/día, durante 4-8 semanas) o con itraconazol oral (3-10 mg/kg/día, durante 4-8 semanas). La griseofulvina oral no se planteó como opción terapéutica por la no comercialización de la misma en este momento.
Los datos de los niños eran registrados en una base de datos Excel® creada al efecto, que se actualizaba a diario. En ella se recogían los datos de filiación del paciente, el curso y clase a la que acudía, si tenía o no animales, si había más familiares afectos, localización de las lesiones, tratamiento pautado, resultados de cultivos y fecha de curación.
Los niños fueron controlados de forma periódica (cada 7-10 días aproximadamente) para ver la evolución de las lesiones. Dada la excepcionalidad y el número tan elevado de casos concentrados en dos clases, y de acuerdo con el Departamento de Epidemiología y Salud Pública, y del de Educación, se procedió a la exclusión escolar hasta la curación de las lesiones.
Asimismo, durante el mes de mayo, se procedió por parte de profesionales del Departamento de Salud y de Educación a hacer una revisión de las aulas afectadas in situ, así como de las aulas comunes de educación infantil, de los patios y entornos de la escuela. Se propuso evitar contacto próximo entre los niños y el material que compartían, así como la limpieza de las aulas.
Un pediatra del centro acudió a la escuela a dar una charla informativa sobre la tiña al claustro y personal docente. Toda esta información también se transmitió al personal de un campus de verano que tuvo lugar en el mismo colegio durante los meses de julio y agosto.
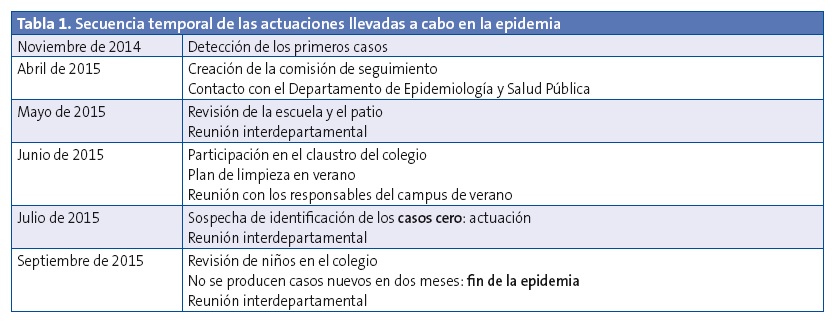
En todo momento y ante cualquier incidencia o novedad, hubo una comunicación fluida entre los responsables del centro de salud, del colegio, y de los departamentos de Epidemiología y Salud Pública y Educación respectivamente. En la Tabla 1 se muestra un esquema de las actuaciones llevadas a cabo y su seguimiento temporal.
RESULTADOS
En total se diagnosticaron 50 casos, 33 (66%) distribuidos en dos cursos (segundo y tercero de educación infantil, de entre cuatro y cinco años de edad), sobre todo concentrados en dos clases. De este grupo de 33, fueron 18 varones (54,54%), y 15 niñas (45,45%). De los 33 niños de los dos cursos más afectados, 16 eran naturales de nuestro país, 14 eran de etnia magrebí y había tres nigerianos. Además de estos dos cursos más afectados, se diagnosticaron otros 17 casos en la escuela.
De los 50 casos diagnosticados, 11 recidivaron (22%). De ellos, uno fue tratado con corticoides tópicos.
La localización de las lesiones fue (contando las recidivas): 41 en la cara, 14 en el cuerpo, y seis en el cuero cabelludo. Once niños tuvieron lesiones en más de un sitio.
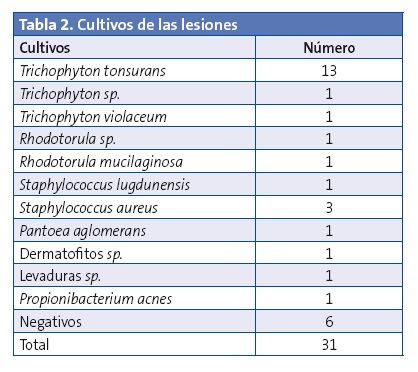
Se recogieron 31 cultivos, de los cuales seis fueron negativos y en 25 (80,6% de los cultivos recogidos) sí crecieron gérmenes. De los cultivos positivos, 13 lo fueron a Trichophyton tonsurans (41,9% del total de los cultivos realizados), uno a Trichophyton sp., uno a Trichophytum violaceum, uno a Rhodotorula sp., uno a Staphylococcus lugdunensis, tres a Staphylococcus aureus, uno a Rhodotorula mucilaginosa, uno a Pantoea agglomerans, uno a dermatofitos sp., uno a levaduras sp., y uno a Propionibacterium acnes (Tabla 2).
Respecto a los tratamientos utilizados, 45 niños recibieron clotrimazol tópico, 12 ciclopiroxolamina tópica y 11 terbinafina vía oral. En tres casos se cambió de clotrimazol a ciclopiroxolamina por mala respuesta, y en dos casos al contrario, de ciclopiroxolamina a clotrimazol por el mismo motivo.
Dada la magnitud numérica que llegó a alcanzar la situación, los niños no volvían al colegio hasta comprobarse su curación en una visita al pediatra. Era llamativo el alto índice de recidivas, pese a cumplimiento del tratamiento y el seguimiento clínico. En julio de 2015, después de un análisis exhaustivo de la distribución de las clases más afectadas, la organización de actividades y horarios de esos cursos, las aulas utilizadas y el material que compartían, se advirtió que había dos hermanos del África Subsahariana (uno de segundo de educación infantil y otro de tercero de educación infantil, de las dos clases más afectadas) que, en octubre de 2014, habían acudido al Servicio de Urgencias de nuestro hospital de referencia por tiña capitis, y que no habían sido tenidos en cuenta como casos por nosotros al no haber acudido a consultas en nuestro EAP. Habían sido tratados a su debut solo de forma tópica. Estos dos hermanos fueron revisados y tratados (vía sistémica y vía tópica) en el mes de julio, al observarse en ellos lesiones compatibles con tiña corporal y de cuero cabelludo, previa recogida de muestras para cultivo de hongos, que mostró crecimiento de T. tonsurans en ambos. Fueron los dos últimos casos diagnosticados.
En septiembre del siguiente curso escolar, 2015-2016, se revisaron todos los niños que habían estado afectados de tiña corporal o del cuero cabelludo, sus hermanos, y todos los niños de las clases más afectadas, aunque no hubieran sido casos. Ante la no aparición de ningún caso nuevo en dos meses, se dio por finalizado el brote epidémico.
DISCUSIÓN
El agente causal más frecuente de tiña del cuero cabelludo en la edad infantil en nuestro medio es el Microsporum canis (cuyo reservorio son los gatos, muchas veces asintomáticos)1,3,5. Los roedores y conejos pueden ser portadores de Trichophyton mentagrophytes5. Siempre hay que intentar identificar la fuente de infección y es recomendable examinar a los miembros de la familia y los animales domésticos, y tratarlos si están infectados.
Pese a que las tiñas son frecuentes en la edad pediátrica, las epidemias de tiña no lo son tanto. En las infrecuentes epidemias de tiña infantil, debemos pensar en un agente etiológico no habitual, diferente de los más frecuentemente encontrados en la edad pediátrica6,7.
El T. tonsurans, el más frecuentemente encontrado en nuestra serie, es un hongo dermatofito, de reservorio humano (antropofílico), de distribución cosmopolita, muy frecuente en México, Colombia y otros países latinoamericanos, las islas del Pacífico Sur, EE. UU. y Canadá6,7. También se ha aislado en pacientes de origen magrebí en España8. El conocimiento del agente causal en cada caso es esencial para el control de estas infecciones.
El T. tonsurans se adquiere por el contacto con pelos infectados y células epiteliales que están en la superficie de asientos, sombreros y peines. Las esporas de los dermatofitos también se transportan por el aire a zonas cercanas, y se han demostrado altas cifras de portadores en compañeros de escuela y familiares no infectados1. Las infecciones por T. tonsurans dan lugar con frecuencia a un patrón conocido como “tiña de puntos negros”, caracterizado por la aparición de placas circulares pequeñas de alopecia en las que los pelos están rotos en un punto cercano al folículo piloso1.
Aunque en la consulta diaria de Pediatría muchas veces las tiñas se tratan de forma empírica sin obtención de muestras para cultivar, en situaciones determinadas la recogida de muestras de las lesiones para el cultivo y tipificación de los hongos, con el consiguiente estudio de sensibilidades y antibiogramas, puede ser de gran ayuda para la identificación exacta de los agentes etiológicos y su mejor enfoque terapéutico, sobre todo para el tratamiento de pacientes con mala respuesta9. Si bien en nuestra serie sí que hubo que cambiar el tratamiento tópico en algún caso, todos respondieron bien con terbinafina oral, que parece tan efectiva como la griseofulvina10 o su alternativa en los casos severos o resistentes a ella11.
Ante la sospecha de lesión por hongos no se debe aplicar tratamiento tópico con corticoides, porque puede enmascarar el cuadro clínico y dar lugar a recidivas o retrasos diagnósticos (tiña incognito)12, como sucedió en uno de nuestros casos de recidiva.
Creemos que en situaciones epidémicas es importante localizar a los niños con tiña capitis, porque podrían ser los encargados de la transmisión. Pensamos que en la epidemia descrita fue fundamental identificar y tratar correctamente a los dos niños con tiña capitis que no seguían tratamiento y pudieran ser los casos cero o casos índice.
Aunque la recomendación general es la no exclusión escolar de los niños si hacen bien el tratamiento3,13, en situaciones excepcionales y en niños pequeños14 que con frecuencia tocan a otros niños sin haberse lavado las manos, podría ayudar en el control de estas epidemias.
La alarma familiar, escolar, social y sanitaria llevó a la creación de una comisión de seguimiento entre el Departamento de Epidemiología y Salud Pública y el Departamento de Educación de la provincia, con interrelación permanente con los profesionales sanitarios implicados y la dirección del centro. Esta comisión, con un protocolo de actuación y un seguimiento minucioso de los casos, así como la relación multidisciplinar entre los estamentos afectados (colegio, Salud Pública, Atención Primaria), fueron fundamentales para controlar la epidemia.
CONCLUSIONES
Ante una epidemia de tiña escolar es preciso pensar en un agente etiológico no habitual, quizás de reservorio diferente a los hongos más frecuentemente encontrados en la edad pediátrica.
En estas situaciones, la recogida de muestras, aunque no realizada de forma rutinaria en muchos casos de tiña en la infancia, puede ayudar en la identificación del patógeno.
Los niños con tiña capitis podrían ser los que mantendrían la transmisión.
La constitución de una comisión de seguimiento con protocolos de actuación, así como la relación multidisciplinar, pueden ser clave en el control de estas situaciones.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
BIBLIOGRAFÍA
- Morelli JG. Micosis cutáneas. En: Kliegman RM, Stanton BF, St Geme JW, Schor NF, Behrman RE. Nelson Tratado de Pediatría. Vol. 2. 19.ª edición. Barcelona: Elsevier; 2013. p. 2385-91.
- Magaña García M. Tiña de la piel cabelluda. En: Magaña García M. Guía de Dermatología Pediátrica. México: Panamericana; 1998. p. 178-80.
- Abeck D. Tiña del cuero cabelludo. En: Abeck D, Cremer H. Dermatología Pediátrica. Barcelona: Ferrer; 2012. p. 115-9.
- De Frutos E, Torregrosa MJ. Periodos de incubación, contagio y aislamiento de las enfermedades infecciosas. En: Bras i Marquillas J, de la Flor i Brú JE, Torregrosa MJ, Van Esso DL. Pediatría en Atención Primaria. 2.ª edición. Barcelona: Masson; 2005. p. 909-12.
- Canosa P, Minguell F. El niño y los animales de compañía. En: Bras i Marquillas J, de la Flor i Brú JE, Torregrosa MJ, Van Esso DL. Pediatría en Atención Primaria. 2.ª edición. Barcelona: Masson; 2005. p. 161-79.
- Castañeda E, Ordóñez N. Brote epidémico de tinea capitis por Trichophyton tonsurans. Biomedica. 1981;1:57-9.
- Rodríguez M, Padilla MC, Martínez JA. Tiña inflamatoria de la cabeza por Trichophyton tonsurans. Comunicación de 5 casos dentro de un mismo núcleo familiar. Rev Cent Dermatol Pascua. 2006;15:26-30.
- Monzón A, Cuenca-Estrella M, Rodríguez-Tudela JL. Estudio epidemiológico sobre las dermatofitosis en España (abril-junio 2001). Enferm Infecc Microbiol Clin. 2003;21:477-83.
- Méndez-Tovar LJ, Manzano-Gayosso P, Velásquez-Hernández V, Millan-Chiu B, Hernández-Hernández F, Mondragón-González R, et al. Resistencia a compuestos azólicos de aislamientos clínicos de Trichophyton spp. Rev Iberoam Micol. 2007;24:320-2.
- Sandoval NJ, Arenas R, Giusiano G, García D, Chávez L, Zúniga P. Diagnóstico y tratamiento de dermatofitosis y pitiriasis versicolor. Rev Med Hondur. 2012;80:66-74.
- Querol I, Bueno M, Sanz L, Córdoba A, Polo I. Tratamiento de las tiñas del cuero cabelludo con terbinafina oral en la infancia. An Esp Pediatr. 1997;46:487-9.
- Paloni G, Valerio E, Berti I, Cutrone M. Tinea incognito. J Pediatr. 2015;167:1450.
- Seijas Martínez-Echevarría L. Causas infecciosas de exclusión escolar. En: Guía ABE. Infecciones en Pediatría. Guía rápida para la selección del tratamiento atimicrobiano empírico [en línea] [actualizado el 18/05/2011, consultado el 05/10/2016]. Disponible en www.guia-abe.es/anexos-causas-infecciosas-de-exclusion-escolar
- Marés J, Bras J. Guardería y escuela. En: Bras i Marquillas J, de la Flor i Brú JE, Torregrosa MJ, Van Esso DL. Pediatría en Atención Primaria. 2.ª edición. Barcelona: Masson; 2005. p.181-91.





