Vol. 18 - Num. 25
Mesa redonda
Protocolo de atención al niño inmigrante y refugiado
aPediatra. CAP Lluís Sayé. Raval Nord. ICS. Barcelona. España.
Cómo citar este artículo: Masvidal Aliberch RM. Protocolo de atención al niño inmigrante y refugiado. Rev Pediatr Aten Primaria. 2016;(25):19-28.
Publicado en Internet: 03-06-2016 - Número de visitas: 12929
INTRODUCCIÓN
El Protocolo de Atención al Niño Inmigrante (PANI) fue elaborado para aplicarlo desde Atención Primaria a los niños inmigrantes procedentes de países en vías de desarrollo, que pertenecen a familias con un bajo nivel socio-económico y/o que no han tenido acceso a unos servicios sanitarios equiparables al nuestro. Entre ellos, y de manera dramática, hemos de incluir a los niños refugiados que vienen de países en conflictos armados. En estos casos, igual y que en todos, el protocolo se ha de adaptar a cada niño.
OBJETIVOS DEL PROTOCOLO
- Conocer el estado de salud del niño inmigrante o refugiado.
- Detectar y tratar las enfermedades que pueda tener.
- Actualizar vacunas y aplicar el protocolo de actividades preventivas y de promoción de la salud adecuado a su edad.
ACTIVIDADES DEL PROTOCOLO
Visita de acogida y realización de la historia clínica
La primera visita ha de ser especialmente empática, y precisa, en muchas ocasiones, un mediador o, al menos, un traductor. En todo caso, nos hemos de adaptar a los recursos disponibles y cuidar esmeradamente el lenguaje no verbal.
Aunque el PANI incluye una anamnesis completa y hay mucha información que nos resultaría interesante, en el caso de los refugiados hemos de limitarnos a la que consideremos imprescindible. Acostumbrados a un estado policial, con miedo, a veces terror, a delaciones o repercusiones negativas a sus ideas o decisiones, responder algunas preguntas puede ser considerado peligroso.
Teniendo en cuenta esta consideración previa, tendremos en mente las siguientes preguntas: país y lugar de procedencia (zona rural o urbana), estudios y profesión de los padres, el momento y motivo de la emigración, la ruta migratoria y sus vicisitudes, antecedentes del embarazo y parto, antecedentes patológicos personales: enfermedades, intervenciones quirúrgicas, posibles tratamientos parenterales (transfusiones), alergias, medicamentos que toma, síntomas de posibles enfermedades importadas (fiebre, lesiones en la piel o erupciones, diarrea, dolor abdominal, prurito, signos respiratorios, pérdida de peso…), hábitos alimentarios, vacunas administradas, antecedentes patológicos familiares, consanguinidad de los padres y religión. Especialmente en el caso de los refugiados o inmigración “ilegal” es importante conocer la red familiar/social que pueda proteger al menor y la posible exposición a violencia, traumatismos o abusos.
Exploración física
Ha de ser lo más exhaustiva posible. Ello nos ayudará detectar los signos de enfermedades y nos orientará sobre las determinaciones analíticas a realizar.
En relación a la población inmigrante recalcaremos las siguientes exploraciones:
- El desarrollo pondoestatural, cuya valoración realizaremos con las tablas de la Organización Mundial de la Salud (OMS)1 o bien con las del país de acogida, puesto que la evolución de la curva pondoestatural es mucho más valiosa que una determinación aislada.
- Se examinará la posible presencia de bocio y, si está presente, considerar, a parte de las otras etiologías, tanto el exceso como el déficit de iodo.
- La exploración de los genitales externos que, además de descartar malformaciones en ambos sexos, es imprescindible en las niñas procedentes de zonas en donde se practica la mutilación genital femenina (MGF) para conocer la integridad o no de los genitales externos y anotarlo en la historia clínica.
- La exploración de piel y mucosas, en donde valoraremos: la existencia de palidez o ictericia, la presencia de señal de bacilo de Calmette-Guérin (BCG) y, a parte de las lesiones que podríamos encontrar en autóctonos (pediculosis, sarna, impétigo…), aquellas endémicas de la zona de procedencia: larva migrans visceral, lepra, leishmaniosis cutánea, etc.
- La valoración del desarrollo psicomotor la haremos teniendo en cuenta que los niños adoptados o traumatizados pueden presentar un retraso psicomotor reversible con estimulación y afecto. Aun así, se realizará un seguimiento para detectar problemas neurológicos.
- En caso de macrocefalia y retraso psicomotor descartaremos toxoplasmosis, hipotiroidismo y malformaciones congénitas. La detección de microcefalia no familiar nos obliga a descartar rubeola, toxoplasmosis y sífilis.
Exploración psicológica
Es difícil que nosotros, como pediatras de Atención Primaria y excepto en casos extremos, podamos valorar en consulta el estado psicológico del menor, pero, en casos de refugiados o de emigraciones traumáticas, esta valoración es imprescindible. Se ha de estar alerta sobre estados que indiquen estrés postraumático, depresión, apatía, irritabilidad exagerada…, ya que la patología psiquiátrica tiene una gran prevalencia entre los refugiados. Por tanto, ante la presencia de algún síntoma o incluso inicialmente, hemos de considerar un estudio psicológico.
Valoración del estado vacunal
En general, se han de aceptar como válidos los registros vacunales aportados por los padres, excepto si hay algún signo sospechoso de falsificación (por ejemplo, carnet no oficial, incongruencia en las fechas, intervalos inadecuados, número de dosis incoherentes…), y completaremos las vacunas según el calendario de vacunación vigente de cada comunidad autónoma.
Si no se dispone de carnet de vacunación o se sospecha que pueda ser falso, la actitud a seguir es controvertida. En caso de que no aporten certificado de vacunas, pero los padres aseguren que el niño lleva algunas, se puede realizar una serología vacunal (caro) o iniciar la vacunación según la edad, o si las explicaciones de los padres son concordantes con los calendarios vacunales de los países de origen2 (vigentes según la edad del niño), validar las vacunas muy probablemente administradas. En el caso de los refugiados se ha de considerar que los conflictos bélicos han repercutido gravemente en la sanidad de su país y que en muchas ocasiones no se han podido administrar las vacunas oficiales del mismo, pero pueden haber recibido algunas vacunas en campañas realizadas en su propio país (ej. las vacunaciones masivas antipoliomielíticas en Siria a raíz de los brotes de polio) o en los campos de refugiados.
EXÁMENES COMPLEMENTARIOS
Generales
En todos los niños que se deban incluir en el PANI es aconsejable realizar un hemograma completo, una determinación de ferritina y sideremia y de HBs Ag, unos parásitos intestinales y una prueba de tuberculina. Estas son las pruebas básicas en el niño inmigrante asintomático, después, según la historia clínica, exploración física, edad y el lugar de origen realizaremos las otras determinaciones.
Hemograma: nos permitirá detectar anemias, morfología eritrocitaria, signos de infecciones y eosinofilias.
Ferritina y sideremia: útiles para el estudio de las anemias y para detectar ferropenias, alteraciones muy prevalentes en el mundo. La ferritina es más específica y sensible que la sideremia si el resultado obtenido está por debajo del valor normal, pero como es un reactante de fase aguda, pueden obtenerse cifras normales o altas sin que eso signifique que no haya una ferropenia; es por eso que recomendamos realizar ambas determinaciones que, unidas al resultado del hemograma, nos ayudarán en el diagnóstico.
La anemia por déficit de hierro es frecuente en los niños inmigrantes y se ha detectado más frecuencia en los campos de refugiados.
La población más afectada de anemia son los niños en periodo de crecimiento (6-24 meses) y las mujeres en edad fértil. La causa suele ser multifactorial; por un lado un consumo insuficiente de alimentos ricos en hierro, la absorción inadecuada por la presencia de inhibidores (taninos del té o fitatos), pérdida de sangre oculta debido a infecciones (anquilostomiasis, H. pilory), infecciones como la malaria, anemias hemolíticas infecciosas. El déficit crónico de hierro se relaciona con cansancio, retraso en el desarrollo psicomotor en los lactantes, bajo rendimiento escolar y dificultades de concentración y aprendizaje los niños y adolescentes. Por todo ello, es importante su diagnóstico y tratamiento.
Parásitos en heces: se realizará la recogida de tres muestras de heces, a ser posible en recipientes que contengan solución de mertiolato-yodo-formol (MIF), que preserva tanto los trofozoítos como los quistes, de tres días no consecutivos.
Si el estudio de los parásitos en heces es negativo y no existe otra causa que justifique la eosinofilia (alergia, enfermedades inmunológicas…) es necesario profundizar en la investigación y recomendamos que se derive a una Unidad Especializada.
Algunos abogan por el tratamiento antiparasitario sin realizar el estudio3. Sería necesaria la administración de dos o tres fármacos que cubrieran diferentes parásitos. Esto se realiza en algunos campos de refugiados y puede plantearse si no existe el recurso de una analítica fiable. En caso de prescribir este tratamiento empírico, se ha de tener en cuenta sus contraindicaciones. Esta práctica no es recomendada en nuestro medio por la mayoría de especialistas en enfermedades importadas.
Serología para la hepatitis B (HB): se ha de determinar el HbsAg, ya que el no haber realizado estudio serológico de hepatitis B en la madre gestante nos obliga a descartar infectados por vía vertical aunque hayan sido posteriormente vacunados.
En caso de niños vacunados de HB podría ser aconsejable realizar la determinación del HBsAc, ya que, en el estudio practicado sobre población inmigrante4, aproximadamente un tercio de los vacunados no tenían anticuerpos protectores, cifra mucho mayor de lo esperable. La causa no se conoce, solo pueden plantearse hipótesis. Si los anticuerpos son negativos puede administrarse una dosis de “recuerdo” y volver a practicar la analítica o bien vacunar como si la vacunación no se hubiera realizado. Otra opción es no hacer nada (en este caso más vale no solicitar los anticuerpos), ya que algunos expertos creen que en contacto con el virus de la HB se produciría un booster que evitaría la infección5.
Cribado de infección tuberculosa
Es importante preguntar por los antecedentes de contacto con algún posible enfermo de tuberculosis (TBC), por la clínica sugestiva de la enfermedad, aunque en el niño puede ser muy larvada, y por la historia previa de algún tratamiento sugestivo de ser para la TBC del niño o de algún miembro de la familia.
La gran mayoría de niños procedentes de países de baja renta están vacunados de BCG, como se verificará mediante la visualización de la cicatriz que deja esta vacuna, que podemos encontrar con frecuencia sobre el deltoides, pero también en antebrazo, en la espalda, el muslo o las nalgas, e incluso en alguna localización atípica.
La BCG, aunque presenta una eficacia buena para prevenir las formas invasivas de la TBC (miliar, meníngea), es de baja eficacia para prevenir la infección tuberculosa (ITBC) y las otras formas de la enfermedad; es por ello que el cribado de ITBC está recomendado para todos los niños inmigrantes incluidos en el PANI.
Hay dos pruebas que se pueden realizar6:
- La prueba de la tuberculina (PT): es el test en el que se ha basado el diagnóstico de infección tuberculosa en los niños. La PT puede presentar falsos positivos debido a que M. tuberculosis tiene antígenos comunes con M. bovis, con el BCG y con el resto de micobacterias no tuberculosas.
- Los test de liberación del inmunoferón gamma (IGRA) no se ven influenciados por la vacuna BCG ni por la mayoría de las micobacterias ambientales. La principal ventaja es su utilidad para el diagnóstico de la infección tuberculosa en vacunados de la BCG, principalmente en inmigrantes. No nos permite diferenciar entre infección tuberculosa latente de la enfermedad.
Con la información disponible y teniendo en cuenta que ninguna de las dos pruebas tiene una sensibilidad del 100%, sobre todo en menores de cinco años, la recomendación actual es realizar una PT a todos los niños incluidos en el PANI. Según el resultado la pauta de actuación será:
- A los que tienen una PT igual o superior a 5 mm se les hará una radiografía de tórax para descartar una TBC activa.
- Si la radiografía es normal y la PT es igual o superior a 10 mm (salvo no vacunados de BCG que se considerará a partir de los 5 mm), se realizará un test de inmunoferón gamma específico (IGRA).
- Se indicará quimioprofilaxis a aquellos en los que el IGRA sea positivo.
- Los niños inmunodeprimidos, los que han tenido un contacto reciente con un enfermo tuberculoso o los que tienen un cuadro clínico o radiológico compatible con TBC han de considerarse individualmente.
Según edad y procedencia
Cribado endocrino/metabólico: se ha de realizar el mismo cribado que se realiza en los recién nacidos autóctonos a los menores de 12-24 meses, excepto en el cribado de fibrosis quística de páncreas, que no se realiza en mayores de 40 días, realizándose un test de sudor solo en caso de sospecha clínica.
Serologías para virus de la inmunodeficiencia humana (VIH), sífilis y hepatitis C (HC): se considerarán en los procedentes de África Subsahariana, adoptados o hijos de padres desconocidos, hijos de madres de riesgo y adolescentes sexualmente activos. Se realizarán serologías únicamente para el VIH y la HC en los pacientes que hayan sufrido intervenciones que representen riesgo sin las condiciones sanitarias adecuadas (ej. tatuajes, circuncisión o mutilación genital, tratamientos con inyectables, etc.), que hayan sufrido transfusiones, o que hayan compartido materiales posiblemente contaminados (ej. hojas de afeitar
Serología de la enfermedad de Chagas: según los protocolos actuales realizados por consensos de expertos7, se ha de realizar la determinación del anticuerpo anti Tripanosoma cruzi a todos los niños procedentes de América Latina (Centroamérica y Sudamérica), excepto las islas del Caribe. Asimismo, también se recomienda realizar el cribado a todas las mujeres embarazadas procedentes de las zonas de riesgo mencionadas. Las acciones sanitarias realizadas en los países de Centroamérica y Sudamérica para la erradicación del vector harán que estas recomendaciones puedan ser revisadas en los próximos años, aunque el riesgo de la transmisión vertical no pueda ser eliminado durante décadas en algunas zonas.
Cribado de esquistosomiasis urogenital: se aconseja realizar el cribado a los niños procedentes de África Subsahariana, países de la cuenca del Nilo y de Oriente Medio. El cribado se realizará en orina recogida tras ejercicio, mediante una tira reactiva para la detección de hematuria. En caso de que sea positiva, se procederá a una analítica para la detección del parásito. La muestra de orina, para el estudio parasitológico y con el fin de aumentar la excreción de los huevos, se obtendrá tras ejercicio físico previo (subir y bajar escaleras o correr durante unos cinco minutos) y, a ser posible, entre las 11 y las 14 horas PM, horario en que la excreción del parásito parece ser máxima. Su valoración por el microbiólogo ha de ser al poco tiempo después de la recogida.
Cribado de paludismo
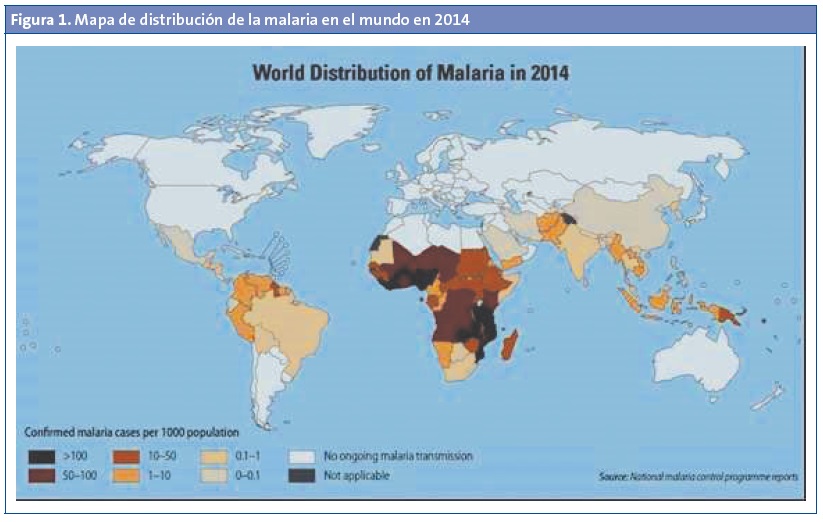
Más que cribado aconsejamos una gran alerta diagnóstica en todos los casos de individuos que presenten fiebre y que sean procedentes de áreas endémicas, sobre todo de África Subsahariana, pero también algunas zonas de Asia y Sudamérica (Fig. 1).Debido a la elevada morbimortalidad de la malaria por Plasmodium falciparum, se recomienda que durante los tres meses posteriores a la emigración, ante la presencia de fiebre en un niño inmigrante o refugiado procedente de una zona endémica con temperaturas superiores a los 20 ºC (con temperaturas inferiores Plasmodium falciparum, no otros plasmodiums, no puede completar su ciclo biológico y por tanto no se trasmite), se debe realizar de urgencia un test de diagnóstico de malaria: una gota gruesa, una extensión de sangre periférica o bien un test de diagnóstico rápido de malaria, y mejor coincidiendo con el pico febril. Hay que recordar que en el momento de la exploración/evaluación el paciente puede estar afebril y que el paludismo es una enfermedad con un gran polimorfismo clínico que puede cursar con clínica muy variada e inespecífica (fiebre sin foco, síndrome gripal, vómitos, diarrea, tos, encefalopatía…).
Cribado de hemoglobinopatías
La hemoglobinopatía de mayor importancia es la drepanocitosis, y su diagnóstico precoz permite realizar las medidas preventivas que disminuirán la morbimortalidad. Se ha de considerar su cribado mediante electroforesis de hemoglobinas o cromatografía líquida de alta resolución (HPLC) en niños de raza negra o con ancestros de esta raza (mulatos, descendientes americanos de negros, indo-paquistaníes, originarios de la península Arábiga y del sur del Magreb…). Se ha de hacer este cribado en los niños de riesgo menores de un año, aunque podría alargarse este periodo hasta los cinco años; posteriormente es muy raro que no haya producido síntomas y signos clínicos y analíticos.
Aunque también son más frecuentes las talasemias en ciertas razas, las características del hemograma nos indicaran si se ha de realizar su estudio.
Otros estudios
Hepatitis A
Debido a que está indicada la vacunación de la HA a todos los inmigrantes y refugiados a partir del año de vida y aunque se puede vacunar sin solicitar anticuerpos previos a la vacunación, puede ser más eficiente, según el coste de la vacunación, solicitarlos según la edad y el país de procedencia8, puesto que a partir de 7-12 años la mayoría de los niños de los países en vías de desarrollo ya han pasado la enfermedad.
Plomo
En los países en vías de desarrollo, los niños pueden tener niveles elevados de plomo en sangre debido a la presencia de concentraciones altas en el aire por la combustión de gasolina que contiene plomo, a las emisiones industriales, a la quema de combustibles fósiles y residuos, a la presencia de plomo en el suelo, en las pinturas de las casas, en las cañerías, en alimentos, en algunos remedios tradicionales y en productos de cosmética, cerámica o utensilios. Se ha demostrado que niveles de plomo en sangre > 10 mg/dl provocan deterioro del neurodesarrollo y de la inteligencia, y niveles más elevados pueden provocar anemia, dolor abdominal, cefalea, estreñimiento, agitación y letargia. No tenemos estudios en nuestro medio que demuestren o rechacen la existencia de niños inmigrantes con niveles de plomos elevados.
Vitamina D
La determinación de Ca, P y fosfatasas alcalinas que se recomendaban en el anterior protocolo no es útil ya que es muy poco sensible para el diagnóstico de déficit de vitamina D y solo sería útil ante la sospecha clínica de raquitismo. La determinación del 25-OH-colecalciferol es la prueba que se propugna en la actualidad para detectar el déficit de la vitamina.
El déficit de vitamina D está influido por diversos factores, como son la ingesta insuficiente, la escasa exposición al sol (exceso de ropa por motivos religiosos, escasas actividades al aire libre, clima…) y la pigmentación oscura de la piel.
Hay muchos interrogantes sobre la importancia del déficit de vitamina D sin clínica, en los valores óptimos para salud9, incluso en el estado que está la población autóctona respecto a sus valores de 25-OH-colecalciferol en las diferentes épocas del año.
En la actualidad se puede recomendar el estudio a niños y adolescentes con factores de riesgo de déficit de vitamina D como: población procedente de Asia Meridional, niños y adolescentes (especialmente mujeres) que no hayan tenido una exposición solar suficiente (por ejemplo, por ir muy tapadas) y lactantes hijos de madres que no hayan recibido una insolación adecuada teniendo en cuenta su fenotipo cutáneo, y pacientes en tratamiento con anticonvulsionantes o con trastornos de la absorción intestinal. A pesar de ello, es un tema abierto a más investigaciones.
Si el niño presenta algún síntoma o signo de raquitismo u osteomalacia (tibias varas, dolores óseos…) se ha de realizar el estudio completo (P, Ca, FA i 25-OH-colecalciferol).
Se ha de tener en cuenta la patología propia de cada lugar de procedencia, y siempre que haya una clínica o analítica sugestiva de una patología en particular se han de realizar los estudios pertinentes.
ACTIVIDADES PREVENTIVAS EN LOS NIÑOS INMIGRANTES
Vacunas
Se han de poner al día las vacunaciones, según el calendario vacunal vigente en cada comunidad autónoma. Algunas consideraciones:
- Hepatitis A: se recomienda administrarla a partir de los 12 meses (salvo serología positiva) por la posibilidad de contacto con familiares infectados que vengan del país de origen, porque son muy frecuentes los viajes a su país y porque si son refugiados que seguirán su periplo migratorio en condiciones de posible hacinamiento, tienen más riesgo de ser infectados.
- Vacuna triple vírica: en muchos países solo se pone la vacuna monovalente para el sarampión a los nueve meses. Se deberán administrar dos dosis de vacuna, según los calendarios vigentes, no considerando la puesta antes del año de edad. Se valorará en cada caso la necesidad de adelantar la segunda dosis, que puede ser aplicada después de un mes de la primera.
- Vacuna anti meningococo C: en la gran mayoría de los países de África, Asia y América del Sur no se administra esta vacuna.
- Hepatitis B: considerar lo dicho anteriormente.
Profilaxis de ferropenia
La profilaxis se realizará en los niños con factores de riesgo, igual que a los autóctonos, solo debemos considerar que entre la población inmigrante o refugiada estos factores de riesgo son más prevalentes.
Profilaxis del raquitismo
Posiblemente, más eficiente que el cribado, es la administración profiláctica de vitamina D o la educación sanitaria para que esta se adquiera por medios naturales. En la actualidad aconsejamos la administración de vitamina D a niños de piel oscura o muy tapados, especialmente en menores de 12-18 meses y en adolescentes.
Profilaxis de la mutilación genital femenina (MGF)
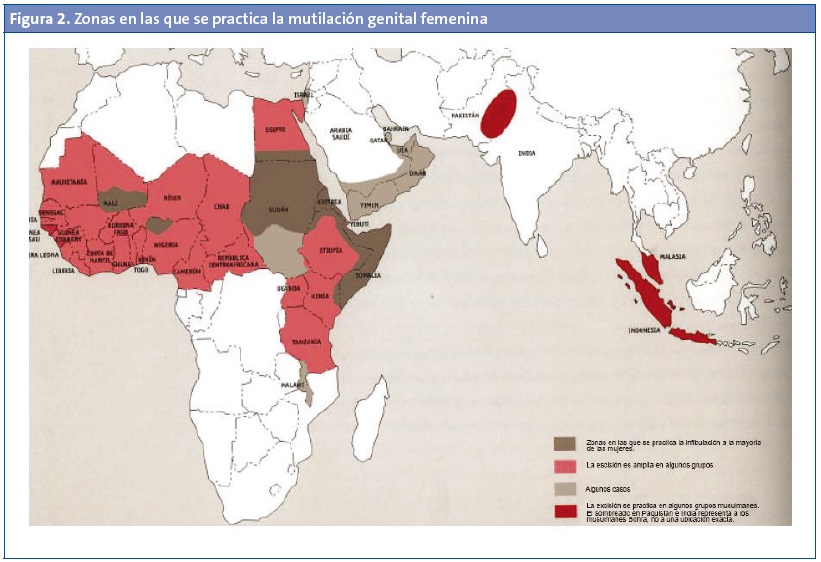
La MGF es una práctica especialmente dañina para la salud física, psicológica, sexual y reproductiva de las mujeres y las niñas10. La MGF la realizan, sobre todo, algunas tribus de África Subsahariana y países de la cuenca del Nilo (Fig. 2).
La mejor actuación que puede realizar el pediatra de Atención Primaria es la prevención. En la primera visita exploraremos si los genitales externos de la niña están íntegros o no y lo anotaremos en la historia clínica.
Es recomendable establecer un vínculo de confianza con los padres y la niña y preguntar sobre dicha práctica en su país, región y familia. En caso de que la niña pertenezca a una familia con madre o hermanas mutiladas, deberemos informar al padre y a la madre sobre las repercusiones sobre la salud física, sexual y psicológica de dicha práctica y las consecuencias legales para los padres que puede tener su realización, sea en nuestro país o aprovechando un viaje a su país de origen o a otro en que la practiquen.
En caso de viaje, ofreceremos a los padres firmar un documento conforme al que se comprometen a no realizar la MGF y recomendaremos programar una visita antes y después del viaje.
En la visita posviaje, si se hubiera practicado la MGF habría que hacer un parte de lesiones y comunicarlo a protección de menores. Si no acude a la visita programada hay que hacer una hoja de notificación de riesgo y maltrato infantil desde el ámbito sanitario.
Profilaxis de déficits nutricionales
Hemos de sospechar déficits nutricionales en casos de dietas que pueden ser carenciales (por ejemplo, lactancia materna exclusiva prolongada, vegetarianos estrictos, niños refugiados, niños de familias con pobreza extrema…). Lo más importante es un correcto interrogatorio que nos permita sospechar el déficit del nutriente en concreto.
Sería conveniente tener conocimientos sobre cómo abordar dietas “especiales” debidas a creencias culturales o religiosas. En casos de vegetarianismo estricto (sin huevo ni lácteos) puede ser necesaria la suplementación con vitamina B12 y, si no se realiza una dieta estrictamente bien reglada, de hierro.
La educación sanitaria y/o las ayudas sociales pueden ser imprescindibles para conseguir una correcta nutrición en casos de familias de bajo nivel cultural y/o económico.
Salud mental
Debemos estar sensibilizados hacia lo que puede representar el duelo migratorio de los niños y adolescentes y de sus padres, y la adaptación a/de la familia, especialmente de los adolescentes que hayan estado separados de sus padres durante años. Además, hay que añadir los choques culturales que puedan producirse: por un lado tienen la cultura y lengua de la familia y por otro el de la tierra de acogida, que les proporciona educación y una atención sanitaria mejor que la de su país de origen, y, en teoría, una mejor calidad de vida, pero con costumbres y esquemas de valores en ocasiones muy distantes
La residencia en barrios marginales, los problemas laborales de los padres y las escasas perspectivas de futuro de muchos adolescentes inmigrados, añadido a lo anteriormente descrito, precisa políticas específicas.
Es importante asegurarse que el niño, si tiene la edad, esté escolarizado. Aunque esto no depende de sanidad, el pediatra, como defensor de los niños, ha de promover que en las escuelas haya aulas de acogida que reciban a cada niño teniendo en cuenta sus antecedentes y niveles escolares previamente alcanzados y donde reciban clases intensivas del idioma del país de acogida. Ello es muy importante para la integración y la salud mental del menor.
Mención especial son los niños hijos de refugiados. La causa de su migración y las condiciones de esta hacen que muchos de ellos estén afectados por un síndrome postraumático. Como ya se ha dicho anteriormente, se ha de estar alerta a síntomas que indiquen afectación psicológica y realizar un diagnóstico precoz para abordar lo antes posible el tratamiento adecuado. Es importante recalcar que la cohesión en su grupo es uno de los factores profilácticos de salud mental del menor en estos casos, por lo cual se ha de estar especialmente alerta en no menospreciar, por inconsciencia o por querer imponer ciertos valores culturales autóctonos, a su familia o entorno próximo.
CONFLICTO DE INTERESES
La autora declara no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: BCG: bacilo de Calmette-Guérin · HC: hepatitis C · HPLC: cromatografía líquida de alta resolución · IGRA: inmunoferón gamma · ITBC: infección tuberculosa · MGF: mutilación genital femenina · MIF: mertiolato-yodo-formol · OMS: Organización Mundial de la Salud · PANI: Protocolo de Atención al Niño Inmigrante · TBC: tuberculosis · VIH: inmunodeficiencia humana.
BIBLIOGRAFÍA
- Patrones de crecimiento infantil. En: Organización Mundial de la Salud [en línea] [consultado el 18/05/2016]. Disponible en www.who.int/childgrowth/standards/height_for_age/es/
- WHO vaccine-preventable diseases: monitoring system. Global summary. En: Organización Mundial de la Salud [en línea] [consultado el 18/05/2016]. Disponible en http://apps.who.int/immunization_monitoring/globalsummary
- Screening for lead during the domestic medical examination for newly arrived refugees. EN: Centers for Disease Control and Prevention [en línea] [consultado el 18/05/2016]. Disponible en www.cdc.gov/immigrantrefugeehealth/guidelines/lead-guidelines.html
- Estabanell A, Masvidal RM, de Frutos E, Riera D, Cruz C i Miguel B. Serologia del virus de l’hepatitis B en nens recentment inmigrats. Pediatr Catalana. 2011;71:7-12.
- AntiHBs negativo tras serie primaria de vacunación. En: Asociación Española de Vacunología [en línea] [consultado el 18/05/2015]. Disponible en www.vacunas.org/antihbs-negativo-tras-serie-primaria-de-vacunacion/
- Mengual Gil, JM, Grupo Previnfad. Cribado de tuberculosis. En: Recomendaciones PrevInfad/PAPPS [en línea] [consultado el 18/05/2016]. Disponible en www.aepap.org/previnfad/pdfs/previnfad_tbc.pdf
- Roca Saumell C, Soriano-Arandes A, Solsona Díaz L, Grupo de consenso Chagas-APS. Documento de consenso sobre el abordaje de la enfermedad de Chagas en Atención Primaria de salud de áreas no endémicas. Aten Primaria. 2015;47:308-17.
- Masvidal RM, Estabanell A, Miguel B, Cruz C, de Frutos E, Guzmán C, et al. Indicación de la determinación de los anticuerpos para los virus de la hepatitis C y de la hepatitis A en los protocolos de atención a los niños immigrantes. Gac Sanit. 2010;24:288-92.
- Masvidal RM, Ortigosa S, Baraza MC, Garcia Algar O. Vitamina D: fisiopatologia y aplicabilidad clínica en Pediatría. An Pediatr (Barc). 2012;77: :279.e1-279.e10.
- Protocolo común para la actuación sanitaria ante la Mutilación Genital Femenina. En: Ministerio de Sanidad, Servicios Sociales e Igualdad [en línea] [consultado el 18/05/2016]. Disponible en www.msssi.gob.es/organizacion/sns/planCalidadSNS/introProtocoloComun2015.htm





