Causas de estridor. Laringomalacia: dos formas de presentación poco habituales
C Comín Cabreraa, Fernando Sánchez Peralesb
aServicio de Pediatría. Hospital Universitario de Torrejón. Torrejón de Ardoz. Madrid. España.
bServicio de Pediatría. Hospital de Torrejón. Madrid. España.
Cómo citar este artículo: Comín Cabrera C, Sánchez Perales F. Causas de estridor. Laringomalacia: dos formas de presentación poco habituales. Rev Pediatr Aten Primaria. 2015;17:e271-e278.
Publicado en Internet: 29-10-2015 - Número de visitas: 80820
Resumen
La laringomalacia es la principal causa de estridor en la infancia, que se resuelve espontáneamente la mayoría de los casos antes de los dos años de vida. Sin embargo, un pequeño porcentaje no presenta esta evolución favorable, por lo que es importante identificar los casos graves con repercusión clínica y conocer el abanico de patologías con las que es necesario plantear un diagnóstico diferencial. Los principales signos de alarma son la presencia de apneas y el fallo de medro. Presentamos dos casos de interés en este sentido, el primero por la gravedad y precocidad de la repercusión clínica, el segundo por el retraso en la resolución espontánea, con síntomas vividos con gran ansiedad por los familiares. Una buena anamnesis, incluyendo antecedentes perinatales y quirúrgicos, y una exploración física completa (características del estridor, rasgos dismórficos, lesiones cutáneas…) son clave para el enfoque diagnóstico adecuado. La nasofaringolaringoscopia flexible en vigilia permite el diagnóstico de gran parte de anomalías supraglóticas, si bien puede no detectar disfunciones dinámicas que se ocasionan solo en ciertas situaciones (por ejemplo, con el paciente dormido en decúbito supino). La fibrobroncoscopia bajo sedación, en respiración espontánea, se ha demostrado una prueba segura y eficaz en el diagnóstico de certeza de las diferentes causas de estridor, presentando además la ventaja de poder ser utilizada como vía de acceso para diferentes procedimientos terapéuticos en el mismo acto médico, aumentando el grado de sedación/anestesia según se requiera.
Palabras clave
● Estridor ● LaringomalaciaINTRODUCCIÓN
El término estridor se utiliza para denominar un sonido vibratorio respiratorio de tono variable producido por el paso turbulento de aire a través de una vía aérea estrechada. La presentación de este estrechamiento puede ser aguda o crónica; en este último caso lo más frecuente es que se trate de una patología congénita (hasta un 80%).
La laringomalacia es la causa más frecuente de estridor congénito en la infancia y se debe a una disfunción dinámica que condiciona el colapso de las estructuras supraglóticas durante la inspiración. Según las estructuras que tienden a colapsar en cada caso, se clasifica en tres tipos: tipo I (aritenoides laxos), tipo II (repliegues aritenoepiglóticos redundantes) y tipo III (epiglotis laxa, redundante con desplazamiento posterior), pudiendo coexistir en un mismo paciente1-3.
Frecuentemente se asocia a reflujo gastroesofágico, con una probable etiología común de carácter neuromuscular/madurativo. Este tiende a empeorar la clínica de la laringomalacia debido al edema y la hipertrofia de la amígdala lingual que produce, y empeora a su vez por la presencia de laringomalacia debido a las presiones negativas que se producen en inspiración por la obstrucción que esta condiciona1,4.
El estridor producido por laringomalacia característicamente empeora con el esfuerzo físico, el llanto y en supino, y con frecuencia con la alimentación, además de en contexto de procesos agudos intercurrentes1-3. En algún caso puede presentarse únicamente durante el sueño, coincidiendo con una mayor relajación muscular y pudiendo condicionar un trastorno respiratorio obstructivo del sueño5,6.
En la mayoría de casos se inicia en los primeros días de vida, no necesariamente al nacimiento, haciéndose patente en ocasiones únicamente tras una infección intercurrente respiratoria. Suele aumentar progresivamente hasta los 6-8 meses de vida, para posteriormente resolverse espontáneamente en la mayoría de los casos antes de los dos años de vida1-3.
Presentamos dos casos clínicos de laringomalacia que, por su gravedad o presentación, se desvían de la historia natural más frecuente de esta patología, y que es importante reconocer para no retrasar su diagnóstico y tratamiento.
CASO 1. FALLO DE MEDRO POR DIFICULTAD PARA ALIMENTACIÓN Y SAHS GRAVE, SECUNDARIOS A LARINGOMALACIA
Lactante de mes y medio remitido a consulta de Neumología por estridor inspiratorio desde los primeros días de vida, con retracción supraesternal y subcostal en aumento, que ha motivado dos ingresos. El primero a los 21 días de vida por empeoramiento del estridor, que en ese momento era bifásico, y de la dificultad respiratoria en contexto de bronquiolitis intercurrente, por lo que precisó O2 y aerosoles de adrenalina. Se inicia entonces tratamiento con ranitidina por reflujo gastroesofágico asociado. El segundo ingreso tuvo lugar a los 30 días de vida por estancamiento ponderal, que mejoró durante el ingreso al introducir suplementos de fórmula artificial. El llanto es en todo momento enérgico, no disfónico. Se trata de un recién nacido a término cuyo embarazo había sido controlado sin incidencias, y que no precisó reanimación perinatal ni ingreso en Neonatología.
Durante el primer ingreso fue evaluado por Otorrinolaringología (ORL), realizándose una fibrolaringoscopia flexible en la que se evidenció laringomalacia de tipo I con buena luz glótica, sin otros hallazgos.
- Evolución ponderoestatural al nacimiento: peso de 3030 g (p15), talla de 48,5 cm (p11) y perímetro craneal (PC) de 34 cm (p19).
- Evolución ponderoestatural a los 21 días de vida: peso de 3,4 kg (p8), talla de 51,5 cm (p27) e índice de masa corporal (IMC) de 12,8 (p25).
- Evolución ponderoestatural a los 30 días de vida: peso de 3,48 kg (p3; -1,93 DE), talla de 53,5 cm (p38) e IMC de 12,16 (p6).
- Evolución ponderoestatural a los 45 días de vida: peso de 3,66 kg (p2; -2,1 DE), talla de 55,5 cm (p53), IMC de11,88 (p2) y PC de 36 cm (p7).
Dado el estancamiento ponderal, se decide derivar al centro de referencia para realizar una fibrobroncoscopia completa. Durante la espera para la citación se realizó una polisomnografía nocturna en la que se evidencia un trastorno respiratorio obstructivo grave con índice de apneas/hipopneas (IAH) de 48,9/hora, desaturaciones de hasta el 76%, permaneciendo un 23,3% del registro por debajo del 90% y retención de CO2 con CO2 al final de la espiración (EtCO2) hasta 63 mmHg (normal por debajo de 55 mmHg) con un 28% del tiempo por encima de 55 mmHg.
En la fibrobroncoscopia a los tres meses y medio se observa laringomalacia con compromiso en ese momento grave de la luz glótica, tipos 1 y 2 (Fig. 1), sin otras alteraciones en las vías aéreas inferiores, realizándose supraglotoplastia endoscópica con láser.
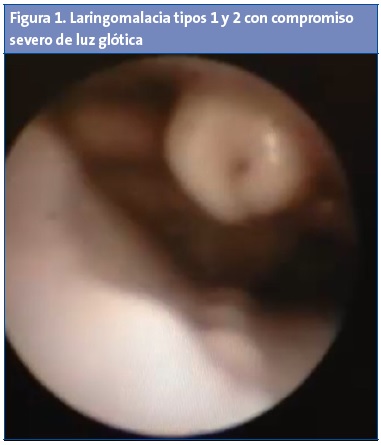
En la última revisión en consulta previa a la intervención pesaba 4,23 kg (p4) con un IMC que había descendido a 12,57 (p<1; -2,59 DE). Tras la supraglotoplastia la evolución es favorable, habiendo desaparecido el estridor y recuperando peso progresivamente hasta la última revisión en nuestra consulta a los diez meses de vida: peso de 9,14 kg (p36) e IMC de 16,25 (p21).
CASO 2. SÍNDROME DE APNEA-HIPOPNEA DEL SUEÑO ASOCIADO A LARINGOMALACIA SUEÑO-DEPENDIENTE
Niño de 16 meses con ronquido nocturno habitual, que no tolera dormir en decúbito por presentar apneas. Aportan una grabación del ronquido en la que además se evidencia estridor inspiratorio de intensidad moderada. Presenta como antecedente personal episodios recurrentes de laringitis y laringotraqueobronquitis, que en alguna ocasión han precisado ingreso y con frecuencia corticoide oral, broncodilatadores o ambos. Fuera de los episodios infecciosos intercurrentes, no refieren estridor estando despierto ni con los esfuerzos físicos (salvo con el llanto intenso, que es enérgico), ni durante la alimentación. No presenta disfonía. Sin incidencias en el periodo perinatal. A los 16 meses sí se aprecia estridor inspiratorio despierto, únicamente audible con fonendoscopio, que en posteriores visitas se ausculta únicamente durante el sueño coincidiendo con ronquido. Se realiza un tránsito esofagogastroduodenal en el que no se observan compresiones, y una polisomnografía nocturna hospitalaria en la que sí se evidencia un síndrome de apnea-hipopnea del sueño (SAHS) leve con IAH de 4,9/hora, acompañado de ronquido y estridor únicamente en la fase REM del sueño y presentando durante un 0,3% del tiempo de registro saturaciones por debajo de 90%, siendo la mínima del 89%.
Evaluado por ORL con fibrolaringoscopia flexible en vigilia, se observa hipertrofia adenoamigdalar leve no obstructiva, con buen paso aéreo en supraglotis, glotis y subglotis, sin colapso con el llanto. Se decide en ese momento mantener una actitud expectante dada la ausencia de repercusión clínica importante, con una somatometría en ese momento con los siguientes valores: peso de 13,6 kg (p44), talla de 92 cm (p57) e IMC de 16,07 (p37).
Pasados los dos años de vida persiste el estridor durante el sueño y episodios de apnea, principalmente en contexto de infecciones intercurrentes, que condicionan múltiples visitas a Urgencias e ingresos por angustia familiar, aunque no se observa en ninguno de ellos desaturaciones. Además presenta estancamiento ponderal: peso de 13 kg (p31), talla de 98 cm (p98) e IMC de 13,54 (p2). Por todo ello, se decide ampliar el estudio endoscópico, realizándose una fibrobroncoscopia completa bajo sedación, en la que se aprecia el mismo ronquido y estridor inspiratorio audible sin fonendoscopio durante el sueño fisiológico de este paciente, y se visualiza una hipertrofia adenoidea leve-moderada con edema supraglótico, epiglotis en omega y aritenoides laxos que colapsan en inspiración produciendo un cierre casi completo de glotis (Fig. 2).
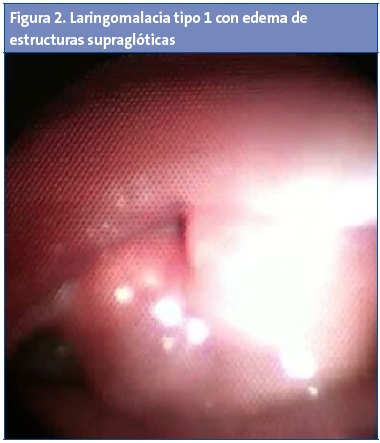
Dado el edema supraglótico, se inicia tratamiento con ranitidina por probable reflujo gastroesofágico asociado. Tras comentarlo con ORL, se decide en ese momento realizar una intervención con adenoidectomía. Con todo ello mejora transitoriamente la clínica durante unos meses, reapareciendo la sintomatología al invierno siguiente, aunque sin que se evidencie esta vez trastorno respiratorio del sueño en control polisomnográfico y habiendo recuperado peso (peso de 15 kg [p38], talla de 102 cm [p82] e IMC 14,4 [p16]), por lo que se mantiene una actitud expectante.
A los cuatro años ha desaparecido totalmente el ronquido fuera de procesos intercurrentes, y ya no presenta estridor ni sospecha de apnea asociado a estos.
DISCUSIÓN
Aunque la laringomalacia es la causa más frecuente de estridor en la infancia y su evolución es espontáneamente favorable hasta su resolución, antes de los dos años en la mayoría de los casos, es importante saber identificar los síntomas y signos que nos orienten a otras patologías o a una evolución no tan favorable con consecuencias clínicas graves.
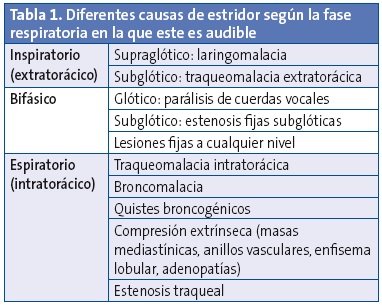
Partiendo de que el estridor suele ser más audible en inspiración y de que el producido en fase espiratoria puede simular otros estertores a la auscultación, como las sibilancias, sí que es posible realizar una primera aproximación a la etiología y localización de la disminución de calibre en la vía aérea que lo provoca ayudándose de sus características (Tabla 1)1.
La percepción suele ser de gravedad y de urgencia por parte de los familiares cuando este sonido es el motivo de consulta (audible sin precisar un fonendoscopio). Sin embargo, la intensidad del estridor no necesariamente se correlaciona, al menos por sí sola, con la gravedad o la urgencia médica de la patología que lo condiciona, y es necesario tener en cuenta tanto el momento y la rapidez de instauración/evolución del síntoma, como la presencia o ausencia de repercusión clínica para tomar decisiones en cuanto a la actitud diagnóstico-terapéutica óptima.
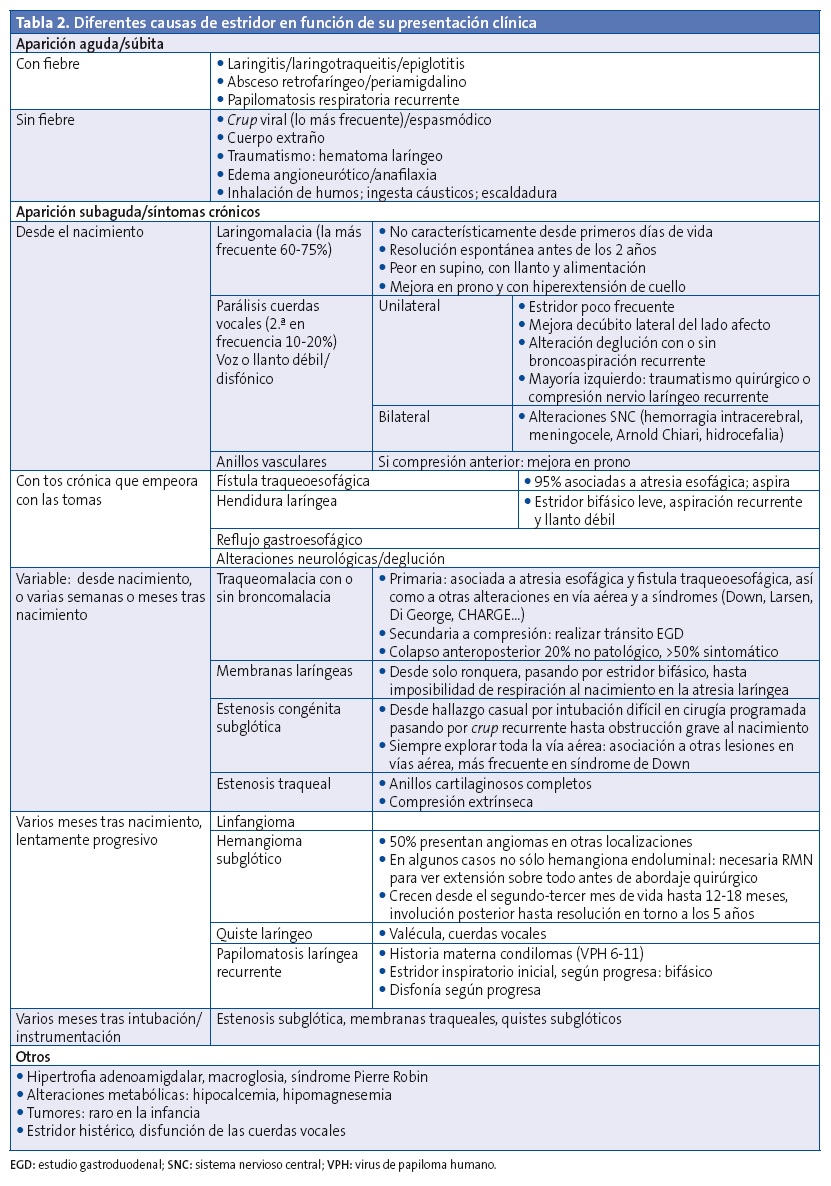
Así, un inicio agudo brusco acompañado de signos de obstrucción respiratoria importante (polipnea, tiraje, sialorrea por alteración en deglución, hiperextensión de cuello, cianosis...) requiere un diagnóstico y tratamiento inmediatos, mientras que una evolución subaguda sin aumento de trabajo respiratorio o con signos de dificultad respiratoria limitados a determinadas actividades, y que no comprometen dichas actividades ni un desarrollo ponderoestatural adecuado, pueden ser estudiadas de forma diferida, con mayor o menor brevedad en función de la repercusión clínica (Tablas 2 y 3)1.

Cualquiera que sea la causa del estridor, hay que tener en cuenta que la inflamación producida por procesos intercurrentes (principalmente los infecciosos) pueden agravar el síntoma o, en aquellos casos en los que el estrechamiento producido por la entidad de base es leve, presentarse el estridor únicamente coincidiendo con dichos procesos.
EXÁMENES COMPLEMENTARIOS
La única prueba diagnóstica capaz de proporcionar un diagnóstico de certeza es la fibrobroncoscopia completa1,2.
Otras pruebas complementarias potencialmente útiles son:
- Radiografía de tórax y de cuello (anteroposterior y lateral) (en inspiración, obteniendo una vista en cono invertido de la laringe, las cuerdas vocales y el perfil laringotraqueal subglótico): su normalidad no descarta patología.
- Esofagograma: si coexisten trastornos deglutorios o sintomatología con las tomas: fístula traqueoesofágica, hendidura laríngea, anillos vasculares, cuerpos extraños.
- Tomografía computarizada (TC): descartar la compresión de la vía aérea por masas retrofaríngeas, cervicales o mediastínicas. Determinar la extensión de la estenosis.
- Resonancia magnética (RM): determinar la anatomía aberrante de los grandes vasos, la estructura del timo y masas mediastínicas. Extensión de hemangiomas con componente mediastínico.
- pHmetría: descartar reflujo gastroesofágico como causa de tos crónica/estridor o asociado a otras lesiones (laringomalacia, traqueomalacia, estenosis subglótica, hendidura laríngea...)1,2.
- Espirometría: según la morfología de las asas espiratoria e inspiratoria, se puede aproximar la altura de la obstrucción al flujo de aire (intra o extratorácica).
- Polisomnografía: permite el diagnóstico de apneas/hipopneas obstructivas.
Todo ello ha sido desplazado por la visualización endoscópica como prueba diagnóstica de primera elección para el diagnóstico de certeza de anomalías en la vía aérea (laringoscopia directa, fibrolaringoscopia y fibrobroncoscopia flexibles y broncoscopia rígida). Estas técnicas han demostrado ser útiles y seguras, permitiendo en algunos casos realizar en un mismo tiempo el diagnóstico y tratamiento de la patología subyacente. Deben realizarse siempre por las manos más expertas disponibles en cada centro y con la colaboración de anestesia cuando sea necesario explorar vías aéreas subglóticas para lograr una sedación óptima en cada uno de los momentos de la técnica. Así, para trastornos dinámicos, como son las malacias o la parálisis de cuerda vocal, o para visualizar el grado de estrechamiento, es necesario que el paciente respire espontáneamente; mientras que, según las características del paciente y los actos terapéuticos que se vayan a llevar a cabo, puede ser necesaria una sedación profunda o anestesia general asegurando de permeabilidad de vías aéreas (mascarilla laríngea/tubo endotraqueal)6,7.
Hay que tener en cuenta que, en aquellos trastornos en los que el estridor sea intermitente, el estrechamiento puede no observarse de continuo; por ello es necesario, con el paciente despierto, continuar observando por laringoscopia flexible hasta que sea audible el estridor que motivó el estudio (con el llanto, con la alimentación...) y puede ser necesario, para llegar a un diagnóstico, completar el estudio visualizando vías aéreas superiores e inferiores bajo sedación superficial (un estrechamiento intermitente que provoque un estridor audible únicamente durante el sueño y en decúbito supino puede pasar desapercibido si se realiza la exploración en el paciente despierto y sentado)6.
TRATAMIENTO
- Laringitis aguda: corticoides inhalados/sistémicos según la gravedad y la progresión; adrenalina nebulizada para disminuir el edema mucoso.
- Laringomalacia: manejo conservador, suele resolverse antes de los dos años de vida. Un 5-10% de los casos con obstrucción grave y repercusión clínica (episodio de posible amenaza vital [ALTE], estancamiento ponderoestatural) son subsidiarios de tratamiento quirúrgico (supraglotoplastia por microcirugía o con láser). Hasta un 20% asocian reflujo gastroesofágico, precisando tratamiento médico.
- Hemangioma subglótico: disminuir volumen del hemangioma hasta que se produce la involución natural mediante tratamiento con propranolol8, corticoides sistémicos o intralesionales, reducción con láser o quirúrgica3,8.
- Estenosis subglóticas: las congénitas suelen tener mejor pronóstico que las adquiridas. Si son leves, es posible el tratamiento conservador, si son moderadas o graves pueden precisar traqueotomía hasta su resolución espontánea o tratamiento quirúrgico con abordaje individualizado si pasados los tres años no se ha logrado su decanulación.
- Parálisis de las cuerdas vocales: la mayoría de las unilaterales presentan recuperación espontánea; se recomienda posponer el tratamiento quirúrgico hasta pasados los dos años de vida. En el caso de las bilaterales, más del 50% precisan traqueostomia hasta la resolución, espontánea o quirúrgica, dado el compromiso respiratorio que habitualmente conllevan, aunque este puede no aparecer hasta los 6-12 meses, cuando el aumento de la actividad del niño incrementa los síntomas2,3.
- Traqueobroncomalacia: aunque pueden empeorar durante los dos primeros años de vida, la mayoría mejoran espontáneamente, aunque, si aparecen episodios de apnea, cianosis (frecuentemente en relación con llanto, alimentación o infecciones recurrentes), además de optimizar medidas antirreflujo (frecuentemente asociado), pueden considerarse diferentes aproximaciones terapéuticas individualizadas (aortopexia, prótesis internas, cirugía).
- Estenosis traqueal: en los casos con escasa repercusión clínica, es posible una actitud conservadora, con crecimiento progresivo de los anillos cartilaginosos; en los casos graves el tratamiento es mediante dilatación con balón tras liberación de anillos con láser endoscópico, o quirúrgico, con abordaje individualizado2,9.
PAPEL DEL PEDIATRA DE ATENCIÓN PRIMARIA
Como en toda la patología infantil, este papel resulta fundamental, por un lado para el diagnóstico y selección de aquellos pacientes que requieren atención especializada, y por otro para el seguimiento de aquellos procesos con evolución desfavorable o con aparición de datos que puedan sugerir trastornos más complicados.
Una vez confirmado el diagnóstico de laringomalacia, el pediatra de Atención Primaria puede aportar tranquilidad a los padres y familiares.
CONCLUSIONES
- La laringomalacia es la causa congénita más frecuente de estridor y su evolución es favorable, hasta la resolución espontánea en la mayoría de los casos.
- Los principales signos de alarma para completar estudio y plantear actitudes terapéuticas distintas de la expectante son el fallo de medro y la presencia de apneas, pudiendo presentarse únicamente durante el sueño.
- La fibrobroncoscopia es la prueba complementaria definitiva para el diagnóstico certero de la etiología del estridor, y permite en su caso un abordaje terapéutico en el mismo acto en manos expertas.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: ALTE: episodio de posible amenaza vital • EtCO2: dióxido de carbono espiratorio final • IAH: índice de apneas/hipopneas • IMC: índice de masa corporal • ORL: Otorrinolaringología • PC: perímetro craneal • RM: resonancia magnética • SAHS: síndrome de apneas-hipopneas del sueño • TC: tomografía computarizada.
BIBLIOGRAFÍA
- Pérez Ruiz E, Martínez León MI, Caro Aguilera P. Anomalías congénitas de las vías aéreas. En: Cobos N, Pérez-Yarza EG (eds.). Tratado de Neumología Infantil. 2.ª edición. Madrid: Ergon; 2009. p. 223-47.
- Sirvent Gómez S. Estridor. Malacia de la vía aérea. En: Andrés Martin A, Valverde Molina J (coords.). Manual de Neumología Pediátrica. Sociedad Española de Neumología Pediátrica. Madrid: Panamericana; 2011. p. 185-94.
- Padin Seara A, Sirvent Gómez J. Hallazgos a la exploración endoscópica de la vía aérea superior. En: Pérez Frías FJ, Pérez Ruiz E. Caro Aguilera P (eds.). Broncoscopia pediátrica y técnicas asociadas. Madrid: Ergón; 2014. p. 89-102.
- Thompson DM. Abnormal sensimotor integrative function of the larynx in congenital laryngomalacia: a new theory of etiology. Laringscope. 2007;117:1-33.
- Cooper T, Benoit M, Ericson B, El-Hakim H. Primary presentations of laringomalacia. JAMA Otolaryngol Head Neck Surg. 2014;140:521.
- Smith JL, Sweeney DM, Sallman B, Mortelliti A. State-dependent laryngomalacia in sleeping children. Ann Otol Rhinol Laryngol. 2005;114:111-4.
- De Blic J, Telion C. Sedation and anesthesia for bronchoscopy. En: Prifits KN, Anthracopoulos MB, Eber E, Koumbourlis RE (eds.). Paediatric Bronchoscopy. En: Bollinger CT (ed.). Progress in respiratory research. Vol 38. Basel, Karger, 2010. p. 22-9.
- Thy Truong M, Perkins JA, Messner AH, Chang KW. Propranolol for the treatment of airway hemangiomas: a case series and treatement algorithm. Int J Pediatr Otor. 2010;74:1043-8.
- Antón Pacheco JL. Broncoscopia pediátrica intervencionista En: Pérez Frías FJ, Pérez Ruiz E. Caro Aguilera P (eds.). Broncoscopia pediátrica y técnicas asociadas. Madrid: Ergón; 2014. p. 35-44.






