Vol. 17 - Num. 68
Notas clínicas
Nevo melanocítico congénito gigante
Carmen Madrigal Díeza, Augusto Bidongab, JH Fernández Llacac, Vicente Madrigal Díezd
aPediatra. CS Bezana. Cantabria. España.
bPediatra. Hospital San José en Bor. Bissau. Guinea Bissau.
cServicio de Dermatología. Hospital Universitario Marqués de Valdecilla. Santander. España.
dPediatra. Hospital Universitrio Marqués de Valdecilla. Santander. España.
Correspondencia: C Madrigal. Correo electrónico: c.madrigaldiez@yahoo.es
Cómo citar este artículo: Madrigal Díez C, Bidonga A, Fernández Llaca JH, Madrigal Díez V. Nevo melanocítico congénito gigante. Rev Pediatr Aten Primaria. 2015;17:351-5.
Publicado en Internet: 28-10-2015 - Número de visitas: 22876
Resumen
Los nevos melanocíticos congénitos son lesiones cutáneas benignas frecuentes en el recién nacido. Además del riesgo de desarrollo de melanoma y melanocitosis neurocutánea, estas lesiones antiestéticas pueden originar trastornos psicológicos y ansiedad familiar. La tasa de complicaciones se correlaciona con el tamaño de los nevos. La actuación frente a un nevo melanocítico congénito (observación y extirpación quirúrgica) debe ser individualizada y valorada de forma multidisciplinar. La cirugía reduce la lesión, pero es prácticamente imposible eliminar todas las células névicas de un nevo gigante.
Palabras clave
● Nevo ● Nevo congénito ● Nevo melanocíticoCASO CLÍNICO
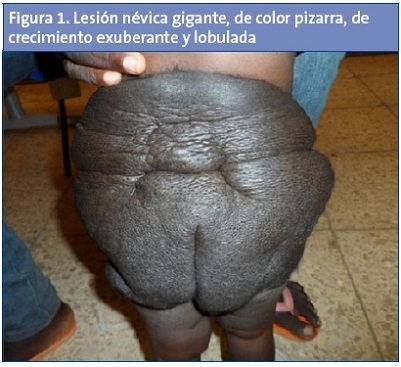
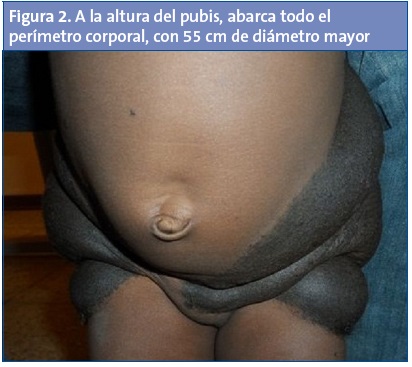
Niña de dos años y medio, de raza negra, residente en Guinea Bissau. Al nacer le observaron una gran mancha oscura en la región glútea, que fue creciendo, elevándose sobre la piel sana, tornándose más oscura, abollonada y con pelo, sin más síntomas asociados. En la exploración presenta una gran masa de piel, de crecimiento exuberante, simétrica, bien delimitada, de color pizarra, con superficie lobulada e hipertricosis moderada (Fig. 1), que en el plano posterior ocupa desde las últimas costillas hasta 4 cm por debajo de los pliegues glúteos, extendiéndose desde ambas espinas iliacas anterosuperiores hacia adelante y abajo, hasta fusionarse a la altura del pubis (Fig. 2). Con diámetros actuales de 55 × 25 cm, ocupa el 12% de la superficie corporal. Dispersos por toda la piel existen unos 30 nevos circulares de 3-24 mm de diámetro. El estado general y el desarrollo físico y psicomotor son normales, como el resto de la exploración, incluida la neurológica.
Diagnosticada de nevo melanocítico congénito (NMC) gigante, dadas sus características y circunstancias (en Guinea Bissau no se dispone de resonancia magnética y es inviable cualquier intento de tratamiento quirúrgico) se mantiene bajo control evolutivo con vigilancia médica.
DISCUSIÓN
Los NMC son lesiones cutáneas benignas, desarrolladas intraútero y originadas por melanocitos que, a diferencia de los nevos adquiridos, suelen ser visibles ya al nacer, como ocurría en nuestra paciente. Sin embargo, hay una pequeña proporción de NMC, denominados tardíos, que no se evidencian durante los primeros meses, bien porque pasan desapercibidos, bien porque su crecimiento es más lento y/o se demora la melanogénesis.
Se considera que el NMC es el resultado de una alteración de la migración, proliferación y diferenciación de los melanoblastos en su camino desde el tubo neural hasta la piel entre la quinta y la vigésimo cuarta semana de gestación. Aunque se han comunicado casos en varios miembros de una familia, la mayoría son esporádicos1.
Los NMC son hamartomas formados por nidos de melanocitos névicos que, a diferencia de los normales, no tienen capacidad de transmitir melanina a los queratinocitos de su entorno. Aunque histológicamente es imposible distinguir los melanocitos de los NMC de los adquiridos, mientras en estos últimos los melanocitos se acumulan solo en la unión dermoepidérmica, en los congénitos se encuentran también dispersos por la dermis profunda, entre los haces colágenos y alrededor de los anejos cutáneos, de los vasos, de los nervios e, incluso, en la grasa subcutánea. Existe relación entre el tamaño del NMC y la profundidad que alcanzan sus melanocitos en la piel2. Cuando en un paciente coinciden varios nevos pequeños con uno grande, se les denomina nevos satélites.
Los NMC se han clasificado por su tamaño según su diámetro mayor en el adulto en: pequeños (<1,5 cm), medianos (entre 1,5 y 19) y grandes (>20 cm)3.
Posteriormente se ha propuesto una modificación a esta clasificación para adaptarla más a la estimación de la carga névica4, que en los NMC guarda correlación con el tamaño y profundidad de las lesiones. Según esta modificación, los NMC medianos medirían entre 1,5 y 10 cm, los grandes entre 10 y 20 y los gigantes más de 20 cm. Además, se proponen subgrupos (G1, G2, G3) por cada 10 cm que sobrepasen los 20 y, a la hora de predecir el riesgo de melanoma, la existencia de más de 50 nevos satélites incrementaría en uno la categoría.
Superados los seis primeros meses de vida, el crecimiento de los NMC es proporcional al corporal. Para estimar en el niño el tamaño final del nevo en el adulto, se utiliza una escala que tiene en cuenta su ubicación y se multiplica su tamaño por 1,7 si está en la cabeza, por 2,8 en el tronco, extremidades superiores y pies y por 3,3 en los miembros inferiores5. Nuestro caso supera ampliamente el límite de la categoría G3.
Se estima que la incidencia aproximada de los NMC es del 1% los pequeños, 1/1000 los medianos, 1/20 000 los grandes y 1/500 000 los gigantes.
La apariencia clínica de los NMC es variable. Pueden localizarse en cualquier parte de la superficie corporal. Son lesiones oscuras, cuyo color oscila entre marrón, azul y negro. La intensidad de la pigmentación es variable, desde tipo mancha café con leche hasta el negro y a veces, especialmente en cuero cabelludo, es rosada. En los primeros meses de vida pueden ser pálidas, pasar desapercibidas y oscurecerse después. La coloración puede ser homogénea, irregular, moteada o con zonas más oscuras que otras. Los NMC suelen ser lesiones elevadas y rugosas, pero también pueden ser planos, sobre todo al principio. Los más grandes pueden elevarse mucho sobre la piel, como en nuestra paciente, con un aspecto nodular o mamelonado. La forma más frecuente es la circular u ovalada con bordes bien definidos, pero pueden adoptar cualquier otra configuración con bordes irregulares y difusos. La morfología que adopta el caso que presentamos es la que se considera característica de los NMC gigantes y se corresponde con el arquetipo de mosaicismo cutáneo con patrón en parches grandes que no respetan la línea media6. Aunque los NMC suelen ser asintomáticos, en los grandes no son raros el prurito, xerosis, fragilidad dérmica con erosiones y ulceraciones, y disminución de la capacidad funcional de las glándulas exocrinas.
La dermatoscopia permite observar la morfología clínica de la piel hasta la dermis papilar de los NMC pequeños, pero es menos útil para los grandes que, como en nuestro caso, se desarrollan profundamente.
Como sucedía en nuestra paciente, generalmente el diagnóstico de NMC se puede establecer directamente por la morfología típica apreciada en la exploración, reforzada por la precocidad de su aparición3. Si se considera necesario, la biopsia de piel confirmará el diagnóstico. En ocasiones puede plantearse el diagnóstico diferencial con las manchas mongólicas y café con leche, la melanocitosis dérmica y los hamartomas de músculo liso.
Aunque se ha descrito un aumento de la frecuencia del desarrollo de tumores como rabdomiosarcoma y liposarcoma, las complicaciones más importantes son el desarrollo de melanomas y la melanocitosis neurocutánea.
El melanoma es muy raro en la infancia y un tercio de los prepuberales se desarrollan a partir de NMC. La incidencia real de transformación de NMC en melanoma es desconocida, pero se considera que las estimaciones de riesgo alto de transformación en melanoma atribuidas inicialmente a los NMC fueron exageradas, sobre todo para los pequeños y medianos, cuyo riesgo absoluto de transformación en melanoma se estima entre el 0 y el 4%. En ellos, si aparecen melanomas suelen hacerlo tardíamente, superada la pubertad, se desarrollan en las capas superficiales, en la unión dermoepidérmica y suelen manifestarse por cambios en la forma y coloración de la lesión. En los NMC grandes y gigantes, el riesgo de malignización es mayor, entre el 4,5 y el 10%, y más precoz (hasta un 70% se diagnosticaron en menores de diez años)7. Como los melanocitos de los NMC grandes y gigantes suelen ocupar estratos profundos de la piel e incluso el tejido subcutáneo, dos tercios de sus melanomas se desarrollan bajo la unión dermoepidérmica y se perciben como nódulos palpables. El riesgo de malignización de los NMC satélites es prácticamente despreciable8.
La melanocitosis neurocutánea (MNC) es un síndrome raro que se caracteriza por la asociación de NMC en la piel y depósito excesivo de melanocitos en las leptomeninges. Clínicamente puede permanecer asintomático u originar síntomas derivados de la aparición de hidrocefalia, fijación de la médula espinal, hipertensión intracraneal y compresión de estructuras vitales. Su diagnóstico se confirma mediante resonancia magnética, que es más sensible, antes de que finalice la mielinización a los seis meses de edad. Suelen desarrollarse durante los primeros años de vida y, cuando dan síntomas suelen aparecer en los dos primeros años. También puede evolucionar a melanoma. No se conoce la incidencia exacta de la MNC, pero es más frecuente cuando existen NMC grandes o gigantes, situados en planos corporales posteriores de la cabeza, cuello, vertebrales y paravertebrales y/o numerosos NMC pequeños. En diversos estudios, la prevalencia de MNC en pacientes con NMC grandes oscila entre el 4,8 y el 30% para la forma asintomática y entre el 4,5 y el 11% la sintomática9. Desgraciadamente, los diversos intentos de tratamiento de la MNC sintomática no han conseguido modificar sensiblemente su pronóstico y el desenlace suele ser fatal a los pocos años de su diagnóstico3. El tratamiento es sintomático.
El tratamiento de los NMC debe ser individualizado y con un abordaje multidisciplinar que tenga en cuenta las circunstancias específicas de cada paciente: edad del niño, tamaño, localización, profundidad y aspecto de la lesión, facilidad de vigilar su evolución, riesgo de malignización y de MNC, riesgos quirúrgicos, consecuencias estéticas de la lesión y de la cirugía, repercusiones psicológicas de la lesión y de su tratamiento y la ansiedad familiar. En el NMC, el pediatra de Atención Primaria desempeña un papel central tanto en el diagnóstico basado en la clínica como en la vigilancia de la evolución de la enfermedad en todas sus fases y en la información, asesoramiento y apoyo al paciente y a su familia.
De las numerosas propuestas terapéuticas (cirugía, láser, dermoabrasión, curetaje…), la cirugía, cuando es posible, es la más adecuada. Su indicación es absoluta para eliminar un tumor maligno desarrollado en el NMC y relativa cuando se pretende reducir el riesgo de malignización de las lesiones y/o mejorar sus consecuencias estéticas, sopesando entonces el riesgo/beneficio9.
Para los nevos pequeños y de aspecto benigno, que son los más frecuentes, se considera adecuada la observación sin cirugía, siempre que su ubicación permita vigilar su evolución. Esta actitud puede plantearse también para nevos mayores si se considera que los riesgos de la cirugía superan los beneficios, o cuando los padres o el niño no la aceptan.
No existen protocolos establecidos. Para los nevos pequeños parece razonable un control médico anual y uno mensual por la familia. Para los grandes deben ser más frecuentes, especialmente durante los primeros años de vida, cuando su riesgo de malignización es mayor; en cambio, en los nevos pequeños el riego aumenta después de la pubertad.
Conviene instruir a los familiares y a los niños mayores sobre el protocolo ABCD de signos sospechosos de evolución a melanoma (asimetría, bordes irregulares, cambios de color y aumento del diámetro en proporción mayor al crecimiento corporal normal de la infancia) y además ulceración y hemorragia persistentes. Las fotos seriadas sirven para detectar cambios. Las desviaciones significativas de la normalidad y los cambios sospechosos de la lesión son indicación de biopsia y/o escisión-biopsia.
Al plantear la indicación quirúrgica, deben discutirse de forma realista sus posibles inconvenientes en relación a los beneficios esperados. En los NMC gigantes, como el de nuestra paciente, además de que los riesgos quirúrgicos pueden ser considerables, conviene recordar que, aunque la cirugía disminuya la lesión, es imposible eliminar todas las células névicas y, por lo tanto, el riesgo de melanoma y de MNC3,9.
La extirpación quirúrgica completa de los NMC pequeños debe incluir 3-4 mm de piel sana circundante, profundizando en el tejido adiposo subcutáneo. En los nevos muy grandes se recurre a escisiones seriadas, expansores de tejido e injertos10.
Los tratamientos alternativos con láser, legrado y dermoabrasión eliminan la capa superficial de las lesiones, dejando melanocitos infiltrando en las profundas y, además de no eliminar el riesgo de malignización, dificultan su vigilancia3,10.
Los pacientes con NMC, aunque se les haya extirpado, deben evitar el exceso de radiación ultravioleta protegiéndose del sol directo, recomendándoles entonces un suplemento de vitamina D.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: MNC: melanocitosis neurocutánea; NMC: nevo melanocítico congénito.
BIBLIOGRAFÍA
- Kinsler VA, Birley J, Atherton DJ. Great Ormond Street Hospital for Children registry for congenital melanocytic naevi: prospective study 1988-2007. Part epidemiology, phenotype and outcomes. Br J Dermatol. 2009;160:143-50.
- Barnhill RL, Fleischli M. Histologic features of congenital melanocytic nevi in infants 1 year of age or younger. J Am Acad Dermatol. 1995;33:780-5.
- Lyon VB. Congenital melanocytic nevi. Pediatr Clin N Am. 2010; 57:1155-76.
- Ruiz-Maldonado R. Measuring congenital melanocytic nevi. Pediatr Dermatol. 2004;21:178-9.
- Rhodes AR, Albert LS, Weinstock MA. Congenital nevomelanocytic nevi: proportionate area expansion during infancy and early childhood. J Am Acad Dermatol. 1996;34:51-62.
- Happle R. Mosaicism in human skin. Understanding the patterns and mechanism. Arch Dermatol. 1993;129:1460-70.
- Marghoob AA, Agero AL, Benvenuto-Andrade C. Large congenital melanocytic nevi, risk of cutaneous melanoma, and prophylactic surgery. J Am Acad Dermatol. 2006;54:868-70.
- Bett BJ. Large or multiple congenital melanocytic nevi: occurrence of cutaneous melanoma in 1008 persons. J Am Acad Dermatol. 2005;52:793-7.
- Kovalyshyn I, Braun R, Marghoob A. Congenital melanocytic naevi. Australas J Dermatol. 2009;50:231-42.
- Arneja JS, Gosain AK. Giant Congenital Melanocytic Nevi. Plast Reconstr Surg. 2009;124:1e-13e.





