Vol. 17 - Num. 65
Notas clínicas
Casos clínicos en Endocrinología (n.º 3): niña de cinco años nacida con retraso de crecimiento intrauterino sin recuperación posterior de peso y talla
Noelia Álvarez Gila, L Expósito Alonsob
aEndocrinología infantil. Servicio de Pediatría. Hospital de Torrejón. Torrejón de Ardoz. Madrid. España.
bServicio de Pediatría. Hospital de Torrejón. Torrejón de Ardoz. Madrid. España.
Correspondencia: N Álvarez. Correo electrónico: noelia.alvarez.gil@gmail.com
Cómo citar este artículo: Álvarez Gil N, Expósito Alonso L. Casos clínicos en Endocrinología (n.º 3): niña de cinco años nacida con retraso de crecimiento intrauterino sin recuperación posterior de peso y talla. Rev Pediatr Aten Primaria. 2015;17:61-8.
Publicado en Internet: 18-03-2015 - Número de visitas: 73441
Resumen
En este tercer caso clínico de Endocrinología se presenta una niña de cinco años nacida con retraso de crecimiento intrauterino (CIR) sin recuperación posterior de talla ni de peso, motivo por el cual es derivada al servicio de Endocrinología Infantil.
Palabras clave
● Hormona de crecimiento ● Pequeño para la edad gestacional ● Retraso constitucional de crecimientoINTRODUCCIÓN
Se define pequeño para la edad gestacional (PEG) o crecimiento intrauterino retrasado (CIR) a cualquier recién nacido con un percentil menor de tres en peso, talla y/o perímetro cefálico según sexo y edad gestacional. Se clasifican en CIR simétrico o asimétrico. Respecto a los CIR simétricos, tienen afectación de talla, peso y perímetro cefálico, aparecen alteraciones ecográficas fetales en el Doppler de arterias uterinas y presentan un mayor riesgo de complicaciones futuras. En los CIR asimétricos se afectaría únicamente la talla y/o el peso. Para su clasificación, disponemos de las tablas y gráficas de recién nacidos del Estudio Transversal Español de Crecimiento que abarcan desde las 26 a las 42 semanas de edad gestacional, para cada sexo por separado1.
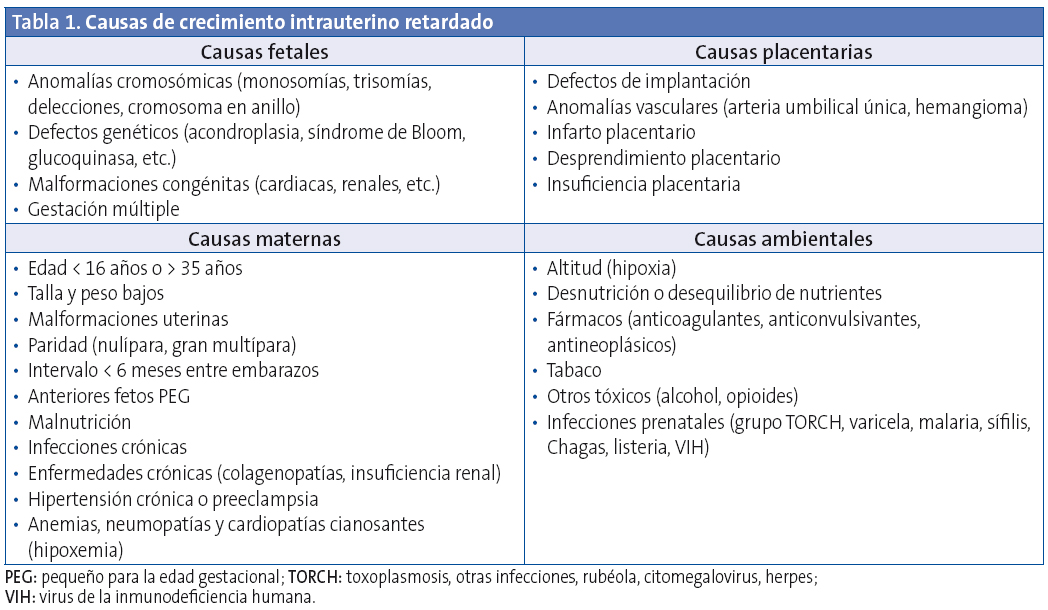
Entre las causas de recién nacidos PEG encontramos causas fetales, maternas, placentarias y ambientales2 (Tabla 1) pero en ocasiones no es posible determinar cuál ha sido el origen.
CASO CLÍNICO
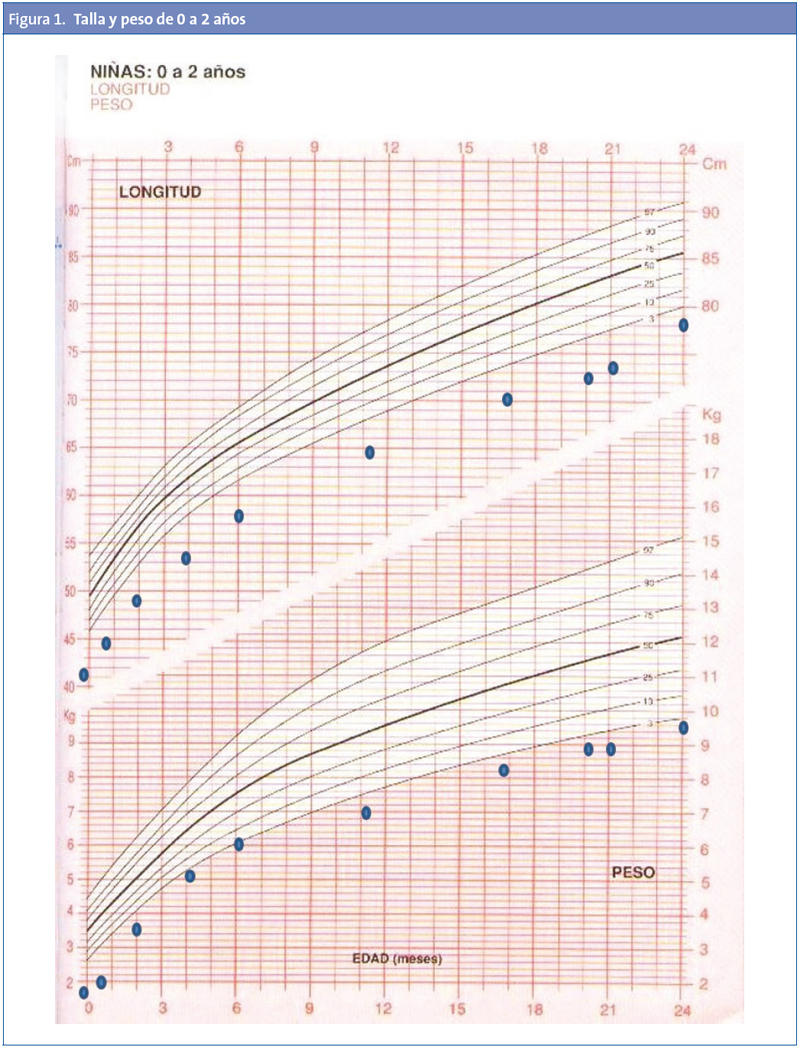
Se presenta el caso de una niña de cinco años remitida desde su centro de salud por talla y peso en percentiles bajos. Como antecedentes personales, se trata de una recién nacida pretérmino (a las 35+2 semanas de gestación) con retraso de crecimiento intrauterino (peso: 1805 g [P6; -1,62 DE], longitud: 41 cm [<P1; -2,6 DE]) y perímetro cefálico: 30,5 cm (P13; -1,14 DE). La velocidad de crecimiento desde el nacimiento ha sido escasa, sin llegar a experimentar recuperación de percentiles de talla y peso a los dos años, con persistencia de estos valores a los cinco años. No ha tenido episodios infecciosos intercurrentes importantes.
A los 3 años, por elevación de la hormona estimulante del tiroides (TSH), con ecografía tiroidea normal, se inició tratamiento con levotiroxina, con adecuado control de la función tiroidea y sin mejoría de la curva ponderoestatural (Fig. 1). Se retira la medicación un mes antes de acudir a la consulta de Endocrinología Infantil, con mantenimiento de niveles de TSH y tiroxina normales.
Toma una dieta variada aunque en pequeñas cantidades. El rendimiento escolar es adecuado. En la familia no hay antecedentes de prematuridad ni déficit de hormona de crecimiento ni otra patología endocrinológica.
Somatometría
Peso: 13,600 kg (P4; -1,85 DE); talla: 96 cm (<P1; -3,22 DE); IMC: 14,76 (P30; -0,54 DE).
Evaluación de talla adulta
Talla del padre: 172 cm (P20; -0,85 DE); talla de la madre: 156 cm (P9; -1,36 DE). Talla diana: 157,5±5 cm (P14; -1,11 DE).
Exploración física
En la consulta presenta tensión arterial de 90/50 mmHg. Está bien nutrida e hidratada. Con fenotipo normal, armónica. Eupneica. No presenta exantemas ni petequias. No se objetiva bocio ni tiroides palpable. Sin alteraciones en la auscultación cardiopulmonar ni en la exploración abdominal. El desarrollo sexual corresponde a un estadio I de Tanner.
Pruebas complementarias
Se solicita analítica con perfil tiroideo sin alteraciones (TSH 2,9 mU/L; tirotoxina [T4] libre 1,24 ng/dl). Hemograma normal. Bioquímica con glucosa en 92 mg/dl; HbA1c del 4,9%; insulina en 1,3 mg/dl; iones con valores dentro de la normalidad; GOT 33 UI/L; GPT 36 UI/L; fosfatasa alcalina 223 UI/L; GGT 19 UI/L; urea 43 mg/dl; creatinina 0,6 mg/dl; bilirrubina 0,3 mg/dl; proteínas totales 7,5 g/L; hierro 80 μg/dl; índice de saturación 29,92%; transferrina 234 mg/dl; ferritina 42 ng/ml. Perfil lipídico: colesterol 178 mg/dl; HDL 61 mg/dl; LDL 113 mg/dl; triglicéridos 25 mg/dl.
Se extrae muestra para factores de crecimiento que son normales para su edad y sexo (IGF1 112,9 ng/ml; IGFBP3 3,78 ng/ml).
Se descarta enfermedad celíaca e inmunodeficiencias.
Se realiza radiografía de muñeca izquierda donde se objetiva una edad ósea de cuatro años y dos meses; retrasada para edad cronológica de cinco años.
Diagnostico inicial
CIR sin cath-up recuperador.
Tratamiento y evolución
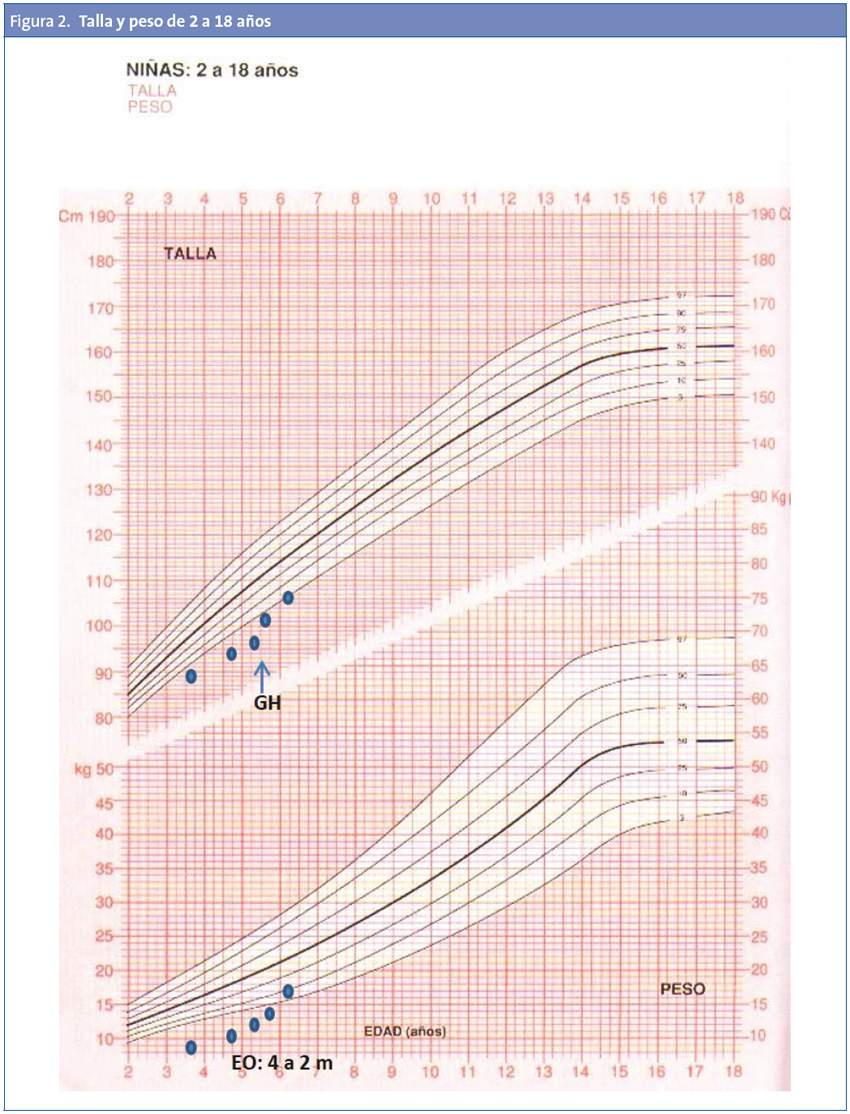
Debido a que cumple los criterios aceptados por el Comité Asesor de Hormona de Crecimiento del Ministerio de Sanidad, Servicios Sociales e Igualdad, se realiza solicitud para iniciar tratamiento con financiación pública. Al mes se inicia la administración subcutánea de somatotropina recombinante a dosis de 0,5 mg al día (0,035 mg/kg/día), con adecuado cumplimiento y sin presentar ningún efecto secundario derivado. Presenta una evolución favorable tras un año de tratamiento, con aumento de percentiles de talla y velocidad de crecimiento de 9,8 cm/año que equivale a un P99 (+4,39 DE) (Fig. 2).
COMENTARIOS
Efectos en el periodo perinatal
En los CIR, en el periodo prenatal se producen cambios en la composición corporal adaptativos, secundarios a un estado de desnutrición, que preserva el desarrollo cerebral a expensas de otros órganos como hígado, tejido adiposo y músculo. Hay una disminución de la masa magra, un menor aporte proteico y de nitrógeno, menos cantidad de glucógeno y un estado de resistencia hormonal múltiple, destacando la resistencia en los ejes somatotropos: insulina/IGF1 en la etapa prenatal y GH/IGF1 en la vida postnatal. Por otro lado, presentan menor cantidad de masa grasa y densidad mineral ósea.
La hipoxia generaun incremento de la eritropoyetina, con un mayor volumen de plasma y glóbulos rojos, lo que genera una mayor viscosidad de la sangre y aumenta los efectos de la hipoxia.
En el periodo neonatal, son más propensos a hipoglucemias de ayuno, debido a que el depósito de glucógeno es menor, sin suceder la glucogenosis, y por la disminución del uso de la oxidación de ácidos grasos libres y triglicéridos en lactantes PEG. Ello tiene consecuencias, porque la oxidación de ácidos grasos libres ahorra el uso de glucosa por tejidos periféricos. Además, la policitemia prenatal aumentaría el riesgo de hipoglucemia3.
Efectos sobre el crecimiento
Los CIR suelen tener una menor talla durante la infancia y la adolescencia, alcanzando en la edad adulta una talla, aproximadamente, una desviación estándar menor de la media (P15)4,5.
El crecimiento acelerado recuperador o catch-up suele ocurrir en su mayor parte en los primeros doce meses de vida y en el 90% de los casos está prácticamente completado a los dos años, alcanzando una talla superior a -2 DE (P3)6. En el caso de los CIR prematuros, el crecimiento recuperador puede retrasarse7. Los CIR muy prematuros o con mayor restricción de crecimiento, especialmente con baja longitud al nacimiento, tienen menos posibilidades de alcanzar una talla normal6.
Efectos sobre el metabolismo hidrocarbonado y riesgo cardiovascular
Suelen presentar niveles elevados de colesterol total y LDL-colesterol, así como una resistencia aumentada a la insulina. Además, su tensión arterial sistólica es más alta que en los niños nacidos con adecuado peso para edad gestacional. Por lo tanto tienen un riesgo aumentado de presentar síndrome metabólico (hipertensión arterial, diabetes mellitus tipo 2, hiperlipidemia) en edades más jóvenes de la vida adulta3. Este riesgo se ve incrementado si se ha producido un aumento rápido de peso en los primeros años de vida.
Efectos sobre el desarrollo puberal
Se ha visto que los CIR varones presentan una hipersecreción de hormona folículo-estimulante (FSH) y hormona luteinizante (LH) con niveles menores de testosterona e inhibina B, que se asocia a disminución del tamaño testicular, subfertilidad y mayor frecuencia de hipospadias y criptorquidia3.
En el caso de las mujeres3 se han objetivado niveles mayores de FSH, LH, estradiol, 17-hidroxiprogesterona y deshidroepiandrosterona (DHEA) que asocia una pubarquia prematura y ovarios poliquísticos con mayor número de ciclos anovulatorios.
La talla al inicio de la pubertad es menor que en los niños nacidos con adecuado peso para edad gestacional. Se objetiva retraso de la maduración de la edad ósea al principio de la pubertad que suele ser rápidamente evolutiva con una disminución del estirón puberal y por tanto una talla adulta menor de la esperada1,8,9.
Tratamiento
El tratamiento con hormona de crecimiento humana recombinante (rh-GH) en el niño PEG con crecimiento recuperador inadecuado es efectivo10. En Europa, desde el año 2003, está aprobado en aquellos pacientes que a los cuatro años no hayan tenido un crecimiento recuperador o catch up y presenten una talla inferior a -2,5 DE (P1) y/o menor de -1 DE ajustada a la talla diana. Es necesario, antes de comenzar el tratamiento, hacer una toma de tensión arterial y determinaciones analíticas que incluyan T4 libre, IGFI, IGFBP3, glucemia e insulinemia basales, glucohemoglobina y lipidograma.
La dosis de rh-GH es variable; desde 0,035 mg/kg/día, y con un máximo de 0,050 mg/kg/día. Debe administrarse diariamente, por la noche, por vía subcutánea. El grado de respuesta depende de la dosis, la edad de inicio del tratamiento (mayor respuesta en más jóvenes) y el déficit de talla individual corregido por la talla diana10. Se reevalúan los casos al año de tratamiento. En aquellos en los que la velocidad de crecimiento es inferior a +1 DE habría que valorar suspender el tratamiento.
Por otra parte, el tratamiento con rh-GH también puede mejorar la tensión arterial sistólica, el perfil lipídico y la composición corporal. Los efectos sobre el metabolismo hidrocarbonado por la acción antiinsulínica de la rh-GH son reversibles al suspender el tratamiento.
Seguimiento y papel del pediatra de Atención Primaria
El pediatra de Atención Primaria tiene un papel primordial en el seguimiento de los niños con retraso de crecimiento intrauterino. Es fundamental un riguroso seguimiento de peso y talla, pero no menos importante una adecuada educación y valoración nutricional:
- Se apoyará una alimentación con lactancia materna al menos durante seis meses11.
- Individualizar el uso de fórmulas o dietas reforzadas.
- Iniciar la alimentación complementaria a los seis meses, sin exceso de cereales ni exceso proteico.
- Recomendar evitar zumos y seguir una dieta saludable baja en colesterol desde el primer año de vida.
Es importante que el crecimiento de estos niños sea progresivo, sin aumento de percentiles significativamente en los 3-4 primeros años de vida12. El CIR es “ahorrador” en periodo fetal, por lo que, con la sobrenutrición, el organismo no es capaz de adaptarse, desencadenando obesidad, otras alteraciones metabólicas como la diabetes o hipertensión, o adrenarquia/pubertad precoz o adelantada9,13,14.
En los casos, como el de nuestra paciente, en los que no se consigue el crecimiento recuperador a los dos años, deberían ser remitidos a Endocrinología Infantil para descartar otras patologías que pudieran estar produciendo ese aplanamiento de la curva ponderoestatural y, una vez descartadas, valorar la necesidad de administración de hormona de crecimiento. Tras iniciar el tratamiento es fundamental que su pediatra también refuerce la necesidad de inyectar la hormona a diario con adecuado cumplimiento para así lograr el mayor beneficio de esta y valorar posibles efectos secundarios de la medicación.
CONFLICTO DE INTERESES
Las autoras declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: CIR: retraso del crecimiento intrauterino; DE: desviación estándar; DHEA: dihidroepiandrosterona; FSH: hormona folículo-estimulante; GH: hormona del crecimiento; HbA1c: hemoglobina glicosilada; IGF1: factor de crecimiento insulínico tipo 1 (insulin-like growth factor 1); IGFBP3: proteína 3 de unión al factor de crecimiento parecido a la insulína (insulin-like growth factor binding protein 3); LH: hormona luteinizante; P: percentil; PEG: recién nacido pequeño para la edad gestacional; rh-GH: hormona del crecimiento humana recombinante; TSH: hormona estimulante del tiroides; T4: tirotoxina.
BIBLIOGRAFÍA
- Grupo de trabajo de la SEEP. Protocolo del niño pequeño de edad gestacional. Recomendaciones para el seguimiento clínico. An Pediatr (Barc). 2012;76:104.e1-7.
- Lee PA, Chernausek SD, Hokken Koelega ACS, Czernichow P. International small for gestational age advisory board consensus development conference statement: management of short children born small for gestational age. Pediatrics. 2003;111:1253-61.
- Paisan Grisolía L, Sota Busselo I, Muga Zurriarían O, Imaz Murgiondo M. El recién nacido de bajo peso. Protocolos Diagnóstico Terapeúticos de la AEP: Neonatología [en línea] [consultado el 13/03/2015]. Disponible en www.aeped.es/sites/default/files/documentos/9_1.pdf
- Karlberg J, Albertsson-Wikland K. Growth in full-term small-for-gestational-age infants: from birth to final height. Pediatr Res. 1995;38:733-9.
- Paz I, Seidman DS, Danon YL. Are children born small for gestational age at increased risk of short stature? Am J Dis Child. 1993;147:337-9.
- Clayton PE, Cianfarani S, Czernichow P, Johannsson G, Rapaport R, Rogol A. Management of the child born small for gestational age through to adulthood: a consensus statement of the International Societies of Pediatric Endocrinology and the Growth Hormone Research Society. J Clin Endocrinol Metab. 2007;92:804-10.
- Wit JM, Finken MJ, Rijken M, de Zegher F. Preterm growth restraint: a paradigm that unifies intrauterine growth retardation and preterm extrauterine growth retardation and has implications for the small-for-gestational-age indication in growth hormone therapy. Pediatrics. 2006;117:e793-5.
- Verkauskiene R, Petraitiene I, Albertsson Wikland K. Puberty in children born small for gestational age. Horm Res Paediatr. 2013;80:69-77.
- Hernández MI, Mericq V. Impact of being born small for gestational age on onset and progression of puberty. Best Pract Res Clin Endocrinol Metab. 2008;22:463-76.
- Argente J, Gracia R, Ibáñez L, Oliver A, Borrajo E, Vela A, et al. Improvement in growth after two years of growth hormone therapy in very young children born small for gestational age and without spontaneous catch-up growth: Results of a multi-center, controlled, randomized, open clinical trial. J Clin Endocrinol Metab. 2007;92:3095-101.
- Vohr BR, Poindexter BB, Dusick AM, McKinley LT, Higgins RD, Langer JC, et al. Persistent beneficial effects of breast milk ingested in the neonatal intensive care unit on outcomes of extremely low birth weight infants at 30 months of age. Pediatrics. 2007;120:953-9.
- Pallas Alonso CR, PAPPS. Programa de actividades preventivas y de promoción de la salud para niños prematuros con una edad gestacional menor de 32 semanas o un peso inferior a 1500 gramos. Del alta hospitalaria a los 7 años. En: Asociación Española de Pediatría de Atención Primaria [en línea] [consultado el 13/03/2015]. Disponible en www.aepap.org/previnfad/menor32-1500.htm
- Ong KK. Size at birth, postnatal growth and risk of obesity. Horm Res. 2006;65:65.
- Claris O, Beltrand J, Levy-Marchal C. Consequences of intrauterine growth and early neonatal catch-up growth. Semin Perinatol. 2010;34:207-1.





