Dermatomicosis por Candida krusei simulando herpes cutáneo
Francisco José Sanz Santaeufemiaa, ME García Talaverab, Inés Gonzalo Gonzálezc, Raquel Girón del Ríod
aSección de Pediatría Hospitalaria. Hospital Infantil Universitario Niño Jesús. Madrid. España.
bMédico de Familia. CS Felipe II. Móstoles. Madrid. España.
cSección de Dermatología. Hospital Universitario Infanta Elena. Valdemoro. Madrid. España.
dPediatra. CS Goya. Madrid. España.
Correspondencia: FJ Sanz. Correo electrónico: sanzsantaeufemiafj@gmail.com
Cómo citar este artículo: Sanz Santaeufemia FJ, García Talavera ME, Gonzalo González I, Girón del Río R. Dermatomicosis por Candida krusei simulando herpes cutáneo. Rev Pediatr Aten Primaria. 2015;17:e53-e56.
Publicado en Internet: 16-03-2015 - Número de visitas: 24040
Resumen
Las infecciones fúngicas de la piel suelen producirse por hongos dermatofíticos zoofílicos o antropofílicos con capacidad para colonizar tejidos queratinizados (piel, pelo o uñas). Se denominan genéricamente tiñas y se clasifican de forma topográfica según zona afectada empleando el modo genitivo latino (corporis, capitis, unguis, manus, pedis). La tiña faciei es una variedad de la tiña corporis que interesa exclusivamente a la cara. El género Candida no pertenece a los dermatofitos; se trata de una levadura saprofita de piel y mucosas que, en determinadas condiciones que disminuyen la resistencia del hospedador, se hace prevalente sobre el resto de flora cutánea comensal, produciendo daño más por una disminución de las resistencias del individuo que por su capacidad patogénica per se.
La especie habitualmente aislada suele ser C. albicans, pero en algunas situaciones las lesiones cutáneas están producidas por otras especies (denominadas globalmente no-albicans), que suelen ser responsables de cuadros sistémicos. Cuando afectan a piel, las manifestaciones clínicas son más inespecíficas y su diagnóstico puede diferirse; además presentan implicaciones terapéuticas particulares por la pobre respuesta a otros productos que sí son efectivos para C. albicans, de ahí la importancia de un detenido examen físico ante las dermatomicosis.
Palabras clave
● Candida krusei ● Griseofulvina ● TiñaINTRODUCCIÓN
Las micosis cutáneas son entidades frecuentes que no suelen presentar gravedad. La mayor parte de ellas se producen por dermatofitos (hongos con especial apetencia por la piel y no otros órganos) recibiendo el nombre de tiñas y pudiendo afectar zonas pilosas o lampiñas. El género Candida no pertenece funcionalmente a este grupo de hongos, pero puede producir infección en zonas cutáneas, especialmente donde existan pliegues, manifestando en ocasiones signos clínicos abigarrados que dificultan su diagnóstico final.
CASO CLÍNICO
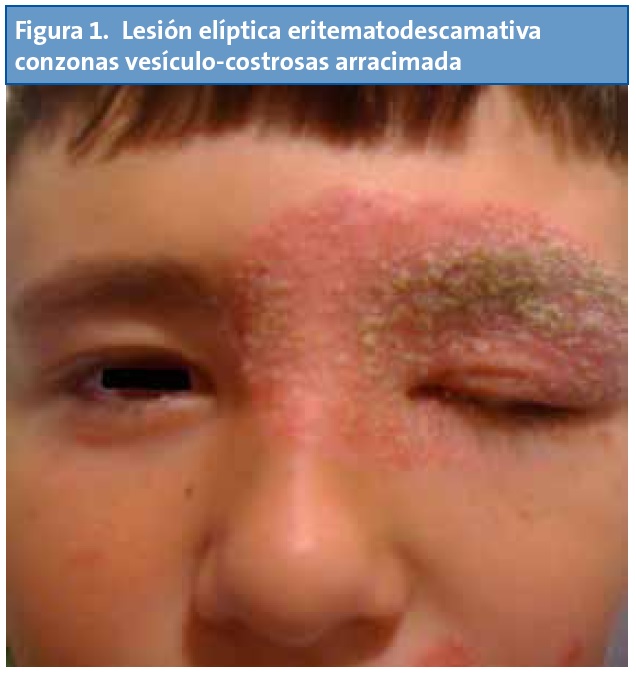
Niño de ocho años remitido desde la consulta de Oftalmología por lesiones vesículo-costrosas arracimadas pruriginosas periorbitarias y palpebrales derechas (Fig. 1), diagnosticado de herpes zóster palpebral que no mejora con aciclovir tópico y colirio de tobramicina. Por ello se substituye el antiviral por su presentación oral, sin experimentar mejoría en seis días, decidiendo entonces retirar el aciclovir y consultar a Dermatología, donde se prescribe sulfato de zinc y sertaconazol tópicos previa recogida de cultivo de piel, al etiquetar la lesión periorbitaria de tiña faciei y añadiendo un corticoide tópico para mitigar el componente hiperqueratósico y descamativo.
Tres semanas más tarde acude a revisión, donde se observa una discreta disminución del prurito, con estancamiento de las lesiones previas, manteniendo aún una gran descamación y queratosis con base eritematovesiculosa mal definida. El cultivo resulta positivo para Candida krusei, por lo que se retiran terapias previas, recomendando griseofulvina oral en dos dosis diarias con comidas grasas y suspendiendo corticoide tópico, produciéndose una mejoría del cuadro con desaparición de signos cutáneos en los siguientes 14 días.
DISCUSIÓN
Las tiñas son infecciones cutáneas favorecidas por la humedad, maceración o microtraumatismos producidas por hongos, habitualmente dermatofitos1. Las de la cara (faciei) presentan sintomatología cambiante y lesiones muy distintas, lo que hace ampliar su diagnóstico diferencial a la dermatitis atópica, rosácea o lupus eritematoso cutáneo2. Este polimorfismo clínico se debe no solo a la capacidad intrínseca de estos hongos de mostrar amplia variabilidad de signos y síntomas, sino también a la posibilidad de haber sido modificados por tratamientos previos que afecten a la inmunidad local, no solo corticoides; lo que clásicamente se conoce como tiña incognito –así ocurrió en nuestro caso–, sino también por inmunomoduladores3.
De forma ocasional, la afectación es mayoritariamente vesículo-descamativa, pudiendo ser diagnosticada erróneamente como dermatitis seborreica o herpes cutáneo4, motivo por el que, como en el caso que nos ocupa, el tratamiento inicial puede resultar ineficaz.
El tratamiento de elección son antifúngicos del grupo de alilaminas como la terbinafina, pudiéndose utilizar también imidazoles ternarios, aunque generalmente se suele usar o añadir al tratamiento griseofulvina oral (un antibiótico poliénico con actividad antifúngica natural) debido a la buena respuesta a este de los dermatofitos y a la resistencia intrínseca de C. krusei a los azoles5.
Candida es una levadura comensal de la microbiota de la piel pilosa1,6. Cuando produce micosis superficial las especies más habitualmente encontradas son6 C. albicans, C. parapsilosis o C. tropicalis. C. krusei7es un patógeno emergente en los últimos años, responsable de cuadros graves en inmunodeprimidos, con una elevada tasa de mortalidad8; se presume que el motivo fundamental para su elevada prevalencia en estos enfermos es la selección fúngica realizada por el uso extendido de fluconazol como profiláctico en tumores hematológicos8,9, toda vez que este microorganismo es intrínsecamente resistente a dicho imidazol, vía la susceptibilidad disminuida de la 14-α-demetilasa de la levadura al efecto inhibidor del fármaco5. Raramente ocasiona micosis superficial, pero cuando así ocurre las lesiones producidas suelen ser equiparables a las de C. albicans y aparecen en pacientes con alteraciones inmunitarias previas10, aunque también podrían producirse aislamientos en personas sanas6,7.
En el examen microbiológico11 se presenta como una levadura capaz de formar pseudohifas y blastosporas, sin tubo germinal y con actividad ureasa-ausente, capaz de crecer en medios a 42 °C, lo que la diferencia de otras especies de Candida no-albicans10,11.
En lo que al tratamiento respecta, las equinocandinas, el voriconazol o la anfotericina B parecen ser efectivas para la infección diseminada por C. krusei, si bien en recientes trabajos comienzan a publicarse resistencias a alguno de estos productos12. En la afectación cutánea exclusiva podría tratarse de forma tópica con nistatina, reservando la griseofulvina oral para situaciones con mal respuesta previa por la especial afinidad de este fármaco por células que contengan queratina.
La importancia del caso presentado radica en la relevancia de un adecuado diagnóstico diferencial, por lo que ante una lesión cutánea con hiperqueratosis sugerente de tiña debemos elegir griseofulvina de forma electiva por su especificidad frente a dermatofitos y su probada selectividad en candidiasis superficiales.
BIBLIOGRAFÍA
- Gioseffi ML, Calvano R, Giachetti A, Sojo M. Tiña faciei. Arch Argent Pediatr. 2013;111:74-6.
- Belhadjali H, Aounallah A, Youssef M, Gorcii M, Babba H, Zili J. Tinea faciei, underrecognized because clinically misleading. 14 cases. Presse Med. 2009;38:1230-4.
- Ruiz-Villaverde R, Sánchez Cano D. Tiña faciei exacerbada por inmunomodulación tópica: a propósito de 2 casos. Dermatol Online J. 2010;16:14.
- Gorani A, Oriani A, Cambiaghi S. Seborrheic dermatitis-like tinea faciei. Pediatr Dermatol. 2005;22:243-4.
- Orozco AS, Higginbotham LM, Hitchcock CA, Parkinson T, Falconer D, Ibrahim AS, et al. Mechanism of fluconazole resistance in Candida krusei. Antimicrob Agents Chemother. 1998;42:2645-9.
- Leite DP, Yamamoto AC, Martins ER, Teixeira AF, Hahn RC. Species of Candida isolated from anatomically distinct sites in military personnel in Cuiabá, Mato Grosso, Brazil. An Bras Dermatol. 2011;86:675-80.
- Muñoz P, Sánchez-Somolinos M, Alcalá L, Rodríguez-Creixens M, Peláez T, Bouza E. Candida Krusei fungaemia: antifungal susceptibility and clinical presentation of an uncommon entity during 15 years in a single general hospital. J Antimicrob Chemoter. 2005,55:188-93.
- Abbas J, Bodey GP, Hanna HA, Mardani M, Girgawy E, Abi-Said D, et al. Candida krusei fungemia: an escalating serious infection in inmunocompromised patients. Arch Intern Med. 2000;160:2659-64.
- Wingard JR, Merz WG, Rinaldi MG, Johnson TR, Karp JE, Saral R. Increase of Candida Krusei among patients with bone-marrow transplantation and neutropenia treated prophilactically with fluconazole. N Engl J Med. 1991;325:1274-7.
- Hager JL, Mir MR, Hsu S. Candida krusei fungemia in an inmunocompromised patient. Dermatol Online J. 2010;16:5.
- Winn WC, Allen SD, Janda WM, Koneman EW, Procop GW, Schrenckenberg PC, et al. Koneman. Diagnóstico microbiológico. Texto y Atlas en color. 6.ª edición. Buenos Aires: Editorial Panamericana; 2008. p. 1102-90.
- Pappas PG, Kauffman CA, Andes D, Benjamin DK, Calandra TF, Edwards JE, et al. Clinical practice guidelines for the management of candidiasis: update by the Infectious Disease Society of America. Clin Infect Dis. 2009;48:503-5.






