Vol. 16 - Num. 63
Notas clínicas
Tromboembolismo pulmonar: un diagnóstico no tan inesperado
Jorge Olivares Ortiza, Gonzalo Botija Arcosb, M Rupérez Lucasc, F Cano Doraod
aPediatra. CS Barcelona. Móstoles. Madrid. España.
bSección de Gastroenterología, Hepatología y Nutrición. Servicio de Pediatría. Hospital Universitario Fundación de Alcorcón. Madrid. España.
cUnidad de Pediatría. Hospital Universitario Fundación Alcorcón. Alcorcón. Madrid. España.
dUnidad de Radiología. Hospital Universitario Fundación Alcorcón. Alcorcón. Madrid. España.
Correspondencia: J Olivares. Correo electrónico: jorge.olivares@salud.madrid.org
Cómo citar este artículo: Olivares Ortiz J, Botija Arcos G, Rupérez Lucas M, Cano Dorao F. Tromboembolismo pulmonar: un diagnóstico no tan inesperado. Rev Pediatr Aten Primaria. 2014;16:219-23.
Publicado en Internet: 29-09-2014 - Número de visitas: 18030
Resumen
La enfermedad tromboembólica venosa (ETEV) en edad pediátrica es infrecuente y su clínica variable; se relaciona con al menos un factor de riesgo (vía venosa central, trastornos de la coagulación, traumatismos, cirugía, enfermedades malignas o tratamiento con anticonceptivos orales). Los objetivos del tratamiento son prevenir la embolización y minimizar las complicaciones. Dada la gravedad de las complicaciones de la ETEV, es preciso tener presente esta posibilidad diagnóstica ante un paciente con factores de riesgo.
Palabras clave
● Adolescente ● Anticoncepción hormonal oral ● TromboembolismoINTRODUCCIÓN
La enfermedad tromboembólica venosa en la edad pediátrica es poco frecuente y su presentación clínica muy variable, por lo que su sospecha diagnóstica no es sencilla. Presentamos el caso de una adolescente con un motivo de consulta frecuente en Urgencias cuya etiología resulto ser inesperada.
CASO CLÍNICO
Adolescente de 16 años que acude por dolor abdominal constante en la fosa iliaca derecha, de 30 horas de evolución, junto con un vómito aislado. En los días previos refiere haber tenido molestias inespecíficas en la pierna derecha sin apreciar edema o calor. La fecha de la última regla fue diez días antes de su visita a Urgencias. La paciente presenta acné, en tratamiento desde hace dos meses con ciproterona 50 mg y asociación de acetato de ciproterona, 2 mg, con etinilestradiol, 35 μg. Sin otros antecedentes de interés.
En el examen físico únicamente destaca dolor a la palpación profunda en la fosa iliaca derecha, sin signos de irritación peritoneal. Ante la sospecha diagnóstica de patología apendicular, se realiza una analítica, que resulta normal excepto por el dímero D de alta sensibilidad, con un valor de 9958 ng/ml, y una ecografía abdominal, en la que se observa un aumento de la ecogenicidad del contenido de la vena iliaca común derecha compatible con un trombo de unos 10 cm sin ocupación completa de la luz y que se extiende desde la porción distal de la vena cava inferior hasta la vena iliaca superficial ipsilateral, estando la vena femoral común permeable (Figs. 1 y 2).
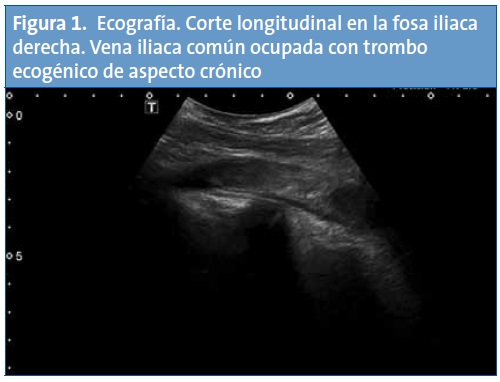
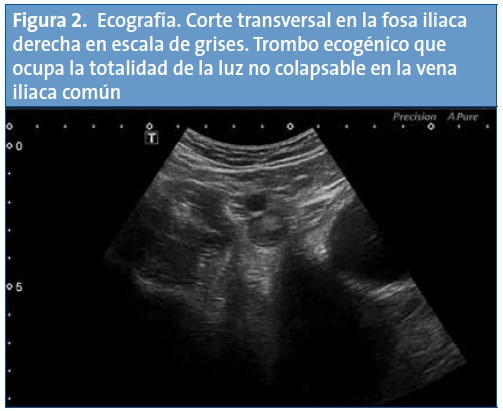
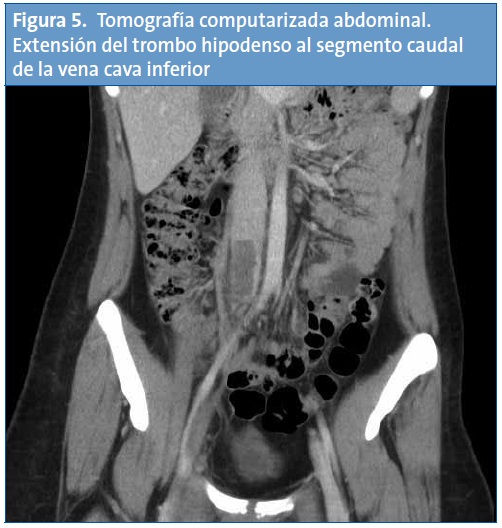
Con el diagnóstico de trombosis de vena cava inferior, se completa el estudio de imagen con una tomografía computarizada (TC) helicoidal de tórax, cuyos hallazgos son compatibles con defectos de repleción en las arterias pulmonares lobares de ambos lóbulos inferiores y en ambas arterias pulmonares principales, sin signos de dilatación del tronco de la arteria pulmonar ni evidencia de dilatación del ventrículo derecho. Los hallazgos radiológicos resultan compatibles con un tromboembolismo pulmonar (TEP) masivo (Figs. 3 y 4). En la TC abdominal se aprecia la extensión caudal del trombo a la vena cava inferior (Fig. 5).
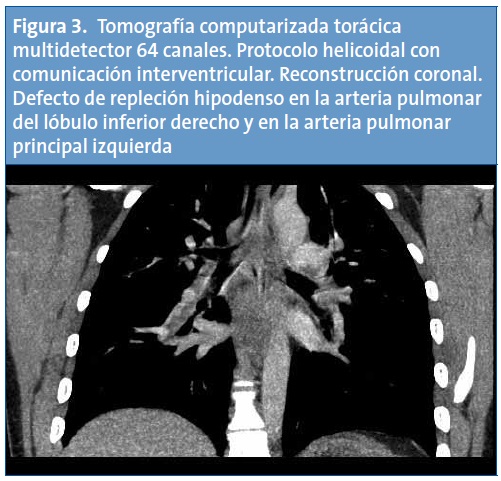
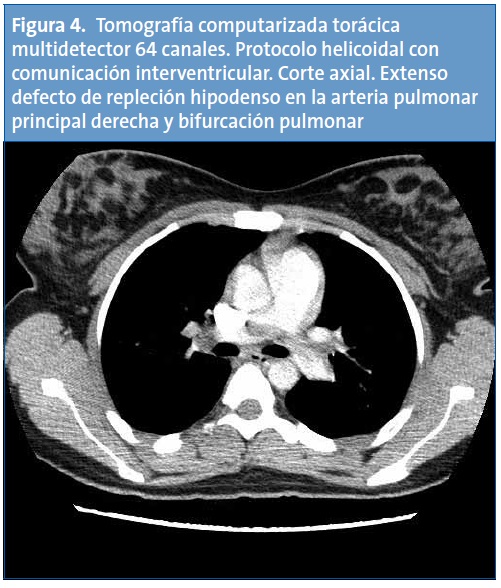
La paciente recibe tratamiento con heparina de bajo peso molecular subcutánea y presenta una evolución clínica favorable. Se realiza un estudio de trombofilia encontrando como única alteración un nivel de proteína S libre antigénica del 19% (valor de referencia normal por encima del 54%).
DISCUSIÓN
La incidencia de enfermedad tromboembolica venosa (ETEV) en la edad pediátrica es baja (0,14 por cada 10 000 niños), encontrándose en el 98% de los casos al menos un factor de riesgo1.
La fisiopatología de la ETEV en niños es similar a la de los adultos. Los factores de riesgo más relevantes son la presencia de una vía venosa central en el 33% de los casos1, trastornos hereditarios de la coagulación (10-59% de los casos)2, de los que el déficit de proteína S supone un 1,2%3, traumatismos, cirugía, enfermedades malignas o tratamiento con anticonceptivos orales. La European Medicines Agency (EMA) ha llevado a cabo una revisión de las recomendaciones del uso de la combinación de acetato de diproterona, 2 mg, y etinilestradiol, 35 mg, debido al riesgo aumentado de tromboembolismo4.
La trombosis venosa puede ocurrir en cualquier parte del sistema venoso, pero especialmente en las extremidades inferiores y sobre todo en las venas iliaca, femoral y/o poplítea. El TEP en la edad pediátrica se manifiesta de forma variable con dolor torácico pleurítico, taquipnea, tos, taquicardia y disnea brusca. La prueba diagnóstica de referencia en el TEP es la angiografía5, pero su carácter invasivo y la aparición de modalidades más precisas de tomografía hacen que su uso sea excepcional.
En el diagnóstico del TEP es necesario tener en cuenta una combinación de signos clínicos, factores de riesgo y exploraciones complementarias utilizando las reglas de predicción clínica (RPC), ya que estas mejoran la estimación del riesgo de TEP6. De entre las diferentes RPC, una de las más usadas es la escala de Wells, que permite clasificar a los pacientes en varias categorías de riesgo7.
La gammagrafía de ventilación/perfusión es útil cuando no está disponible la angiografía, o si está contraindicada; los resultados de esta prueba se clasifican en cuatro categorías: normal, probabilidad baja, intermedia y alta de TEP. En los pacientes que son clasificados como de “alta probabilidad”, la gammagrafía presenta una sensibilidad del 39,0% y una especificidad de 97,1%, pero en aquellos pacientes clasificados como normales, la sensibilidad es del 98,3% y la especificad del 4,8%8.
Actualmente, algunos centros disponen de angio-TC mediante el sistema de TC multidetectora, para la cual la sensibilidad es del 53-100% y la especificidad del 73-100%9, por lo que en la actualidad se considera la prueba de elección.
El objetivo del tratamiento en la ETEV es la resolución del cuadro, prevenir la embolización y las recurrencias, y minimizar las complicaciones10. El tratamiento de inicio es la heparina de bajo peso molecular (HBPM) o no fraccionada (HNF). En general es preferible la HBPM por su respuesta anticoagulante más predecible11 y su administración subcutánea. A partir del tercer día de tratamiento anticoagulante con heparina, se inician anticoagulantes orales antagonistas de la vitamina K (en España acenocumarol) a 0,2 mg/kg y ajustando la dosis para mantener un cociente internacional normalizado entre 2,0 y 3,0. El tratamiento con acenocumarol se mantiene tres meses cuando existe una causa conocida y transitoria, y hasta seis meses cuando hay un trastorno hereditario de la coagulación.
CONCLUSIÓN
A pesar de la baja incidencia de la ETEV en la edad pediátrica, y dada la gravedad de las complicaciones, es preciso tener presente esta posibilidad diagnóstica ante un paciente con factores de riesgo. Una sospecha diagnóstica precoz es la clave para poder iniciar un tratamiento específico y así disminuir las complicaciones potencialmente mortales.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: ETEV: enfermedad tromboembólica venosa • HBPM: heparina de bajo peso molecular • RPC: reglas de predicción clínica • TC: tomografía computarizada • TEP: tromboembolismo pulmonar.
BIBLIOGRAFÍA
- Andrew M, David M, Adams M, Ali K, Anderson R, Barnard D, et al. Venous thromboembolic complications (VTE) in children: first analyses of the Canadian Registry of VTE. Blood. 1994;83:1251-7.
- Holzhauer S, Goldenberg NA, Junker R, Heller C, Stoll M, Manner D, et al. Inherited thrombophilia in children with venous thromboembolism and the familial risk of thromboembolism: an observational study. Blood. 2012;120:1510-5.
- van Ommen CH, Heijboer H, van den Dool EJ, Hutten BA, Peters M. Pediatric venous thromboembolic disease in one single center: congenital prothrombotic disorders and the clinical outcome. J Thromb Haemost. 2003;1:2516-22.
- Start of review of Diane 35 and other medicines containing cyproterone acetate 2 mg and ethinylestradiol 35 micrograms. EMA/76602/2013 [en línea] [actualizado el 7/02/2013; consultado el 15/07/2014]. Disponible en http://goo.gl/trrquf
- David M, Manco-Johnson M, Andrew M. Diagnosis and treatment of venous thromboembolism in children and adolescents. On behalf of the Subcommittee on Perinatal Haemostasis of the Scientific and Standardization Committee of the ISTH. Thromb Haemost. 1995;74:791-2.
- Ceriani E, Combescure C, Le Gal G, Nendaz M, Perneger T, Bounameaux H, et al. Clinical prediction rules for pulmonary embolism: a systematic review and meta-analysis. J Thromb Haemost. 2010;8:957-70.
- Qaseem A, Snow V, Barry P, Hornbake ER, Rodnick JE, Tobolic T, et al.; Joint American Academy of Family Physicians/American College of Physicians Panel on Deep Venous Thrombosis/Pulmonary Embolism. Current diagnosis of venous thromboembolism in primary care: a clinical practice guideline from the American Academy of Family Physicians and the American College of Physicians. Ann Fam Med. 2007;5:57-62.
- Hayashino Y, Goto M, Noguchi Y, Fukui T. Ventilation-perfusion scanning and helical CT in suspected pulmonary embolism: meta-analysis of diagnostic performance. Radiology. 2005;234:740-8.
- Torbicki A, Perrier A, Konstantinides S, Agnelli G, Galiè N, Pruszczyk P, et al.; ESC Committee for Practice Guidelines (CPG). Guidelines on the diagnosis and management of acute pulmonary embolism: the Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC). Eur Heart J. 2008;29:2276-315.
- Revel-Vilk S, Sharathkumar A, Massicotte P, Marzinotto V, Daneman A, Dix D, et al. Natural history of arterial and venous thrombosis in children treated with low molecular weight heparin: a longitudinal study by ultrasound. J Thromb Haemost. 2004;2:42-6.
- Young E, Wells P, Holloway S, Weitz J, Hirsh J. Ex-vivo and in-vitro evidence that low molecular weight heparins exhibit less binding to plasma proteins than unfractionated heparin. Thromb Haemost. 1994;71:300-4.





