Vol. 16 - Num. 64
Colaboraciones especiales
Ecografía clínica: ¿prueba complementaria o una parte más de la exploración rutinaria?
Francisco José Sánchez Ferrera, Rafael González de Caldas Marchalb, Stephan Schneiderc
aServicio de Pediatría. Hospital Universitario de San Juan. Alicante. Profesor colaborador Honorífico de la Universidad Miguel Hernández. Elche. Alicante. España.
bServicio de Pediatría. Hospital Universitario Reina Sofía. Córdoba. España.
cEquipo Pediátrico Territorial de la Garrotxa. Olot. Gerona. España.
Correspondencia: FJ Sánchez. Correo electrónico: pacosanchezferrer0@hotmail.com
Cómo citar este artículo: Sánchez Ferrer FJ, González de Caldas Marchal R, Schneider S. Ecografía clínica: ¿prueba complementaria o una parte más de la exploración rutinaria? Rev Pediatr Aten Primaria. 2014;16:361-5.
Publicado en Internet: 09-09-2014 - Número de visitas: 16993
Resumen
La ecografía ha sido considerada una prueba complementaria que deben realizar los especialistas en imagen. Desde su inicio, determinados especialistas como obstetras o cardiólogos la han utilizado en su campo con grandes resultados. En los últimos años, los médicos generales y de otras especialidades se van acercando a la técnica, que es rápida, inocua, accesible, barata y que, sobre todo, permite completar en tiempo real la exploración del paciente.
Muchos son los países y las sociedades donde los médicos no especialistas en Radiología realizan ecografía a diario y cada vez más estudios muestran la utilidad de la misma en la práctica clínica habitual.
Palabras clave
● Diagnóstico por la imagen ● Ecografía clínica ● Formación médicaDesde los años 40 del siglo pasado, los médicos incorporaron los ultrasonidos para el diagnóstico y seguimiento de las patologías1. El campo militar y comercial fueron los primeros en aplicar esta herramienta y desarrollar su potencial. La expansión de la técnica en el ámbito médico ha evolucionado hasta la actualidad, donde los ecógrafos permiten imágenes de gran realidad. Es en los últimos 20 años cuando los clínicos de las distintas especialidades han comenzado a utilizarlo en la práctica diaria2.
Actualmente, la ecografía es considerada una prueba complementaria, si bien, a diferencia de otras como la tomografía computarizada, la resonancia magnética o la analítica sanguínea, la exploración ecográfica permite el contacto con el paciente, realizar la historia clínica y la visualización de las estructuras de interés en tiempo real y de manera funcional. Por este motivo debemos cambiar el concepto y acercarnos a ella como una prueba exploratoria que debe realizar el clínico (al igual que la auscultación o la exploración del fondo de ojo) y no como una prueba complementaria que solicitamos y que realizará una tercera persona en un tiempo diferido.
Nos hacemos una pregunta clave: ¿quién ha de realizar la ecografía en nuestros pacientes? Tras un estudio bibliográfico y legal exhaustivo, concluimos que no existen estudios que revelen una respuesta concreta y única, si bien hay múltiples referencias donde se muestra que los clínicos no especialistas en Radiología tienen resultados equiparables o mejores que los radiólogos, únicamente con pautas sencillas3, 4. Proponemos por tanto una respuesta sencilla: la ecografía ha de realizarla quien tenga la capacidad, los conocimientos, la inmediatez y, sobre todo, aquel médico que vaya a proporcionar una mejor respuesta al problema clínico que se nos plantee, en el momento concreto.
No solo es necesaria una buena técnica, o la realización de un informe completo, sino otros aspectos como la relevancia de los hallazgos ecográficos para la situación clínica o la rapidez de la ejecución de la prueba5. Un diagnóstico precoz puede hacer cambiar el planteamiento terapéutico o pronóstico ante una patología, como sucede por ejemplo ante un paciente inestable con un dolor torácico, en quien la ecografía puede, de manera rápida e inocua, ayudar a determinar si presenta un taponamiento cardiaco, un derrame pleural o un neumotórax. Permite por tanto el diagnóstico inmediato, sencillo y determinante, e incluso se han llegado a publicar estudios donde se compara la realización de diagnósticos ecográficos realizados incluso por técnicos (ni tan siquiera médicos), que han recibido un breve entrenamiento comparándolo con el realizado por radiólogos, teniendo en determinados diagnósticos tasas de acierto cercanas al 95% en patologías sencillas6.
En sus inicios, la ecografía era una técnica poco accesible que se realizaba solo por médicos expertos en imagen, pero ha sido incorporada paulatinamente como una técnica imprescindible en muchas especialidades como la Cardiología o la Obstetricia, especialidad que no se concibe sin su conocimiento y donde la formación en ecografía se encuentra incluida en los planes de formación MIR. Otras especialidades como Traumatología, Medicina de Urgencias, Anestesia, Cirugía, Reumatología, Oftalmología o Medicina Intensiva ya la utilizan diariamente en determinados campos para visualizar fracturas, el reconocimiento inicial del paciente politraumatizado, la analgesia local guiada por ecografía, derrames articulares o para el acceso a vías centrales, por poner algunos ejemplos. En España, encontramos ya varios grupos de ecografía clínica como los de la Sociedad de Medicina Interna o las sociedades de los médicos de familia. A nivel pediátrico, la ecografía ya está incluida en los planes de formación desde hace más de 20 años en países como Alemania, Austria o Suiza, donde sin el conocimiento de la técnica no se puede obtener la acreditación como especialista en Pediatría. De manera contraria, actualmente, en España la ecografía pediátrica clínica a nivel oficial es muy escasa, ya que únicamente existe un grupo de ecografía en la Sociedad Española de Gastroenterología, Hepatología y Nutrición Pediátrica, formado hace pocos años.
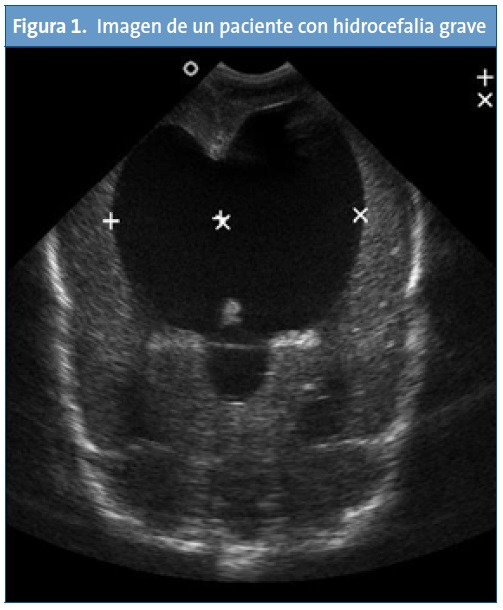
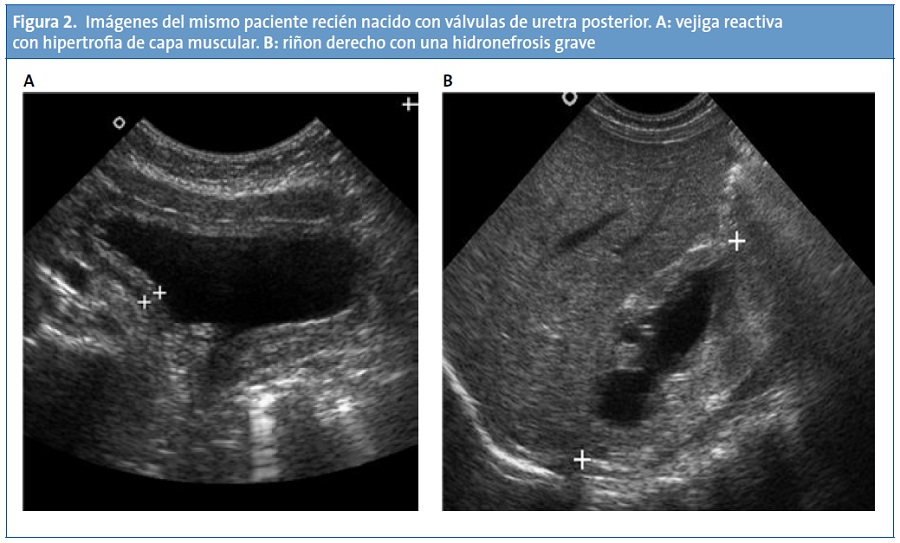
La realidad asistencial pediátrica actual, digamos “no oficial”, es otra bien distinta, pues la técnica ya está siendo utilizada a diario por pediatras españoles. El ejemplo más claro es la subespecialidad de Cardiología Pediátrica, en la que resulta imprescindible. En los servicios pediátricos, las diferentes subespecialidades hacen uso de la ecografía: los neuropediatras o neonatólogos realizan ecografías cerebrales transfontanelares en neonatos y lactantes (Fig. 1). Los intensivistas pediátricos y neonatales acceden a vías centrales guiados por ecografía7-8, o para documentar un neumotórax9 o asegurar la intubación traqueal para distinguirla de la esofágica10. Los gastroenterólogos pediátricos realizan ecografías abdominales donde valoran el hígado, el bazo o cuantifican el reflujo gastroesofágico, e incluso realizan seguimiento en postrasplantados hepáticos para observar signos de rechazo. No son pocos los neonatólogos que realizan ecocardiografías “furtivas” en las guardias ante pacientes inestables para el diagnóstico de válvulas de uretra posterior (Fig. 2) o para descartar una cardiopatía cuando no tienen un cardiólogo pediátrico a su disposición. Los médicos de Urgencias Pediátricas se forman cada vez más mediante cursos llamados Eco-FAST11, que permiten diagnósticos en Urgencias ante pacientes politraumatizados para detectar líquido libre en el abdomen, ascitis, neumotórax o una pericarditis. Todos estos son unos pocos ejemplos de lo que hoy en día realizan los pediatras, a diario, con un beneficio importante de los pacientes, ya que en muchos casos es necesario obtener información inmediata y existen limitaciones como que el radiólogo no está presente o disponible, o que la técnica se realiza en un momento diferido, en el que ya no nos proporciona información o incluso que el radiólogo no tenga experiencia en población pediátrica por poner algunos ejemplos. Se han publicado recientemente resultados de trabajos de ecografía realizada por pediatras de Atención Primaria12, lo que muestra que, si bien no es una realidad todavía extendida, la ecografía para los clínicos comienza su andadura en España.
Los diagnósticos ecográficos pueden tener diferentes grados de dificultad, algunos son muy sencillos y otros más complejos, donde los radiólogos pediátricos serán imprescindibles, ya que sin duda proporcionan un apoyo indispensable. Es por ello que los pediatras que realicen ecografías han de conocer perfectamente sus limitaciones y solicitar ayuda ante la mínima duda o interpretación de la técnica. El pediatra puede estar más limitado en la técnica ecográfica, pero el conocimiento del paciente, su historia clínica completa, su exploración o el manejo habitual de la patología pediátrica a la que nos enfrentamos nos aportan una gran ventaja a la hora realizar una ecografía guiada a nuestra sospecha diagnóstica concreta y en el momento que consideremos ideal, así como repetir la técnica tantas veces como precisemos, y ver “en directo” la evolución del paciente.
Al igual que Laënecc inventó en el siglo XIX el estetoscopio13 y este se ha hecho vital en la práctica médica diaria –incluso es un instrumento al que va unida la figura del médico–, el ecógrafo será sin duda en este siglo que entramos una herramienta tan imprescindible como el estetoscopio para todo médico. Cabe preguntarse: ¿vamos a empezar a aprender esta técnica con el beneficio que supone para nuestros pacientes o decidiremos esperar como hicieron los contemporáneos de Laënnec?
Si tenemos una técnica accesible, sencilla, inocua, barata y que puede aportarnos mucha información, ¿por qué no vamos a querer disponer de ella? Puede ser maravilloso estar en una guardia y saber si nuestro prematuro tiene un hemorragia interventricular, o que la masa submaxilar del paciente de Urgencias es un ganglio con signos de necrosis, o si un paciente con fiebre y dificultad respiratoria tiene una neumonía con derrame pleural, o si un lactante con llanto intenso presenta una invaginación intestinal; y todo ello sin depender de nadie, más que de la historia clínica y la exploración ayudada por el ecógrafo.
En determinados casos la técnica es muy sencilla, sin requerir para algunos diagnósticos mucho tiempo de entrenamiento. Estudios de Medicina basada en la Evidencia refieren que una ecografía realizada por un pediatra con cuatro horas de formación es tan fiable como una radiografía de tórax para el diagnóstico de neumonía, por lo que estaríamos radiando innecesariamente a nuestros pacientes14-15. Actualmente, en otros países existe un creciente interés, en países como EE. UU. ya existen guías clínicas de formación ecográfica para clínicos16, puesto que se considera una herramienta más que debe conocer el médico y por tanto estar formado en ella.
La ecografía clínica puede ayudar a nuestros pacientes en la asistencia y está en nuestra mano, otros clínicos ya lo realizan fuera y dentro de nuestro país; por tanto, aprendamos y apliquemos esta técnica a nuestros pacientes.
NOTA DE LOS AUTORES
Todas las imágenes han sido realizadas por pediatras durante una guardia.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
BIBLIOGRAFÍA
- Gohr H, Wedekind T. Ultrasound in medicine, Klin Woch. 1940;19:25.
- Hahn RG, Davies TC, MacMillan W. Diagnostic ultrasound in general practice. Fam Pract. 1988;5:129-35.
- Levy JA, Bachur RG. Bedside ultrasound in the pediatric emergency department. Curr Opin Pediatr. 2008;20:235-42.
- Chamberlain MC, Reid SR, Madhok M. Utilization of emergency ultrasound in pediatric emergency departments. Pediatr Emerg Care. 2011;27:628-32.
- Mayron R, Gaudio FE, Plummer D, Asinger R, Elsperger J.Echocardiography performed by emergency physicians: impact on diagnosis and therapy.Ann Emerg Med.1988;17:150-4.
- Heegaard W, Hildebrandt D, Ho J, Spear D.Paramedic prehospital ultrasound training evaluation.Acad Emerg Med. 2008;15:S46.
- Schnadower D, Lin S, Perera P, Smerling A, Dayan P. A Pilot Study of Ultrasound Analysis before Pediatric Peripheral Vein Cannulation Attempt. Acad Emerg Med. 2007;14:483-5.
- Leung J, Duffy M, Finckh A.Real-time ultrasonographically-guided internal jugular vein catheterization in the emergency department increases success rates and reduces complications: a randomized, prospective study.Ann Emerg Med.2006;48:540-7.
- Dulchavsky SA, Schwarz KL, Kirkpatrick AW. Prospective evaluation of thoracic ultrasound in the detection of pneumothorax. J Trauma. 2001;50:201-5.
- Raphael DT, Conard FU. Ultrasound confirmation of endotracheal tube placement. J Clin Ultrasound. 1987;15:459-62.
- Scalea TM, RodrÍguez A, Chiu WC. Focused assessment with sonography for trauma (FAST): results from an international consensus conference. J Trauma. 1999;46:466-72.
- García Palomeque JC, Ceballos Aragón JM. Aplicación de la ecografía pediátrica en Atención Primaria; interconexión con la atención hospitalaria. Rev Pediatr Aten Primaria. 2011;13:359-66.
- Williams CT. A Lecture on Laennec and the evolution of the stethoscope Delivered before the Medical Department of the University of Oxford. Br Med J.1907;2:6-8.
- Shah S, Bachur R, Kim D, Neuman MI. Lack of predictive value of tachypnea in the diagnosis of pneumonia in children. Pediatr Infect Dis J. 2010;29:406-9.
- Copetti R, Cattarossi L. Ultrasound diagnosis of pneumonia in children. Radiol Med. 2008;113:190-8.
- Akhtar S, Theodoro D, Gaspari R, Tayal V, Sierzenski P, Raio C. Resident training in emergency ultrasound: consensus recommendations from the 2008 Council of Emergency Medicine Residency Directors Conference. Acad Emerg Med. 2009;16:S32-6.





