Vol. 16 - Num. 61
Notas clínicas
Casos clínicos en Endocrinología (n.º 2): niña de diez años con alteraciones de la hormona estimulante del tiroides
Noelia Álvarez Gila, Tamara Angulo Sacristánb
aEndocrinología infantil. Servicio de Pediatría. Hospital de Torrejón. Torrejón de Ardoz. Madrid. España.
bServicio de Pediatría. Hospital de Torrejón. Torrejón de Ardoz. Madrid. España.
Correspondencia: N Álvarez. Correo electrónico: noelia.alvarez.gil@gmail.com
Cómo citar este artículo: Álvarez Gil N, Angulo Sacristán T. Casos clínicos en Endocrinología (n.º 2): niña de diez años con alteraciones de la hormona estimulante del tiroides. Rev Pediatr Aten Primaria. 2014;16:55-60.
Publicado en Internet: 14-04-2014 - Número de visitas: 185682
Resumen
Continuando con los casos clínicos de Endocrinología, se presenta una niña de diez años derivada de un centro de salud por alteraciones de la hormona estimulante del tiroides. En este artículo trataremos especialmente de la disminución de la función tiroidea (hipotiroidismo).
Palabras clave
● Endocrinología ● Hipotiroidismo ● Hormona estimulante del tiroidesCASO CLÍNICO
Se presenta el caso de una niña de diez años remitida a la consulta especializada para valoración por sospecha de hipertiroidismo.
Sus padres habían notado nerviosismo, poca tolerancia al calor y ánimo más decaído. No presentaba deposiciones diarreicas, ni había padecido taquicardias, disminución de peso o caída del cabello. Mantenía un ritmo de sueño normal y el rendimiento escolar era adecuado. Aparición de menarquia a los diez años con menstruaciones regulares. Tomaba en la dieta sal yodada, con alimentación variada.
Como antecedentes personales, nació en Polonia de parto eutócico normal, sin alteraciones en el periodo neonatal. Desde los tres años vive en España. Ha tenido un buen desarrollo psicomotor y una curva ponderoestatural adecuada sin estancamiento.
El padre está en seguimiento por hipotiroidismo subclínico sin requerimientos de medicación en el momento de la consulta. En el resto de la familia no hay antecedentes de enfermedades autoinmunes ni de otras patologías tiroideas.
Somatometría
Peso 55,5 kg (percentil 97 [P97] +1,93 desviaciones estándar [DE]); talla 157,6 cm (P98 +2,1 DE); índice de masa corporal (IMC) 22,34 kg/m2 (P85 +1,08 DE). Superficie corporal 1,56 m2.
Exploración física
En la consulta presenta tensión arterial sistólica de 166 mmHg (>P99) y diastólica de 75 mmHg (P90). Frecuencia cardiaca de 75 lpm.
Bien nutrida e hidratada. Eupneica. No se objetivan exantemas ni petequias. En la región cervical se evidencia un tiroides aumentado de tamaño de consistencia elástica y sin nódulos, sin exoftalmos asociado. No se aprecian alteraciones en la auscultación cardiopulmonar ni en la exploración abdominal. El desarrollo sexual corresponde a un estadio IV de Tanner (M4 P3). Presenta temblor fino de extremidades, con el resto de la exploración neurológica normal.
Pruebas complementarias
Se solicita una analítica de sangre y una ecografía tiroidea.
- Analítica: perfil tiroideo de hormona estimulante del tiroides (TSH): 0,03 µU/ml (valores normales [VN]: 0,35-4,47); T4 libre: 1,16 ng/dl; T3 libre: 4,99 pg/ml (VN: 0,79-1,49).
- Bioquímica: glucosa: 98 mg/dl; proteínas totales: 7,6 mg/dl; calcio: 10,1 mg/dl; colesterol total: 147 mg/dl; GOT: 18 UI/l; GPT: 14 UI/l; GGT: 14 UI/l.
- Hemograma: sin alteraciones.
- En la ecografía presenta tiroides ligeramente aumentado de tamaño, con las siguientes mediciones: istmo 5 mm, lóbulo derecho 14x16x44 mm, lóbulo izquierdo 15x16x41 mm, con ecogenicidad muy heterogénea y pseudonodular. No se aprecian adenopatías laterocervicales de tamaño patológico.
Ante estos resultados, se repite analítica al mes sin iniciar tratamiento antitiroideo con evidencia de aumento de TSH (16,28 µU/ml) y normalización de los niveles de T4 libre (0,58 ng/dl), con autoinmunidad tiroidea positiva (anticuerpos antitiroglobulina 1512 UI/ml, anticuerpos antimicrosomales >100 UI/ml) e inmunoglobulina tiroestimulante negativa (<1 U/l). Se descarta enfermedad celiaca y otras patologías autoinmunes asociadas (anticuerpos antinucleares, antimitocondriales, antimúsculo liso y anticélula parietal gástrica negativos).
Diagnóstico inicial
Fue diagnosticada de tiroiditis linfocitaria crónica o tiroiditis de Hashimoto, con fase hipertiroidea inicial y posterior estado hipotiroideo.
Tratamiento y evolución
Se inicia tratamiento sustitutivo con levotiroxina en dosis máxima de 50 μg/día. Durante el tratamiento se mantuvo eutiroidea y se observó una leve disminución del tamaño del tiroides (bocio 1b). Se retira el tratamiento con mantenimiento de la función tiroidea normal, pero a los seis meses presenta de nuevo elevación de la TSH, por lo que se reinicia la medicación con un control adecuado. En el momento actual, la paciente se encuentra asintomática con bocio pequeño, menstruaciones regulares y con talla adulta final adecuada en el P70. El IMC se ha mantenido en torno al P45. La tensión arterial, elevada en la primera visita, ha sido normal posteriormente.
COMENTARIOS
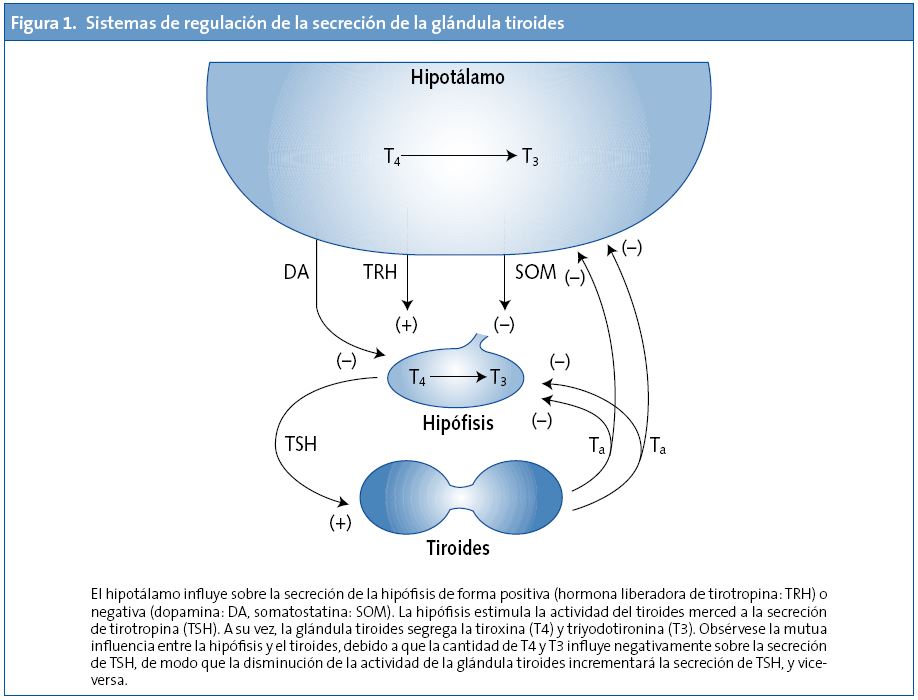
El tiroides es una glándula que se encuentra situada en la parte anterior del cuello, y es la responsable de la secreción de las hormonas tiroideas: tiroxina o T4, y triyodotironina o T3 (Fig. 1). Estas hormonas se encargan de regular aspectos importantes del crecimiento, el desarrollo y las funciones de las células y órganos de nuestro organismo a lo largo de toda la vida, incluidas las neuronas de nuestro cerebro. La hormona tirotropa o TSH, que es segregada por la hipófisis, situada en la base del cráneo, tiene la función de promover y estimular la función y secreción del tiroides. Este control toma la forma de una retroalimentación negativa: cuando la secreción de tiroides (T4 y T3) disminuye, se estimula compensatoriamente la secreción de TSH; y viceversa, cuando la secreción de T4 y T3 aumenta, la secreción de TSH disminuye. Por este motivo, en los análisis de sangre que normalmente se realizan para estudiar la función tiroidea, el aumento de TSH sugiere que la función del tiroides está disminuida. La glándula tiroides, por su tamaño y ubicación, puede explorarse por palpación. Cuando la función tiroidea está patológicamente deprimida, aparece hipotiroidismo, y cuando la función tiroidea está patológicamente incrementada, hipertiroidismo1.
Hipotiroidismo
El hipotiroidismo es la alteración de la función tiroidea más frecuente en los niños. La causa más común, en áreas no deficitarias de yodo, es la tiroiditis de Hashimoto. La incidencia es mayor en el sexo femenino2-4.
Se trata de una inflamación crónica del tiroides por mecanismos autoinmunes. Se produce un aumento de tamaño del tiroides (bocio) y fallo gradual de la función tiroidea debido a la destrucción de las células por autoinmunidad. La mayoría de los pacientes presentan niveles elevados de anticuerpos frente a uno o varios antígenos tiroideos (tiroglobulina, peroxidasa tiroidea o receptor de TSH), infiltración difusa linfocitaria y destrucción folicular2.
La causa de la tiroiditis de Hashimoto es una combinación de exposición a factores ambientales o exógenos (infecciones, estrés) como desencadenantes, así como factores genéticos (historia familiar positiva, mayor predisposición con HLA DR4, DR5, DR3, B8) y constitucionales (edad, sexo). La incidencia de la enfermedad tiroidea autoinmune es proporcional a la cantidad de yodo contenido en la dieta. El exceso de yodo origina una antigenicidad aumentada de los antígenos yodados y un aumento de la incidencia de tiroiditis autoinmune.
Clínica
Si nos encontramos en fase hipertiroidea por destrucción máxima de los tirocitos, con salida al torrente sanguíneo de gran concentración de hormonas tiroideas, la sintomatología será propia de hipertiroidismo (Tabla 1)4,5.

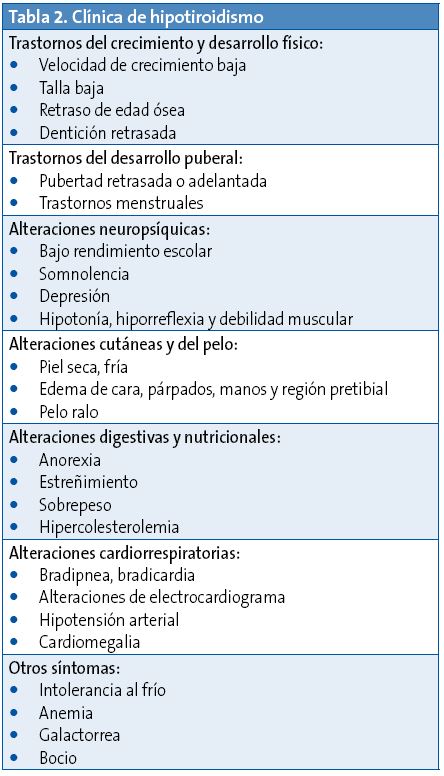
Si la cantidad de células tiroideas ha disminuido el número, con producción de hormonas tiroideas insuficiente, la clínica será de hipotiroidismo (Tabla 2)6.
Diagnóstico
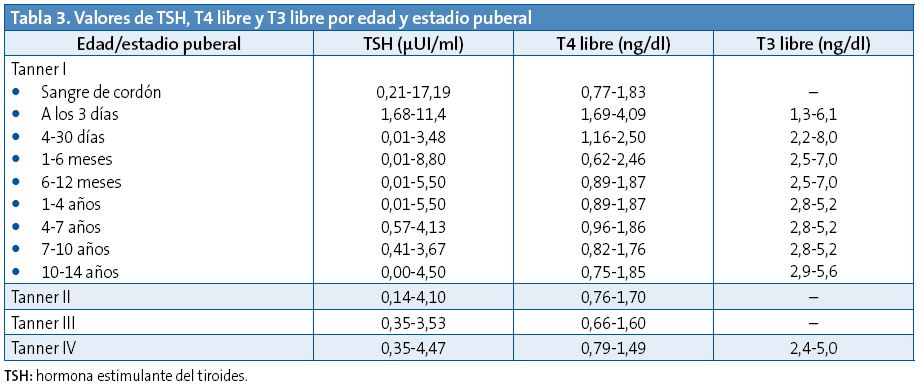
Los hallazgos en la analítica de perfil tiroideo dependerán de la fase en la que se encuentre7. En la fase hipertiroidea, lo habitual es encontrar la TSH normal o disminuida con T4, T3 o ambas elevadas. En la fase hipotiroidea, la TSH esta elevada con T4 y T3 normales (en este caso estaríamos ante un hipotiroidismo subclínico) o TSH elevada con T4 y T3 disminuidas (hipotiroidismo). Los valores normales de TSH, T4 libre y T3 libre varían con la edad (Tabla 3).
Elevaciones de TSH moderadas, entre 6 y 10 µUI/ml, en un 70% de los casos muestran niveles normales al repetir la determinación8.
Aproximadamente un 85-90% de los paciente con tiroiditis de Hashimoto tienen anticuerpos antiperoxidasa (anti-TPO) y un 30-50% tienen anticuerpos antitiroglobulina (anti-TG) positivos8.
Las imágenes de ecografía tiroidea muestran hipoecogenicidad heterogénea con micronódulos en relación con la infiltración linfocitaria, asociada en ocasiones a aumento de tamaño de la glándula.
Menos frecuente es la necesidad de gammagrafía tiroidea, en la que se observa afectación difusa pero irregular.
Puede ser necesario realizar radiografía de muñeca para determinar la maduración ósea que suele encontrarse retrasada en los casos de hipotiroidismo.
Tratamiento
El tratamiento de elección es la sustitución con levotiroxina. El objetivo del tratamiento es restaurar la normalidad de la función tiroidea y con ello el normal crecimiento y desarrollo del niño. Hay controversias acerca del tratamiento del hipotiroidismo subclínico en niños con elevación de TSH entre 6 y 10 µUI/ml. En general, hay consenso acerca de iniciar tratamiento con niveles de TSH superiores a 10 µUI/ml3,9,10.
Es necesario individualizar la dosis de levotiroxina (1-2 µg/kg/día). La medicación debe tomarse en ayunas, unos 30 minutos antes de la toma de alimento, para no interferir en la absorción.
Se deben realizar controles analíticos de TSH y T4 libre, manteniendo los niveles de T4 libre en la mitad superior del rango normal y la TSH entre 0,5 y 2 µUI/ml. Inicialmente, los controles se realizaran a las 2-4 semanas de iniciar el tratamiento y, tras la estabilización, cada 4-6 meses. Los cambios de dosis se suelen hacer aumentado o disminuyendo la levotiroxina 12,5 µg/día. Tras las modificaciones del tratamiento, es conveniente repetir la determinación de la función tiroidea en cuatro semanas.
En la tiroiditis de Hashimoto, el hipotiroidismo no siempre es permanente. Muchos niños tratados durante muchos años mantienen la función tiroidea una vez suspendido el tratamiento8,11.
Una vez comenzado el tratamiento, lo recomendable es continuar hasta finalizar el crecimiento y el desarrollo puberal. Al mes de suspender la medicación, se determinan los niveles de T4 libre y TSH para valorar la permanencia del hipotiroidismo.
Seguimiento y papel especial del pediatra de Atención Primaria
El pediatra de Atención Primaria (AP) tiene el papel fundamental de detectar signos de hipotiroidismo o alteraciones de la velocidad de crecimiento, de la maduración, aparición de bocio, etc., que puedan ser sugestivos de una posible alteración de la función tiroidea.
Una vez iniciado el tratamiento es necesario valorar situaciones de sobredosificación. Los niños con suturas y fontanela abiertas pueden desarrollar craneosinostosis por maduración ósea aumentada y los niños mayores pueden experimentar cambios negativos de la conducta o mal rendimiento escolar, además de los síntomas propios del hipertiroidismo.
Se necesita un seguimiento clínico conjunto entre el pediatra endocrinólogo y el de AP, vigilando la velocidad de crecimiento, la maduración ósea, la curva de peso y el IMC.
Los controles de las hormonas tiroideas pueden realizarse también fuera del ámbito hospitalario una vez se hayan estabilizado los niveles, facilitando el mejor control de los pacientes y evitando mayores desplazamientos.
Es importante incidir en las consultas programadas al centro de salud en el cumplimiento de la medicación con el objetivo de un desarrollo correcto y normal del niño.
CONFLICTO DE INTERESES
Las autoras declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: AP: Atención Primaria • DE: desviación estándar • IMC: índice de masa corporal • Pn: percentil n • TSH: hormona estimulante del tiroides • VN: valores normales.
BIBLIOGRAFÍA
- Ares Segura S, Quero Jiménez J, Morreale de Escobar G. Enfermedades frecuentes del tiroides en la infancia. Rev Pediatr Aten Primaria. 2009;11 (supl 16):s173-s204.
- Davies T. Pathogenesis of Hashimoto’s thyroiditis (chronic autoimmune thyroiditis). UpToDate, Sep 21, 2012. Uptodate Waltham, Massachusetts [en línea]. Disponible en www.uptodate.com
- LaFranchi S. Acquired hypothyroidism in childhood and adolescence. UpToDate, Jun 12, 2013. Uptodate Waltham, Massachusetts [en línea]. Disponible en www.uptodate.com/
- Mayayo Dehesa E. Hipotiroidismo y bocio. Protoc Diagn Ter Pediatr. 2011:1:150-65.
- Iglesias Fernández C, Rodríguez Arnao MD. Hipertiroidismo. Protoc Diagn Ter Pediatr. 2011:1:129-40.
- Argente J, Soriano L. Manual de endocrinología pediátrica. Madrid: Ergon; 2010.
- Lazar L, Frumkin RB, Battat E. Natural History of thyroid function test over 5 years in a large pediatric cohort. J Clin Endocrinol Metab. 2009;94:1678-82.
- Zois C, Stavrou I, Svarna E. Natural course of autoinmune thyroiditis after elimination of iodine deficiency in northwestern Greece. Thyroid. 2006;16:289-93.
- Gharib H, Tuttle RM, Baskin HJ. Subclinical thyroid dysfunction: a joint statement on management from the American Association of Clinical Endocrinologists. The American Association and the Endocrine Society. J Clin Endocrinol Metab. 2005;90:581-5.
- Villar HC, Saconato H, Valente O, Atallah AN. Thyroid hormone replacement for subclinical hypothyroidism. Cochrane Database Syst Rev. 2007;92:1715.
- Sklar CA, Qazi R, David R. Juvenile autoimmune thyroiditis. Hormonal status at presentation and after long-term follow-up. Am J Dis Child. 1986;140:877-80.





