Lupus eritematoso sistémico. A propósito de un caso clínico con presentación cutánea
Mariano Vicente Cuevasa, S Olmedo Sanlaureanoa, Ana Jiménez Moyab
aUnidad de Gestión de Pediatría. Hospital Comarcal de Algeciras. Algeciras. Cádiz. España.
bGrupo SEN34-36/ACUNA. Sociedad Española de Neonatología. Servicio de Pediatría. Hospital Punta Europa. Algeciras. Cádiz. España.
Correspondencia: M Vicente. Correo electrónico: mariano.vicente2@gmail.com
Cómo citar este artículo: Vicente Cuevas M, Olmedo Sanlaureano S, Jiménez Moya A. Lupus eritematoso sistémico. A propósito de un caso clínico con presentación cutánea. Rev Pediatr Aten Primaria. 2013;15:55.e5-e9.
Publicado en Internet: 04-03-2013 - Número de visitas: 54797
Resumen
El lupus eritematoso sistémico pediátrico es una enfermedad autoinmunitaria crónica multisistémica con manifestaciones clínicas complejas. Presentación clínica de carácter cíclico. Los síntomas iniciales son inespecíficos. Afecta a múltiples órganos con síntomas específicos según su localización. Su manifestación cutánea puede presentarse junto con la manifestación sistémica o no. Es el gran imitador que puede simular otras enfermedades. La naturaleza heterogénea del lupus hace que sea un reto médico diagnóstico. Debido a que no existe un síntoma o hallazgo exclusivo para hacer el diagnóstico de la enfermedad, la American College of Rheumatology ha establecido unos criterios para su evaluación ante la sospecha de lupus. Su tratamiento depende de las manifestaciones clínicas, de la presencia/ausencia de afectación de órganos vitales y su abordaje debe ser multidisciplinar. Su supervivencia ha mejorado en la última década gracias a su diagnóstico y tratamiento precoz. Sin embargo, su pronóstico continúa siendo grave. Presentamos el caso clínico de una niña de diez años, diagnosticada de esta enfermedad.
Palabras clave
● Lupus eritematoso sistémicoCASO CLÍNICO
Niña de diez años, previamente sana, que inicia, dos meses antes de su ingreso, lesiones en el cuero cabelludo, posteriormente en la nariz, luego en la cara y después en la boca. Es valorada por el dermatólogo, el odontólogo y el otorrinolaringólogo; se realiza tratamiento por sospecha de impétigo. No se observa mejoría; en las dos semanas siguientes, presenta lesiones eritematosas en los dedos de las manos y se diagnostica de viriasis. Sigue sin presentar mejoría, se observan también dichas lesiones en los dedos de ambos pies, asociando abdominalgias y vómitos ocasionales. Siempre afebril, la madre refiere observar “caída del cabello”, sin otros signos clínicos asociados. Antecedentes personales sin interés. Antecedentes familiares: padre diagnosticado de colon irritable, sin casos reumatológicos ni clínica similar a la de la niña; una prima hermana materna diagnosticada hace un año de púrpura de Schonlein-Henoch.
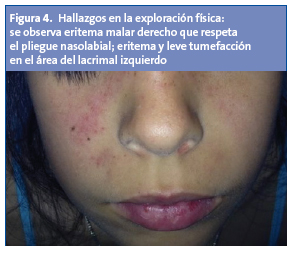
Cuando ingresa en el hospital está febril (38 °C), con buen aspecto general. En la exploración (Figs. 1 a 4) física se observa eritema malar derecho que respeta el pliegue nasolabial; eritema y leve tumefacción en el área del lacrimal izquierdo.
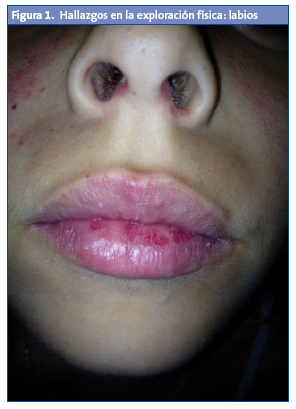
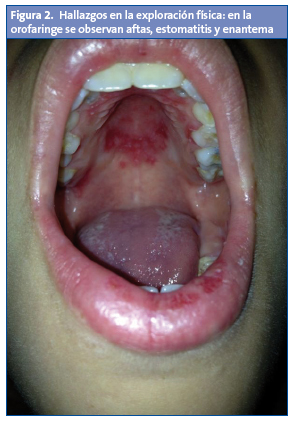
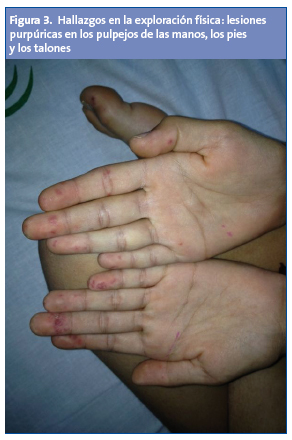
Lesiones purpúricas en los pulpejos de las manos, en los pies y en los talones. Presenta en la orofaringe aftas, estomatitis y enantema. No tiene adenopatías. Las exploraciones osteoarticular y neurológica, y la auscultación cardiopulmonar, fueron normales.
Estudios complementarios solicitados: en el hemograma, Hb 10,6 g/dl, leucocitos 3500/µl con fórmula normal, plaquetas 126 000/ µl (un mes antes solo destacar 4400 leucocitos/ µl). Frotis sanguíneo sin alteraciones morfológicas. Velocidad de sedimentación 44 mm/hora. Reactantes fase aguda: proteína C reactiva 0,18 mg/dl, procalcitonina 0,06 ng/ml. Estudio de coagulación, pruebas reumáticas y proteinograma normales. Inmunoglobulinas con IgG 1830 mg/dl e IgA 271 mg/dl. Complementos C3 23,7 mg/dl y C4 4,2 mg/dl. Autoinmunidad: anticuerpos antinucleares (ANA) + 1/1280, anti-SM positivo, anti-ADN fuertemente positivo. Sistemático de orina 150-250 eritrocitos/campo. Serologías bacteriana a Mycoplasma, parasitaria a toxoplasma y vírica a virus de Epstein-Barr, parvovirus B19, adenovirus, echovirus y coxsakie negativas. Destacar una IgM a citomegalovirus positiva. Hemocultivo y frotis faríngeo, bucal, conjuntiva y punción púrpura, negativos. Radiografía de tórax y ecografía abdominal, sin hallazgos patológicos.
Con la clínica y los datos complementarios referidos, ante la sospecha de lupus eritematoso sistémico (LES), se solicitan anticuerpos antifosfolípidos (AAF), antilúpicos positivos y anticardiolipina positiva (IgG, IgM), una ecocardiografía (función y estructura cardiacas normales) y opinión dermatológica.
Al cumplir más de cuatro de los criterios de la Asociación Americana de Reumatología, se confirma el diagnóstico de LES y se solicita la valoración nefrológica y reumatológica. Se pauta tratamiento con medidas generales, antipalúdicos (hidroxicloroquina) y corticoides (prednisona) orales, manteniéndose revisiones correspondientes en su seguimiento multidisciplinar.
DISCUSIÓN
El LES pediátrico (LESp) es una enfermedad autoinmunitaria crónica multisistémica compleja; más frecuente en el sexo femenino. Su diagnóstico no es común antes de los diez años de edad y la edad promedio de presentación es 12 años. La evolución y su pronóstico son variables; en la última década, el pronóstico ha mejorado, aunque las formas del LESp son mas graves que las de la población adulta1-3.
Es una enfermedad de comienzo lento y su expresión clínica es de carácter cíclico. Los síntomas iniciales son inespecíficos. Afecta a múltiples órganos con síntomas específicos según su localización: cutáneo-mucosos, articulares, hematológicos, respiratorios, cardiológicos, neuropsiquiátricos, renales, digestivos y endocrinos. Es el gran imitador que puede simular otras enfermedades4,5. Entre sus manifestaciones cabe destacar:
- Manifestaciones mucocutáneas (75-90%): exantema malar (22-74%), fotosensibilidad (16-50%), lupus discoide (5-19%), eritema palmar y/o plantar, eritema generalizado, urticaria, úlceras orales (26-48%) y nasales, livedo reticularis, púrpura, alopecia (7-48%), paniculitis, vasculitis (10-52%), fenómeno de Raynaud (20-74%)6.
- Manifestaciones musculoesqueléticas: artralgias, artritis (>75%), rigidez articular matutina, mialgias (20-30%), miositis (aumento de creatinfosfocinasa). Complicaciones secundarias al tratamiento (osteoporosis, fracturas, necrosis avascular, retraso del crecimiento). La afectación articular es simétrica, dolorosa, migratoria, no deformante, afecta a grandes y pequeñas articulaciones.
- Manifestaciones renales: primera manifestación en el 60-80% y determina su pronóstico7. Las manifestaciones clínicas no se correlacionan con los hallazgos histológicos, por ello, la biopsia renal puede ser necesaria para establecer un diagnóstico preciso, valorar su pronóstico y decidir el tratamiento específico. En 1982, la Organización Mundial de la Salud clasificó la nefritis lúpica en seis categorías, basándose en los hallazgos histológicos8. Clínicamente, puede manifestarse desde alteraciones aisladas del sistemático orina (microhematuria, cilindruria, proteinuria), hasta nefritis, nefrosis, insuficiencia renal e hipertensión arterial (renal, vasculitis, corticoides, arteriosclerosis).
- Manifestaciones pulmonares: presentes en el 5-77% de los pacientes. Primarias: alteración de la función respiratoria, pleuritis –más frecuente–, neumonía, neumopatía intersticial, neumotórax, hemorragia pulmonar, hipertensión pulmonar; secundarias: infección, toxicidad por fármacos.
- Manifestaciones cardiacas: pericarditis (la más común), miocarditis, enfermedad valvular y enfermedad coronaria (arteritis coronaria, aterosclerosis, hipercoagulabilidad).
- Manifestaciones hematológicas: hasta el 39% desarrolla alteraciones hematológicas. La trombocitopenia autoinmunitaria es la manifestación inicial en el 15% de los casos pediátricos, aunque puede preceder en varios años a la aparición de LES. Entre el 20 y el 30% de los niños con púrpura trombocitopénica idiopática y ANA positivos en suero desarrollarán posteriormente LES. En el 27-52% se observa leucopenia, principalmente debido a la disminución del número de linfocitos totales. La granulocitopenia también es común. Anemia por enfermedad crónica o hemolítica autoinmune. Puede presentarse como pancitopenia. Las alteraciones en la coagulación son hallazgos frecuentes. En el 75% de los pacientes con LESp se detectan AAF. Los pacientes pediátricos con LES y AAF, específicamente el anticoagulante lúpico, corren riesgo de desarrollar fenómenos tromboembólicos. Se debe considerar la anticoagulación de por vida después del primer episodio tromboembólico1-4.
- Manifestaciones neuropsiquiátricas: afectación del sistema nervioso central (SNC) en el 75-80% durante el primer año tras el diagnóstico de LESp. Las manifestaciones varían desde una disfunción del SNC con parálisis y convulsiones, hasta síntomas más leves o focales como cefalea o pérdida de la memoria. La presencia de AAF se asocia a trombosis y accidente cerebrovascular. Otras manifestaciones neuropsiquiátricas: psicosis, trastornos emocionales, deterioro del rendimiento escolar, parálisis de los nervios craneales, parálisis de los nervios periféricos, síndrome de Guillain-Barré, enfermedad desmielizante, corea y ataxia cerebelar.
- Manifestaciones digestivas: hemorragia, enteropatía pierde proteínas, pancreatitis, hepatomegalia, esplenomegalia y abdominalgia.
- Manifestaciones endocrinas: hipotiroidismo, hipertiroidismo y pubertad retrasada secundaria al tratamiento.
La naturaleza heterogénea del lupus hace que su diagnóstico sea un reto médico. Debido a que no existe un síntoma o hallazgo exclusivo para hacer el diagnóstico, la American College of Rheumatology ha establecido criterios clínicos para su evaluación ante la sospecha de lupus; elaborados inicialmente en 1982 y actualizados en 1997, combinan 11 criterios (clínicos y de laboratorio) y permiten establecer el diagnóstico de LES cuando cuatro o más criterios están presentes9.
Su tratamiento y seguimiento es multidisciplinar, dependiendo de las manifestaciones clínicas y de la presencia o ausencia de afectación de órganos vitales. El objetivo del tratamiento es controlar los síntomas y signos clínicos, como prevenir sus complicaciones. No es solamente farmacológico (antiinflamatorios no esteroideos, antipalúdicos, corticoides, inmunosupresores, vitamina D, calcio), otras medidas también son importantes, como la educación sobre la enfermedad al paciente y su familia, la cumplimentación del tratamiento, la protección solar, el tratamiento y prevención de las infecciones y de los factores de riesgo cardiovascular1,4,10.
La supervivencia ha mejorado en la última década gracias a su diagnóstico y tratamiento precoz. Sin embargo, su pronóstico continua siendo grave, acentuándose si presenta afectación renal, afectación neurológica, hipertensión arterial, edad precoz al diagnóstico, no cumplimentación del tratamiento y antecedentes raciales/étnicos1,2.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: AAF: anticuerpos antifosfolípidos • ANA: anticuerpos antinucleares • LES: lupus eritematoso diseminado • LESp: lupus eritematoso diseminado pediátrico • SNC: sistema nervioso central.
BIBLIOGRAFÍA
- Stichwch D, Pascual V. Lupus esritematoso sistémico pediátrico. An Pediatr (Barc). 2005;63:321-9.
- Klein-Gitelman M, Reiff A, Silverman ED. Systemic lupus erythematosus in childhood. Rheum Dis Clin North Am. 2002;28:561-77.
- Susanne M, Benseler MD, Silverman ED. Systemic lupus erythematosus. Pediatr Clin North Am. 2005:52:443-67.
- Jennifer E, Weiss MD. Pediatric Siystemic Lupus Erythematosus: More Than a Positive Antinuclear Antibody. Pediatr Rev. 2012;33:62-3.
- Iqbal S, Sher MR, Good RA, Cawkwell GD. Diversity in presenting manifestations of systemic lupus erythematosus in children. J Pediatr. 1999;135:500-5.
- Wananukul S, Watana D, Pongprasit P. Cutaneous manifestations of childhood systemic lupus erythematosus. Pediatr Dermatol. 1998;15:342-6.
- Bogdanovic R, Nikolic V, Pasic S, Dimitrijevic J, Lipkovska-Markovic J, Eric-Marinkovic J, et al. Lupus nephritis in childhood: A review of 53 patients followed at a single center. Pediatr Nephrol. 2004;19:36-44.
- Tan EM, Cohen AS, Fries JF, Masi AT, McShane DJ, Rothfield NF, et al. The 1982 revised criteria for the classification of systemic lupus erythematosus. Arthritis Rheum. 1982;25:1271-77.
- Hochberg MC. Updating the American College of Rheumatology revised criteria for the classification of systemic lupus erythematosus. Arthritis Rheum. 1997;40:1725.
- Remesal Camba A, Merino Muñoz R, García-Consuegra Molina J. Enfermedades reumatológicas autoinmunes. Lupus Eritematoso Sistémico. En: Guerrero Fernández J (ed.). Manual de Diagnóstico y Terapéutica en Pediatría, 5.ª ed. Madrid: Publimed; 2009. p. 1373-6.






