Vol. 11 - Num. 42
Notas clínicas
Lupus neonatal, a propósito de un caso
M.ª Carmen Cubero Sobradosa, O Martín Gordob, David Agüero Orgazb
aPediatra. CS Orcasitas. Madrid. España.
bMédico de Familia. CS Orcasitas. Madrid. España.
Correspondencia: MC Cubero. Correo electrónico: kr_qb@hotmail.com
Cómo citar este artículo: Cubero Sobrados MC, Martín Gordo O, Agüero Orgaz D. Lupus neonatal, a propósito de un caso. Rev Pediatr Aten Primaria. 2009;11:275-5.
Publicado en Internet: 30-06-2009 - Número de visitas: 17164
Resumen
El lupus neonatal es una enfermedad de origen autoinmune causada por anticuerpos transplacentarios de tipo La y Ro, que se dirigen y afectan directamente al recién nacido, causando un amplio abanico clínico. Se presenta el caso de un niño de 1 mes de edad con hallazgos clínicos e histológicos característicos del lupus neonatal.
Palabras clave
● Autoinmunidad ● Lupus vulgar ● Recién nacidoIntroducción
El lupus neonatal es una enfermedad autoinmune y sistémica, poco común en el recién nacido1,2. Se debe al paso transplacentario de autoanticuerpos maternos anti-Ro/SSA, anti-La/SSB y/o anti-U1/RNP3. Su incidencia varía de 1/10.000-20.000 recién nacidos vivos con predominio en el sexo femenino4.
Se manifiesta con síntomas cutáneos, en un 50% de forma exclusiva y en un 10% asociado a manifestaciones cardíacas5, presentando en mayor proporción un bloqueo auriculoventricular completo.
Otro 50% de casos se presentan solo con manifestaciones cardíacas6. La presentación cutánea puede adoptar diversas formas7: placas eritematodescamativas, púrpuras, eritema periocular, lesiones vitiligoideas y otras parecidas a las del eritema exudativo multiforme.
El diagnóstico requiere un alto índice de sospecha8, y es importante tanto para los niños como para las madres ya que, en estas, puede evolucionar a una enfermedad del tejido conectivo hasta en un 50% de casos y con frecuencia están asintomáticas en el momento del diagnóstico en el neonato.
Caso clínico
Lactante de 46 días de edad, fruto de un embarazo a término, de peso adecuado para su edad gestacional. Embarazo de riesgo y controlado por antecedente de lupus eritematoso sistémico (LES) materno en tratamiento con cloroquina, siendo negativos los marcadores maternos para LES en el momento de la concepción; exámenes de rutina normales.
El lactante consulta en las urgencias de un hospital por vómitos en dos ocasiones, mientras estaba con lactancia mixta, al 41.º día de vida consulta de nuevo por este motivo, realizándose una analítica en la que presentó 9.220 leucocitos con 11,9% de eosinófilos, hemograma, sedimento de orina y urocultivo negativos. Ante la presencia de eosinofilia en la analítica y con clínica de vómitos se le diagnostica intolerancia a proteínas de leche de vaca, por lo que se es remitido al especialista de Alergología. Con 46 días de vida el paciente acude a consulta con máculas anulares, policíclicas, localizadas en cabeza y zona anterior del tronco y pubis (figuras 1 y 2). Ante la duda diagnóstica de afectación lúpica o bien posible reacción adversa medicamentosa por cloroquina, tratamiento para el LES materno, es remitido al hospital de referencia donde se le cita para biopsia de las lesiones y analítica.
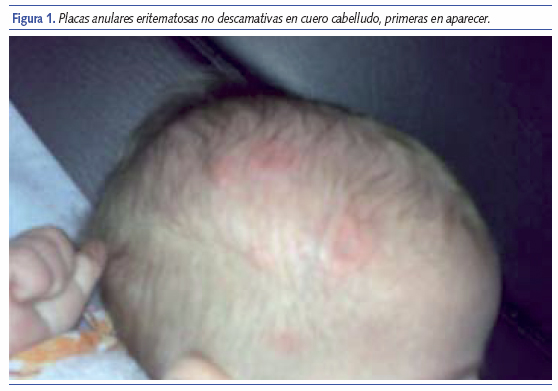
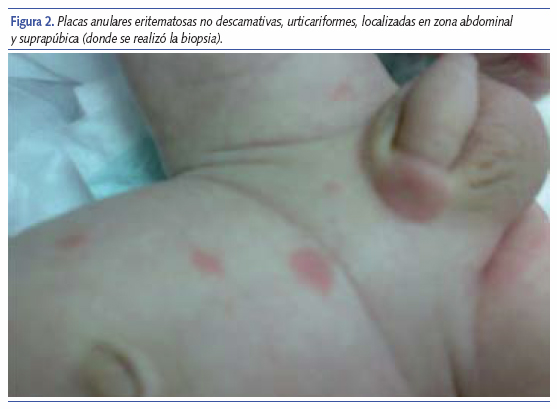
La biopsia realizada en región suprapúbica, junto con los resultados analíticos de anticuerpos anti-La y anti-Ro positivos confirman el diagnóstico en nuestro caso.
El ECG fue normal, descartándose la afectación cardíaca.
El hemograma presentaba una anemia de tipo ferropénica, y en la fórmula leucocitaria destacaba una neutropenia.
Al momento del diagnóstico se le indicó al paciente fotoprotección; metilprednisolona oral, con protección gástrica por el antecedente de vómitos; y sulfato ferroso para corregir su anemia.
A los 2 meses y medio de vida las lesiones habían remitido, suspendiéndose el tratamiento corticoideo a los 3 meses y medio.
A los 5 meses se habían negativizado los anticuerpos lúpicos maternos en el niño y había desaparecido la neutropenia, persistiendo la anemia.
Discusión
Este caso pone de manifiesto la importancia del diagnóstico diferencial de las patologías dermatológicas del recién nacido; desde enfermedades eritematodescamativas como psoriasis, dermatitis seborreicas o tiñas; otras inflamatorias como eritema multiforme, eritema medicamentoso, reacciones alérgicas cutáneas; e incluso infecciones congénitas como sífilis, rubéola y citomegalovirus. Destacando asimismo la importancia de una correcta anamnesis que incluya antecedentes familiares y personales en el período neonatal.
Las pruebas complementarias deben incluir análisis generales, pruebas inmunológicas y electrocardiograma, prueba fundamental dada la gravedad del diagnóstico de bloqueos cardíacos5. La biopsia cutánea no es un examen de rutina, aunque en nuestro caso se hizo. Dentro del análisis inmunológico cabe destacar la importancia de los anticuerpos anti-Ro3, puesto que confirman el diagnóstico, están presentes en el 95%, mientras que los anti-La son positivos en un 60 a 85% de los casos y los anti-U1/RNP en el 15%.
Aunque su etiopatogenia no está del todo clara, se considera que es el paso de anticuerpos anti-Ro del tipo IgG maternos, vía transplacentaria, la causa fundamental. El papel de los otros anticuerpos está aún poco definido; se valora asimismo la influencia de factores ambientales e incluso genéticos.
Es posible que en nuestro caso hayan influido factores ambientales como la radiación ultravioleta B asociada a una droga fotosensibilizante que tomaba la madre favoreciendo la mayor profusión de lesiones en la cabeza.
La presentación cutánea7 es de buen pronóstico y generalmente se resuelve alrededor del año de vida. No suele dejar secuelas, aunque en algún caso evoluciona hacia la atrofia cutánea.
Bibliografía
- Zegpi E, León L, Saavedra T. Lupus neonatal: a propósito de un caso. Dermatol Pediatr Lat. 2004;2:144-7.
- Anaya A, Sierra M, Correa L. Lupus neonatal: presentación de un caso. Rev Asoc Col Dermatol. 2007;15:290-2.
- Rosiles Sánchez G, Hernández Bautista V, Correa Bautista Y, Almendarez Flores C, Berrón Pérez R. Anticuerpos anti SSA/Ro y SSB/La en el lupus neonatal. Reporte de un caso y revisión de la literatura. Rev Alerg Asma Inmunol Pediatr. 2000;9: 16-20.
- Elish D, Silverberg NB. Neonatal lupus erythematosus. Cutis. 2006;77:82-6.
- Requena C, Pardo J, Febrer I. Lupus eritematoso infantil. Actas Dermosifiliogr. 2004;95: 203-12.
- Peñate Y, Luján D, Rodríguez J, Hernández-Machín B, Montenegro T, Afonso JL, y cols. Lupus eritematoso neonatal: 4 casos y revisión clínica. Actas Dermosifiliogr. 2005;96:690-6.
- Aparicio G, García-Patos V, Castells A. Lupus eritematoso neonatal. Piel. 2002;17:353-9.
- León Muiños E, Monteagudo Sánchez B, Luaces González JE, García Santiago J. Lupus eritematoso neonatal. An Pediatr (Barc). 2008;69:185-6.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.





