Vol. 24 - Num. 95
Casos clínicos en Digestivo
¿Parótida crujiente?
Marta García Vegaa, Iván Carabaño Aguadoa, Elisa Aguirre Pascualb
aSección de Gastroenterología, Hepatología y Nutrición Pediátrica. Servicio de Pediatría. Hospital Universitario 12 de Octubre. Madrid. España.
bSección de Radiología Infantil. Servicio de Radiodiagnóstico. Hospital Universitario 12 de Octubre. Madrid. España.
Correspondencia: M García. Correo electrónico: mgarciavega6@gmail.com
Cómo citar este artículo: García Vega M, Carabaño Aguado I, Aguirre Pascual E. ¿Parótida crujiente? . Rev Pediatr Aten Primaria. 2022;24:e335-e337.
Publicado en Internet: 11-10-2022 - Número de visitas: 9674
Resumen
La neumoparótida consiste en la presencia de aire en la glándula parótida. Es una entidad rara que se origina secundariamente a un incremento importante de la presión intraoral. Puede ocurrir en relación con actividades cotidianas, como tocar instrumentos de viento, hinchar globos, procedimientos dentales o maniobras de Valsalva. Es una entidad rara, pero debe incluirse en el diagnóstico diferencial ante un aumento o inflamación de la glándula parótida. Para su diagnóstico son claves una anamnesis y un examen físico detallado. El manejo va a ser habitualmente conservador y el curso autolimitado, con tratamiento sintomático si es preciso (analgesia y antiinflamatorios). Se puede considerar el uso de antibióticos para evitar sobreinfecciones (neumoparotiditis). Los casos graves o recurrentes pueden precisar manejo quirúrgico mediante escisión de la glándula.
Palabras clave
● Aire ectópico ● Enfisema ● Gas ● ParótidaINTRODUCCIÓN
El término neumoparótida (también conocido como neumatocele o enfisema parotídeo) describe la presencia de gas en la glándula parótida1. Puede ser uni o bilateral. Se produce secundariamente al aumento de la presión intraoral. Este hecho facilita el paso secundario de aire retrógrado a través del conducto de Stenon y sus ramas2. También puede ser secundario a un sistema valvular incompetente en el conducto de Stenon3.
A la exploración se puede apreciar aumento uni o bilateral, con o sin dolor, crepitación por enfisema subcutáneo en hasta un 50% de los pacientes y salida de espuma por el conducto de Stenon al presionar la glándula. El diagnóstico se establece mediante una historia clínica compatible.
Aunque es una entidad poco prevalente y no está muy descrita en la literatura, merece la pena conocerla.
CASO CLÍNICO
Presentamos el caso de un varón de 9 años remitido a Urgencias desde Atención Primaria por presentar dolor y tumefacción en ambas regiones ángulo-mandibulares de unas horas de evolución. El cuadro empieza de forma súbita tras un esfuerzo inspiratorio. Afebril, sin otra sintomatología acompañante. No refiere infección ni traumatismo previo. No tiene antecedentes personales de interés y tiene el calendario vacunal actualizado para su edad.
A la exploración destaca el aumento de los tejidos blandos y la crepitación de ambas regiones parotídeas, con discreto eritema y dolor a la palpación.
Se realiza una radiografía (Fig. 1), donde se objetiva presencia de aire en ambas glándulas parótidas (compatible con neumoparótida bilateral), con extensión del enfisema subcutáneo a región laterocervical bilateral, sin signos de neumotórax ni neumomediastino. Las estructuras óseas no muestran alteraciones.
| Figura 1. Signos de neumoparótida bilateral con extensión del enfisema subcutáneo a región laterocervical bilateral |
|---|
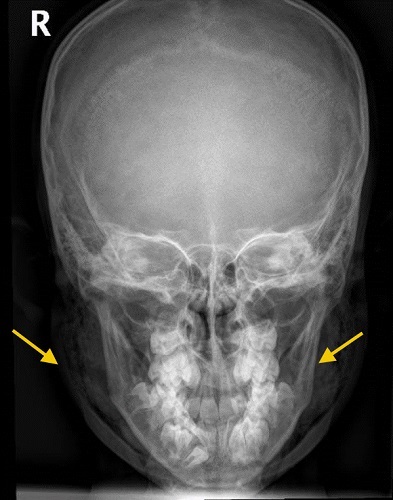 |

Se diagnostica de neumoparótida bilateral y se maneja de forma ambulatoria sin precisar tratamiento, con resolución de los síntomas en menos de 24 horas.
DISCUSIÓN
Las parótidas en el niño normalmente no son palpables y el hallazgo a la exploración de unas parótidas palpables debe alertar sobre la presencia de alguna enfermedad2.
Habitualmente, consiste en una inflamación leve, con ligero dolor y sin fiebre acompañante. En ocasiones puede haber crepitación en la glándula2.
Es una entidad rara. En una revisión reportan únicamente 54 casos en la literatura mundial entre 1987 y 2020, donde el 72% de los casos eran varones, con una edad media de 22 años4.
El primero en describir esta entidad fue Hyrtil, en 1865, definiéndola como la presencia de aire en la glándula parótida del conducto de Stenon. Posteriormente, se reconoció en 1915, cuando se produjo una extraña epidemia de paperas en la Legión extranjera francesa, al norte de África. Los soldados se autoinducían deliberadamente la afección soplando en una pequeña botella para evitar el servicio. Y es que posibles factores de riesgo para su aparición incluirían cualquier profesión o actividad recreativa que aumente la presión positiva oral, provocando un flujo de aire por los conductos parotídeos hacia la glándula parótida (músicos de instrumentos de viento, buceadores, etc.). También se han propuesto como factores de riesgo la hipertrofia del masetero, la obstrucción transitoria del conducto de Stenon por mucosidad, causas iatrogénicas (procedimiento dental, uso de CPAP, espirometría, etc.)4. Está descrita su asociación a pacientes adolescentes con problemas conductuales o psicológicos2 (Tabla 1).
| Tabla 1. Factores de riesgo para la aparición de neumoparótida |
|---|
|

Como posibles complicaciones, hasta un 20-50% de los casos puede presentar enfisema subcutáneo, y, en muy raras ocasiones, neumomediastino o neumotórax. La neumoparotiditis implica la infección secundaria, generalmente por comensales bacterianos orales. La tasa de recurrencias está en torno al 42%.
Aunque el diagnóstico puede realizarse mediante una historia clínica y un examen físico detallados, precisará de una prueba de imagen que lo apoye. Una radiografía o una ecografía mostrará gas dentro de la parótida (aire en el conducto de Stenon y sus ramas), siendo la TC o la sialografía por resonancia magnética más sensibles, aunque no imprescindibles para su diagnóstico.
Se debe realizar diagnóstico diferencial con otras causas de inflamación de la glándula parótida, (cuadros infecciosos, autoinmunes, enfermedades endocrinas, granulomatosas, efectos adversos de fármacos, trauma, obstrucción ductal, etc.), aunque la presencia de gas es muy orientativa5-7.
La mayoría de los casos son autolimitados, con resolución de la hinchazón en minutos-horas o a veces días. Su manejo es conservador con analgesia y antiinflamatorios, pudiéndose aplicar técnicas que estimulen la secreción parotídea, como masajes, compresas, sialogogos, etc. En ocasiones, también puede ser de ayuda la terapia conductual. Deberemos tratar de identificar cuál ha sido el factor desencadenante, con el fin de evitar recurrencias. Algunos autores abogan por el uso de antibióticos profilácticos. La cirugía es infrecuente y se reserva para los casos recurrentes/graves (neumomediastino, infección). Se trataría con resección glandular/parotidectomía parcial o ligadura del conducto de Stenon. Como alternativa a la cirugía, está descrito el uso de sialoendoscopia con irrigación de corticoesteroides, como técnica poco invasiva3.
CONFLICTO DE INTERESES
Los autores declaran no tener intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
CPAP: del inglés, continuous positive airway pressure (presión positiva continua en la vía aérea).
BIBLIOGRAFÍA
- Knipe H, Bell D. Pneumoparotid. En: Radiopaedia [en línea] [consultado el 26/09/2022]. Disponible en https://radiopaedia.org/articles/pneumoparotid?lang=us
- Almario Hernández AF, Trenchs Sainz de la Maza V, Sangorrin Iranzo A, Luaces Cubells C. Neumoparótida, a propósito de un caso. An Pediatr Barc 2014;81:e42-e43.
- Konstantinidis I, Chatziavramidis A, Constantinidis J. Conservative management of bilateral pneumoparotitis with sialendoscopy and steroid irrigation. En: BMJ Journals. 2014 [en línea] [consultado el 26/09/2022]. Disponible en https://casereports.bmj.com/content/2014/bcr-2013-201429
- Gazia F, Freni F, Galletti C. Pneumoparotid and Pneumoparotitis: A Literary Review. Int J Environ Res Public Health. 2020;17:3936.
- Barros M, Rodrigues I, Silva M, Cascais M, Sá A. Pneumoparotid: A diagnosis to consider. J Paediatr Child Health. 2022 23.
- Mukunda D, Jenkins O. A tuba player with air in the parotid gland. N Engl J Med. 2009;360:710.
- Aljeaid D, Mubarak A, Imarli Y, Alotaibi O. Pneumoparotid: A rare but well documented cause of parotid gland swelling. Egypt J Otolaryngol. 2020;36:46.





