Vol. 23 - Num. 89
Notas clínicas
Escabiosis en lactante: diagnóstico dermatoscópico y test de Müller
Javier Sánchez Bernala, Juan Monte Serranoa, Beatriz Aldea Manriqueb, Isabel Zárate Tejeroc
aServicio de Dermatología. Hospital General San Jorge. Huesca. España.
bServicio de Dermatología. Hospital Clínico Universitario Lozano Blesa. Zaragoza. España.
cPediatra. CS. Fuentes de Ebro. Zaragoza. España.
Cómo citar este artículo: Sánchez Bernal J, Monte Serrano J, Aldea Manrique B, Zárate Tejero I. Escabiosis en lactante: diagnóstico dermatoscópico y test de Müller. Rev Pediatr Aten Primaria. 2021;23:83-6.
Publicado en Internet: 30-03-2021 - Número de visitas: 27471
Resumen
La escabiosis o sarna es la infestación cutánea por el ácaro Sarcoptes scabiei var. hominis, cuyo diagnóstico generalmente es clínico, pudiendo confirmarse mediante el test de Müller o, de forma sencilla y fiable, mediante estudio dermatoscópico. Se presenta un caso representativo de escabiosis en lactante y los hallazgos dermatoscópicos patognomónicos en un lactante de 6 meses de edad. Con la sospecha de escabiosis se realizó estudio con dermatoscopia de luz polarizada, confirmando el diagnóstico al visualizar surcos acarinos y lesiones en ala delta. Además, se realizó el test de Müller, observando el ácaro en el examen directo al microscopio óptico tras raspado de piel lesionada. Con este caso se pretende recordar la clínica típica con las características distintivas de la escabiosis en lactantes, y los principales métodos que permiten confirmar el diagnóstico, con especial relevancia de la dermatoscópica como técnica sencilla e inocua.
Palabras clave
● Dermatoscopia ● EscabiosisINTRODUCCIÓN
La sarna o escabiosis es la infestación cutánea por el ácaro Sarcoptes scabiei var. hominis1. La principal forma de transmisión es por contacto humano cercano, pero se han descrito casos de transmisión indirecta por fómites, como ropa o sábanas, debido a su capacidad de supervivencia durante dos o tres días fuera de la piel humana2,3. Las hembras adultas (0,3-0,5 mm) excavan madrigueras en forma de túnel (1-10 mm) en las capas superficiales de la epidermis, dando lugar a las lesiones clínicas características3.
Generalmente se presenta en forma de pápulas eritematosas y surcos de predominio en espacios interdigitales, superficies de flexión de muñecas, pezones, axilas, ombligo y zona genital, con prurito intenso de predominio nocturno, aunque existen variantes3. Dentro de las distintas formas de presentación de la sarna se describe la forma infantil, siendo más prevalente en los niños menores de dos años. Clínicamente se caracteriza por presentar lesiones papulosas, vesiculopustulosas o nodulares, a menudo generalizadas, que afectan con frecuencia a zonas atípicas como cara, cuero cabelludo, palmas y plantas, infrecuentes en los pacientes adultos2,4,5. Además, el niño se muestra irritable por el prurito y la deprivación del sueño nocturno2, y es común la eczematización e impetiginización secundaria, pudiendo llegar a presentar adenopatías y fiebre2,6.
El diagnóstico diferencial de la sarna es amplio, e incluye una variedad de enfermedades cutáneas pruriginosas, como dermatitis atópica, dermatitis de contacto, urticaria pigmentosa, histiocitosis, foliculitis, dermatitis herpetiforme, prurigo nodular y picaduras de insectos y otros ácaros3,5.
Objetivo: presentar un caso representativo de escabiosis en lactante y los hallazgos dermatoscópicos patognomónicos de esta entidad.
CASO CLÍNICO
Paciente de seis meses de edad, con embarazo, parto y desarrollo normales, que presenta desde hace dos semanas lesiones cutáneas asociadas a irritabilidad y dificultad para conciliar el sueño. Como único antecedente de interés, su abuela presenta lesiones pruriginosas similares desde hace tres meses y su madre ha comenzado con prurito esta semana.
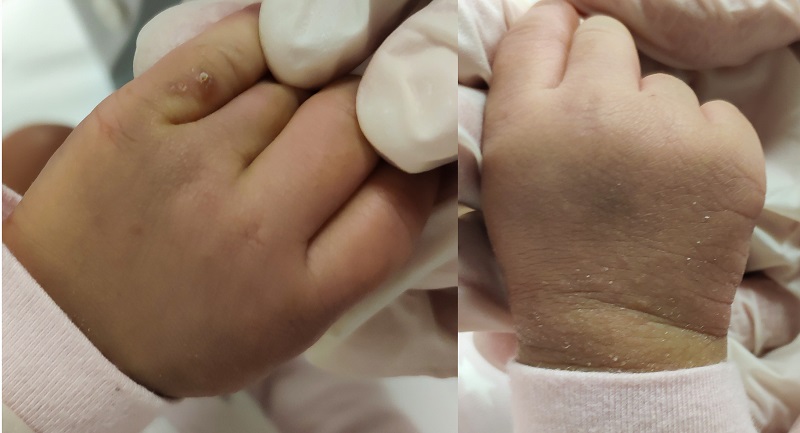
En la exploración física se observan múltiples pápulas y pústulas milimétricas, en cuero cabelludo, tronco y extremidades, con predominio en zona interdigital, palmas y dorso de manos (Fig. 1), antebrazos, tobillos y pies, asociadas a lesiones por escoriación.
| Figura 1. Imagen clínica. Pápulas eritematosas acompañadas de pústulas aisladas en dorso de ambas manos |
|---|
 |

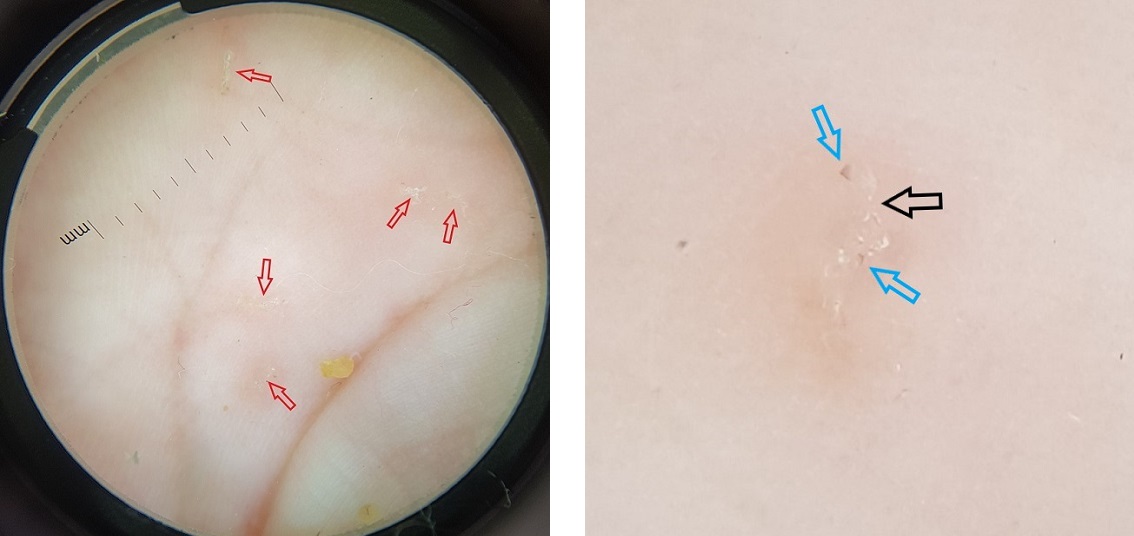
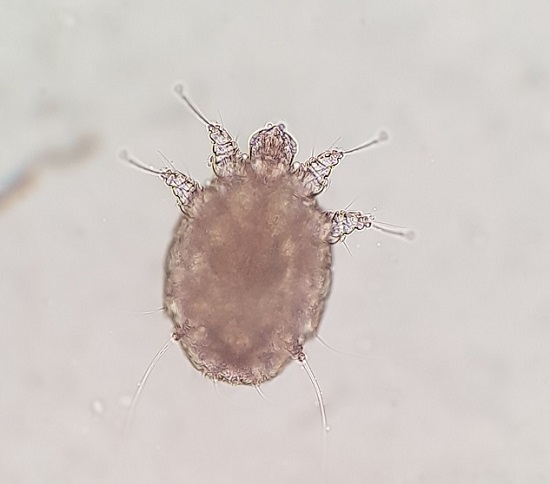
Con la sospecha de escabiosis, realizamos examen con dermatoscopia de luz polarizada (DLP), observando múltiples lesiones en forma de surco lineal curvado que finaliza en una estructura triangular marrón (Fig. 2). Además, realizamos raspado de piel (test de Müller) de las zonas donde observamos el triángulo marrón, y visión directa con microscopio óptico, visualizándose varios parásitos (Fig. 3), huevos y heces. Con el diagnóstico de escabiosis, pautamos tratamiento tanto a la paciente como a sus convivientes con permetrina en crema al 5%, repitiendo la aplicación a la semana, además de medidas de higiene, con resolución completa de las lesiones tras este.
| Figura 2. A. Dermatoscopia de luz polarizada. Múltiples lesiones en forma de surco blanquecino lineal ondulado que termina en una estructura triangular marrón (signo del ala delta) (flecha roja). B. Ampliación de una de las lesiones con dos surcos acarinos (flecha negra) y dos estructuras en ala delta (flecha azul) |
|---|
 |

| Figura 3. Visión directa de microscopía óptica (×200). Se aprecia el ácaro hembra de Sarcoptes scabiei, con un cuerpo ovoide provisto de 4 pares de patas apéndices |
|---|
 |

DISCUSIÓN
La escabiosis es una parasitosis cutánea muy contagiosa, por lo que el diagnóstico y tratamiento temprano de los sujetos infestados es esencial para evitar los brotes y su morbilidad asociada3,6. El diagnóstico suele ser clínico, pudiendo confirmarse mediante el test de Müller o DLP. En el primero, se obtiene material mediante el raspado con bisturí o aguja fina de piel superficial de una pápula o de un surco, que se deposita en un portaobjetos con una gota de aceite mineral, y se observa en microscopio óptico, siendo diagnóstico si se visualiza el ácaro, sus huevos o sus heces3,7. Este procedimiento es largo y en ocasiones complejo de realizar en pacientes pediátricos, por lo que en los últimos años ha sido sustituido por la confirmación mediante DLP1,3,5,8. Esta técnica es inocua, más rápida y sencilla, y presenta una sensibilidad y especificidad igual o superior1,5,8,9. En ella, es patognomónica la presencia de surcos lineales ondulados, que se corresponden con el surco acarino labrado al desplazarse el ácaro, y que terminan en una estructura triangular marrón, que corresponde con la parte anterior pigmentada de este, recibiendo esta estructura el nombre de “signo del ala delta con estela” 1,3,5,8. En las formas infantiles, a diferencia de los adultos, es frecuente la afectación de cara, cuero cabelludo, palmas y plantas2,5,6.
Es importante realizar un correcto tratamiento para evitar la persistencia o la recidiva de la enfermedad, así como la sobreinfección de las lesiones10. La permetrina tópica al 5% es el más efectivo, recomendándose dos aplicaciones por todo el cuerpo, desde el cuello hasta los pies, separadas por un intervalo de una semana2,10. También es el tratamiento de elección en neonatos y lactantes, ya que presenta un buen perfil de seguridad gracias a su mínima absorción percutánea, con la peculiaridad de que en menores de dos años se recomienda además la aplicación en cuero cabelludo2,6,7,10. Es fundamental insistir en el tratamiento simultáneo de todos los convivientes, incluidos los asintomáticos, y en el correcto manejo de los fómites, recomendándose cambiar y lavar a 60 °C todas las prendas de vestir y la ropa de cama o dejarlas en una bolsa cerrada durante 15 días, ya que los ácaros sobreviven entre tres y cuatro días fuera de la piel humana7,10.
CONCLUSIÓN
La sarna infantil a veces se presenta con una clínica atípica, pudiendo suponer un reto diagnóstico. La DLP ha demostrado ser el método de confirmación de la sarna más sencillo e inocuo, consumiendo menos tiempo que los métodos tradicionales de identificación de ácaros, y presentando una sensibilidad y especificidad igual o superior a estos. Además, la dermatoscopia ayuda a localizar los ácaros, lo que permite que las preparaciones tradicionales de sarna de aceite mineral sean dirigidas con precisión en caso de realizarlas.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
DLP: dermatoscopia de luz polarizada.
BIBLIOGRAFÍA
- Haliasos EC, Kerner M, Jaimes-López N, Rudnicka L, Zalaudek I, Malvehy J, et al. Dermoscopy for the pediatric dermatologist part I: dermoscopy of pediatric infectious and inflammatory skin lesions and hair disorders. Pediatr Dermatol. 2013;30:163-71.
- Sánchez-Largo Uceda ME, Sanz Robles H, García Romero D, Zarco C. Sarna neonatal. An Pediatr (Barc). 2007;66:538-44.
- Micali G, Lacarrubba F, Verzì AE, Chosidow O, Schwartz RA. Scabies: Advances in noninvasive diagnosis. PLoS Negl Trop Dis. 2016;10:e0004691.
- Paller AS. Scabies in infants and small children. Semin Dermatol. 1993;12:3-8.
- Neri I, Chessa MA, Virdi A, Patrizi A. Nodular scabies in infants: dermoscopic examination may avoid a diagnostic pitfall. J Eur Acad Dermatol Venereol. 2017;31:e530-e531.
- Hoffmann JC, Mößner R, Schön MP, Lippert U. Topical scabies therapy with permethrin is effective and well tolerated in infants younger than two months. J Dtsch Dermatol Ges. 2019;17:597-600.
- Dalmau Arias J, Vila A, Peramiquel L, Puig Sanz L. Escabiosis. Farm Prof. 2004;18:48-51.
- Lallas A, Apalla Z, Lazaridou E, Sotiriou E, Vakirlis E, Ioannides D. Scabies escaping detection until dermoscopy was applied. Dermatol Pract Concept. 2017;7:49-50.
- Walter B, Heukelbach J, Fengler G, Worth C, Hengge U, Feldmeier H. Comparison of dermoscopy, skin scraping, and the adhesive tape test for the diagnosis of scabies in a resource-poor setting. Arch Dermatol. 2011;147:468-73.
- Gómez-Zubiaur A, Spanoudi-Kitrimi I, Torrelo A. Diffuse erythema and acral hyperkeratosis in a newborn. Actas Dermosifiliogr. 2018;109:741-2.





