Vol. 19 - Num. 26
Talleres
Taller de anafilaxia y presentación del Manual de anafilaxia pediátrica (MAP)
Juan Carlos Juliá Benitoa, María Teresa Guerra Pérezb
aPediatra. CSI Alzira II. Valencia. España.
bPediatra. CS San Telmo-Jerez Sur. Cádiz. España.
Cómo citar este artículo: Juliá Benito JC, Guerra Pérez MT. Taller de anafilaxia y presentación del Manual de anafilaxia pediátrica (MAP). Rev Pediatr Aten Primaria. Supl. 2017;(26):93-100.
Publicado en Internet: 02-06-2017 - Número de visitas: 20155
DEFINICIÓN
La European Academy of Allergy and Clinical Immunology define la anafilaxia como “como una reacción grave de hipersensibilidad generalizada o sistémica, potencialmente mortal, caracterizada por el rápido desarrollo de obstrucción de la vía aérea o afectación de la circulación, generalmente acompañada de alteraciones de la piel y mucosas”. Aunque muchos autores optan por una definición más amplia y breve: “la anafilaxia es una reacción alérgica grave de instauración rápida y potencialmente mortal”.
En el último consenso internacional ICON sobre anafilaxia se hace mención concreta al término indicando, indicando que es preferible utilizar anafilaxia y no shock anafiláctico, pues no es necesario que este aparezca para diagnosticar anafilaxia. Igualmente se desaconsejan otros términos como reacción alérgica, reacción alérgica aguda, reacción alérgica mediada por IgE reacción anafilactoide, etc.
En el año 2009, una asociación entre diferentes sociedades científicas, pediátricas y de adultos, consiguen aunar esfuerzos y se publica la primera guía de actuación en anafilaxia, Guía Galaxia, recientemente revisada y disponible como Galaxia 2016.
Dadas las peculiaridades de la anafilaxia en Pediatría, el Grupo de Trabajo de Anafilaxia de la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica, ha elaborado un Manual de anafilaxia pediátrica (MAP) presentado recientemente, y que puede servir como un referente que permita a todos los profesionales sanitarios que tratan con niños disponer de referencias específicas para estos pacientes.
Con el fin de conseguir una definición clínicamente útil, se ha consensuado un conjunto de criterios que facilitan el diagnóstico de la anafilaxia y su manejo. Con estos criterios se consigue englobar a más del 95% de los casos de anafilaxia.
EPIDEMIOLOGÍA
Disponemos de pocos datos sobre la verdadera incidencia y prevalencia de la anafilaxia en la edad pediátrica y también en la población general.
La prevalencia de la anafilaxia está en el 0,05-2% de la población, que parece estar incrementándose en los últimos años, con un aumento en los ingresos hospitalarios por anafilaxia, sobre todo en niños menores de 3-4 años, adolescentes y adultos jóvenes.
La mortalidad por anafilaxia es poco frecuente, aunque dadas las dificultades en su reconocimiento es posible que no esté correctamente evaluada e incide principalmente en adolescentes y adultos jóvenes, sobre todo cuando la causa es alimentaria
ETIOLOGÍA
La alergia a alimentos es la causa más frecuente de anafilaxia en niños, por el contario, en adultos son los medicamentos y medios diagnósticos. Otras causas importantes en Pediatría son los fármacos y las picaduras de himenópteros (avispa, abeja). Sin embargo, la frecuencia relativa de cada uno puede cambiar según el área geográfica, la edad, y el diseño del estudio.
Recientemente se han publicado los datos pediátricos del registro europeo de anafilaxia (European Anaphylaxis Registry), donde se estudiaron casi 2000 niños atendidos por anafilaxia en distintos países europeos en un periodo de nueve años, y se concluye que los alimentos son la primera causa (66% de los casos), seguidos de los himenópteros (19%) y los medicamentos (5%).
Los alimentos implicados en la anafilaxia dependen de la zona geográfica donde nos encontremos y las diferencias culturales en cuanto a la edad de introducción de los alimentos. En nuestro país, la leche el primer alimento implicado en los niños de 0-2 años de vida, seguida del huevo, y en edades posteriores estos alimentos descienden aumentando el número de cuadros de anafilaxias desencadenadas por frutos secos legumbres y frutas. En EE. UU. es el cacahuete el alimento que más anafilaxia produce. En general, los alimentos son la causa más frecuente a cualquier edad pediátrica.
Las picaduras de himenópteros, segunda causa en frecuencia según este estudio, son más comunes en niños en edad escolar.
En relación a los fármacos, tercera causa, los más frecuentemente implicados son antibióticos β-lactámicos (amoxicilina) y los antiinflamatorios no esteroideos, siendo más frecuentes en adolescentes.
Respecto a los lugares de presentación, la mayoría de las reacciones se producen en casa, seguida de al aire libre, en restaurantes y colegios.
CLÍNICA
Las manifestaciones clínicas de la anafilaxia dependen de los órganos o sistemas afectados, por lo que son tan amplias que pueden dificultar su diagnóstico. Los signos y síntomas de anafilaxia aparecen en las dos primeras horas de la exposición al alérgeno, generalmente en los primeros 30 minutos en caso de alergia alimentaria y más precozmente en caso de medicamentos intravenosos o picaduras de himenópteros.
El prurito palmo-plantar, del cuero cabelludo y de los pabellones auriculares puede ser un signo incipiente de anafilaxia. Algunos pacientes refieren tener la sensación de “muerte inminente”.
Los síntomas pueden ocurrir en cualquier orden, aunque los cutáneos suelen ser los primeros en manifestarse y están presentes en la mayoría de los casos. Los síntomas respiratorios ocurren más frecuentemente en niños y los cardiovasculares predominan en adultos. Los síntomas gastrointestinales como náuseas, vómitos, dolor abdominal y diarrea pueden asociarse también a anafilaxia. Las manifestaciones neurológicas son mucho menos frecuentes.
En los lactantes, el diagnóstico clínico puede resultar todavía más difícil porque no pueden expresar muchos de los síntomas iniciales.
Aunque la anafilaxia en sí es un cuadro siempre grave y que requiere una actuación urgente, la actual guía Galaxia 2016 hace referencia a la evaluación de la gravedad de la reacción, diferenciando entre anafilaxias moderadas y graves.
Por el contrario, el MAP refiere que la anafilaxia es per se grave y que la gravedad de un episodio es impredecible; por lo tanto, siempre debe tratarse de modo agresivo y precoz.
Existen algunos cofactores que puede actuar como desencadenantes de una reacción anafiláctica: se ha descrito la actividad física (implicada en el 21,3% de los episodios), siendo más infrecuentes los medicamentos (5% del total, estando presentes hasta en el 9% de los adolescentes).
La recurrencia de los síntomas, tras haberse resuelto el episodio inicial anafiláctico, sin exposición adicional al agente causal, es denominada anafilaxia bifásica. Puede ocurrir entre 1 y 72 horas (habitualmente entre 8-10 horas) de la resolución del episodio, y se ha visto que es más frecuente cuando la administración de adrenalina ha sido tardía. Aunque clásicamente la frecuencia de anafilaxias bifásicas se establecía que podía llegar al 20%, estudios más recientes la sitúan alrededor del 4,6%.
DIAGNÓSTICO
El principal problema para el diagnóstico es el desconocimiento de la enfermedad y, por lo tanto, no pensar en ella como diagnóstico diferencial cuando nos encontramos con una clínica sugerente. El diagnóstico de anafilaxia es fundamentalmente clínico y debe realizarse de manera precoz, pues nos encontramos ante una enfermedad potencialmente fatal que requiere un tratamiento inmediato. La anamnesis y realizar una buena historia clínica es fundamental para la sospecha diagnóstica y la actuación rápida, aunque hay que tener en cuenta que puede tratarse de un primer episodio y no tener antecedentes de anafilaxia y/o alergia alimentaria.
Se han establecido unos criterios clínicos para facilitar el diagnóstico de anafilaxia (Tabla 1). Debemos sospechar anafilaxia cuando de forma aguda en minutos o pocas horas aparece un síndrome rápidamente progresivo que afecta a la piel y o mucosas y que se acompaña de un compromiso respiratorio y/o circulatorio (criterio 1).

Un 80% de las anafilaxias cursan con sintomatología cutánea y son diagnosticadas en base a este criterio. Existen un 20% que cursan sin sintomatología cutánea y son más difíciles de identificar.
Los otros criterios para diagnosticar anafilaxia serían la afectación de dos o más órganos o sistemas, tras la exposición a un alérgeno potencial (criterio 2) o ya conocido para el paciente (criterio 3).
Se reserva el término de shock anafiláctico para cuando existe afectación cardiovascular con hipotensión.
Existe una serie de circunstancias, que denominamos cofactores, ante las cuales la probabilidad de que la reacción alérgica se produzca aumenta, y que por ello debemos conocer e investigar ante una sospecha de reacción anafiláctica. Estos cofactores son: ejercicio, fiebre, algunos fármacos, estrés y estado premenstrual.
DIAGNÓSTICO DE LABORATORIO
Todas las guías y consensos coinciden en que las pruebas de laboratorio no son útiles para el diagnóstico de la anafilaxia en el momento de la presentación. La medición de los marcadores biológicos tarda unas horas y los resultados no están disponibles para valorar la urgencia. La determinación de estos marcadores no debe demorar la administración de adrenalina intramuscular antes la sospecha de anafilaxia.
En el laboratorio podremos medir la triptasa sérica, que es un mediador preformado que se encuentra principalmente en los mastocitos y en menor cantidad en los basófilos. Los niveles de triptasa sérica se elevan aproximadamente 90 minutos después del inicio de síntomas, permaneciendo elevados hasta tres horas; por lo tanto, es recomendable la extracción de un mínimo de tres muestras seriadas para conseguir una mayor sensibilidad y especificidad:
- Tras la sospecha diagnóstica.
- A las 2 horas del inicio de los síntomas.
- A las 24 horas (para conocer el valor basal del niño).
Se recogerá en tubo vacío o con coagulante, indicado para obtención de suero. Puede almacenarse temporalmente en el frigorífico hasta el procesamiento de la muestra. Los niveles de triptasa sérica se consideran normales inferiores a 11,4 μg/l.
La determinación de histamina tiene menor utilidad en el diagnóstico, por su rápido descenso y dificultad en la conservación de la muestra. Los niveles de histamina plasmática aumentan precozmente tras la degranulación mastocitaria (5-10 minutos), pero también disminuyen de forma precoz (30-60 minutos).
TRATAMIENTO
En el tratamiento de la anafilaxia el punto clave y fundamental es el reconocimiento precoz de los síntomas, y si se cumplen criterios diagnósticos, debe administrarse de forma inmediata adrenalina por vía intramuscular. Este tratamiento está indicado igualmente en pacientes de alto riesgo por historia de reacciones previas, aunque no se cumplan estrictamente los criterios diagnósticos.
Los instantes iniciales tras una reacción de anafilaxia son críticos, y si no son aprovechados convenientemente, el manejo y el pronóstico del paciente van a resultar mucho más complicados.
Las últimas guías hacen mención especial al entorno donde sucede la anafilaxia, señalando la necesidad de traslado inmediato a un Servicio de Urgencias y a la preparación del personal sanitario para al menos iniciar el tratamiento. Esta preparación, que debe ser actualizada, se extiende también a voluntarios de rescates, socorristas de playa y profesionales de enfermería, y juega un papel fundamental los planes de actuación por escrito. Todos los centros sanitarios deberían disponer de un protocolo de actuación para el manejo inicial de la anafilaxia y los profesionales estar capacitados y actualizados en dichos tratamientos.
La valoración conjunta del niño debe ser sistemática y para ello disponemos de herramientas como el ABCDE y el triángulo de evaluación pediátrica que, basado en apariencia, respiración y circulación, es una herramienta rápida y muy útil para la valoración inicial y nos da información global del estado fisiológico del niño, su estado general de oxigenación, ventilación, perfusión y función cerebral.
Además, como en cualquier emergencia médica debemos incluir una exploración ordenada mediante el ABCDE (vía aérea, respiración, circulación, neurológico y exposición) y asegurar la permeabilidad de la vía área, respiración y estado cardiocirculatorio. Solicitar ayuda y eliminar exposición del alérgeno si persiste. Se debe adoptar una posición adecuada al estado del niño: sentado o semiincorporado en caso de vómitos y/o dificultad respiratoria, en decúbito lateral si hay pérdida de conciencia con respiración espontánea y en decúbito supino en cualquier otra situación, pero siempre se debe mantener al niño en una posición cómoda. Por último, es fundamental la monitorización de tensión arterial y saturación de oxígeno sin demorar la administración de adrenalina y la oxígenoterapia.
Adrenalina
Es el fármaco de elección en el tratamiento de la anafilaxia y debe administrarse lo más precozmente posible. No existe ninguna contraindicación para su uso en el niño con anafilaxia, de cualquier modo, los beneficios siempre superan a los riesgos en una situación de anafilaxia. La administración precoz está asociada a un mejor pronóstico. El resto de las medicaciones se han de considerar secundarias.
No hay que esperar a que aparezcan signos de shock o fallo cardiovascular para administrar adrenalina.
Una reposición de volumen adecuada, ya sea con coloides o cristaloides, y el transporte precoz a un hospital con medios adecuados son esenciales para aquellos pacientes que son inestables o que son refractarios a la terapia inicial de la anafilaxia.
La adrenalina tiene un inicio de acción rápido, un estrecho margen terapéutico y una vida media corta. Su efecto α-adrenérgico aumenta las resistencias periféricas, mejorando la hipotensión, aumentando el flujo coronario y reduciendo la urticaria y el angioedema. El efecto β-adrenérgico produce broncodilatación, efecto cronotrópico e inotrópico positivo sobre el miocardio, e inhibición de la liberación de mediadores celulares desde mastocitos y basófilos.
Es conveniente advertir al niño que en ocasiones pueden tener efectos secundarios pasajeros tales como ansiedad, mareo, palidez, temblor, palpitaciones y cefalea.
La vía intramuscular es la vía de elección, dado que consigue concentraciones plasmáticas más rápidas y elevadas que la vía subcutánea, con un mayor margen de seguridad que la vía intravenosa. El lugar idóneo es la zona anterolateral del músculo vasto externo. La dosis recomendada es de 0,01 mg/kg de la ampolla de concentración 1/1000, hasta un máximo de 0,5 mg. Esta dosis puede repetirse a los 5-10 minutos si fuera preciso.
La adrenalina por vía intravenosa debe reservarse para el medio hospitalario, bajo monitorización y vigilancia, preferentemente en la Unidad de Cuidados Intensivos Pediátricos. La dosis es de 0,1 a 1 μg/kg/minuto, administrada mediante bomba de infusión. Para el cálculo rápido de la perfusión de adrenalina se puede utilizar la siguiente fórmula: 0,3 × peso del niño (kg) = mg de adrenalina que se debe diluir hasta 50 ml de suero salino fisiológico (SSF) para conseguir que la velocidad de infusión 1 ml/h sea igual a 0,1 μg/kg/min.
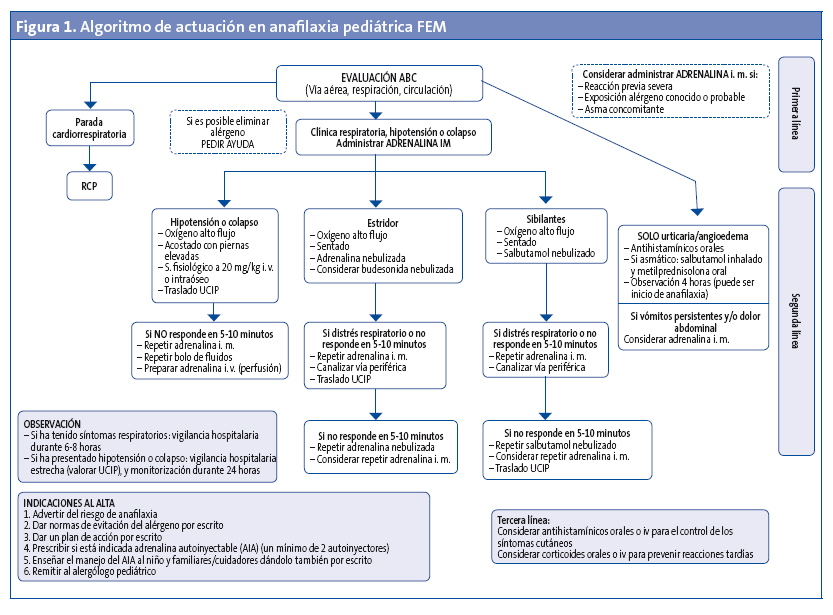
En la Fig. 1 podemos ver el algoritmo de actuación ante una anafilaxia en un niño.
Otras medidas
- Retirada del alérgeno: el alérgeno desencadenante debe ser retirado inmediatamente si es posible sin retrasar el inicio del tratamiento definitivo. Se deberá suspender la administración de la medicación supuestamente responsable, retirada del aguijón tras picadura de abeja, retirada de restos alimentarios de la boca del niño en cuadro de anafilaxia inducida por alimentos, sin intentar provocar el vómito.
- Oxígeno: esta medida está considerada por algunas guías como la segunda intervención terapéutica más importante tras la administración de adrenalina. Todo paciente con una anafilaxia deberá recibir oxígeno suplementario independientemente de su situación. Se utilizarán mascarillas de alto flujo (10-15 l/min) con fracción inspiratoria de oxígeno en el aire inspirado (FiO2) del 50-100% con el objetivo de mantener saturación de oxígeno > 95%.
- Salbutamol: nebulizado en dosis de 0,15 mg/kg, hasta un máximo de 5 mg, diluidos en 3 ml de suero salino fisiológico o cuatro pulsaciones del dispositivo MDI, pueden repetirse cada 10-20 minutos. Si el niño es asmático puede resultar efectivo añadir bromuro de ipatropio a dosis de 250 μg en niños hasta de 40 kg de peso, y 500 μg para pesos superiores.
- Fluidos intravenosos: deben administrarse líquidos de forma precoz en todo niño con inestabilidad hemodinámica. Los cristaloides (suero salino al 0,9%) son de elección para la reposición volumétrica a dosis de 20 ml/kg de peso cada 5-10 minutos, hasta normalizar la tensión arterial o hasta los signos clínicos de inestabilidad hemodinámica.
- Corticoides: no son fármacos de primera elección. Podemos usar la hidrocortisona, por vía intramuscular o intravenosa lenta en dosis de 10-15 mg/kg cada seis horas (máximo 500 mg) o metilprednisolona en dosis de 1-2 mg/kg cada seis horas (máximo 50-100 mg).
- Antihistamínicos: son también fármacos de segunda línea en el tratamiento de la anafilaxia. Resultan útiles para controlar el prurito, la urticaria y el angioedema. Se suele utilizar la dexclorfeniramina en dosis de 0,15-0,30 mg/kg y dosis, hasta un máximo de 5 mg por dosis.
- Glucagón: puede ser útil en el tratamiento de niños que no responden a adrenalina. En niños en tratamiento con β-bloqueantes estaría especialmente indicado.
- Otros vasopresores: la elección y uso de tales fármacos deberá ser individualizada en cada caso, siempre bajo estrecha monitorización y de acuerdo al criterio de un pediatra intensivista entrenado en su manejo.
AUTOINYECTOR DE ADRENALINA (AIA)
Se dispone de autoinyectores precargados con dosis fijas de adrenalina que permiten su administración precoz por el paciente y/o sus cuidadores. Existen en el mercado dispositivos con dosis precargadas de 150 y 300 μg.
Indicaciones para la prescripción del AIA
En el 2007 la academia Europea de Alergia, en su documento sobe el manejo de anafilaxia en niños, hace unas recomendaciones absolutas y relativas sobre la prescripción de autoinyectores de adrenalina:
Absolutas:
- Anafilaxia previa por alimentos, picaduras de insectos, látex o inhalantes.
- Anafilaxia previa inducida por el ejercicio.
- Anafilaxia previa idiopática.
- Niños con alergia a alimentos* y asma persistente concomitante.
- Alergia a veneno de himenóptero con reacciones sistémicas diferentes a las cutaneomucosas.
Relativas:
- Reacción alérgica previa ante trazas de alimento*.
- Reacción alérgica previa por cacahuete o frutos secos*.
- Asistencia médica lejana de la vivienda habitual y antecedente de reacción alérgica por alimentos, látex, picaduras de himenópteros o inhalantes.
- Reacción alérgica a alimentos en un adolescente*.
Aunque no hay datos sobre el número de autoinyectores que se debería prescribir, hasta un tercio de las anafilaxias han precisado más de una dosis de adrenalina, por lo que es aconsejable prescribir dos autoinyectores, que deberán estar siempre en donde esté el niño.
Normas para el uso del AIA
Ver Fig. 2:
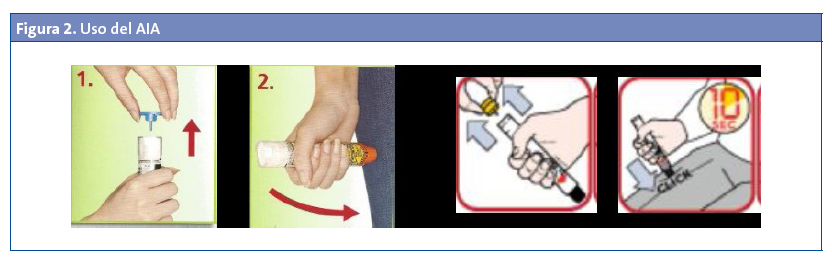
- Agarrar fuertemente el autoinyector cogiéndolo “como un puñal” con la mano dominante, con el pulgar hacia el lado de la tapa de seguridad (azul o amarilla), pero ponerlo sobre la misma.
- Con la otra mano quitar la tapa de seguridad (azul o amarilla) para desbloquear el dispositivo.
- Apoyar el autoinyector con el extremo contrario al de la tapa de seguridad mirando hacia el muslo, apretarlo enérgicamente en ángulo recto (90°) contra el muslo (incluso a través de la ropa si es necesario), manteniendo el autoinyector en esta posición diez segundos.
- Retirar el autoinyector y masajear la zona diez segundos.
ALTA HOSPITALARIA Y SEGUIMIENTO
Todo niño que haya presentado una anafilaxia debe ser remitido a un centro hospitalario, aunque esta haya ya revertido, por la posibilidad de una reacción bifásica, y permanecer en observación hospitalaria durante al menos cuatro horas tras la resolución, debiendo ser ese tiempo más prolongado e individualizado si presentan síntomas refractarios o tiene antecedentes de reacciones bifásicas, en caso de anafilaxia grave, asma previa con broncoespasmo grave, si el niño vive muy alejando del centro hospitalario o situaciones en las que la exposición al alérgeno pueda repetirse con facilidad.
El paciente con anafilaxia puede progresar hacia parada cardiorrespiratoria. Son signos de alarma el empeoramiento progresivo, distrés respiratorio (estridor, sibilancias, taquipnea, dificultad respiratoria o cianosis), vómitos persistentes, hipotensión, arritmias, síncope y disminución del nivel de conciencia.
Todo niño que haya presentado un episodio de anafilaxia debe ser remitido al alergólogo pediátrico de forma preferente, para identificar la causa y diseñar un plan de acción que minimice el riesgo futuro de presentar otros episodios. Hasta ese momento, hay que instruir al niño, familiares y cuidadores sobre cuáles son los posibles agentes responsables de la anafilaxia y qué debe evitar.
Cualquier niño que haya presentado una anafilaxia deberá llevar un distintivo que permita identificarlo.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: AIA: autoinyector de adrenalina ● FiO2: fracción inspiratoria de oxígeno en el aire inspirado ● MAP: Manual de anafilaxia pediátrica.
*Excluyendo el síndrome alérgico oral.
BIBLIOGRAFÍA
- Simons FE, Ardusso LRF, Bilò MB, Cardona V, Ebisawa M, El-Gamal YM, et al. International consensus on (ICON) anaphylaxis. World Allergy Organ J. 2014;7:9.
- Simons FE, Ardusso LR, Bilò MB, El-Gamal YM, Ledford DK, Ring J, et al. World Allergy Organization guidelines for the assessment and management of anaphylaxis. World Allergy Organ J. 2011;4:13-37.
- Echeverría Zudaire LA. Tratamiento de la anafilaxia. ¿Cómo lo estamos haciendo? En: AEPap (ed.). Curso de Actualización Pediatría 2011. Madrid: Exlibris; 2011. P. 63-72.
- Murano A, Roberts G, Worm M, Bilô MB, Brockow K, Fernández Rivas M, et al. Anaphylaxia: guidelines from the European Academy of Allergy and Clinical Immunology. Allergy. 2014;69:1026-45.
- Murano A, Roberts G, Clark A, Eigenmann A, Halken S, Lack G, et al. The management of anaphylaxis in childhood: position paper of the European Academy of Allergology and Clinical Immunology. Allergy. 2007;62:857-71.
- Cardona V, Cabañes N, Chivato T, De la Hoz B, Fernández Rivas M, Gangoiti Goikoetxea I, et al. Guía de actuación en anafilaxia: Galaxia 2016. En: Respirar [en línea] [consultado el 15/05/2017]. Disponible en www.respirar.org/images/galaxia_web_28-11-2016.pdf
- Juliá Benito J. C, Guerra Pérez MT, Praena Crespo M. Anafilaxia en la infancia. Form Act Pediatr Aten Prim. 2016;9;60-70.
- Juliá Benito JC, Sánchez Salguero C, Álvarez Caro F, Álvaro Izquierdo MI, Arroabarren Alemán E, Capataz Ledesma M, et al. Manual de anafilaxia pediátrica (MAP). 2017.





