Vol. 19 - Num. 26
Mesa redonda
Tratamiento de las sibilancias recurrentes
aPediatra. CS de L’Eliana. Valencia. España.
Cómo citar este artículo: Úbeda Sansano MI. Tratamiento de las sibilancias recurrentes. Rev Pediatr Aten Primaria. Supl. 2017;(26):27-34.
Publicado en Internet: 02-06-2017 - Número de visitas: 43524
Resumen
Las sibilancias recurrentes suponen un porcentaje elevado de consultas pediátricas y hospitalizaciones en los primeros años de vida, reflejo de su elevada incidencia y dificultad de control. El principal problema ante el que nos encontramos los pediatras con estos niños es establecer el diagnóstico de certeza y la pauta terapéutica. Tal incertidumbre ha sido y sigue siendo objeto de gran controversia a lo largo de los años. En esta mesa se revisa el tratamiento actual en base la mejor evidencia científica disponible.
INTRODUCCIÓN
Las sibilancias recurrentes en lactantes y preescolares no solo son un motivo frecuente de consulta en Pediatría de Atención Primaria, sino que el retraso en el inicio del tratamiento en muchos casos puede tener gran impacto sobre la salud del paciente a largo plazo.
Ciertos rasgos diferencian a estos niños de los mayores: menor calibre de la vía aérea, mayor producción de moco y dificultad para eliminarlo, y mayor reactividad ante estímulos infecciosos. Ello hace que las manifestaciones de obstrucción bronquial (sibilancias, tos, dificultad respiratoria) sean mucho más frecuentes a esta edad. Algunos niños serán asmáticos que inician los síntomas precozmente, pero otros tendrán sibilancias desencadenadas fundamentalmente por virus, que desaparecerán en la edad escolar.
La limitación de pruebas, como la espirometría, que exige colaboración, o incluso la propia respuesta al tratamiento, no siempre uniforme, dificultan el diagnóstico. Por tanto, aunque el asma a menudo comienza antes de los seis años, no siempre es fácil diagnosticarla y decidir el tratamiento en estos casos1.
Desde hace años se ha intentado clasificar a los sibilantes en distintos fenotipos (transitorios, persistentes, de comienzo tardío, sibilancias desencadenadas por virus o múltiples desencadenantes…) y establecer índices predictivos de asma para facilitar el diagnóstico y enfocar el tratamiento, pero se ha comprobado que estos fenotipos pueden cambiar con el tiempo, no son estables y totalmente extrapolables a la vida real y que los índices predictivos tienen baja sensibilidad y especificidad para garantizar el diagnóstico. Así y aunque algunas guías todavía los siguen utilizando, su utilidad clínica hoy en día es dudosa1.
En la Tabla 1 se presentan algunas características clínicas que aumentan o disminuyen la probabilidad de asma.

Probablemente, ante la incertidumbre diagnóstica y con el fin de obviar el término de asma, se ha empleado un amplio abanico de etiquetas como: broncoespasmo, hiperreactividad bronquial, bronquitis sibilante o sibilante feliz, términos que no se recomienda utilizar.
Actualmente, en ausencia de sospecha de otro diagnóstico, se aconseja hablar de asma si existen episodios recurrentes de sibilancias u otros signos o síntomas similares al asma, incluso desencadenados por infecciones víricas, que mejoran con tratamiento para esta enfermedad. Sobre todo si las sibilancias son documentadas por un médico2.
¿A QUÉ NIÑOS TRATAMOS?
Antes de tomar cualquier decisión, debemos transmitir a los padres las dificultades diagnósticas y terapéuticas en este grupo de edad y nuestras incertidumbres o sospechas.
A efectos prácticos nos podemos encontrar con distintos escenarios:
- Niño en el que se auscultan sibilancias en la consulta y tiene antecedentes de episodios recurrentes (2-3) de síntomas compatibles con asma. En este caso, la mejoría observada por parte del pediatra tras administrar un broncodilatador inhalado (con/sin corticoides orales) es la forma preferida para confirmar el diagnóstico de asma2.
- Niño sin sibilancias en el momento de la consulta, pero en el que existen antecedentes de episodios recurrentes (2-3) o síntomas frecuentes compatibles con asma, incluso alguna crisis moderada o grave. El ensayo terapéutico durante tres meses con corticoides inhalados (CI) y la clara mejoría de la frecuencia y gravedad de los síntomas también confirmaría el diagnóstico2.
- Niño sin sibilancias en el momento de la consulta, con antecedentes de episodios recurrentes (2-3) de síntomas compatibles con asma; las crisis son leves y los síntomas poco frecuentes. En este caso se aconseja, antes de confirmar el diagnóstico, vigilancia y reevaluación por parte del profesional cuando tenga síntomas. Una alternativa menos recomendada es pautar un broncodilatador inhalado para que los padres lo administren ante síntomas y nos confirmen la respuesta2.
En cualquier caso, para interpretar de forma correcta el resultado de un ensayo terapéutico deberemos programar visitas para valorar la evolución, asegurarnos de la adherencia al tratamiento, de que la técnica de inhalación es adecuada y de que los padres/cuidadores registran el control de los síntomas.
TRATAMIENTO
Los objetivos del tratamiento de las sibilancias-asma en niños pequeños son similares a los de cualquier edad: lograr un buen control de los síntomas sin limitar las actividades diarias, minimizar el riesgo de agudizaciones y alcanzar en el futuro la mejor función pulmonar posible con mínimos efectos adversos del tratamiento1,3,4.
Para conseguir los objetivos en este grupo de edad se precisa la colaboración de los padres, cuidadores y sanitarios. Como en los niños mayores y adultos, los fármacos constituyen solo uno de los pilares básicos del tratamiento. Otros componentes clave son la educación y el entrenamiento en habilidades para el uso de los inhaladores y la adherencia, así como otras estrategias no farmacológicas como las medidas de control ambiental, el seguimiento y la revisión clínica de forma regular.
Educación
Las familias y cuidadores deben recibir educación en asma con mensajes acordes a las recomendaciones científicas actuales, que incluirán:
- Conocimientos básicos sobre qué es el asma. Concepto de inflamación/obstrucción.
- Conocer para qué se utilizan los distintos fármacos y cómo actúan.
- Adquisición de habilidades en el manejo de los inhaladores, demostrando la técnica, comprobando que la realizan correctamente y facilitando instrucciones escritas sobre su uso y mantenimiento. Elegir el inhalador más adecuado en función de la edad del niño y sus capacidades. Para niños menores de tres años se recomienda un inhalador presurizado con cámara espaciadora pediátrica y mascarilla de tamaño adecuado. A partir de los 3-4 años o siempre que sea posible, si saben realizar la técnica, retirar la mascarilla y utilizar cámara con boquilla.
- Identificar posibles desencadenantes.
- Habilidades para detectar y registrar los síntomas y reconocer signos de empeoramiento.
- Enfatizar la importancia de la adherencia al tratamiento y facilitar un plan de automanejo escrito. Existe fuerte evidencia científica de que la educación en el autocontrol que facilita planes de acción escritos y seguimiento clínico de forma regular mejora los resultados en salud y disminuye las visitas a Urgencias y hospitalizaciones1,3-5.
El plan escrito debe contener información sobre:
- La medicación que toma el paciente.
- Instrucciones para reconocer los síntomas de empeoramiento y cómo actuar en el domicilio.
- Cuándo solicitar asistencia médica o acudir a Urgencias.
- Cuándo y cómo incrementar la medicación e iniciar la toma de corticoides.
La educación será progresiva e individualizada, adaptada a las características de cada niño y familia e impartida, cada vez que exista una oportunidad, por todos los profesionales implicados independientemente del nivel asistencial.
Medidas de control ambiental
El tabaquismo materno durante el embarazo y la exposición al humo de tabaco en la infancia precoz incrementan el riesgo de sibilancias recurrentes en los primeros años de vida. Se debe fomentar la educación para que los niños vivan en un ambiente libre de humo. Asimismo, si se conoce que el niño está sensibilizado a algún aeroalérgeno (ácaros, pólenes, epitelio de animales, hongos) que desencadena los síntomas, se recomienda evitar su exposición.
Tratamiento farmacológico
Las recomendaciones farmacológicas en lactantes y preescolares están basadas en algunas evidencias y opiniones de expertos, muchas veces extrapoladas de estudios en niños mayores, ya que la evidencia científica es limitada en este grupo de edad.
El tratamiento se pautará de forma individual y escalonado (Fig. 1), en función de la frecuencia o gravedad de los síntomas, siguiendo las recomendaciones de las guías de asma1,3,5,6. Es importante identificar la respuesta de cada paciente para decidir si continuar con él o considerar diagnósticos alternativos en caso de que no la haya.
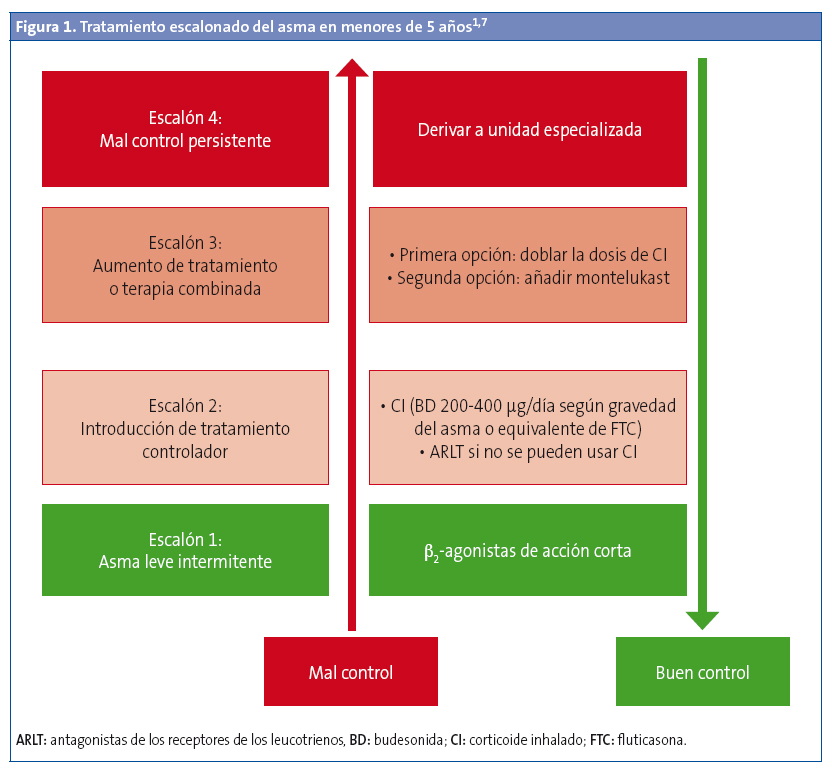
Siempre, antes de plantear pasar a un escalón superior de tratamiento, se debe:
- Confirmar que existe buena adherencia al tratamiento prescrito.
- Revisar si la técnica de inhalación es correcta.
- Preguntar sobre factores ambientales de riesgo como tabaco o alérgenos.
- Valorar si los síntomas son debidos a asma y no a un diagnóstico alternativo.
Escalón 1. Síntomas intermitentes u ocasionales
El tratamiento inicial de las sibilancias en niños pequeños, independientemente de que se haya establecido o no el diagnóstico de asma, son los β2-agonistas de acción corta (BAC) inhalados a demanda1. Este tratamiento puede ser suficiente para mantener el control en niños con síntomas leves o poco frecuentes. Interesa conocer que no siempre son efectivos en este grupo de edad.
No se recomiendan los BAC orales por su comienzo de acción más lento y porque tienen mayores efectos secundarios que los inhalados.
Además, aunque precisen tratamiento controlador, en los episodios agudos los BAC inhalados son siempre los fármacos de elección.
En este documento no se desarrolla el tratamiento de la crisis asmática, que será objeto de otra ponencia de esta mesa.
Escalón 2. Introducción del tratamiento de fondo o controlador
¿Cuándo iniciarlo?: no existe unanimidad en cuándo comenzar el tratamiento controlador. En la práctica, se introducirá si el patrón de los síntomas sugiere el diagnóstico de asma y no existe un buen control de los síntomas y/o en función de la persistencia, recurrencia o gravedad:
- Episodios de sibilancias frecuentes (por ejemplo, tres o más en la misma estación). O incluso menos frecuentes pero más graves, desencadenados por virus1.
- Otros autores recomiendan a partir de dos episodios recurrentes, síntomas persistentes (> 8 días/mes) y/o crisis moderadas o graves (por ejemplo, si precisan corticoides orales u hospitalización)2.
Si el diagnóstico de asma es dudoso, pero se están usando con frecuencia los BAC inhalados, también se puede plantear un ensayo terapéutico para valorar la respuesta y orientar el diagnóstico7.
¿Cuál es la mejor opción terapéutica?: los CI diarios son la estrategia más eficaz en preescolares con asma8. Se recomienda comenzar con dosis bajas (Tabla 2) en el asma leve persistente1,3,5,6 y mantenerlas durante al menos 2-3 meses para valorar la efectividad del control de los síntomas.

El ensayo clínico INFANT, publicado recientemente9, evaluó cuál era la mejor opción terapéutica para controlar los síntomas de asma en preescolares. Incluyó a 230 pacientes de 12 a 59 meses tratados con BAC que precisaban pasar al siguiente escalón terapéutico. Se compararon tres tratamientos administrados de forma secuencial en los mismos niños durante 48 semanas: CI diarios, CI intermitentes a demanda y montelukast diario. Observaron que el 74% de los niños tuvo una mejoría clínica relevante con uno de los tratamientos frente a los otros. Dedujeron que es importante individualizar el tratamiento en estos pacientes, ya que no todos respondían de forma similar. No obstante, comprobaron que los CI diarios fueron el tratamiento más eficaz en la mayoría de estos niños con síntomas de asma y episodios de sibilancias recurrentes. Identificaron que la sensibilización a aeroalérgenos o el recuento de eosinófilos ≥ 300/µl fueron fuertes predictores de buena respuesta a los CI diarios. Estos datos corroboran otros ya conocidos sobre la importancia de la atopia/alergia a la hora de hacer un pronóstico y la selección del tratamiento.
No se encontró ningún factor de predicción de buena respuesta para las otras pautas de tratamiento.
Algunos autores consideran que, hasta que no exista mayor evidencia que soporte su eficacia, deberían evitarse algunas estrategias usadas con frecuencia en el manejo del asma en preescolares2:
- Los antagonistas de los leucotrienos son menos eficaces que los CI y deberían utilizarse como segunda opción. Comparados con placebo, reducen de forma modesta los síntomas y la necesidad de corticoides orales.
- Aumentar durante las infecciones respiratorias de vías altas la dosis diaria de CI que el niño tiene pautada. No se ha estudiado en preescolares.
- El uso intermitente de fármacos controladores (CI o montelukast) al comienzo de los síntomas a las dosis habituales. Este tratamiento no ha mostrado de forma convincente que reduzca la gravedad y el número de crisis.
Algunos estudios sí han ofrecido resultados positivos con el uso intermitente de CI para prevenir las crisis moderadas o graves en niños pequeños con sibilancias recurrentes desencadenadas por infecciones víricas, pero a dosis mucho más altas que las utilizadas habitualmente en nuestro medio8,10. Esta pauta no se recomienda de rutina debido al riesgo de sobredosis y efectos adversos.
Escalón 3. Incrementar la dosis o añadir otro fármaco
Si con dosis bajas de CI no existe control de los síntomas, la mejor opción es doblar la dosis de CI diarios y evaluar la respuesta a los tres meses, ya que el montelukast es menos eficaz que los CI1,5,7. Algunos autores sugieren añadir montelukast si persiste el mal control tras haber doblado previamente la dosis de CI5.
Como segunda opción algunas guías contemplan añadir montelukast a las dosis bajas de CI1,6.
No existen suficientes datos sobre la eficacia y seguridad del tratamiento combinado con CI y broncodilatadores de acción prolongada en este grupo de edad y las guías no lo recomiendan.
Escalón 4. Continuar el tratamiento de control y remitir a una unidad especializada
No se ha establecido cuál es el mejor tratamiento en este grupo de edad. Se recomienda derivar a Atención Especializada y realizar pruebas diagnósticas adicionales.
Descenso de escalón terapéutico
Habitualmente la bajada de escalón se realiza en el sentido inverso al de subida, y en este grupo de edad está basada en opinión de expertos.
Con el fin de utilizar la dosis más baja posible de CI, se recomienda una reducción gradual del 25-50% de la dosis, habitualmente cada tres meses, si durante ese tiempo se ha mantenido un buen control del asma3.
Y los macrólidos… ¿son eficaces en preescolares con sibilancias o asma?
En lactantes y preescolares es frecuente que las reagudizaciones del asma se relacionen con infecciones respiratorias víricas y el infiltrado inflamatorio sea neutrofílico, más que eosinofílico.
Se ha descrito que los macrólidos, entre otras funciones, pueden inhibir la activación de los neutrófilos, mejorar la inmunidad inespecífica y disminuir la adhesión de los rinovirus y la secreción glandular. Por tanto, se ha planteado que podrían tener un papel en el asma desencadenada por virus que no mejora con la medicación habitual. En este sentido, la calidad de los estudios hasta ahora realizados es muy baja y no solo no han mostrado claros beneficios, sino que su uso induce a incrementar las resistencias bacterianas. Por tanto, existe una fuerte recomendación de no utilizar macrólidos en la práctica habitual del tratamiento de las sibilancias y el asma en preescolares. Deberían limitarse para casos de investigación o difícil control con otros tratamientos y solo desde Atención Especializada5.
Seguimiento en Atención Primaria
Se recomienda un seguimiento periódico en una consulta programada para3:
- Valorar el control de los síntomas (Tabla 3).
- Comprobar la adherencia al tratamiento y la técnica de inhalación.
- Revisar la exposición al humo de tabaco.
- Controlar el crecimiento.
- Ajustar la medicación y revisar posibles efectos adversos.
- Potenciar la educación en el autocontrol y facilitar un plan de acción escrito.
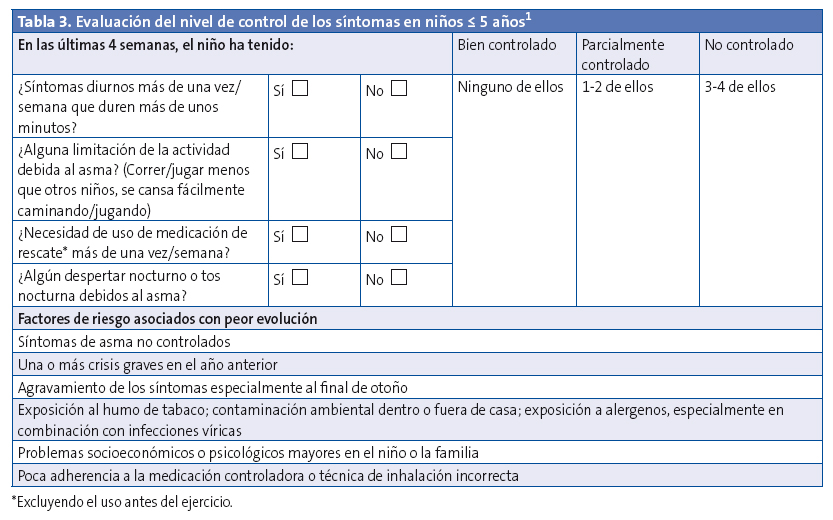
Es importante revisar con frecuencia la necesidad de tratamiento, ya que en muchos niños pequeños los síntomas compatibles con asma pueden remitir1. Al principio las visitas serán más frecuentes (1-3 meses) y se irán ajustando en función del control, gravedad del asma y capacidad de la familia en la toma de decisiones, pero se recomienda al menos una vez al año3,4.
¿Cuándo remitir a una consulta especializada?
La mayoría de los casos pueden controlarse en las consultas de Atención Primaria, pero debemos valorar remitir al paciente a una consulta especializada si existen dudas diagnósticas, sospecha de comorbilidad, crisis frecuentes y poco control de los síntomas a pesar del tratamiento con CI diarios a dosis media, antecedentes de algún episodio que haya requerido ingreso en una Unidad de Cuidados Intensivos, o para el estudio de alergia y asegurar la posible implicación de aeroalérgenos2.
CONFLICTO DE INTERESES
La autora declara no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: BAC: β2-agonistas de acción corta ● CI: corticoides inhalados.
BIBLIOGRAFÍA
- 2017 Gina Report, Global Strategy for Asthma management and Prevention. En: Global Iniciative for Asthma [en línea] [consultado el 13/05/2017]. Disponible en http://ginasthma.org/2017-gina-report-global-strategy-for-asthma-management-and-prevention/
- Ducharme FM, Dell SD, Radhakrishnan D, Grad RM, Watson WT, Yang CL, et al. Diagnosis and management of asthma in preschoolers: a Canadian Thoracic Society and Canadian Paediatric Society position paper. Paediatr Child Health. 2015;20:353-71.
- British Guideline on the Management of Asthma. En: British Thoracic Society, Scottish Intercollegiate Guidelines Network [en línea] [consultado el 13/05/2017]. Disponible en www.sign.ac.uk/pdf/SIGN153.pdf
- Callén Blecua M, Mora Gandarillas I. Manejo integral del asma. En: AEPap (ed.). Curso de Actualización Pediatría 2017. Madrid: Lúa Ediciones 3.0; 2017. p. 503-12.
- Grupo de trabajo de la Guía de Práctica Clínica sobre Asma Infantil. Guía de Práctica Clínica sobre Asma Infantil. Ministerio de Sanidad, Servicios Sociales e Igualdad. 2014. Guías de Práctica Clínica en el SNS. Disponible en www.respirar.org/images/GPC_548_Asma_infantil_Osteba_compl.pdf
- GEMA 4.1. En: Grupo de trabajo de la Guía Española para el Manejo del Asma [en línea] [consultado el 15/05/2017]. Disponible en gemasma.com
- Callén Blecua M, Praena Crespo M y Grupo de Vías Respiratorias. Normas de calidad para el tratamiento de Fondo del Asma en el Niño y Adolescente. Documentos técnicos del GVR. En: Respirar [en línea] [consultado el 13/05/2017]. Disponible en www.respirar.org/index.php/grupo-vias-respiratorias/protocolos
- Castro-Rodriguez JA, Custovic A, Ducharme FM. Treatment of asthma in young children: evidence-based recommendations. Asthma Res Pract. 2016;2:5.
- Fitzpatrick AM, Jackson DJ, Mauger DT, Boehmer SJ, Phipatanakul W, Sheehan WJ, et al. Individualized therapy for persistent asthma in young children. J Allergy Clin Immunol. 2016; 138:1608-1618.e12.
- Martínez Rubio MV, Juanes de Toledo B. Prevención de reagudizaciones de asma en preescolares. ¿Qué tratamiento es más eficaz? Evid Pediatr. 2016;12:62.





