Vol. 13 - Num. 20
Talleres
La reanimación cardiopulmonar y la atención inicial a las urgencias y emergencias pediátricas
M.ª Ángeles García Herreroa, R González Cortésb, J López Gonzálezc, Francisco Javier Aracil Santosd
aUrgencias de Pediatría. Profesora Asociada Universidad Alcalá de Henares. Hospital Universitario Príncipe de Asturias. Alcalá de Henares. Madrid. España.
bUnidad de Cuidados Intensivos Pediátricos. Hospital Universitario Infantil Gregorio Marañón. Madrid. España.
cServicio de Cuidados Intensivos Pediátricos. Hospital Universitario Infantil Gregorio Marañón. Madrid. España.
dServicio de Infectología Pediátrica. Hospital Infantil Universitario La Paz. Madrid. España.
Cómo citar este artículo: García Herrero MÁ, González Cortés R, López González J, Aracil Santos FJ. La reanimación cardiopulmonar y la atención inicial a las urgencias y emergencias pediátricas. Rev Pediatr Aten Primaria. Supl. 2011;(20):197-210.
Publicado en Internet: 18-11-2011 - Número de visitas: 26226
Introducción
La aplicación temprana y adecuada de las maniobras de reanimación cardiopulmonar (RCP) en pacientes en parada cardiorrespiratoria (PCR) y otras situaciones de riesgo vital permite mejorar su pronóstico; por ello resulta fundamental su aprendizaje por parte de los profesionales sanitarios.
En la población pediátrica el pronóstico de la PCR es malo, con porcentajes de supervivencia de entre el 0 y el 23%. Se ha demostrado, sin embargo, que tanto el tiempo transcurrido hasta el inicio de las maniobras de RCP básica y avanzada como la duración y la calidad de estas maniobras y los cuidados posreanimación son los factores que determinan de una manera más importante la supervivencia y la calidad de vida tras una PCR.
Si bien la labor principal del pediatra de Atención Primaria, en relación con la PCR, debe ir encaminada a su prevención (siendo esta la medida que más vidas puede salvar), es muy importante la capacitación del personal médico de Atención Primaria para la realización de maniobras de RCP básica y avanzada.
Conceptos de parada cardiorrespiratoria y maniobras de reanimación cardiopulmonar1,2
La PCR es la interrupción brusca e inesperada, y potencialmente reversible, de la respiración y de la actividad mecánica del corazón. Dado que en los niños es infrecuente que la PCR se produzca de manera repentina e inesperada, es muy importante reconocer de manera precoz los signos clínicos que ponen de manifiesto la existencia de un compromiso respiratorio y/o cardiocirculatorio para iniciar las medidas de tratamiento adecuadas.
La RCP es el conjunto de maniobras que permiten identificar la existencia de una PCR y realizar una sustitución de las funciones respiratoria y circulatoria. Según se emplee equipamiento específico o no definiremos la RCP como avanzada o básica. Se conoce como RCP básica instrumentalizada aquella en la que se emplean dispositivos de barrera o en la que se realiza ventilación con bolsa autoinflable y mascarilla facial.
Reanimación cardiopulmonar básica en Pediatría
La RCP básica se compone de una serie de maniobras que se realizan de manera secuencial y cuyos fines son identificar una situación de PCR, activar el sistema de emergencias y sustituir la función respiratoria y cardiocirculatoria del paciente hasta la recuperación o hasta el inicio de la RCP avanzada.
La realización secuencial de dichas maniobras es muy importante, de modo que no debe realizarse una maniobra hasta que se ha ejecutado de manera correcta la maniobra anterior.
Maniobras de reanimación cardiopulmonar básica
- Comprobar la seguridad del reanimador y del niño: antes de iniciar cualquier tipo de medidas de RCP debemos asegurarnos que ni la victima ni el reanimador se encuentran en una situación peligrosa.
- Comprobar la inconsciencia: se debe comprobar la respuesta del niño ante estímulos táctiles y verbales adecuados para la edad. En caso de sospechar una posible lesión de la columna cervical se protegerá el cuello al realizar la estimulación del paciente, evitando su movilización.
- Pedir ayuda y colocar a la víctima: en caso de existir otras personas en el lugar se solicitará ayuda y la activación, por su parte, del sistema de emergencias médicas correspondiente. En caso de no haber otras personas, si existe un solo reanimador se realizaran las maniobras de RCP básica durante un minuto antes de separarse del niño para activar el sistema de emergencias médicas. En caso de existir dos o más reanimadores, uno de ellos activará el sistema de emergencias mientras que el otro, o los otros, continuarán con las maniobras de RCP. Se movilizará al paciente siempre que su posición inicial impida la realización de las maniobras de RCP.
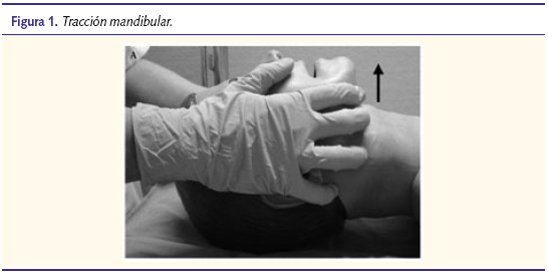
- Abrir la vía aérea: para la apertura de la vía aérea se realizará la maniobra frente-mentón, salvo en aquellos pacientes en los que exista riesgo de una posible lesión cervical, a quienes se realizarán la maniobra de subluxación o la de tracción mandibular (figura 1).
- Comprobar la respiración: para comprobar la existencia de una respiración espontánea por parte del paciente se valorará la existencia de movimientos torácicos y/o abdominales (ver), se escuchará la existencia de ruidos respiratorios (oír), y se determinará la existencia de aire exhalado (sentir). Para determinar la existencia de respiración emplearemos como máximo diez segundos.
- Ventilar: si no existe respiración por parte del paciente debemos iniciar las maniobras de ventilación (boca a boca, o boca a boca y nariz según se trate de un niño mayor o de un lactante). Realizaremos, manteniendo la vía aérea abierta, cinco insuflaciones de rescate, comprobando un adecuado recorrido torácico.
- Comprobar signos de circulación y/o existencia de pulso arterial central: tras ventilar al paciente comprobaremos la existencia de signos vitales (tos, movimiento o respiración) y/o determinaremos la existencia de pulso arterial mediante palpación. En caso de existir signos de circulación adecuada continuaremos ventilando al paciente (12-20 veces por minuto) hasta que recupere una respiración espontánea y eficaz. Si no existen signos de circulación o el pulso arterial central está ausente o su frecuencia es menor a 60 latidos y existe pérdida del nivel de conciencia, ausencia de respiración y mala perfusión, el reanimador procederá a sustituir la función cardiocirculatoria del paciente mediante la realización del masaje cardiaco.
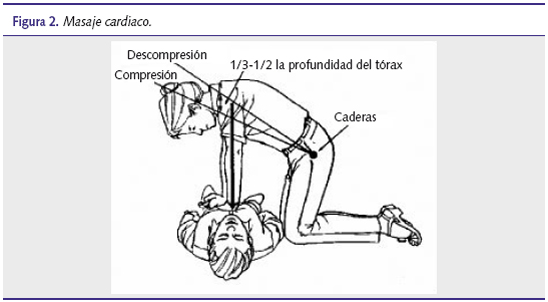
- Masaje cardiaco: para la realización del masaje cardiaco se colocará al niño sobre un plano duro, y se realizarán compresiones a nivel del tercio inferior del esternón, por encima del apéndice xifoides. Para ello, en los recién nacidos y lactantes se abrazará el tórax del paciente con las dos manos y se comprimirá el tórax con los dos pulgares, o bien se realizarán compresiones colocando el dedo medio y anular en el tercio inferior del esternón. En los niños mayores se realizarán compresiones sobre el tercio inferior del esternón empleando el talón de la mano. En ambos casos se empleará una frecuencia de masaje de entre 100 y 120 compresiones por minuto. En lo sucesivo, el/los reanimadores coordinarán el masaje con la ventilación alternando 15 compresiones con dos insuflaciones (si solo existe un reanimador puede emplearse la relación 30/2 con el fin de evitar la fatiga durante la reanimación) (figura 2).
- Activación del sistema de emergencias si no se ha realizado previamente: cuando solo exista un reanimador este realizará maniobras de RCP durante un minuto antes de solicitar ayuda, con la única excepción de una situación de colapso súbito en sospecha de enfermedad cardiaca en el cual se activará de manera inmediata el servicio de emergencias.
- Comprobación de la eficacia de la reanimación: cada dos minutos se deben interrumpir las maniobras de RCP durante unos segundos para comprobar si se ha recuperado el pulso o si existen signos de circulación y respiración espontáneas.
Duración de la reanimación: se continuarán las maniobras de RCP básica hasta que el paciente recupere la circulación y respiración espontáneas, hasta que llegue un equipo cualificado para continuar la reanimación, hasta que el reanimador se agote o exista peligro para su integridad física, o tras 30 minutos de RCP sin obtener respuesta.
Reanimación cardiopulmonar básica instrumentalizada en Pediatría
En la RCP básica instrumentalizada se emplearán dispositivos adicionales con el fin de optimizar la reanimación; para ello se realizará la ventilación con bolsa autoinflable y mascarilla facial.
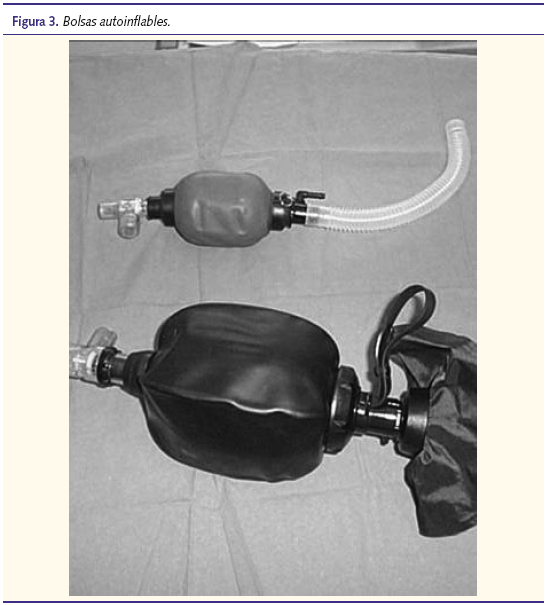
En la RCP pediátrica se emplearán las bolsas autoinflables infantiles (500 ml) o de adulto (1500 a 2000 ml) que no dispongan de válvula de sobrepresión o esta pueda ser anulada; deben tener una bolsa o tubo reservorio y estar conectados a una fuente de oxígeno con un caudal de 15 lpm, para conseguir ventilar con fracción inspiratoria de oxígeno en el aire inspirado (FiO2) cercanas al 100% (figura 3).
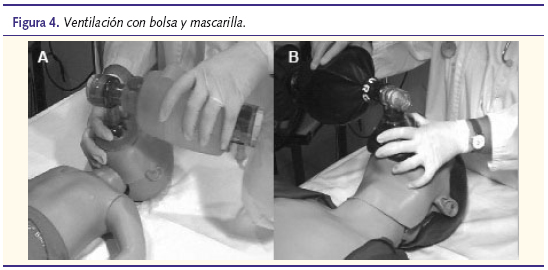
Para la ventilación con bolsa mascarilla se emplearán mascarillas de forma y tamaño adecuados para la edad y que permitan un sellado hermético alrededor de la boca y la nariz. El borde debe ser de silicona o con un manguito con cámara de aire para lograr una mejor adaptación. Además, deben ser transparentes, para permitir observar el color de los labios o la aparición de secreciones en la vía aérea o vómito (figura 4).
Reanimación cardiopulmonar avanzada en Pediatría
Aislamiento de la vía aérea
La permeabilidad de la vía aérea durante la RCP es fundamental para permitir una adecuada ventilación y oxigenación del paciente, especialmente en la población pediátrica, en la cual la mayor parte de las PCR tiene un origen respiratorio.
Las maniobras de apertura de la vía aérea empleadas durante la RCP básica (maniobra frente-mentón y maniobras de tracción y subluxación mandibular en los casos en los que se sospeche lesión cervical), deben sustituirse por medidas instrumentales más eficaces en cuanto sea posible.
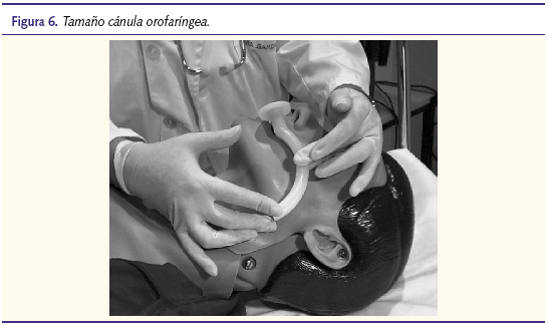
La utilización de una cánula orofaríngea permite evitar la caída de la lengua sobre la faringe, permitiendo mantener una vía aérea abierta sin necesidad de mantener la tracción del mentón. La cánula elegida debe ser de tamaño adecuado, siendo la longitud equivalente a la distancia entre los incisivos superiores y el ángulo mandibular (figuras 5 y 6).

Con el fin de optimizar la permeabilidad de la vía aérea, la utilización de sondas de aspiración, flexibles o rígidas, de distintos tamaños permite eliminar secreciones localizadas en vía aérea superior.
La intubación endotraqueal es el método más eficaz y definitivo para permeabilizar y aislar la vía aérea. Además, permite la administración de algunos fármacos empleados durante la RCP, como la adrenalina. Durante la RCP, la intubación se realizará siempre por vía orotraqueal. El calibre (número) del tubo empleado dependerá de la edad del paciente (tabla 1): en neonatos a término y lactantes menores de seis meses, se emplearán tubos de 3,5-4 mm, y en niños mayores, tubos con un calibre según la siguiente fórmula: diámetro interno = 4 + (edad/4) mm.

La intubación debe ser realizada por la persona más experta y debe emplearse el menor tiempo posible, minimizando la interrupción de las otras maniobras de RCP; para ello, la maniobra de intubación se iniciará solo cuando todo el material necesario esté preparado.
Material necesario para la intubación
- Bolsa de ventilación y mascarilla.
- Sonda de aspiración y fuente de vacío para aspiración.
- Tubo de tamaño adecuado (y otro de tamaño inferior).
- Laringoscopio.
- Pinzas de McGill.
- Fiador y lubricante.
- Material para fijar el tubo.
Tras realizarse la intubación endotraqueal se comprobará la posición correcta del tubo mediante la observación de una expansión simétrica de ambos hemitórax, una auscultación bilateral simétrica y la ausencia de distensión abdominal con la ventilación.
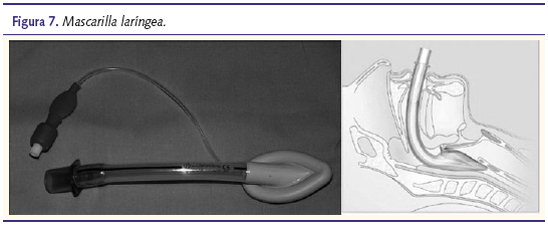
Existen dispositivos como la mascarilla laríngea que pueden ser una buena alternativa a la intubación endotraqueal, presentando un aislamiento incompleto de la vía aérea pero siendo más fácil su colocación por parte de personas sin experiencia en intubación (figura 7).
Accesos vasculares en la reanimación cardiopulmonar pediátrica
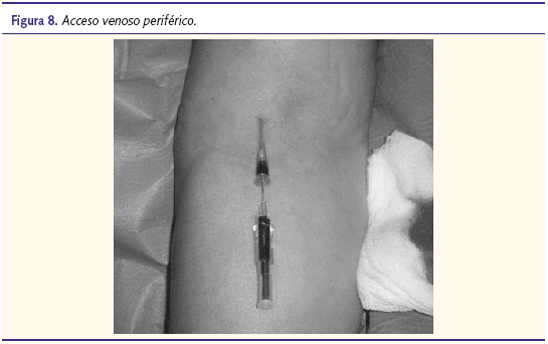
El establecimiento de un acceso vascular que permita la infusión de fármacos y líquidos es imprescindible en la RCP avanzada. Inicialmente, se intentará canalizar una vena periférica gruesa, lo más próxima a la circulación central y cuya canalización no interfiera con el resto de las maniobras de RCP (figura 8).
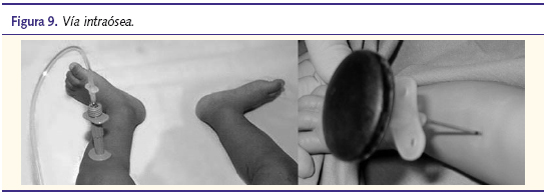
En caso de no ser posible la canalización tras tres intentos o 90 segundos se canalizará una vía intraósea sin mayor demora (figura 9).
Fármacos en la reanimación cardiopulmonar pediátrica
Tras la obtención de un acceso vascular en una situación de PCR está indicada la administración de fármacos que ayuden a obtener una recuperación de la circulación y respiración espontáneas. Los principales fármacos empleados en la RCP pediátrica son:
- Adrenalina: es el principal fármaco utilizado en la RCP pediátrica, estando indicada su administración en todas las PCR. La dosis es de 0,1 ml/kg de la dilución de 1 ml de adrenalina 1/1000 con 9 ml de suero fisiológico. Debe administrarse de manera repetida, mientras se mantenga la PCR, cada 3-5 minutos.
- Bicarbonato sódico: se recomienda administrar bicarbonato sódico en todas las situaciones de PCR prolongada (> 10 minutos) y en aquellas en las que exista acidosis metabólica documentada (pH < 7,10). La dosis es de 1 mEq/kg y debe repetirse cada diez minutos durante la reanimación.
La administración de líquidos intravasculares en la PCR pediátrica esta indicada en aquellos casos en los que exista una actividad eléctrica sin pulso y ante la sospecha de PCR producida o acompañada de hipovolemia. Serán de elección las soluciones cristaloides, como el suero fisiológico, y se emplearán en forma de bolos de 20 ml/kg a pasar en bolo rápido.
Arritmias en la parada cardiorrespiratoria pediátrica
Es poco frecuente que la PCR en población pediátrica esté causada por arritmias salvo en pacientes cardiópatas. Sin embargo, tanto la monitorización electrocardiográfica como el tratamiento de posibles arritmias constituyen parte de la RCP avanzada en Pediatría.
El fármaco más importante en el tratamiento de arritmias durante las maniobras de RCP es la amiodarona, estando indicada en el tratamiento de taquicardias ventriculares y supraventriculares refractarias a desfibrilación. La dosis empleada es de 5 mg/kg en bolo rápido repetida cada cinco minutos hasta tres veces.
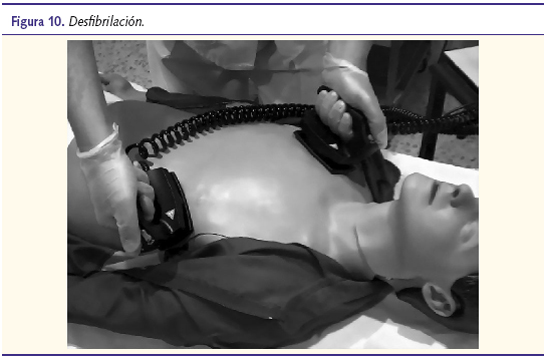
La desfibrilación se emplea solo en pacientes con fibrilación ventricular y taquicardia ventricular sin pulso, siendo en estos casos el tratamiento de elección. La energía empleada debe ser de 4 J/kg. Para la descarga, deben emplearse palas adecuadas para la edad del paciente y gel conductor (figura 10).
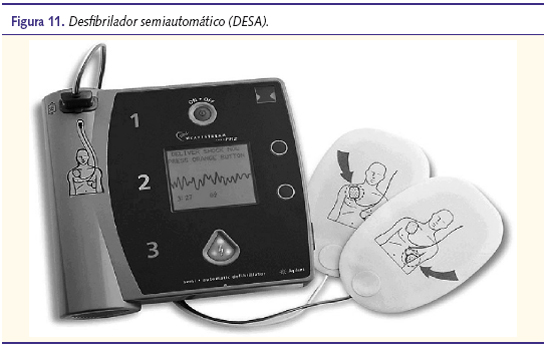
Existen dispositivos desfibriladores semiautomáticos (DESA) que son capaces de reconocer y tratar arritmias desfibrilables en niños. Su uso en Pediatría debe realizarse empleando atenuadores de energía (figura 11).
Bibliografía
- López-Herce Cid J, Carrillo Álvarez Á. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal. Manual de Reanimación Cardiopulmonar Avanzada Pediátrica y Neonatal, 5.ª ed. Madrid: Publicación de Libros Médicos; 2006.
- Biarent D. European Resuscitation Council Guidelines for Resuscitation 2010 Section 6. Paediatric life support. Resuscitation. 2010;81:1364-88.

CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.





