Vol. 13 - Num. 51
Colaboraciones especiales
Depresión, ansiedad y separación en la infancia. Aspectos prácticos para pediatras ocupados
Concepción Bonet de Lunaa, M Fernández Garcíab, M Chamón Parrac
aPediatra. CS Segre. Madrid. España.
bMIR-Pediatría. Hospital Universitario Niño Jesús. Madrid. España.
cMIR-Medicina Familiar y Comunitaria. Hospital Universitario La Princesa. Madrid. España.
Correspondencia: C Bonet. Correo electrónico: conchabonet@hotmail.com
Cómo citar este artículo: Bonet de Luna C, Fernández García M, Chamón Parra M. Depresión, ansiedad y separación en la infancia. Aspectos prácticos para pediatras ocupados. Rev Pediatr Aten Primaria. 2011;13:471-89.
Publicado en Internet: 11-10-2011 - Número de visitas: 80571
Resumen
Cada vez son más frecuentes los trastornos psicológicos o psiquiátricos en las consultas de Pediatría de Atención Primaria. En este artículo se revisan de forma práctica los trastornos de depresión y ansiedad que se ven habitualmente en la consulta. Además, se reflexiona sobre las consecuencias que la separación de los padres tiene en los niños, cuando no se hace de forma inteligente y madura. El tratamiento de estos trastornos es fundamentalmente psicoterapéutico, utilizándose los fármacos solo en casos en que la terapia cognitivo-conductual no haya sido eficaz.
Palabras clave
● Ansiedad ● Depresión ● PsicoterapiaDepresión
La depresión infantil tiene dos características que la diferencian de la del adulto: la dificultad del niño para poder expresar verbalmente sentimientos y emociones y el hecho de que su personalidad se está formando. Además, los niños presentan síntomas inespecíficos cuyas características varían según la edad y no son patognomónicos (tabla 1).
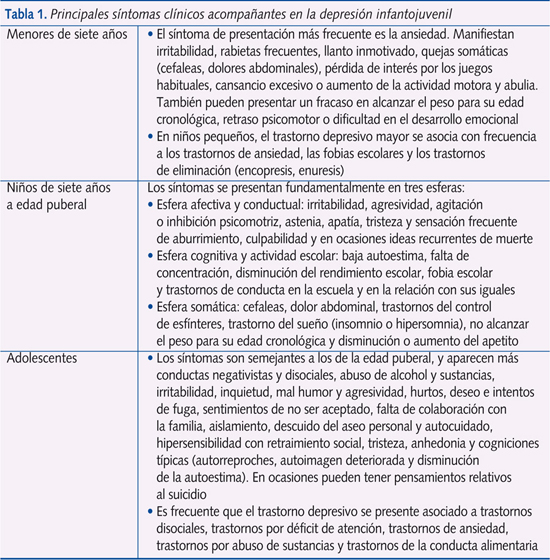
Los trastornos del estado de ánimo (TEA) tienen una prevalencia en la infancia que oscila entre el 1 y el 2%, aumentando la depresión en la adolescencia hasta un 4-5%. En la infancia, la prevalencia es igual para varones y mujeres, pero en la adolescencia aumenta claramente en el sexo femenino. Los niños y adolescentes afectados de depresión presentan un deterioro importante de su funcionamiento psicológico, social y académico.
Etiopatogenia
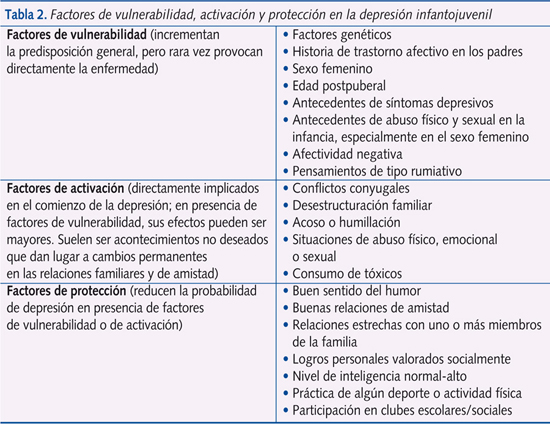
La depresión es multicausal. La díada vulnerabilidad-estrés parece funcionar muy bien como teoría explicativa. Se barajan causas de origen biológico y psicosocial. Entre las primeras, tendremos la posibilidad de herencia en una proporción de 3:1 sobre la población general. Existen datos que indican que tanto en niños como en adolescentes hay anomalías biológicas como las encontradas en las depresiones del adulto, pero no tienen utilidad clínica. Entre las causas psicosociales tendremos, entre otras, experiencias traumáticas, de separación, de pérdida o de desamparo, estilos cognitivos negativos o acontecimientos vitales estresantes. En la tabla 2 se resumen los factores de vulnerabilidad y protección en la depresión infantojuvenil.
Clínica
Los síntomas depresivos que podremos observar en el niño son variables e inespecíficos: estado de ánimo disfórico, muestras de tristeza, sensación de soledad o pesimismo, ideación autodespreciativa, con sentimientos de inutilidad, incapacidad o culpabilidad, conductas agresivas, alteraciones del sueño, cambios en el rendimiento escolar, socialización disminuida, con retraimiento, pérdida de placer en las actividades cotidianas, quejas somáticas, disminución de la energía habitual y cambios en el apetito o peso habituales.
La propia expresión de la depresión va a ser diferente en función de la edad. Muchas veces se manifiesta como regresión en niños pequeños (pérdida de habilidades y funciones evolutivas específicas de la edad). En adolescentes, una queja frecuente es el “aburrimiento”, la anhedonia, la irritabilidad, la negatividad desafiante, los arrebatos emocionales y las somatizaciones. En la tabla 3 se resumen los criterios de la Clasificación Internacional de Enfermedades (CIE-10) para episodio depresivo, y los criterios del Diagnostic and Statistical Manual (DSM-IV)1 de los distintos trastornos afectivos.

Diagnóstico
Aunque hay cuestionarios de cribado para la población general, no se aconseja su uso en población normal. Ante la sospecha clínica, se usan los criterios CIE-10 o DSM-IV en una entrevista clínica tanto con el niño como con sus padres, para contextualizar los síntomas y su gravedad. Existen, además, cuestionarios que ayudan a cuantificar la probabilidad de estar deprimido. El Children´s Depresión Inventory (CDI) es el más utilizado, pues puede usarse desde los siete años hasta los 17, siendo su punto de corte 13 (utilizando la versión larga de 27 preguntas)2. Existen también entrevistas estructuradas, pero hay que estar familiarizado con ellas para usarlas.
La depresión es un trastorno con una alta y variable comorbilidad, que se asocia frecuentemente (casi un 40% de los casos) a trastornos de ansiedad, agresividad, conductas antisociales y consumo de sustancias.
Tratamiento
En general, se asume que el pediatra o médico general puede atender inicialmente a los pacientes con sospecha de depresión leve y seguirlos durante dos semanas (para que puedan cumplir criterios). Si tras este tiempo no se produce mejoría hay que derivar. También es conveniente que lo vea un especialista cuando la depresión es moderada-grave o si existen factores de riesgo: antecedentes psiquiátricos en uno de los padres, existencia de conflictos conyugales, mala comunicación padres-hijo, sospecha de negligencia, abuso físico, sexual o psíquico, enfermedad grave en el niño, historia de pérdidas significativas recientes o vivencias de acoso o humillación.
La evidencia demuestra que el tratamiento de la depresión en la infancia debe ser integral. Las guías de práctica clínica2 recomiendan inicialmente terapia psicológica durante 8-12 semanas. La terapia cognitivo-conductual (TCC) ha demostrado eficacia similar a farmacoterapia en adolescentes pero no de forma consistente. Las características más importantes de la TCC son las siguientes: es una terapia centrada en el presente y basada en la asunción de que la depresión está mediada por la percepción errónea de los sucesos y por el déficit de habilidades. Sus componentes esenciales son la activación conductual (incrementar la realización de actividades potencialmente gratificantes) y la reestructuración cognitiva (identificación, cuestionamiento y sustitución de pensamientos negativos). También son elementos importantes el aprendizaje de competencias conductuales y las habilidades sociales en general. Es frecuente incluir sesiones con los padres y/o familiares, con la finalidad de revisar los progresos y aumentar la adherencia al tratamiento.
El papel de los padres en el tratamiento (si están en condiciones de hacerlo) es esencial: aportan información importante para la evaluación psicológica, el planteamiento de objetivos y la orientación. Además, pueden actuar como agentes de cambio terapéutico, facilitando la realización de determinadas tareas indicadas en las sesiones de tratamiento psicológico.
En cuanto a los fármacos, hay controversia con respecto a la seguridad de uso de antidepresivos en niños, ya que pueden incrementar la ideación suicida en las primeras semanas de tratamiento. El único fármaco aprobado para el tratamiento antidepresivo en niños y adolescentes según la Agencia Española del Medicamento y Productos Sanitarios (AEMPS) (y su homónima americana la Food and Drug Administration [FDA]), es la fluoxetina (10-20 mg/día). Se suele iniciar con 10 mg y se puede subir semanal o quincenalmente hasta un máximo de 40 mg. Se consideran efectivas dosis de 20 mg. Si no se obtiene beneficio tras nueve semanas, hay que reevaluar el diagnóstico y/o el tratamiento. La duración del tratamiento, si es eficaz, se mantiene entre seis y 12 meses más tras la remisión del cuadro. Normalmente se retirará de forma gradual. Los efectos secundarios son cefalea, dolor abdominal, sedación, ansiedad, insomnio, vómitos y a veces hipercinesia. Algunos psiquiatras han creado una plataforma contra la fluoxetina en la infancia y han denunciado su uso ante el parlamento europeo3. Por seguridad, y en el mejor interés del niño, creemos que los antidepresivos deben ser manejados por un especialista. Solo se deben tratar con fármacos los casos moderados o graves que no respondan a la psicoterapia. Se debe considerar el ingreso hospitalario si existe un elevado riesgo de suicidio, si la depresión se acompaña de síntomas psicóticos, si hay comorbilidad grave o cuando las circunstancias dificulten el seguimiento o control adecuados. Una guía de práctica clínica reciente4 aporta material informativo sobre la depresión en la infancia para el paciente y/o sus familiares.
Conductas suicidas en la infancia y la adolescencia
Los intentos de autolisis son poco probables antes de los diez años, ya que es a esta edad cuando suele adquirirse el concepto de irreversibilidad de la muerte. Es importante señalar que los niños pueden presentar conductas aparentemente suicidas que no se acompañan de ideación autolítica. Por ello es fundamental explorarlo. En adolescentes, hay un continuo desde conductas lesivas no suicidas, ideas autolíticas, tentativas de suicidio y suicidio consumado.
Cómo valorar un intento autolítico
Hay que explorar la intencionalidad, si hay realmente ganas de “desaparecer” o son formas de llamar la atención hacia un sufrimiento intenso sin intención real suicida. La forma de hacerlo se especifica en la tabla 4.

Hay que valorar también los factores de riesgo: son aquellos elementos que tienen gran probabilidad de desencadenar o asociarse a algún hecho indeseable, enfermedad o muerte. Cuando se dan varios, no solo se suman sino que en ocasiones multiplican el riesgo. Estos factores se imbrican en una compleja red de aspectos sociales, culturales, económicos y/o ambientales. Hay que evaluar la presencia de psicopatología o problema social de base en el paciente (depresión, esquizofrenia, temperamento poco flexible, falta de apoyo social y falta de figuras significativas). El consumo de tóxicos se considera de riesgo, ya que se baraja la posibilidad de que haya trastorno “dual” en su consumo. Es decir que se consume como forma de “medicarse” y soportar mejor trastornos subyacentes. También hay que considerar intentos suicidas previos y la actitud del paciente ante la vida. La desesperanza y la falta de apoyo familiar incrementan notablemente el riesgo. Por ello, en consulta, es importante ver el estrés que soporta el niño en ese momento y los apoyos con los que cuenta. El riesgo suele ser mayor cuando hay un estrés crónico mantenido que un precipitante claro. Los factores precipitantes suelen ser acontecimientos que se suman ante un niño “fatigado” o impulsivo (pérdidas, fracasos escolares, rupturas afectivas, enfermedad, maltrato, separación de padres, etc.).
En cuanto a la intencionalidad suicida, hay que evaluar la letalidad del método (es más preocupante cuanto más eficaz; por ejemplo, ahorcamiento o precipitación), la premeditación (planificar el método, repartir sus cosas, escribir notas de despedida, etc.) y la posibilidad o no de rescate.
Se consideran conductas de menor riesgo cuando el deseo real no es la muerte sino comunicar un malestar, pedir ayuda o manipular el ambiente. También cuando el método es poco letal (quemaduras, cortes, ingestas leves de medicamentos, etc.), hay posibilidad de rescate o hay un precipitante claro: ruptura amorosa, malas notas, etc. El apoyo familiar es un factor protector.
Actitud del pediatra ante la ideación autolítica
Se debe derivar a Atención Especializada de forma preferente. Si se calcula un alto riesgo habría que derivar al hospital para plantear el ingreso hospitalario.
La prescripción de antidepresivos obliga a monitorizar la ideación autolítica durante las primeras semanas, ya que algunos fármacos pueden incrementarla. Si no hay posibilidad de atención psiquiátrica urgente, es mejor emplear benzodiazepinas inicialmente, siendo la familia quien se ocupe de su administración hasta conseguir la cita.
Ansiedad
Podríamos definir la ansiedad como una reacción emocional exagerada, escasamente controlable por el sujeto y que supera su capacidad adaptativa, a raíz de situaciones reales o imaginadas que crean malestar (disforia) y que se manifiesta en pensamientos, fisiología y conducta. La ansiedad es un mensaje. Aunque puede ser normal ante determinadas situaciones, su exceso puede llegar a ser muy disruptivo. Por otra parte, como síntoma, forma parte de muchos cuadros clínicos en la infancia, lo que dificulta la realización de un estudio sistemático. La prevalencia estimada en población infantojuvenil oscila entre el 9 y el 21%. Tanto la ansiedad como la depresión (a la que se asocia con frecuencia) producen mucho sufrimiento. En Pediatría, la familia es el paciente y al niño hay que tratarlo en contexto, insistiendo en que muchas consultas en el cuerpo son consultas del alma5. Las causas no son bien conocidas, pero están implicados factores biológicos, ambientales y psicosociales.
Diagnóstico
La ansiedad se presenta frecuentemente en forma de somatizaciones, que son la expresión de malestar psicológico en forma de síntomas físicos. Los más frecuentes son: taquicardia, sudoración, palidez, temblor, náuseas, dolor abdominal, cefalea, mareo y sensación de falta de aire. Esto ocurre porque el niño coloca en el cuerpo cosas que por inmadurez no puede ubicar en la mente. En este periodo de la vida, existe cierta incapacidad madurativa para relacionar los síntomas físicos con problemas emocionales (alexitimia) y con frecuencia son formas de aprender a resolver conflictos por imitación o identificación con sus figuras de referencia.
Muchas veces los padres creen (o necesitan creer) que el niño padece una enfermedad orgánica que justifica el cuadro. Es evidente que para ellos (y para muchos pediatras) es más controlable y seguro lo tangible que lo mental. Pero es necesario evidenciarlo, ya que los efectos a largo plazo de una ansiedad persistente afectan a la autoestima, al funcionamiento interpersonal y a la adaptación social. En este artículo se abordarán los trastornos de ansiedad que se ven habitualmente en la consulta de Atención Primaria. El trastorno obsesivo-compulsivo (TOC) y el trastorno de estrés postraumático (TEPT) no se incluirán.
Trastornos de ansiedad más frecuentes
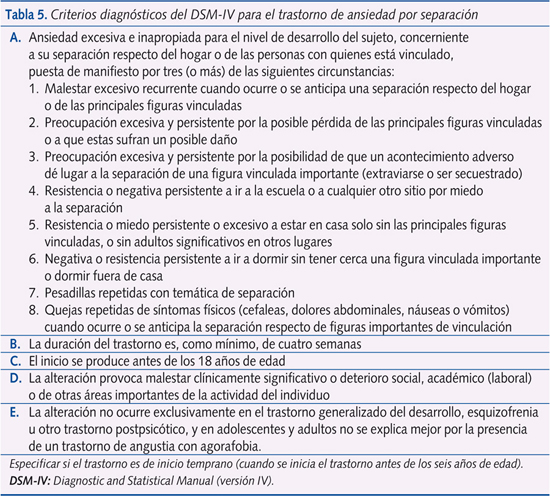
- Trastorno por ansiedad de separación (TAS). Ocurre entre el 3 y el 5% de los niños. Se evidencia clínicamente por ser niños que tienen miedo a separarse de sus padres (especialmente de la madre) a una edad no pertinente. Se ha tratado en esta revista en varias ocasiones6,7. Si se fuerza la separación aparecen náuseas, vómitos o cefalea, que son somatizaciones que realiza el niño de forma inconsciente ante lo que interpreta como inquietante de la situación. Los niños suelen referir que tienen miedo a dormir solos o a que les pase algo a sus padres, tienen pesadillas con temas de separación y presentan ansiedad anticipatoria si creen que va a ocurrir un distanciamiento físico. No quieren dormir en casa de amigos o familiares, tampoco ir a campamentos. Ocurre más frecuentemente en edades prepuberales y en niñas7. En la tabla 5 se resumen los criterios diagnósticos.
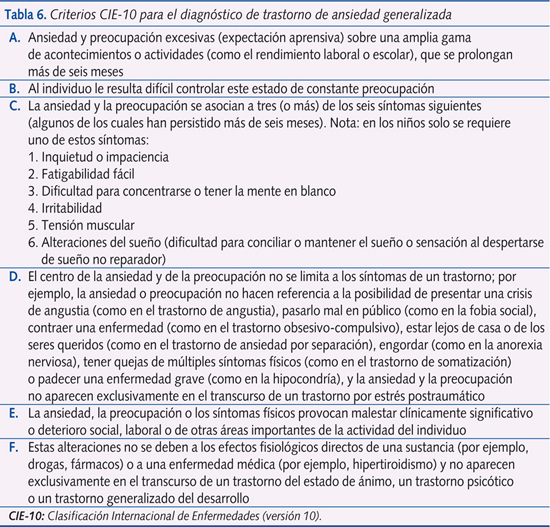
- Trastorno por ansiedad generalizada (TAG). Es la sensación de estar constantemente nerviosos y presentar una actitud temerosa ante multitud de acontecimientos o situaciones. Hay una preocupación exagerada por exámenes, fracaso, desgracias, posibles críticas, etc., y presentan múltiples quejas somáticas, como dolor abdominal, náuseas, vértigo, mareo, palpitaciones, miedo a tragar, etc., que condicionan un funcionamiento normal. Se da más en niños perfeccionistas y tímidos. En la consulta nos suelen parecer niños muy sensibles e inteligentes. En la tabla 6 se recogen los criterios diagnósticos.
- Fobias. Aparecen en un 2% de los niños. Hay miedo persistente a un estímulo circunscrito, que no es potencialmente peligroso. El niño suele reconocer que el miedo es excesivo, pero no es capaz de enfrentarse a él, tiende a evitarlo y puede limitar el desarrollo de su vida normal por ello. La fobia que produce más síntomas físicos es la fobia escolar.
- Fobia a tragar. Comentamos esta fobia de forma más específica por ser una de las más frecuentes en la consulta. En ella, el niño tiene miedo a atragantarse al ingerir líquidos, pastillas o comida. En el 40% de los casos hay algún antecedente de atragantamiento previo o acontecimientos estresantes en la vida el niño (familia, colegio o compañeros). Los especialistas en medicina psicosomática dicen que el niño no puede “tragarse la situación vivida”. Existe importante comorbilidad psiquiátrica: ataques de pánico, trastorno por ansiedad de separación, depresión, trastorno del sueño, TOC y trastorno de oposición desafiante (TOD). En este cuadro es importante diferenciar el dolor real a tragar, del miedo a hacerlo. En el DSM-IV se resumen los criterios diagnósticos de estos y otros trastornos de ansiedad8.
Tratamiento
El abordaje del tratamiento es multidisciplinario. Debe basarse en la gravedad de la sintomatología, la comorbilidad, la edad y la naturaleza de los factores causales. Se propone la utilización de intervenciones psicosociales como base del tratamiento y el uso de psicofármacos como apoyo en casos graves o en aquellas situaciones en las que la psicoterapia haya resultado insuficiente.
Tratamiento psicológico: cognitivo y conductual
La escuela cognitivo-conductual preconiza que ante una emoción suele haber un pensamiento previo que la produce. Controlando los pensamientos y haciéndolos más positivos y adaptados, nuestras emociones y conductas irán mejorando. En estos trastornos, el niño presenta pensamientos, recuerdos o imágenes que le asustan o son amenazantes. Ello se traduce en una conducta de evitación ante el estímulo o situación que genera el miedo y su cortejo físico.
El tratamiento consiste en trabajar (con el niño mayor de cinco años) estos aspectos, diferenciando lo que piensa, lo que siente ante esos pensamientos (conectarle con ellos) y lo que hace al tenerlos. En las fobias se identifican los miedos específicos y se anima al niño a hablar de ellos. Se le ayuda a afrontarlos de manera gradual, colocando objetivos alcanzables que reaseguren al niño y le den pruebas de que realmente no pasa nada (prueba de realidad). En la fobia a tragar hay que reintroducir paulatinamente texturas más sólidas con refuerzos positivos o sistemas de fichas. La combinación de la TCC con la terapia familiar (cuyo fin es el de entrenar a los padres en estrategias de manejo adecuadas) tiene una eficacia añadida9.
Tratamiento farmacológico
Los fármacos ansiolíticos alivian momentáneamente los síntomas enmascarándolos, por lo que pueden ser frecuentes los desplazamientos de los mismos o su reagudización. Las benzodiazepinas no están recomendadas de manera general como tratamiento de base, ya que no se han demostrado eficaces ni seguras en ensayos controlados en niños con trastornos de ansiedad. Deberían usarse con cautela, por el riesgo de desarrollar dependencia, y están contraindicadas en jóvenes con historia de abuso de sustancias. En la práctica, se podrían usar a corto plazo en casos de ansiedad excesiva para intentar una reducción de los síntomas mientras los inhibidores de la recaptación de serotonina (ISRS) surten efecto, o para desbloquear al niño en la fase de exposición durante la TCC. Para el tratamiento a largo plazo, la seguridad de los ISRS está siendo debatida. Actualmente, las únicas indicaciones aprobadas en población pediátrica por la Agencia Española del Medicamento son la fluoxetina para el tratamiento de la depresión y la fluvoxamina y la sertralina para el tratamiento del TOC10. Por ello, consideramos que debe ser un especialista quien los maneje. En la tabla 7 se exponen la toma de decisiones ante los trastornos de ansiedad en Atención Primaria.

Actitud del pediatra ante los trastornos de ansiedad
Se le debe explicar al niño que la única manera de mejorar es afrontar el estímulo o la situación que genera el miedo (“para ser valiente hay que sentir miedo… y superarlo”). Además, hay que explicarle qué es la ansiedad y cuáles son sus manifestaciones físicas. Si se entiende lo que pasa, resulta más fácil controlarlo. Hay que animarle a hablar de lo que le da miedo sin minimizar o ridiculizar. Es importante decirles a los padres que la sobreprotección empeora las cosas y que tienen que intentar no entrar en el clima de dejar que el niño duerma con ellos, hacerle comidas especiales o dejarle sin ir al colegio. El niño necesita adultos seguros y asertivos que le devuelvan seguridad. Y también necesita límites seguros y fiables en los que encuadrarse. Las intervenciones cognitivo-conductuales son muy agradecidas y dan muy buenos resultados.
Si el niño llega hiperventilando intensamente, se le puede colocar en nariz y boca una bolsa de plástico para que respire dentro de ella hasta que se tranquilice sin sufrir hipocarbia. Los fármacos que podemos usar en consulta de forma puntual, si hay gran ansiedad, son las benzodiazepinas: en menores de 12 años medio Orfidal® sublingual y uno entero en mayores de 12 años. Se recomienda derivar al especialista los casos de TOC11, los TEPT, así como ansiedades que no respondan a nuestra intervención o creen mucho sufrimiento o desadaptación.
Sospecha de síntomas funcionales
Ante la sospecha de síntomas funcionales, se deben buscar problemas en casa, con los amigos o en el colegio (el mundo del niño). Descartar acoso escolar o trastorno de aprendizaje; buscar situaciones de conflicto entre los padres, descartar maltrato, valorar la posibilidad de enfermedades en familiares (bien por el estrés del cambio de rol al enfermar o por las identificaciones que pueda hacer el niño con sus figuras de admiración y apego). Es importante aliarse con los padres y buscar el interés común, que es el bienestar del niño. Aunque nos parezcan padres difíciles o no suficientemente buenos, son los únicos que tiene el niño y siempre tienen aspectos “sanos” con los que habrá que trabajar. En situaciones de acoso escolar, es necesario trabajar junto con el colegio y los padres para cortar de raíz estas conductas y asegurar que el niño puede asistir a él, sin miedo y sin peligro. Este tema se desarrollará en un artículo aparte.
Información a los padres y al paciente sobre síntomas de origen psíquico
Es preciso recordar que al niño le pasa algo, aunque no tenga nada evidenciable, pues la ausencia de patología orgánica no significa que la causa no sea real. Por ello, no se debe decir nunca que el niño no tiene nada; hay que especificar que tiene malestar y que no miente, y explicar a los padres que los niños expresan el sufrimiento a través del cuerpo. El abdomen y la cabeza son como altavoces de lo emocional, por eso les duelen tan frecuentemente. Hay que informar a los padres de que los síntomas van a persistir y pueden ser recurrentes, y tranquilizarlos para que no inicien un peregrinar por consultas de especialistas haciendo pruebas complementarias innecesarias o tratamientos iatrógenos. Para ello, tendremos que ofrecer explicaciones que entiendan y llevar a cabo seguimientos que eviten que la familia se sienta abandonada.
Tenemos experiencia para saber que muchas veces los síntomas psicológicos de los niños encubren problemas familiares de los que es difícil (o doloroso) hacerse cargo o hablar, pero que es necesario hacerlo aunque estemos muy ocupados.
Algunos aspectos a debate
Estos trastornos, así como las depresiones, son a veces difíciles de delimitar, ya que forman parte de la vida (duelos o miedos normales adaptativos) pero en ocasiones pueden llegar a ser excesivos. Es difícil establecer la frontera precisa entre lo normal y lo patológico. Al ser procesos continuos, dependen de la tolerancia del que lo sufre o de las expectativas del que lo atiende y define. Parece prudente definir como patológico aquello que impide desarrollar una vida adaptada y “normal” según el momento y el lugar en que vivimos. Indudablemente, estos cuadros, así como otras situaciones vitales estresantes para el niño (acoso, separaciones, catástrofes, nacimiento de hermanos, cambios de colegio o domicilio, etc.), producen con mucha frecuencia sufrimiento, tristeza, ansiedad y somatizaciones en la infancia. Hay que entender que cosas que a los adultos nos parecen banales pueden ser muy estresantes para los pequeños pero, sin caer en la crueldad o en la excesiva exigencia, también es importante reflexionar que los niños (y los padres) tienen que aprender a enfrentarse y superar los problemas, las dificultades y la frustración, porque forman parte de la vida. Un libro interesante para los padres es el de J. A. Marina, Anatomía del miedo12.
Separación y divorcio
Para los niños, las figuras parentales son decisivas para poder sobrevivir físicamente y desarrollarse psíquicamente con normalidad. Para un niño es muy inquietante y dolorosa la pérdida de un progenitor, así como las discusiones y el maltrato de las que a veces es testigo o, en el peor de los casos, también víctima cuando hay conflictos familiares. Cuando los padres se separan, el niño tiene múltiples fuentes de sufrimiento: a veces pierde el acceso a uno de los padres, sufre cambios en su entorno y en sus condiciones de vida, presencia o sufre la hostilidad entre sus progenitores o se ve afectado por la intrusión del sistema legal en la familia. Además, en muchas separaciones el niño se convierte en un “medio” para la agresión mutua entre los padres.
Sintomatología
La pérdida del contacto habitual con un progenitor puede producir ansiedad de separación o problemas de conducta en forma de equivalentes depresivos (véanse los apartados correspondientes). Los menores de cinco años pueden presentar conductas regresivas. En ocasiones, el niño puede sentirse culpable de la separación. Puede existir el riesgo de que el mal ambiente y la hostilidad vivida les hagan reproducir actitudes desafiantes, agresivas o de desconfianza respecto a familiares, profesores o amigos. Además, pueden desarrollar agresividad hacia el progenitor con el que conviven, culpabilizándole de la separación e idealizando al que no está habitualmente en casa. El progenitor que lleva el peso de los cuidados puede desarrollar intenso estrés y no poder contener las ansiedades y problemas de su hijo.
Cambios en el entorno y las condiciones de vida
Cuanto menor es el niño, mayor hincapié debemos hacer en la necesidad que tiene de entornos y rutinas estables. Es aconsejable que, ante la separación o divorcio de los padres, el niño pueda mantener el mismo colegio y amigos. Vivir en dos casas manteniendo su colegio habitual puede ser positivo, pero deja de serlo si los estilos educativos son diferentes, sobre todo si los padres se desautorizan entre sí o si hay discusiones permanentes en su presencia. Para el niño es devastador que los padres inicien nuevas relaciones afectivas, cuando aún no están preparados. También volver a vivir la separación cuando han conseguido vincularse con la nueva pareja y de nuevo la pierden.
Judicialización de la separación
Este es el elemento más perturbador para el niño, sobre todo cuando se le intenta involucrar en las disputas de los padres. Si esto ocurre, los niños desarrollan con frecuencia psicopatología emocional o de conducta. En relaciones de pareja muy destructivas, el niño puede sentirse presionado a no expresar afecto ni cuidado por una de las partes, ya que la contraria se siente herida. Esto, que es inmaduro e infantil por parte de los progenitores (pero frecuente), coloca a los niños en situaciones de doble víncluo muy estresantes y patológicas al no darse cuenta de que pueden querer y necesitar a los dos padres. En casos de alienación parental, uno de ellos induce en el niño un rechazo absoluto hacia el otro, creándose situaciones de falsas alegaciones que destruyen la armonía y la confianza del niño en su familia. Se considera falsa alegación cuando se le imputa a una persona algo no cierto. En ocasiones se puede alegar abuso sexual no cometido y el niño vive situaciones muy desagradables y perniciosas. Ocurre con separaciones muy conflictivas donde se disputa la custodia (no por el bien del hijo, sino para fastidiar al ex cónyuge), la casa o asuntos económicos. En la consulta es frecuente que nos pidan informes para el juicio, pero no resulta recomendable hacerlos a no ser que lo exija el juez o haya sospecha de malos tratos. Si se hacen, habrá que sopesar qué se escribe en ellos, insistiendo en que se procure dirimir las diferencias sacando al niño de ellas. Además, hay que entrevistar al niño a solas para conocer sin presiones su opinión. Es importante, como profesionales, no dejarse manipular.
Qué quiere un juez al pedir un informe
Conocer la capacidad que tienen los padres para responder a las necesidades de crianza de sus hijos. Conocer las relaciones del niño con cada uno de sus progenitores, así como su ajuste escolar, social y emocional. También necesita saber de la salud mental de los padres.
Actitud del pediatra ante la separación de los padres
Los niños pueden presentar múltiples somatizaciones, trastornos de conducta, ansiedades o alteraciones del estado del ánimo en estos procesos. Hay que explicar a los padres lo que supone para el niño la separación y la importancia de que se comporten como adultos responsables, al menos con respecto a él. Insistirles en que el niño debe cambiar lo menos posible sus rutinas y que la judicialización es un factor de mal pronóstico. Son los padres los que deben informar a su hijo de la situación, manteniendo la calma y el respeto, así como la congruencia y las rutinas. Como pediatras, deberíamos intentar ser objetivos y no tomar partido declarado por alguno de ellos, salvo que haya criterios de maleficencia hacia el niño.
En Atención Primaria, las Unidades de Salud Mental se ven saturadas por demandas de niños cuyos padres se separan de forma violenta y/o inmadura sin tener en cuenta las necesidades del hijo. En algunas zonas, además, no se atiende al niño si no firman el tratamiento ambos progenitores, por miedo de los profesionales a ser demandados. Esto genera mucha tensión, ya que con frecuencia uno de los padres no considera pertinente que el niño sea visto por el “psicólogo” y se niega firmar o acudir junto a su ex cónyuge. Por ello, algunos niños afectados pueden verse privados de apoyo profesional.
Aunque “psiquiatrizar” al niño les viene bien a algunos progenitores, que así demonizan al contrario, no es infrecuente que algunos padres desbordados por la situación deleguen sus funciones en los profesionales como si estos dispusiesen de algo “mágico” que liberase de los sufrimientos y arreglase conflictos. Es importante señalar todo esto a los padres. Sin embargo, las consultas masificadas dificultan tener tiempo para contener las ansiedades peri- y postseparación que sufren las familias. Para el pediatra es muy costoso desde el plano emocional manejar la tristeza, la frustración o la rabia tanto del niño como de los ex cónyuges, que acuden por separado intentando ganarse la alianza del profesional con historias opuestas. A esto se añade la culpa cuando la separación viene motivada por la patología crónica del niño13.
Pese a todo ello, debemos intentar serenar el clima y crear espacios de reflexión para que el niño no sufra lo que no le corresponde. Algunas sugerencias para los padres están recogidas en los trabajos de J. Bras, M. Brusa y S. Salinas14-16; sin olvidar repasar los derechos de los niños17.
Bibliografía
- Trastornos del estado de ánimo. DSM IV. Psicomed.net [consultado el 10/06/2011]. Disponible en http://personal.telefonica.terra.es/web/psico/dsmiv/dsmiv6.html
- Ministerio de Sanidad, Política Social e Igualdad. Guía de práctica clínica sobre la depresión mayor en la infancia y adolescencia. Madrid: MSPSI; 2009 [consultado el 10/06/2011]. Disponible en www.guiasalud.es/egpc/depresion_infancia/completa/index.html
- Pundik J. La medicalización en la infancia. ¿Cada vez más frecuente? FMC. 2009;16:213-8.
- Depresión en la infancia y adolescencia. Información para el paciente, familiares y personas interesadas. En: Ministerio de Sanidad, Política Social e Igualdad. Guía de práctica clínica sobre la depresión mayor en la infancia y adolescencia. Madrid: MSPSI; 2009 [consultado el 10/06/2011]. Disponible en www.sergas.es/Docs/Avalia-t/DepreInfPub/Ebook%20-%20Depresion%20en%20la%20Infancia.pdf
- Mardomingo MJ. Psiquiatría para padres y educadores. Ciencia y arte. Madrid: Narcea Editores; 2003.
- Villanueva Suárez C, Sanz Rodríguez LJ. Ansiedad de separación: delimitación conceptual, manifestaciones clínicas y estrategias de intervención. Rev Pediatr Aten Primaria. 2009;11:457-69.
- Rives-Ferreiro MT, Diz-Lois Palomares C, Bonet de Luna C. Trastorno de ansiedad por separación en la infancia. Rev Pediatr Aten Primaria. 2004;6:43-9.
- Trastornos de ansiedad. DSM IV. Psicomed.net [consultado el 10/06/2011]. Disponible en http://personal.telefonica.terra.es/web/psico/dsmiv/dsmiv7.html
- Ochando Perales G, Cancio SP. La ansiedad en la edad pediátrica. Pediatr Integral. 2008;12:901-6.
- Ruiz Sancho AM, Lago Pita B. Trastorno de ansiedad en la infancia y adolescencia. En: AEPap, ed. Curso de actualización Pediátrica 2005. Madrid: Exlibris Ediciones; 2005. p. 265.
- Rodríguez Delgado J, Dorronsoro Martin I, Bonet de Luna C. Trastorno obsesivo compulsivo en la infancia. Rev Pediatr Aten Primaria. 2003;5:415-22.
- Marina JA. Anatomía del miedo. Barcelona: Anagrama; 2006.
- Hartley SL. The relative risk and timing of divorce in families of children with an autism spectrum disorder. J Fam Psychol. 2010;24:449-52.
- Bras i Marquillas J. El divorcio y los hijos. AEPap, Familia y salud [consultado el 10/06/2011]. Disponible en www.aepap.org/familia/divorcio.htm
- Brusa M, Bonet De Luna C. Resolución de problemas y conflictos. AEPap, Familia y salud [consultado el 10/06/2011]. Disponible en www.aepap.org/familia/resolucion.htm
- Salinas S. Todo (no) terminó. Barcelona: RBA; 2004.
- Convención de los Derechos de los Niños. AEPap, Familia y salud [consultado el 10/06/2011]. Disponible en www.aepap.org/familia/derechos.htm
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.





