Vol. 12 - Num. 19
Talleres
¿Y si nos consultan porque moja la cama?
Mª Isabel Úbeda Sansanoa, R Martínez Garcíab
aPediatra. CS de L’Eliana. Valencia. España.
bUrólogo. Unidad de Incontinencia Urinaria y Urología Funcional. Servicio de Urología. Hospital Clínico Universitario de Valencia. Valencia. España.
Cómo citar este artículo: Úbeda Sansano MI, Martínez García R. ¿Y si nos consultan porque moja la cama? Rev Pediatr Aten Primaria. 2010;12(Supl 19):s231-s243.
Publicado en Internet: 20-11-2010 - Número de visitas: 30865
Resumen
La enuresis, equivalente al término usado con anterioridad “enuresis nocturna”, es la micción involuntaria que tiene lugar durante el sueño a una edad y frecuencia socialmente inaceptables. Se acepta para el diagnóstico la edad ≥ 5 años. Es un trastorno frecuente e infradiagnosticado, que causa una importante repercusión económica, social y emocional para muchos niños que siguen mojando la cama y sus familias. El tipo de enuresis más frecuente y de mejor pronóstico es la enuresis primaria monosintomática (EPM). Su abordaje desde Atención Primaria, con mínimas acciones diagnóstico-terapéuticas, logrará un gran impacto.
Se expondrán en el taller los aspectos clave del diagnóstico y las medidas terapéuticas disponibles para la EPM. A través de casos clínicos interactivos, el alumno será capaz de detectar precozmente este tipo de enuresis, descartar otros tipos de incontinencia y patologías asociadas y elegir el tratamiento adecuado en función de una serie de factores de buen o mal pronóstico de respuesta. Asimismo, se identificarán los casos de mala evolución que deben derivarse al hospital.
La alarma y la desmopresina son los tratamientos disponibles. Se conocerán las ventajas e inconvenientes de cada uno de ellos y la información que se debe transmitir al paciente y su familia para facilitar la adherencia al tratamiento con el mínimo riesgo.
En general, la alarma es el tratamiento más eficaz, pero su uso precisa de habilidades que se adquirirán de forma práctica en este taller.
Palabras clave
● Alarma ● Desmopresina ● Diagnóstico ● Enuresis nocturna ● Incontinencia urinaria ● NiñoIntroducción
La enuresis es un trastorno frecuente e infradiagnosticado. Aunque su prevalencia decrece con la edad por la resolución espontánea, esta no se da en todos los casos ni en el momento deseado. Para muchas familias y niños que siguen mojando la cama, el impacto económico, social y emocional es importante.
La prevalencia de enuresis en España1,2 no se diferencia de la de otros países. Se estima entre el 16% a los cinco años y un 1-3% en la adolescencia y la edad adulta, con mayor afectación del sexo masculino (1,5-2:1). El tipo más frecuente es la EPM (enuresis primaria monosintomática), que supone alrededor del 85% de los casos.
La percepción desde Atención Primaria (AP) es de una prevalencia baja porque la mayoría de estos niños no están diagnosticados, bien por la tolerancia de los padres, que en muchos casos también sufrieron el problema y no consultan, bien porque no le dan importancia, o lo ocultan por vergüenza y, muchas veces, por la tolerancia del propio pediatra que no valora lo suficiente el problema o no tiene confianza en cómo abordarlo.
La existencia de terapias para la enuresis con eficacia probada y las características de accesibilidad y conocimiento de la familia ubican al pediatra de AP en una situación privilegiada para detectar precozmente este trastorno, tratarlo en el momento adecuado e identificar los casos de mala evolución para derivar al hospital. La enuresis primaria monosintomática (EPM) debe diagnosticarse y tratarse en AP, pero para ello es necesario conocer perfectamente el tema, su magnitud y la forma de abordarlo de manera eficiente.
En este taller se siguen básicamente las recomendaciones de la “Guía de práctica clínica de enuresis nocturna primaria monosintomática en Atención Primaria”3, incluida en el catálogo de Guías de Práctica Clínica del Sistema Nacional de Salud (www.guiasalud.es/GPC/GPC_367.pdf) y en National Guideline Clearinghouse de EEUU (www.guideline.gov/content.aspx?id=12239).
Objetivos
Principal: ampliar los conocimientos para diagnosticar y tratar correctamente la enuresis. Secundarios: capacitar a los alumnos en habilidades para diagnosticar los distintos tipos de enuresis; conocer y familiarizarse con los instrumentos diagnósticos y los distintos tratamientos; identificar los casos tratables por el pediatra de AP y los que se deban derivar al hospital.
Terminología
La enuresis (enuresis nocturna) es la micción involuntaria durante el sueño a una edad y frecuencia socialmente inaceptables. En general, se acepta para el diagnóstico la edad ≥ 5 años. Una frecuencia < 1 noche/mes puede aceptarse en un niño pequeño, pero no en los mayores y adolescentes.
Es importante distinguir las diferentes formas de enuresis, ya que el enfoque diagnóstico y terapéutico será distinto. En la tabla 1 se describen las definiciones más útiles para nuestra práctica clínica según la terminología actual4,5 y se comentan los conceptos que pueden inducir a confusiones.

Aspectos claves del diagnóstico
La anamnesis
Es fundamental en el diagnóstico. Se recomienda realizar una entrevista dirigida a descartar otros tipos de incontinencia, a clasificar adecuadamente la enuresis (primaria o secundaria y monosintomática o no monosintomática), a valorar las patologías asociadas que puedan interferir en la evolución de la enuresis (apnea del sueño y estreñimiento) y los factores pronósticos de respuesta al tratamiento (tabla 2).
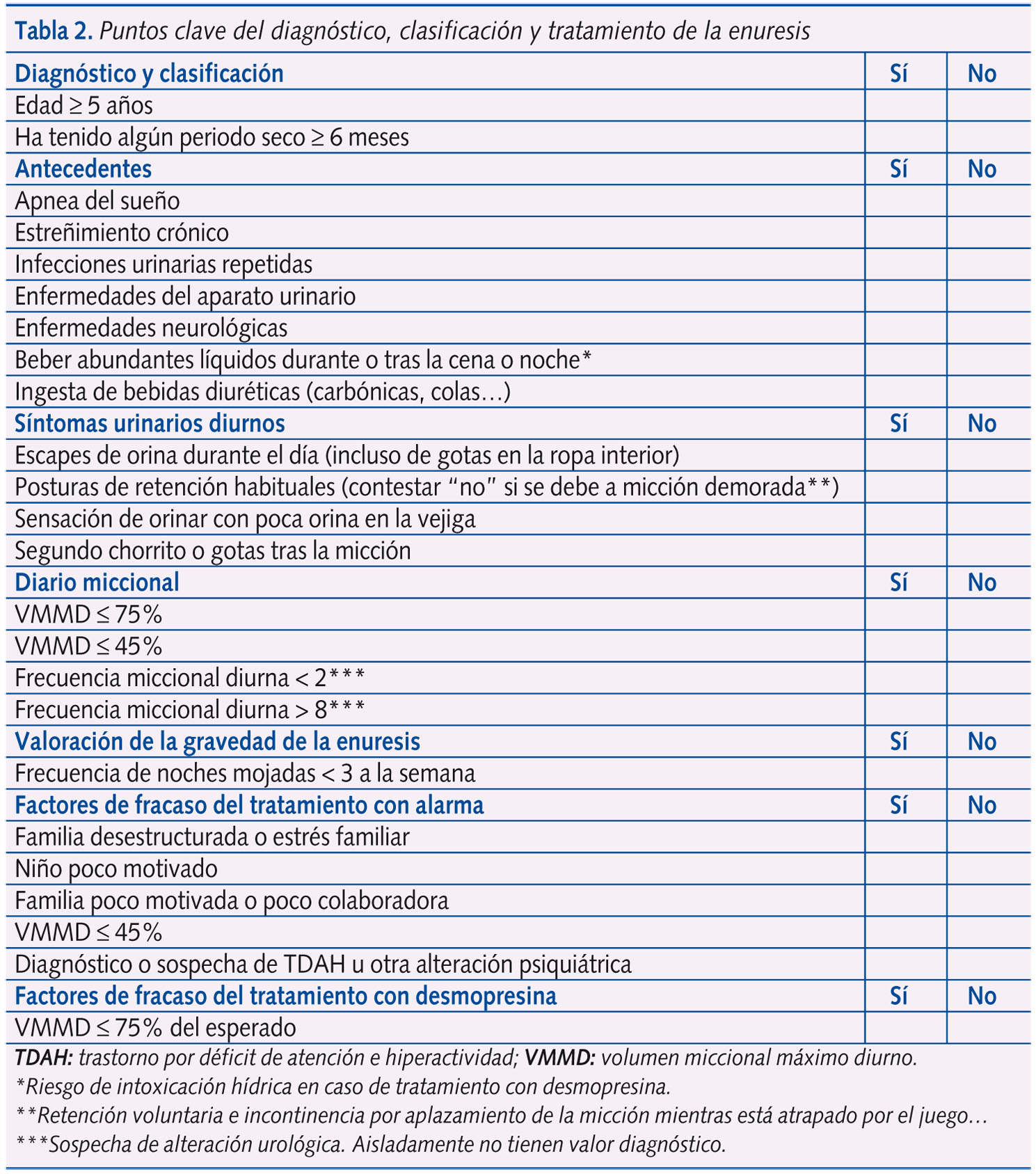
Puede ser de interés conocer si existen antecedentes familiares de enuresis y la existencia de tratamientos o actitudes previas y su respuesta.
La exploración física
Es normal en la EPM. Sin embargo, para confirmar el diagnóstico y descartar problemas asociados, se recomienda una mínima exploración de:
- Abdomen (palpación de globo vesical o masas fecales por estreñimiento).
- Genitales (malformaciones, estenosis meatal en niños, adherencias labiales y vulvovaginitis en niñas, dermatitis, sospecha de abuso sexual). Manchas de la ropa interior (heces, secreciones u orina) pueden hacernos sospechar estreñimiento, infecciones o incontinencia diurna, diagnósticos que en ocasiones los padres subestiman en la anamnesis.
- Espalda (lesiones que sugieran disrrafismo: nevus pilosos, fositas sacras por encima de la línea interglútea).
- Marcha talón-puntillas adelante y atrás descalzos (explora raíces sacras sensitivas y motoras que inervan la vejiga).
El diario miccional
La cumplimentación de un diario miccional durante 2-4 días (figura 1) se considera imprescindible3, ya que proporciona datos objetivos sobre aspectos valorados en la anamnesis, ayuda a detectar niños con enuresis no monosintomática, proporciona información sobre el pronóstico: volumen miccional máximo diurno (VMMD), frecuencia miccional elevada o disminuida, presencia de escapes urinarios, encopresis o estreñimiento, detecta niños que requieren más exploraciones y a familias con poca adherencia a las instrucciones.
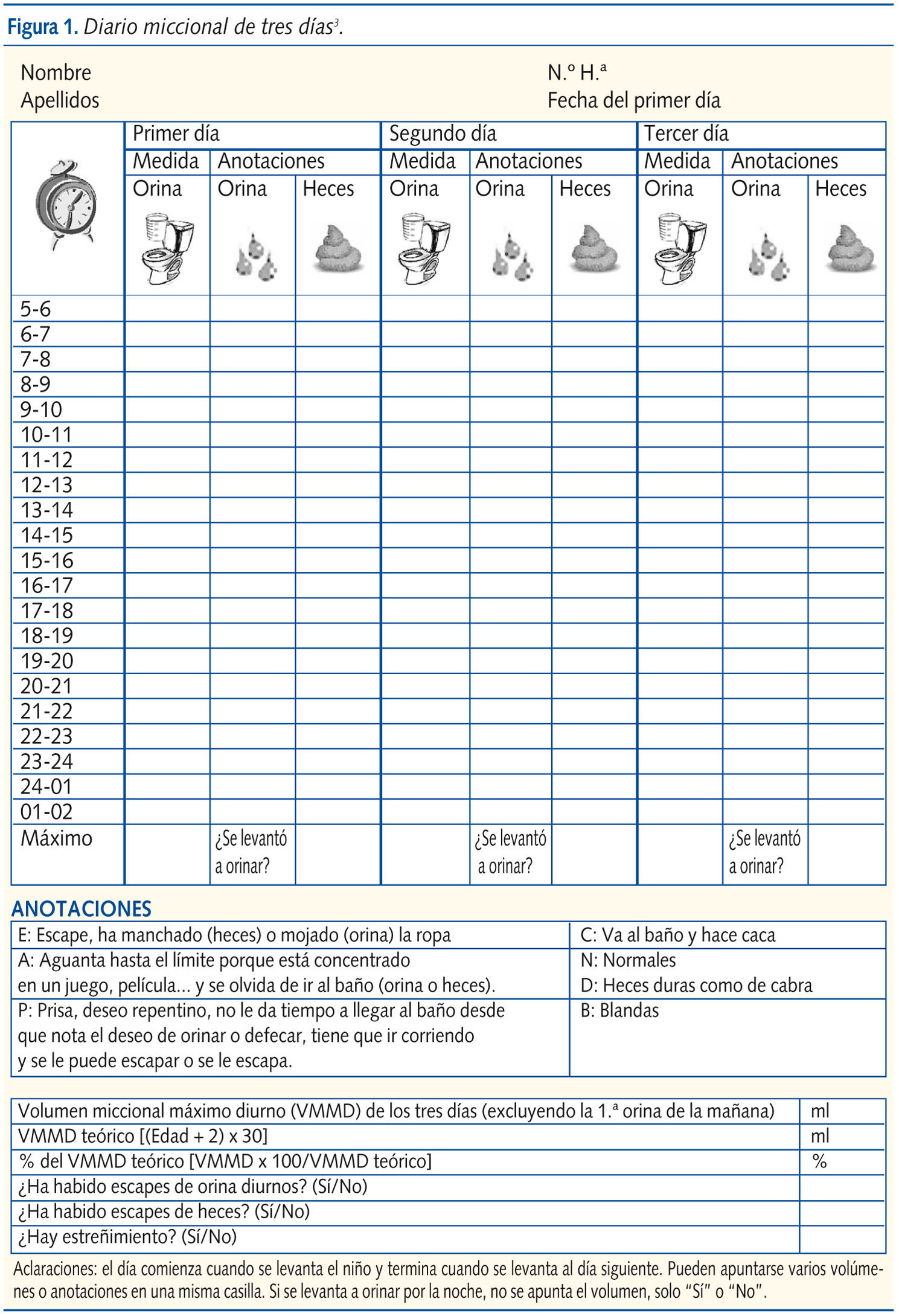
El registro de la defecación
Algunos autores consideran también importante el registro de la defecación y sus características durante dos semanas, ya que se ha observado que en la entrevista los padres subestiman el estreñimiento6.
Ante EPM no se recomienda realizar ninguna prueba complementaria más. Si se sospecha enuresis no monosintomática, se debe remitir al hospital.
Tratamiento de la enuresis primaria monosintomática
Desmitificar el problema, evitar medidas punitivas, restringir líquidos vespertinos, evitando especialmente las bebidas diuréticas y colas, e ir al baño antes de acostarse son actitudes generales iniciales que muchas veces ya han realizado los padres.
Antes de instaurar el tratamiento se debe valorar con la familia y el niño el objetivo terapéutico y consensuar el más adecuado en cada caso. Si existen, se recomienda tratar el estreñimiento y la apnea del sueño. La terapia motivacional con calendarios (tratamiento conductual simple) ayuda a objetivar la situación basal de noches mojadas y se puede recomendar antes y junto a otros tratamientos.
En AP, además de las medidas generales ya descritas, se utiliza el tratamiento conductual con alarma y el farmacológico con desmopresina (figura 2). No se recomiendan otros fármacos como primera elección.
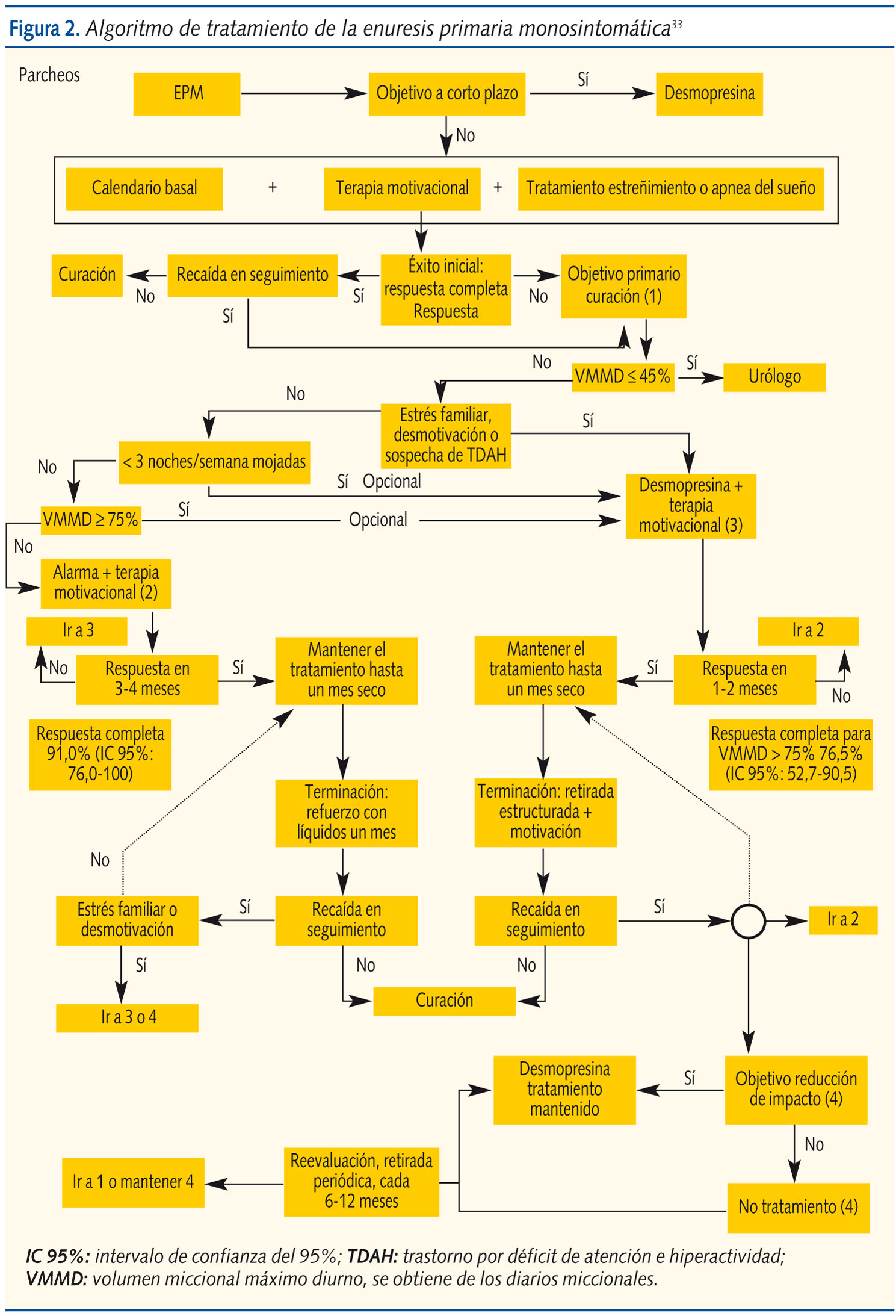
La mayoría de los niños con enuresis leve (< 3 noches/semana) tienden a la resolución espontánea. Sin embargo, la enuresis moderada (3-6/semana) o grave (diaria) y la que persiste a los diez años, difícilmente se resolverá sin tratamiento7. Independientemente de la gravedad y de la edad, el tratamiento también está indicado siempre que tenga repercusión negativa en el niño o la familia.
Usualmente el objetivo buscado es la curación, que significa sequedad completa definitiva tras finalizar el tratamiento. Sin embargo, cuando no es posible, puede ser adecuado el control de la enuresis con un tratamiento continuado a largo plazo, o a corto cuando interesa sequedad inmediata ante campamentos o situaciones esporádicas.
A la hora de valorar los resultados del tratamiento, hablaremos de “respuesta o fracaso” para referirnos a la situación de la enuresis mientras el paciente recibe tratamiento y de “curación o recaída” en referencia al resultado final, tras seis meses-dos años de finalizarlo.
Tratamiento con alarma
¿Cuándo y cómo utilizar la alarma?
Salvo excepciones, cuando buscamos curación, el tratamiento más eficaz y de elección es la alarma8. Sin embargo, la respuesta suele ser lenta y el cumplimiento exige esfuerzo e implicación del niño y la familia (tabla 3).

Su eficacia es mayor cuando el número de noches mojadas es elevado, pero la clave del éxito depende fundamentalmente de la motivación e implicación tanto de los padres como del niño a lo largo del tratamiento y del estímulo que nosotros seamos capaces de ejercer sobre ellos con un seguimiento estrecho (aconsejable cada 2-3 semanas).
No se recomienda la alarma en casos de falta de motivación o colaboración de los padres o el niño, en situaciones estresantes del niño o la familia, ni ante el trastorno por déficit de atención e hiperactividad u otros problemas psiquiátricos, por ser factores de mal pronóstico para el éxito del tratamiento3. Tampoco está indicada cuando se busca una respuesta terapéutica rápida.
Si se utiliza la alarma, el riesgo relativo (RR) de conseguir 14 noches secas consecutivas es 13,3 veces mayor que sin ella (RR: 13,3; intervalo de confianza del 95% [IC 95%]: 5,6-31,5) y el de curación (no recaída), 5,5 veces mayor (RR: 5,56; IC 95%: 1,54-20,0), el número necesario a tratar (NNT) es de 3, es decir que de cada tres niños a los que se les indique el tratamiento, uno curará3,8.
¿Cómo mejorar los resultados de la alarma?
Las cifras de curación con alarma mejoran considerablemente si se finaliza el tratamiento con una técnica de refuerzo. Consiste en prolongar el tratamiento administrando 1-2 vasos de agua antes de acostarse, tras haber logrado un mes de sequedad total, hasta conseguir nuevamente no mojar durante un mes8.
Tipos de alarma
Las alarmas de enuresis son mecanismos eléctricos que constan de un sensor de humedad que activa un emisor acústico, vibratorio o luminoso. No existe suficiente evidencia para decidir qué tipo de alarma es mejor, aunque no parece que existan diferencias entre ellas.
Existen alarmas de cama cuyo sensor tiene forma de esterilla que, colocada encima del colchón donde duerme e niño, hace disparar la alarma situada cerca de la cama. Tienen el inconveniente de ser poco transportables y de que detectan la humedad cuando el niño ha mojado completamente el pijama y la sábana.
Actualmente se recomiendan las alarmas portátiles, con cable o inalámbricas, ya que son de pequeño tamaño, más cómodas de utilizar y su sensor, colocado en la ropa interior o en el pijama del niño, capta precozmente la humedad de las primeras gotas de orina.
Tratamiento farmacológico: desmopresina
¿Cuándo y cómo administrar desmopresina?
Cuando no se puede utilizar la alarma, o si el objetivo es la sequedad a corto plazo, la desmopresina es el tratamiento de elección (figura 2). Es rápida y efectiva en reducir el número de noches mojadas mientras se toma, pero al suspenderla de forma brusca, la recaída es habitual9. En los niños que responden, la disminución del número de noches mojadas se observa en la primera semana y el efecto máximo a las cuatro.
El RR de no conseguir 14 noches secas consecutivas a la cuarta semana de tratamiento fue un 9% menor que con placebo (RR: 0,91; IC 95%: 0,85-0,98) y el NNT fue de 1210,11. La efectividad que observamos cuando se administra durante corto tiempo, como en el caso de campamentos o pernoctaciones esporádicas fuera de casa, es mayor. Probablemente, la exigencia de un menor número de días de sequedad y la mayor motivación y preocupación del niño por el control de la enuresis favorezcan esta situación.
Al contrario que en la alarma, la frecuencia baja de noches mojadas a la semana predice una buena respuesta a desmopresina. Un volumen miccional máximo diurno (VMMD) ≤ 75% del esperado es un factor desfavorable para este fármaco3.
La asociación de desmopresina a la alarma no ha mostrado beneficios a largo plazo y no se recomienda de forma rutinaria. Se puede usar junto con ella en niños que mojen más de una vez cada noche para reducir el número de micciones nocturnas y hacer más tolerable el tratamiento con alarma3.
¿Cómo mejorar los resultados con desmopresina?
Se ha descrito que una retirada estructurada disminuye las recidivas observadas con la interrupción brusca del tratamiento. Esta pauta se recomienda tras conseguir un mes de sequedad completa. Consiste en administrar la dosis completa de fármaco, disminuyendo quincenalmente los días de tratamiento hasta suspenderlo. Es una terapia conductual que añade un efecto curativo a la finalización del tratamiento con desmopresina12.
Formas de presentación y dosis
La desmopresina se presenta en formulaciones para administración intranasal, oral y sublingual. Debido al mayor riesgo de hiponatremia con la vía intranasal, se recomienda usar solo 1-2 comprimidos orales de 0,2 mg o liofilizados sublinguales de 120 µg que son bioequivalentes13. Su efecto máximo se alcanza a la hora de la administración y se mantiene durante las horas de sueño14.
La vía sublingual aventaja a la oral en que, por su mayor biodisponibilidad, requiere menos dosis, su absorción es más regular y se interfiere menos con los alimentos14. No precisa agua para su toma y, al no exigir que el niño sepa tragar, es preferida por los más pequeños13.
Precauciones con la desmopresina
Si se tienen en cuenta unas precauciones básicas (tabla 3), es un fármaco seguro a corto y largo plazo. El efecto adverso más temido, que puede y debe evitarse, es la intoxicación acuosa15.
Bibliografía
- Ramírez-Backhaus M, Martínez Agulló E, Arlándis Guzmán S, Gómez Pérez L, Delgado Oliva F, Martínez Garcia R et al. Prevalencia de la enuresis nocturna en la Comunidad Valenciana. Sección infantil del estudio nacional de incontinencia. Estudio EPICC. Actas Urol Esp. 2009;33:1011-8.
- Roquer JM, Capdevila J, Hortelano MA, Caveira R, Antoja P. Estudi de l'adquisicio del control vesical nocturn i de la prevalença de l'enuresi nocturna en una ABS. Pediatr Catalana. 1999;59:123-6.
- Úbeda Sansano MI, Martínez García R, Díez Domingo J. Enuresis nocturna primaria monosintomática en Atención Primaria. Guía de práctica clínica basada en la evidencia. Rev Pediatr Aten Primaria. 2005;7(Suppl 3):s7-152.
- Martínez García R, Mínguez Pérez M; Grupo Español de Urodinámica, SINUG. Propuestas de adaptación terminológica al español de la estandarización de la terminología del tracto urinario inferior en niños y adolescentes de la ICCS. Actas Urol Esp. 2008;32:371-89.
- Neveus T, von Gontard A, Hoebeke P, Hjalmas K, Bauer S, Bower W et al. The standardization of terminology of lower urinary tract function in children and adolescents: report from the Standardisation Committee of the International Children's Continence Society. J Urol. 2006;176:314-24.
- McGrath KH, Caldwell PH, Jones MP. The frequency of constipation in children with nocturnal enuresis: a comparison with parental reporting. J Paediatr Child Health. 2008;44(1-2):19-27.
- Yeung CK, Sreedhar B, Sihoe JD, Sit FK, Lau J. Differences in characteristics of nocturnal enuresis between children and adolescents: a critical appraisal from a large epidemiological study. BJU Int. 2006;97:1069-73.
- Glazener CM, Evans JH, Peto RE. Alarm interventions for nocturnal enuresis in children. Cochrane Database Syst Rev. 2005(2):CD002911.
- Glazener CM, Evans JH. Desmopressin for nocturnal enuresis in children. Cochrane Database Syst Rev. 2002(3):CD002112.
- Skoog SJ, Stokes A, Turner KL. Oral desmopressin: a randomized double-blind placebo controlled study of effectiveness in children with primary nocturnal enuresis. J Urol. 1997;158(3Pt 2):1035-40.
- Schulman SL, Stokes A, Salzman PM. The efficacy and safety of oral desmopressin in children with primary nocturnal enuresis. J Urol. 2001;166:2427-31.
- Butler RJ, Holland P, Robinson J. Examination of the structured withdrawal program to prevent relapse of nocturnal enuresis. J Urol. 2001;166:2463-6.
- Lottmann H, Froeling F, Alloussi S, El-Radhi AS, Rittig S, Riis A et al. A randomised comparison of oral desmopressin lyophilisate (MELT) and tablet formulations in children and adolescents with primary nocturnal enuresis. Int J Clin Pract. 2007;61:1454-60.
- Østerberg O, Savic RM, Karlsson MO, Simonsson US, Norgaard JP, Walle JV et al. Pharmacokinetics of desmopressin administrated as an oral lyophilisate dosage form in children with primary nocturnal enuresis and healthy adults. J Clin Pharmacol. 2006;46:1204-11.
- Robson WL, Leung AK, Norgaard JP. The comparative safety of oral versus intranasal desmopressin for the treatment of children with nocturnal enuresis. J Urol. 2007;178(1):24-30.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.





