Vol. 11 - Num. 44
Notas clínicas
Casos clínicos en Cardiología (n.º 4): niño de 14 años con palpitaciones de inicio brusco
Francisco Javier Pérez-Lescure Picarzoa, David Crespo Marcosb
aUnidad de Cardiología Infantil. Servicio de Pediatría. Hospital Universitario Fundación Alcorcón. Alcorcón. Madrid. España.
bCardiología Infantil. Hospital Universitario Fundación Alcorcón. Alcorcón. Madrid. España.
Correspondencia: J Pérez-Lescure. Correo electrónico: jplescure@fhalcorcon.es
Cómo citar este artículo: Pérez-Lescure Picarzo J, Crespo Marcos D. Casos clínicos en Cardiología (n.º 4): niño de 14 años con palpitaciones de inicio brusco. Rev Pediatr Aten Primaria. 2009;11:619-24.
Publicado en Internet: 31-12-2009 - Número de visitas: 35366
Resumen
Continuamos con la serie de casos clínicos en cardiología pediátrica revisando los motivos de consulta y los datos exploratorios frecuentes en las consultas de Pediatría de Atención Primaria, presentados de forma breve y práctica. En este número se cuenta el caso de un niño de 14 años que refiere tener palpitaciones de inicio repentino. Se discute cómo la exploración y los hallazgos electrocardiográficos orientan el manejo diagnóstico de este paciente.
Palabras clave
● Palpitaciones ● Síndrome de Wolff-Parkinson-White ● Taquicardia supraventricularAcude al centro de salud por urgencias un varón de 14 años acompañado de su madre por un cuadro de palpitaciones de unos treinta minutos de evolución y de inicio brusco. El niño estaba jugando al fútbol con unos amigos de portero y no había realizado esfuerzo previo considerable. No refiere precordialgia, sensación de inestabilidad ni disnea importante, salvo “algo de opresión” al respirar. En la historia consta que el paciente ha consultado en dos ocasiones previas, hace 4 meses y hace 1 mes, por episodios de palpitaciones que habían desaparecido en el momento de la visita. Se realizaron entonces dos electrocardiogramas (ECG)1 normales y su pediatra solicitó una analítica con hormonas tiroideas que resultó normal. Asimismo, la madre refiere que de forma ocasional se ha quejado de “corazón rápido” sin otros datos acompañantes como disnea o dolor torácico.
En la exploración física presenta tensión arterial de 110/65 mmHg, temperatura de 36,8 ºC, buen estado general, sin dificultad respiratoria y color y perfusión normales. En la auscultación cardiopulmonar se detecta una taquicardia de unos 200 latidos por minuto (lpm) sin soplos aparentes. La ventilación es normal y su abdomen carece de megalias. Presenta pulsos periféricos palpables y simétricos. Se realiza un ECG (figura 1).
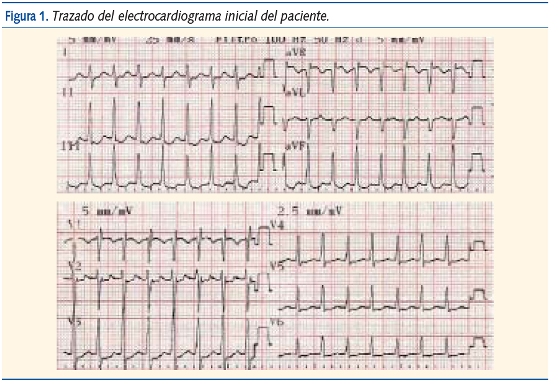
Examinado el trazado, intentamos responder a las siguientes preguntas:
1. ¿Cuál es su frecuencia?; 2. El complejo QRS, ¿es ancho o estrecho?; 3. ¿Hay ondas P delante del complejo QRS?; y 4. El intervalo RR, ¿es regular o irregular? (o dicho de otro modo, ¿la frecuencia cardíaca varía o es prácticamente constante?). Las respuestas fueron éstas: 1: 220 lpm; 2: estrecho; 3: no; y 4: regular.
Al respondernos a estas preguntas describimos las principales características diagnósticas de la taquicardia supraventricular (TSV):
- Frecuencia mayor de 220 lpm en lactantes y mayor de 180 lpm en niños.
- Complejo QRS estrecho (denominamos QRS estrecho al que dura menos de 0,08 segundos, es decir, QRS menor de 2 mm de anchura).
- Ondas P ausentes (si aparecen, tienen un eje que no está entre 0 y 90º).
- Frecuencia constante en el tiempo con escasa variabilidad.
- Inicio y fin de taquicardia bruscos.
En ocasiones, una taquicardia sinusal rápida, como la secundaria a dolor, fiebre, llanto, etc., puede plantearnos el diagnóstico diferencial con la TSV. En la tabla I se muestran las principales características diferenciales.

En nuestro caso, el pediatra confirma el diagnóstico de TSV y decide solicitar el traslado del paciente en una unidad de vigilancia intensiva móvil. En el intervalo hasta la llegada de la ambulancia se monitoriza al niño utilizando como monitor el desfibrilador disponible en el centro y se obtiene una vía periférica.
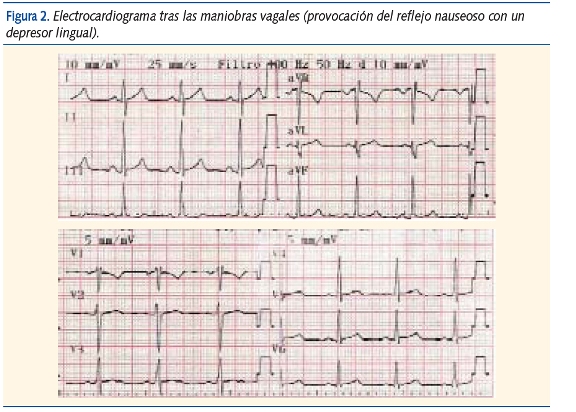
Se decide realizar maniobras vagales estimulando el reflejo de náusea con un depresor lingual: al segundo intento la frecuencia cardíaca disminuye bruscamente a 85 lpm y el paciente refiere que “ya se le ha pasado”. Se realiza entonces otro ECG (figura 2) que muestra: un ritmo sinusal a 90 lpm, un eje del complejo QRS a 0º, un intervalo PR de 0,16 segundos (normal) y una repolarización normal. No se detectan en el ECG basal signos de preexcitación (intervalo PR corto, presencia de onda delta) que pudieran ser el origen de la TSV. El paciente es trasladado estable al servicio de urgencias hospitalario, donde se decide su ingreso en observación hasta el día siguiente.
Comentario
La TSV es la taquiarritmia más frecuente en la edad pediátrica2,3. Aunque su incidencia es desconocida, debido a que muchas crisis pasan desapercibidas, se estima aproximadamente en 1 de cada 1.000 niños; alrededor del 25% de los casos son secundarios al síndrome de Wolff-Parkinson-White. La TSV está causada por un mecanismo anormal que precisa la participación de estructuras por encima del Haz de His para perpetuarse. Puede presentarse aislada o asociada a miocardiopatías o a cardiopatías congénitas. Existen diversos tipos de TSV con mecanismos de producción distintos y con pronóstico y tratamiento de mantenimiento diferentes, pero el tratamiento agudo de la taquicardia es similar en todos ellos2,3. La forma de presentación en lactantes y niños pequeños es inespecífica, con irritabilidad y rechazo de la alimentación inicialmente. Si la TSV se mantiene 1-2 días, pueden aparecer signos de insuficiencia cardíaca con taquipnea, palidez e hipersudoración en este grupo de edad.
Ante una TSV debemos evaluar el grado de repercusión (tabla II), ya que el tratamiento varía según exista o no repercusión hemodinámica.

En la figura 3 se describe el algoritmo de tratamiento3.
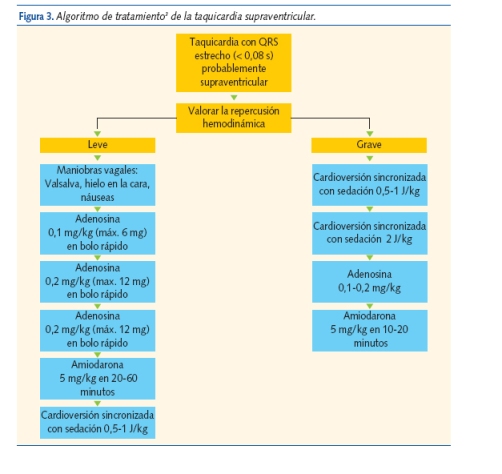
Las maniobras vagales son eficaces en el 30-60% de los casos. La estimulación del parasimpático enlentece la conducción del nodo AV y puede interrumpir el circuito de reentrada. Se puede emplear el reflejo de inmersión (aplicación de una bolsa llena de hielo, agua o suero frío en la cara durante 10-15 segundos, evitando la obstrucción de la vía respiratoria); éste es el procedimiento aconsejado en lactantes. En los niños mayores y adolescentes habitualmente se utiliza la maniobra de Valsalva (consistente en una espiración forzada con la glotis cerrada) o el reflejo de la náusea mediante un depresor lingual. El masaje ocular o el del seno carotídeo están contraindicados en los niños.
La adenosina (Adenocor®) es eficaz en la mayoría de los casos. Puede presentar efectos secundarios muy breves (10-15 segundos), como enrojecimiento facial, dolor torácico, cefalea o pausa sinusal. Se han descrito de forma muy aislada efectos secundarios más graves, como broncoespasmo, asistolia o taquicardia ventricular, por lo que se debe disponer de un equipo de reanimación cardiopulmonar previo a su utilización.
Bibliografía
- Pérez-Lescure Picarzo FJ. Guía rápida para la lectura sistemática del ECG pediátrico. Rev Pediatr Aten Primaria. 2006;8:319-26.
- Balaguer Gargallo M, Jordán García I, Caritg Bosch J, Cambra Lasaosa FJ, Prada Hermogenes F, Palomaque Rico A. Taquicardia paroxística supraventricular en el niño y el lactante. An Pediatr (Barc). 2007;67:133-8.
- American Heart Association. Part 12: Pediatric advanced life support. Circulation 2005;112:IV-167-IV-187.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.





