Vol. 24 - Num. 95
Originales
¿Cómo realizamos el cribado visual en Atención Primaria?
María Prieto Arcea, Mireya Orío Hernándezb, Marcello Belluscic, M.ª Elena Cabezas Tapiad, Manuel Praena Crespoe
aPediatra. CS San Agustín. Burgos. España.
bPediatra. CS Alcalde Bartolomé González. Móstoles. Madrid. España.
cPediatra. Unidad de Enfermedades Metabólicas. Hospital Universitario 12 de Octubre. Madrid. España.
dPediatra. CS de Villaviciosa de Odón. Villaviciosa de Odón. Villaviciosa de Odón. Madrid. España.
ePediatra. CS La Candelaria. Sevilla. España.
Correspondencia: M Prieto . Correo electrónico: mprietoar@saludcastillayleon.es
Cómo citar este artículo: Prieto Arce M, Orío Hernández M, Bellusci M, Cabezas Tapia ME, Praena Crespo M. ¿Cómo realizamos el cribado visual en Atención Primaria? . Rev Pediatr Aten Primaria. 2022;24:e301-e312.
Publicado en Internet: 11-10-2022 - Número de visitas: 5304
Resumen
Introducción: la ambliopía es la causa más común de pérdida de visión prevenible en los países desarrollados. Dicha prevención depende de una detección y tratamiento precoces mediante un adecuado cribado visual en la infancia. Nuestro objetivo es describir la situación del cribado visual en Atención Primaria en España y su relación con la formación de los profesionales.
Material y métodos: estudio observacional descriptivo mediante encuesta telemática a los pediatras de Atención Primaria acerca de sus conocimientos sobre el desarrollo visual y las técnicas de cribado, material y formación al respecto. Análisis estadístico descriptivo y univariado en busca de relación entre la formación recibida y sus conocimientos.
Resultados: el 79,3% de los participantes acierta más de la mitad de las preguntas teóricas. El 82,8% tiene optotipos estandarizados y el 30,7%, el test de Lang. El 72,7% conoce la distancia óptima y el 76,6% la altura óptima para explorar la agudeza visual con optotipos. El 50%, 68,3% y 44,5% realiza el reflejo rojo, el test de Hirschberg y el Cover test en las revisiones indicadas, respectivamente. Más del 90% conoce los criterios de derivación al oftalmólogo. El 3,1% ha recibido formación institucional y el 54,8% autónoma. Existen diferencias en la puntuación obtenida entre los profesionales según la formación recibida.
Conclusiones: se detectan aspectos a mejorar. Se debe explorar el reflejo rojo en todas las revisiones del lactante y la alineación ocular desde los 6 meses, así como disponer y mejorar la utilización del test de Lang y de optotipos estandarizados. Existe relación entre un mayor nivel de conocimientos teóricos y prácticos y la formación recibida.
Palabras clave
● Agudeza visual ● Ambliopía ● Cribado visual ● EstrabismoINTRODUCCIÓN
El sistema óptico, constituido por la retina, el nervio óptico y la corteza cerebral, muy inmaduro al nacimiento, va experimentando un progresivo desarrollo estructural y funcional aproximándose al del adulto hacia los 6 años1-3.
La ambliopía ('ojo vago') es la causa más común de pérdida de visión prevenible en los países desarrollados y afecta al 2-5% de la población general4-7. Se define como una disminución unilateral o muy raramente bilateral de la agudeza visual (AV), que no puede ser atribuida a una alteración estructural del ojo o de las vías visuales, sino a un procesamiento anormal de las imágenes visuales por el cerebro durante el periodo crítico del desarrollo visual, que da lugar a una disminución funcional de la AV1,3.
La causa más frecuente de ambliopía es el estrabismo1. Otras son las ametropías (astigmatismo, hipermetropía y miopía), los nistagmos y cualquier causa de deprivación visual (ptosis congénita, retinoblastoma, catarata congénita, tratamiento oclusor ocular inadecuado…)3,4,7,8.
Dado que se trata de un problema de desarrollo cerebral, una vez completada la maduración visual, a partir de los 6-8 años, desaparece el riesgo de desarrollarla y su tratamiento será menos eficaz o incluso ineficaz a partir de esta edad. De ahí la importancia de la detección y tratamiento precoces1,7,8.
El cribado visual forma parte de las actividades preventivas de la infancia, pero es muy heterogéneo en cuanto a las pruebas y la edad a las que se realiza, así como a los criterios de derivación a Oftalmología1,3. En el recién nacido y el lactante, el cribado tiene como objetivo la detección precoz de problemas oculares graves como la catarata congénita o el retinoblastoma1,9; en la edad preescolar, lo es el detectar la ambliopía y los factores de riesgo para su desarrollo; y en la edad escolar, la disminución de la AV por errores de refracción1.
Existen pocos trabajos que analicen la situación del cribado visual en Atención Primaria en nuestro medio y la evidencia disponible no permite definir el momento óptimo de iniciar el cribado ni qué pruebas son las más adecuadas para evitar, por un lado, que un problema visual pase inadvertido y, por otro, derivaciones innecesarias.
Nuestros objetivos son describir los conocimientos sobre el desarrollo visual y las técnicas de cribado de los médicos de Pediatría de Atención Primaria (PAP) en España, así como la disponibilidad de material y formación básicos necesarios para llevar a cabo un adecuado cribado visual. Además, analizar la relación existente entre la formación recibida por los profesionales y su nivel de conocimientos teóricos, la correcta realización de las pruebas de cribado y la derivación adecuada a Oftalmología.
MATERIAL Y MÉTODOS
Se diseñó un estudio observacional, transversal y descriptivo, a través de una encuesta de cumplimentación voluntaria y no remunerada, distribuida online del 09/03/2020 al 26/04/2020.
La captación se realizó a través del listado de socios de la Asociación Española de Pediatría de Atención Primaria (AEPap), especificando que solo contestasen la encuesta los pediatras y médicos de familia (MFyC) que realizasen su labor asistencial en Atención Primaria (AP).
Se diseñó una encuesta (Anexo 1) basándose en las recomendaciones de Previnfad (2016)1,10, AEPap (2020)4,11, Academia Americana de Pediatría, Academia Americana de Oftalmología, Asociación Americana de Oftalmología y Estrabismo Pediátricos y Asociación Americana de Optometristas (2016)12,13. Esta constaba de 18 preguntas, de las cuales siete exploraban los conocimientos teóricos; una, el profesional encargado del cribado visual; una, la formación recibida; dos, la disponibilidad de materiales; cinco, la correcta realización de las técnicas de cribado; y dos, la derivación adecuada al oftalmólogo.
Según datos del Ministerio de Sanidad, en 2018 había 6448 profesionales de PAP en España, sobre los que se calculó un tamaño muestral de 261 profesionales, para un nivel de confianza del 90% y un margen de error del 5%.
Análisis estadístico: los datos obtenidos fueron sometidos, por un lado, a análisis descriptivo y, por otro, a análisis univariado, en busca de asociación entre la formación recibida por los profesionales y los conocimientos teóricos y la práctica clínica correctos. Las diferencias entre variables categóricas se comprobaron mediante el test Chi-Cuadrado y las diferencias en las puntuaciones medias observadas en cada grupo se analizaron con el test de ANOVA para variables independientes. Un valor de p menor de 0,05 fue considerado como significativo.
RESULTADOS
De las 304 encuestas contestadas, se excluyen 14 por encontrarse incompletas, incluyéndose en el estudio a 290 profesionales.
De ellos, el 18,3% contesta realizar él mismo el cribado visual; el 16,9% dice que lo hace enfermería; y el 64,8%, ambos. Únicamente el 3,1% refiere haber recibido formación reglada, es decir, periódica y de carácter institucional, mientras que el 54,8% se ha formado por su cuenta, el 23,8% no ha recibido formación y el 18,3% no conoce este dato.
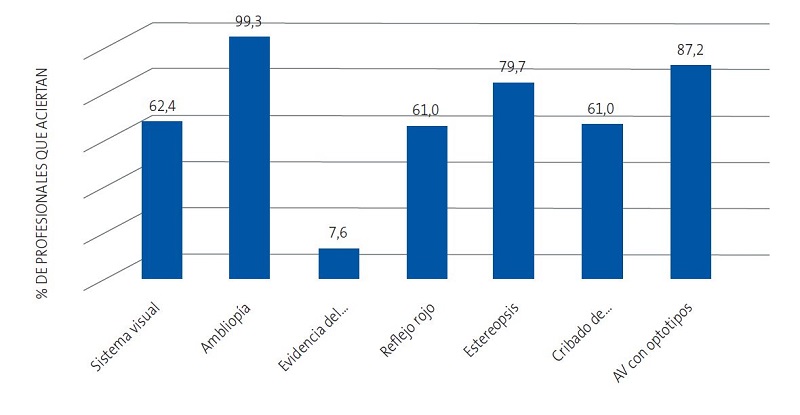
De las siete preguntas teóricas, el 2,1% de los participantes responde correctamente a todas, el 20,3% a 6, el 30,3% a 5, el 26,6% a 4, el 15,9% a 3, el 4,5% a 2, nadie contesta solo una bien y el 0,3% restante falla todas las preguntas. El 79,3% acierta más de la mitad de las preguntas formuladas (al menos 4 de 7). El porcentaje de profesionales que acierta cada pregunta teórica se muestra en la Figura 1.
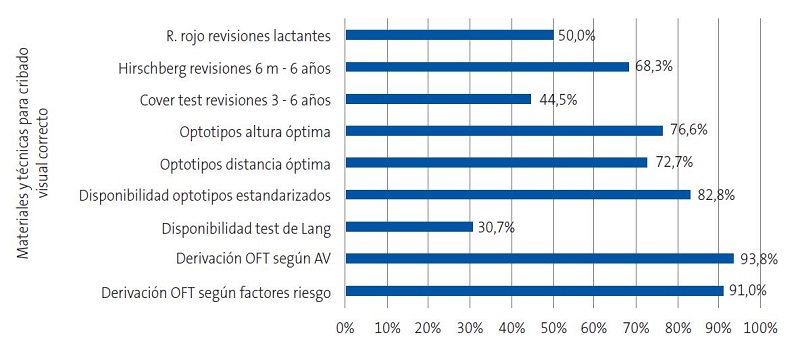
En relación con el material empleado, el 32,8 % de los profesionales dispone del test de Lang y el 25,9% lo emplea rutinariamente a partir de los 2 años; el 4,8% únicamente cuando no puede explorar la AV con optotipos por falta de colaboración y el 2,1% no lo considera útil. El 82,8% contesta disponer de optotipos estandarizados, el 10,3% que no, el 4,1% únicamente algunos días y el 2,8% no sabe qué tipo de optotipos emplea.
Respecto a las pruebas de cribado, el 50% explora el reflejo rojo en todas las revisiones de lactantes, el 26,2% únicamente hasta los 6 meses, el 21,4% hasta el mes y el 2,4% no lo emplea. El 68,3% realiza el test de Hirschberg en todas las revisiones desde los 6 meses hasta los 6 años, el 24,8% en todas las revisiones independientemente de la edad, el 5,9% únicamente a partir de los 3 años y el 1% exclusivamente a los 6 años. El 44,5% emplea el Cover test en las revisiones entre los 3 y los 6 años, el 32,4% en todas las revisiones desde los 6 meses, un 16,9% únicamente cuando el test de Hirschberg es patológico y un 6,2% no lo utiliza. Para explorar la AV con optotipos, el 72,7% coloca al niño a la distancia en metros que marca la última fila de optotipos y el 76,6% pone los optotipos en el plano horizontal de la visión del niño (Figura 2).
El 91 y 93,8% de los profesionales conoce los criterios de derivación a Oftalmología desde AP según factores de riesgo de trastornos visuales y resultados del cribado visual, respectivamente (Figura 2).
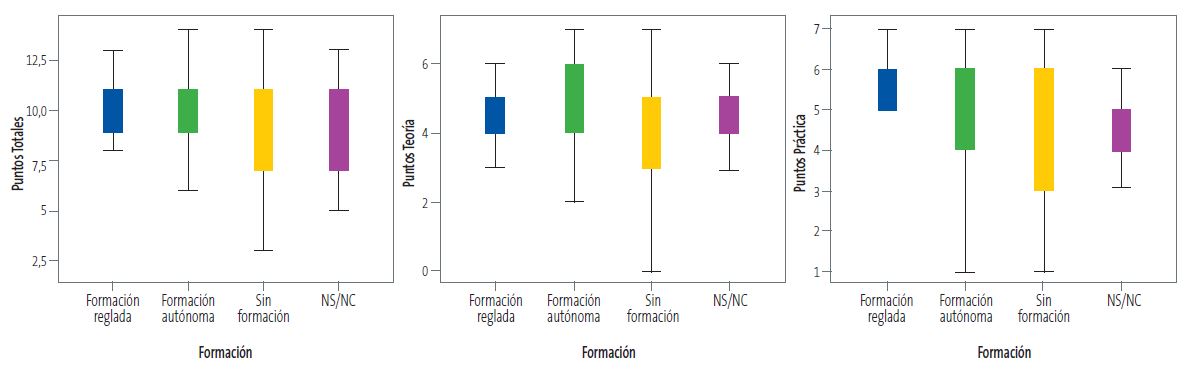
Se analiza la relación existente entre el tipo de formación recibida por los profesionales diferenciando 4 grupos (formación reglada, formación autónoma, no sabe no contesta (NS/NC), sin formación) y sus conocimientos teóricos, la correcta realización de las pruebas de cribado y derivación al oftalmólogo, analizando la puntuación media de aciertos a 14 preguntas de la encuesta (7 teóricas y 7 prácticas). Se observan diferencias, que son estadísticamente significativas, en la puntuación media total, a expensas de la parte práctica (Tabla 1 y Figura 3).
| Tabla 1. Puntuación media teórica, práctica y total según la formación recibida por los médicos | ||||
|---|---|---|---|---|
| N | Media+/-DS | P | ||
| Puntuación teoría |
Formación reglada Formación autónoma Sin formación NS/NC Total |
9 159 69 53 290 |
4,67 ± 1,32 4,60 ± 1,16 4,41 ± 1,38 4.47 ± 1.07 4,53 ± 1,20 |
0,668 |
| Puntuación práctica |
Formación reglada Formación autónoma Sin formación NS/NC Total |
9 159 69 53 290 |
5,44 ± 1,73 5,18 ± 1,14 4,52 ± 1,44 4,68 ± 1,27 4,94 ± 1,26 |
0,001 |
| Puntuación total |
Formación reglada Formación autónoma Sin formación NS/NC Total |
9 159 69 53 290 |
10,11 ± 1,45 9,78 ± 1,79 8,93 ± 2,32 9,15 ± 1,98 9,47 ± 1,98 |
0,009 |

Cuando se analizan las preguntas por separado, se encuentran diferencias de aciertos entre los distintos grupos de facultativos según su formación, que son estadísticamente significativas, en las preguntas que tratan acerca de la distancia óptima para la exploración de la AV con optotipos (p = 0,037) y los criterios de derivación a Oftalmología según el resultado del cribado visual (p = 0,010) (Tablas 2 y 3).
| Tabla 2. Aciertos a las preguntas de teoría según la formación recibida por los médicos | |||||||
|---|---|---|---|---|---|---|---|
| Formación reglada | Formación autónoma | Sin formación | NS/NC | Total | p | ||
| Pregunta teórica 1. Sistema visual | Acierto |
6 66,7% |
100 62,9% |
39 56.5% |
35 66% |
180 62,1% |
0,71 |
| Fallo |
3 33,3% |
59 37,1% |
30 43,5% |
18 34% |
110 37,9% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta teórica 2. Ambliopía | Acierto |
9 100% |
158 99,4% |
67 97,1% |
53 100% |
287 99% |
0,36 |
| Fallo |
0 0,0% |
1 0,6% |
2 2,9% |
0 0,0% |
3 1% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta teórica 3. Evidencia cribado visual | Acierto |
2 22,2% |
8 5% |
7 10,1% |
4 7,5% |
21 7,2% |
0,169 |
| Fallo |
7 77,8% |
151 95% |
62 89,9% |
49 92,5% |
269 92,8% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta teórica 4. Reflejo rojo | Acierto |
4 44,4% |
105 66% |
38 55,1% |
30 56,6% |
177 61% |
0,242 |
| Fallo |
5 55,6% |
54 34% |
31 44,9% |
23 43,4% |
113 39% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta teórica 5. Estereopsis | Acierto |
8 88,9% |
119 74,8% |
54 75,5% |
40 75,5% |
221 76,2% |
0,768 |
| Fallo |
1 11,1% |
40 25,2% |
15 21,7% |
13 24,5% |
69 23,8% |
||
|
Total |
9 | 159 | 69 | 53 | 290 | ||
| Pregunta teórica 6. Cribado estrabismo | Acierto |
5 55,6% |
97 61% |
41 59,4% |
34 64,2% |
177 61% |
0,939 |
| Fallo |
4 44,4% |
62 39% |
28 40,6% |
19 35,8% |
113 39% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta teórica 7. Exploración AV | Acierto |
8 88,9% |
145 91,2% |
58 84,1% |
41 77,4% |
252 86,9% |
0,062 |
| Fallo |
1 11,1% |
14 8,8% |
11 15,9% |
12 22,6% |
38 13,1% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||

| Tabla 3. Aciertos a las preguntas de práctica según la formación recibida por los médicos | |||||||
|---|---|---|---|---|---|---|---|
| Formación reglada | Formación autónoma | Sin formación | NS/NC | Total | p | ||
| Pregunta práctica 12. Reflejo rojo |
Acierto |
3 33,3% |
89 56% |
27 39,1% |
25 47,2% |
144 49,7% |
0,083 |
| Fallo |
6 66,7% |
70 44% |
42 60,9% |
28 52,8% |
146 50,3% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta práctica 13. Test Hirschberg |
Acierto |
7 77,8% |
115 72,3% |
39 56,5% |
37 69,8% |
198 68,3% |
0,110 |
| Fallo |
2 22,2% |
44 27,7% |
30 43,5% |
16 30,2% |
92 31,7% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta práctica 14. Cover test |
Acierto |
3 33,3% |
72 45,3% |
31 44,9% |
21 39,6% |
127 43,8% |
0,812 |
| Fallo |
6 66,7% |
87 54,7% |
38 55,1% |
32 60,4% |
163 56,2% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta práctica 15. AV optotipos distancia |
Acierto |
9 100% |
121 76,1% |
49 71% |
32 60,4% |
211 72,8% |
0,037 |
| Fallo |
0 0,0% |
38 23,9% |
20 29% |
21 39,6% |
79 27,2% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta práctica 16. AV optotipos altura |
Acierto |
9 100% |
128 80,5% |
47 68,1% |
38 71,7% |
222 76,6% |
0,056 |
| Fallo |
0 0,0% |
31 19,5% |
22 31,9% |
15 28,3% |
68 23,4% |
||
|
Total |
9 | 159 | 69 | 53 | 290 | ||
| Pregunta práctica 17. Derivación OFT según factores de riesgo |
Acierto |
9 100% |
144 90,6% |
60 87% |
48 90,6% |
261 90,0% |
0,618 |
| Fallo |
0 0,0% |
15 9,4% |
9 13% |
5 9,4% |
29 10,0% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||
| Pregunta práctica 18. Derivación OFT según exploración |
Acierto |
9 100% |
154 96,9% |
59 85,5% |
47 88,7% |
269 92,8% |
0,010 |
| Fallo |
0 0,0% |
5 3,1% |
10 14,5% |
6 11,3% |
21 7,2% |
||
| Total | 9 | 159 | 69 | 53 | 290 | ||

DISCUSIÓN
Para realizar un correcto cribado visual es necesario disponer del material adecuado, saber cómo y cuándo utilizarlo, conocer las características del sistema visual en cada etapa de la infancia, los signos de alarma y cuándo derivar al especialista5.
En este estudio, casi el 80% de los profesionales acierta más de la mitad de las preguntas sobre los conocimientos teóricos investigados. Sin embargo, únicamente el 8% responde correctamente a la pregunta relacionada con la evidencia existente en el cribado visual. En este sentido, la inspección ocular y la exploración del reflejo rojo en el recién nacido y lactante no reúnen los criterios para ser consideradas una prueba de cribado, ya que no han sido evaluadas de forma prospectiva y no se dispone de datos sobre su validez. Sin embargo, el impacto de trastornos potencialmente graves, como la catarata congénita o el retinoblastoma, y la eficacia demostrada de las intervenciones tempranas para mejorar su pronóstico, justifican su inclusión en las revisiones del recién nacido y el lactante7,10. En la edad preescolar, el cribado visual tiene como objetivo detectar alteraciones durante el periodo de desarrollo visual y evitar la ambliopía o tratarla precozmente si ya está instaurada. Aunque no existen estudios que comparen los beneficios del cribado frente al no cribado, se recomienda realizarlo entre los 3 y los 5 años, porque hay suficiente evidencia sobre la validez de las pruebas de cribado y la efectividad del tratamiento de la ambliopía en este rango de edad7,10,14. Respecto a los niños en edad escolar y adolescentes, el cribado visual tiene bajo rendimiento para detectar patología. La exploración de la AV tiene buena sensibilidad y especificidad para la detección de miopía, siendo poco precisa para detectar hipermetropía y astigmatismo. No hay evidencia de que tratar los errores de refracción en niños asintomáticos mejore el resultado respecto al tratamiento iniciado tras la aparición de síntomas y el hallazgo de errores de refracción leves podría causar derivaciones innecesarias. En conclusión, no existe evidencia suficiente para establecer un balance entre el beneficio y el riesgo del cribado de los errores de refracción en escolares y adolescentes7,10.
Dada la evidencia que existe para la detección de enfermedades graves en el lactante y de ambliopía entre 3-5 años, el cribado visual formaque únicamente el 3,1% de los profesionales encuestados ha recibido formación reglada para su desempeño, el 54,8% lo ha hecho de forma autónoma y el 23,8% no ha recibido formación alguna al respecto. En cuanto al 18,3% restante, que no conocía este dato, probablemente se trate de los mismos facultativos que respondieron no realizar ellos mismos el cribado.
En la valoración del recién nacido se debe interrogar por factores de riesgo de alteraciones visuales, realizar inspección ocular, examen pupilar y explorar el reflejo rojo8,12,13. A partir de los 3 meses debe estar presente la capacidad de fijar y seguir con la mirada un objeto12,13. Para explorar el reflejo rojo (prueba de Brückner) se enfoca con el oftalmoscopio, con la luz circular más grande y con poca luz ambiental, cada pupila individualmente a una distancia de 45-75 cm y después ambos ojos simultáneamente10,12,13. El reflejo rojo debe ser rojizo-amarillo brillante (gris claro en personas de piel oscura), y simétrico en color, intensidad y claridad en ambos ojos. Son motivo de derivación al oftalmólogo las asimetrías, las opacidades, un reflejo mate o apagado, la ausencia de reflejo o un reflejo blanco (leucocoria)10. Pese a que se recomienda explorar el reflejo rojo en las revisiones de recién nacido y lactante7,10, únicamente el 50% de los participantes en el estudio lo hace.
La estereopsis (visión binocular) se desarrolla entre los 3 y los 6 meses de vida y precisa de un desarrollo normal de la visión y una alineación correcta de ambos ojos1. Estrabismos y ametropías graves pueden condicionar una mala estereopsis. Por eso un niño que vea bien en relieve es poco probable que tenga un problema visual grave4. Existen diferentes pruebas para evaluarla, siendo el test de Lang adecuado en AP, ya que es rápido, fácil y útil en niños pequeños, incluso de 2 años2,4, pero solo está disponible para un 30,7% de los participantes en el estudio.
Debe explorarse la alineación ocular en todas las revisiones12,13, siendo especialmente importante hasta los 6-7 años6,10. Dos métodos para realizar el cribado de estrabismo son el test de Hirschberg y el Cover test15. El primero consiste en observar el reflejo luminoso corneal procedente de una luz situada a unos 40 cm del ojo, con el paciente mirando a la luz. El reflejo debe ser simétrico y estar centrado en la pupila; en el niño con estrabismo es asimétrico y está descentrado en el ojo estrábico10,13,16. Es un test rápido, útil a partir de 6-12 meses2,8,13, que además permite detectar pseudoestrabismos4,8,10,14. El Cover test es más preciso15, pero más complejo, porque requiere experiencia del examinador y colaboración del paciente, que se suele conseguir a partir de los 3-4 años4,8,10. Con la vista del niño fijada en un objeto, ocluimos un ojo y observamos el comportamiento del ojo destapado. La prueba es positiva si el ojo hace un movimiento corrector para enfocar el objeto. Variantes del mismo permiten diagnosticar forias (estrabismos latentes)10,13,15,16. El 68,3% y 44,5% de los facultativos encuestados realizan el Hirschberg y Cover test en las revisiones indicadas.
El método de elección para realizar el cribado visual entre los 3 y 5 años es la medida directa de la AV con optotipos estandarizados7. Las otras pruebas (Hirschberg, Cover, Lang test) pueden complementar, pero no deben sustituir, a la medición de la AV7,11.
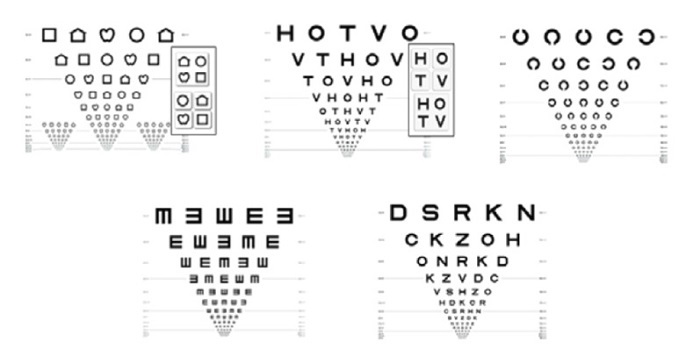
Actualmente, se recomienda el uso de los optotipos estandarizados según los criterios de Bailey y Lovie (Figura 4) porque miden la AV con mayor precisión y fiabilidad; sin embargo, en la práctica clínica habitual sigue siendo muy frecuente el uso de los optotipos no estandarizados (Figura 5)7. Los optotipos deben colocarse en el plano horizontal de la visión del niño y a la distancia marcada en la línea que corresponda a la AV de 116,17, práctica llevada a cabo correctamente por el 76,6% y 72,7% de los profesionales, respectivamente. Se explora cada ojo por separado. El uso de la 'línea crítica' es una alternativa útil a la lectura de toda la tabla de optotipos: el niño debe identificar correctamente la mayoría de los optotipos de la línea que coincida con la que debe ser capaz de ver de acuerdo a su edad13,17.
Más del 90% de los encuestados conoce los criterios de derivación a Oftalmología10,17 (Tablas 4 y 5).
| Tabla 4. Criterios de derivación a Oftalmología en niños con factores de riesgo de trastornos visuales (PrevInfad 2016)10,17 |
|---|
|

| Tabla 5. Criterios de derivación a Oftalmología en niños sin factores de riesgo (PrevInfad 2016)10,17 | |
|---|---|
| 0-5 meses |
|
| 6-35 meses |
|
| 3 años* | Agudeza menor de 0,4 logMAR (2/5 Snellen, 0,4 decimal) monocular. Debe identificar correctamente la mayoría de los optotipos de la línea 0,4 decimal |
| 4 años* | Agudeza menor de 0,3 logMAR (1/2 Snellen, 0,5 decimal) monocular. Debe identificar correctamente la mayoría de los optotipos de la línea 0,5 decimal |
| ≥5 anos* | Agudeza menor de 0,2 logMAR (2/3 Snellen, 0,63 decimal) monocular. Debe identificar correctamente la mayoría de los optotipos de la línea 0,63 decimal |
|
*También es motivo de derivación cualquier defecto de alineación o la ausencia de visión estereoscópica *Los niños que no colaboran tienen mayor frecuencia de alteraciones visuales. Entre los 3 y 5 años la imposibilidad de valorar la AV con optotipos tras dos intentos es motivo de derivación al oftalmólogo |
|

Nuestros resultados difieren parcialmente con los encontrados en uno de los pocos estudios publicados sobre el cribado visual pediátrico en AP en nuestro medio5. Este pone de manifiesto la falta de material y el desconocimiento de su metodología, del desarrollo visual, de la exploración que se debe realizar según la edad y de los motivos de derivación a Oftalmología por parte de los profesionales encargados del cribado visual. En cuanto a la disponibilidad de material, algo más del 80% de los participantes en nuestro estudio responde disponer de optotipos estandarizados y cerca de un tercio cuentan con el test de Lang, frente a un tercio que tienen optotipos adecuados a la edad, y menos de 10%, un test para valorar la visión estereoscópica en el trabajo de R. Martín et al.5 Cerca del 75% de los participantes de nuestro estudio realizan correctamente la valoración de la AV con optotipos frente a un tercio del trabajo anteriormente citado. El cribado de estrabismo se lleva a cabo adecuadamente por aproximadamente la mitad de los profesionales en ambos trabajos. En nuestro estudio, los facultativos muestran un mayor nivel de conocimientos teóricos y de los criterios de derivación a Oftalmología, conocidos por más del 90% de los profesionales. Estas diferencias encontradas pueden deberse, en parte, a que nuestra encuesta iba dirigida únicamente a los médicos; sin embargo, en el trabajo de R. Martín et al. participaron tanto médicos como enfermeros, siendo los conocimientos de estos últimos significativamente peores. Por otro lado, dicho estudio fue publicado en 2013, y es posible que en estos años transcurridos haya mejorado el nivel de conocimientos de los profesionales, así como la dotación de material.
No se han encontrado estudios en nuestro medio que analicen la relación existente entre la formación de los profesionales y la correcta realización del cribado visual. Nuestros resultados muestran diferencias estadísticamente significativas en la puntuación total, a expensas de las preguntas que evalúan la parte práctica, siendo mejor la puntuación de los profesionales que han recibido formación reglada, seguidos por los que lo han hecho de forma autónoma. Son las preguntas sobre la exploración de la AV con optotipos y la correcta derivación al especialista en las que se hallan estas diferencias.
La importancia de estos resultados radica en que la Oftalmología es una de las especialidades a las que más pacientes se derivan desde AP, tanto en Pediatría18 como en Medicina de Familia19,20. Además, sabemos que la medida de la AV con optotipos estandarizados es el método de elección para realizar el cribado visual entre los 3 y 5 años10,11, existiendo suficiente evidencia sobre la validez del cribado y la efectividad del tratamiento de la ambliopía en este rango de edad7,10,14. El hecho de que exista relación entre su correcta realización y la formación recibida reafirma la necesidad de una formación reglada dirigida a todos los profesionales de PAP encargados del cribado visual.
Como limitación del presente estudio, cabe destacar que la técnica de muestreo empleada ha sido no probabilística, de tipo consecutivo, incluyendo a todos los profesionales que contestaron a la encuesta de forma completa, lo que puede comprometer la representatividad de la muestra y la generalización de las conclusiones.
CONCLUSIONES
Explorar el reflejo rojo en los recién nacidos y lactantes como despistaje de patologías graves, disponer de optotipos estandarizados y mejorar su técnica de utilización, extender el uso del test de Lang y optimizar las pruebas de detección de estrabismo son aspectos a mejorar en la realización del cribado visual en AP.
Los resultados obtenidos apoyan que una adecuada formación de los profesionales contribuye a un mayor nivel de conocimientos teóricos y prácticos. Por ello, para optimizar la detección precoz de los problemas visuales en la infancia y, por tanto, realizar un adecuado tratamiento a tiempo, aparte de la dotación de material necesario, es preciso instruir a los profesionales que desempeñan el cribado visual en AP.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
AEPap: Asociación Española de Pediatría de Atención Primaria. · AP: Atención Primaria. · AV: agudeza visual. · DS: desviación estándar. · MFyC: Medicina de Familia y Comunitaria. · NS/NC: No sabe, no contesta. · PAP: Pediatría de Atención Primaria.
MATERIAL SUPLEMENTARIO:
Anexo 1. Encuesta. Disponible en: https://pap.es//files/1117-4706-fichero/RPAP_1910_Anexo_encuesta.pdf
BIBLIOGRAFÍA
- García Aguado J, Esparza Olcina MJ, Galbe Sánchez-Ventura J, Martínez Rubio A, Mengual Gile JM, et al. Cribado de alteraciones visuales (parte 1). Rev Pediatr Aten Primaria. 2014;16:173-94.
- Marès Bermúdez J, Van Esso Arbolave D. Detección precoz de los trastornos de refracción. Pediatr Integral. 2018;XXII:24-31.
- Solebo AL, Cumberland PM, Rahi JS. Whole-population vision screening in children aged 4–5 years to detect amblyopia. Lancet. 2015;385:2308-19.
- Díez del Corral Belda JM, Álvarez Alonso C. Oftalmología pediátrica para todos los días. En: AEPap (ed.). Congreso de Actualización Pediatría 2020. Madrid: Lúa Ediciones 3.0; 2020. p. 643-55 [en línea] [consultado el 20/09/2022]. Disponible en www.aepap.org/sites/default/files/documento/archivos-adjuntos/congreso2020/643-656_oftalmologia.pdf
- Martín Martín R, Bilbao Sustacha JA, Colado Cucò A. Cribado visual en Atención Primaria, ¿cómo se realiza? Rev Pediatr Aten Primaria. 2013;15:221-7.
- Méndez Llatas M, Delgado Domínguez JJ. Oftalmología: exploración del niño estrábico; detección precoz. Detección precoz de los trastornos de refracción y ambliopía. Rev Pediatr Aten Primaria. Supl. 2011:163-80.
- García Aguado J. Lo que no puede perder de vista el pediatra (con la vista de los niños…). Rev Pediatr Aten Primaria. Supl. 2017:85-92.
- Loh AR, Chiang MF. Pediatric Vision Screening. Pediatr Rev. 2018;39:225-34.
- Macías Franco S, Rozas Reyes P. Patología congénita ocular. Pediatr Integral. 2018; XXII:6-15.
- García Aguado J, Galbe Sánchez-Ventura J, Martínez Rubio A, Mengual Gile JM, Merino Moína M, Pallás Alonso CR, et al. Cribado de alteraciones visuales (parte 2). Rev Pediatr Aten Primaria. 2015;17:57-67.
- García Aguado J. Guía de Algoritmos en Pediatría de Atención Primaria. Actividades preventivas en Oftalmología. AEPap. 2016 [en línea] [consultado el 20/09/2022]. Disponible en https://algoritmos.aepap.org/algoritmo/31/actividades-preventivas-en-oftalmologia
- Visual System Assesment in Infants, Children, and Young Adults by Pediatricians. Committee on Practice and Ambulatory Medicine, Section on Ophthalmology, American Association of Certified Orthoptists, American Association for Pediatric Ophthalmology. Pediatrics. 2016;137:28-30.
- Sean P. Donahue, Cynthia N Baker. Procedures for the Evaluation of the Visual System by Pediatricians. Committee on Practice and Ambulatory Medicine, Section on Ophthalmology, American Association of Certified Orthoptists, American Association for Pediatric Ophthalmology. Pediatrics. 2016;137.
- Esparza Olcina MJ. Cribado de alteraciones visuales en niños de uno a cinco años: revisión sistemática para actualizar la recomendación de 2004 de la U.S. Preventive Services Task Force. Evid Pediatr. 2013;9:57.
- Merchante Alcántara M. Estrabismo y Ambliopía. Pediatr Integral. 2013;XVII:489-506.
- García Aguado J, Merino Moína M. Detección de alteraciones visuales en la infancia. Form Act Pediatr Aten Prim. 2011;4:111-5.
- García Aguado J, Sánchez Ruiz-Cabello FJ, Colomer Revuelta J, Cortés Rico O, Esparza Olcina MJ, Galbe Sánchez-Ventura J, et al. Valoración de la agudeza visual. Rev Pediatr Aten Primaria. 2016;18:267-74.
- Contreras Balada N, Gibert Agulló A, Linares Muñoz JM, Ponce Villacreces MC, Casamada Humet N, Sauvalle Soler M. Análisis de las derivaciones a la Atención Especializada desde la consulta de Atención Primaria. Rev Pediatr Aten Primaria. 2015;17:13-20.
- Prado Prieto l, García Olmos l, Rodríguez Salvanés F, Otero Puimed A. Evaluación de la demanda derivada en atención primaria. Aten Primaria. 2005;35:146-51.
- Báez Montilla JM, Sánchez Oropesa A, Garcés Redondo G, González Carnero R, Santos Béjar l, López de Castro F. Motivos y condicionantes de la interconsulta entre atención primaria y especializada. Semergen. 2013;39:89-94.
Comentarios
Este artículo aún no tiene comentarios.