Vol. 22 - Num. 86
Notas clínicas
Edema palpebral bilateral: un primer signo infrecuente de la leucemia mieloide aguda
M.ª Isabel Buedo Rubioa, Tomás Hernández Bertóa, Miguel Lillo Lilloa
aServicio de Pediatría. Complejo Hospitalario Universitario de Albacete. Albacete. España.
Correspondencia: MI Buedo. Correo electrónico: mibuedor@sescam.jccm.es
Cómo citar este artículo: Buedo Rubio MI, Hernández Bertó T, Lillo Lillo M. Edema palpebral bilateral: un primer signo infrecuente de la leucemia mieloide aguda. Rev Pediatr Aten Primaria. 2020;22:165-8.
Publicado en Internet: 04-06-2020 - Número de visitas: 8546
Resumen
El sarcoma granulocítico es una manifestación extramedular de la leucemia mieloide aguda (LMA) poco frecuente. Es más común en la población pediátrica y puede presentarse en cualquier momento en el curso de la enfermedad. En ocasiones, puede preceder a la aparición clínica de leucemia mieloide aguda. Se presenta el caso de un niño de tres años con infiltración orbitaria bilateral que precipitó el diagnóstico de LMA.
Palabras clave
● Leucemia mieloide aguda ● Sarcoma mieloideINTRODUCCIÓN
El sarcoma granulocítico o sarcoma mieloide es una neoplasia maligna constituida por células poco diferenciadas de la serie mieloide1. Es considerado como una manifestación infrecuente de la leucemia mieloide aguda (LMA)1,2, pudiendo afectar a hueso y tejidos blandos3. Se presenta como tumores sólidos extramedulares, recibiendo diferentes denominaciones: mieloblastoma, mielocitoma, leucosarcoma granulocítico y debido a que pueden tener una coloración verdosa se los ha llamado cloromas1. Aunque su incidencia es solo del 3-8% de los casos de LMA, el sarcoma mieloide no es infrecuente en los pacientes diagnosticados del subtipo M2 según la clasificación en base al sistema franco-americano-británico4. Se describe un caso de infiltración de región periorbitaria que precede al diagnóstico de LMA.
CASO CLÍNICO
Se trata de un niño de tres años y diez meses, sin antecedentes personales de interés, que acude a urgencias por tumefacción periorbitaria bilateral y exoftalmos de un mes de evolución, acompañado de hiporexia sin aparente pérdida de peso. Había realizado dos semanas de tratamiento antibiótico y antiinflamatorio tópico oftálmico, pautado por su pediatra, sin mejoría.
La exploración física fue normal, salvo por la presencia de una proptosis bilateral, con marcado exoftalmos derecho. Tras ser valorado por el servicio de oftalmología, se decidió realizar una tomografía computarizada craneal ante la sospecha de una infiltración de probable origen tumoral. En esta se observaron masas orbitarias bilaterales extraconales, en el techo de ambas órbitas y en el seno maxilar derecho, con probable afectación ósea asociada, presentando, además, ocupación del seno esfenoidal derecho y algunas celdillas etmoidales (Fig. 1). A la vista del resultado, se plantearon los diagnósticos de infiltración por leucemia, linfoma o histiocitosis de células de Langerhans, y se decidió ingresar al paciente para completar el estudio.
| Figura 1. Cortes axiales de la tomografía computarizada donde se observan la afectación periorbitaria bilateral, con infiltración en el techo de ambas órbitas y en el seno maxilar derecho |
|---|
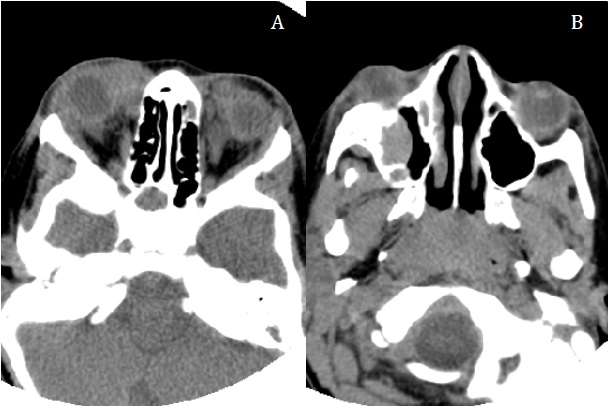 |

El análisis de sangre periférica mostró la presencia de un 31,7% de blastos en la citometría de flujo, y el aspirado de médula ósea, posteriormente, confirmó el diagnóstico de LMA subtipo M2, sin afectación de sistema nervioso central (SNC), ya que el estudio de líquido cefalorraquídeo mostraba la presencia de <5 células inmaduras. El resto de las pruebas complementarias fueron normales.
El paciente comenzó tratamiento para LMA según el protocolo de la Sociedad de Hematología y Oncología Pediátrica (SEHOP) de 2007 presentando involución evidente de la afectación orbitaria durante el primer ciclo de inducción.
DISCUSIÓN
La afectación extramedular se considera una forma de presentación poco frecuente en la LMA, aunque algunas series sugieren que podría encontrarse hasta en el 30% de los casos5. Aparece en diferentes formas clínicas, entre las que se encuentran la leucemia cutis, la afectación del SNC y el sarcoma mieloide o sarcoma granulocítico5.
La asociación entre el sarcoma granulocítico y la LMA está bien descrita en la literatura médica. La incidencia oscila alrededor del 2,5-10%, dependiendo de los autores1,2,5,6,y su presentación tiene lugar con más frecuencia en niños, hasta en un 75% por debajo de los diez años2. Rara vez se ha descrito su asociación con otras neoplasias mieloides, incluyendo el síndrome mielodisplásico, trastornos mieloproliferativos y leucemia mieloide crónica4, considerándose hasta cinco veces más frecuente en la mieloide aguda que en la crónica2.
En cuanto a la localización, se puede presentar como manifestación tumoral extramedular de la leucemia en cerebro, senos paranasales, esqueleto axial, tórax o abdomen7. Además, la afectación ocular es importante en niños con leucemia aguda debido a la rica vascularización de este órgano5. El sarcoma granulocítico orbitario puede afectar al globo ocular o a los tejidos periorbitarios, y constituye una presentación clásica, aunque infrecuente, en la LMA8.
Se han descrito otras manifestaciones oftalmológicas, como la afectación en cámara anterior, considerándolas un factor pronóstico, junto a la afectación del SNC y medular, para predecir la supervivencia3. En los casos en los que se ve afectada la órbita, la infiltración suele tener lugar en las paredes óseas y, con menor frecuencia, en las glándulas lagrimales, así como en tejidos blandos preseptales6. En nuestro paciente la afectación se situaba tanto en partes blandas como en tejido óseo, con ocupación de senos paranasales, apareciendo clínicamente como una proptosis bilateral.
Es importante realizar un correcto diagnóstico diferencial en los casos con sintomatología orbitaria y paraorbitaria. En nuestro paciente, la orientación inicial hacia una celulitis preseptal secundaria a conjuntivitis supuso un retraso en el diagnóstico y tratamiento de la leucemia. La aparición de tumefacción periocular nos debe plantear el diagnóstico diferencial con entidades como reacciones alérgicas, traumatismos, infecciones locales o sistémicas, patología tumoral, enfermedad tiroidea, enfermedad renal, etc. Y, a pesar de que el edema palpebral se plantea como causa más frecuente, los casos con mala evolución siempre nos deben hacer pensar en otras etiologías.
A pesar de ser muy poco común, la aparición de estos tumores puede preceder incluso al inicio de la enfermedad sistémica en meses y años6,8. Sin embargo, se debe considerar como tal, debiendo ser tratada, ya que la mayoría de estos pacientes desarrollarían la fase leucémica en ausencia de tratamiento5.
La respuesta al tratamiento convencional con quimioterapia es buena, regresando completamente en la mayoría de los pacientes6,8. Nuestro paciente fue tratado según protocolo SEHOP 2007, observándose una disminución de la afectación orbitaria durante el primer ciclo de inducción de tratamiento con quimioterapia. En el tratamiento establecido por la SEHOP no se recomienda realizar una terapia específica ante los denominados sarcomas granulocíticos, y en particular ante la afectación orbitaria de nuestro paciente. Sí se considera una situación especial la afectación del SNC, debiendo administrar quimioterapia intratecal hasta la comprobación de la ausencia de células.
El impacto independiente de la afectación extramedular sobre el pronóstico no está claramente establecido, pero sí se considera como indicación de un tratamiento más agresivo. Por esta razón, algunos autores consideran que podría estar justificado el trasplante de precursores hematopoyéticos como el tratamiento tras la primera inducción en estos pacientes5. Por otro lado, en otras series de casos, se realiza el tratamiento con quimioterapia y radioterapia, con buenos resultados locales2,8.
En conclusión, el sarcoma granulocítico orbitario, a pesar de ser muy poco frecuente, puede presentarse como primer signo en el diagnóstico de la LMA. Según el protocolo actual no implica un cambio en la pauta de tratamiento; sin embargo, parece necesario seguir ampliando el estudio de estos pacientes para intentar aclarar el pronóstico y las posibles opciones terapéuticas.
CONFLICTO DE INTERESES
Presentación previa en la VI Reunión Científica de la APapCLM. 17 de noviembre de 2012. Oropesa (Toledo). Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS
LMA: leucemia mieloide aguda · SEHOP: Sociedad Española de Hematología y Oncología Pediátrica · SNC: sistema nervioso central.
BIBLIOGRAFÍA
- Shome DK, Gupta NK, Prajapati NC, Raju GM, Choudhury P, Dubey AP. Orbital granulocytic sarcomas (myeloid sarcomas) in acute non lymphocytic leukemia. Cancer. 1992;70:2298-301.
- Uyesugi WY, Watabe J, Petermann G. Orbital and facial granulocytic sarcoma (chloroma): a case report. Pediatr Radiol. 2000;30:276-8.
- Bulas RB, Laine FJ, Das Narla L. Bilateral orbital granulocytic sarcoma (chloroma) preceding the blastphase of acute myelogenous leukemia: CT findings. Pediatr Radiol. 1995;25:488-9.
- Lim SH, Nam HN, Lim KI, Jeon IS. A case of myeloid sarcoma presenting with an orbital mass, hearing loss, and multiple cranial neuropathies. Turk J Pediatr. 2018;60:322-5.
- Garrido Colino C, Mateos González M, Torres Valdivieso M, López Pérez J, Melero Moreno C, Vivanco Martínez J. Infiltración de la cámara anterior ocular en una paciente con leucemia no linfoblástica aguda. An Esp Pediatr. 2001;55:69-72.
- Poblete MT, Zolezzi P, Pérez MA, Figueroa C, Zapata C. Sarcoma granulocítico. Rev Chil Pediatr. 1984;55:188-93.
- Banna M, Aur R, Akkad S. Orbital granulocytic sarcoma. AJNR Am J Neuroradiol. 1991;12:255-8.
- Slomowitz SJ, Shami PJ. Management of extramedullary leukemia as a presentation of acute myeloid leukemia. J Natl Compr Canc Netw. 2012;10:1165-9.
Comentarios
Este artículo aún no tiene comentarios.





