Vol. 13 - Num. 20
Talleres
Triángulo de evaluación pediátrica
M.ª Ángeles García Herreroa, R González Cortésb
aUrgencias de Pediatría. Profesora Asociada Universidad Alcalá de Henares. Hospital Universitario Príncipe de Asturias. Alcalá de Henares. Madrid. España.
bUnidad de Cuidados Intensivos Pediátricos. Hospital Universitario Infantil Gregorio Marañón. Madrid. España.
Cómo citar este artículo: García Herrero MÁ, González Cortés R. Triángulo de evaluación pediátrica. Rev Pediatr Aten Primaria. Supl. 2011;(20):193-6.
Publicado en Internet: 18-11-2011 - Número de visitas: 164238
Introducción
En la atención urgente hay que priorizar el riesgo vital del paciente sobre el diagnóstico. La actuación de una manera estructurada y reproducible permite minimizar los errores y mejora la comunicación entre profesionales.
La atención en urgencias comienza con el “triángulo de evaluación pediátrica” (TEP)1,2, que nos proporciona una impresión general del paciente, continúa con el ABCDE y la estabilización rápida y precoz si es precisa, y finaliza con la historia dirigida y la exploración para intentar llegar a un diagnóstico.
El TEP es una herramienta útil que, desde hace unos años, está empezando a implantarse en los Servicios de Urgencias de nuestro país. Permite unificar la primera impresión que da un paciente y mejora la atención inicial ya que, desde la entrada del niño en el Servicio de Urgencias, aporta información esencial acerca del estado funcional del niño y establece prioridades. Su realización es rápida y permite un mayor grado de objetividad.
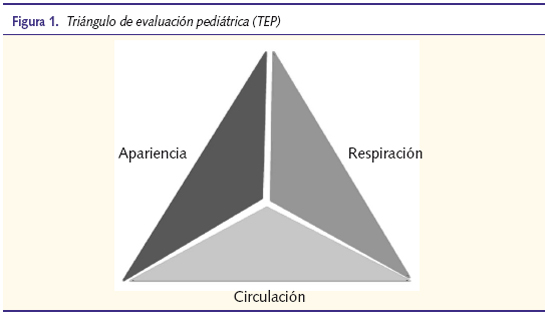
El TEP se realiza rápidamente, únicamente viendo y oyendo a nuestros pacientes, sin utilizar las manos ni instrumentos, y se basa en tres aspectos: la respiración, la circulación y el aspecto general. La gravedad de un paciente será mayor cuantos más lados del triángulo se vean afectados (figura 1).
El triángulo
Analizaremos cada uno de estos lados del triángulo.
La respiración
¡Cuántas veces al entrar el paciente por la puerta de Urgencias o de nuestra consulta de Atención Primaria identificamos la presencia de dificultad respiratoria por sonidos como la tos o el estridor! Estos son algunos de los aspectos que valora este lado del triángulo. No debemos olvidar que la insuficiencia respiratoria es la primera causa de parada cardiorrespiratoria en niños.
¿Qué oímos?
- Ronquido y/o, voz ronca, voz “gangosa”: indican obstrucción a nivel de la vía aérea alta: patología de orofaringe, hipofaringe; hipertrofia amigdalar; caída de la lengua hacia atrás por inconsciencia; hematoma lingual; absceso periamigdalino, traumatismo del cuello (hematomas faríngeos).
- Disfonía y/o estridor y/o tos “perruna”: indican también obstrucción alta a nivel glótico o subglótico (laringitis, traqueítis, aspiración cuerpo extraño, etc.).
- Sibilancias: indican disminución del calibre más allá de los bronquios: asma, bronquiolitis, reacciones alérgicas, cuerpos extraños.
- Quejido: se produce al exhalar con la glotis parcialmente cerrada e indica enfermedad alveolar. Es típico de los lactantes y revela patología del alveolo pulmonar.
¿Qué vemos?
Signos de aumento del trabajo respiratorio que revelan el intento del niño de compensar la deficiente oxigenación y ventilación. Es muy importante saber que un paciente con dificultad respiratoria debe ser explorado en la postura que a él le resulte más cómoda.
- Postura:
- Olfateo (intenta alinear los ejes de las vías aéreas para mejorar la entrada de aire): Indica obstrucción de la vía aérea alta: aspiración, epiglotitis, absceso retrofaríngeo.
- Trípode (intento de usar músculos accesorios): indica obstrucción de la vía aérea baja: asma, bronquiolitis.
- Balanceo cefálico: extienden el cuello al inspirar y lo flexionan al espirar. Lo realizan los lactantes y sugiere hipoxia moderada-grave.
- Taquipnea (corregir la frecuencia respiratoria para la edad del niño): sugiere hipoxia e hipercapnia. Sin embargo, situaciones como la ansiedad, el dolor, la acidosis respiratoria o la fiebre pueden aumentar la frecuencia respiratoria sin que exista dificultad respiratoria.
- Bradipnea: su aparición, en un paciente con dificultad respiratoria, indica agotamiento y es signo de posible parada respiratoria.
- Aleteo nasal: signo de hipoxia moderada-grave.
- Tiraje: indica el uso de musculatura accesoria para mejorar la entrada y salida de aire. Buscar retracciones en varios niveles: intercostal, supraclavicular, subesternal, supraesternal. Cuantos más niveles estén afectados revela que más músculos se usan, y mayor es el tiraje y por tanto la gravedad. Disminuye en situación de preparo respiratorio.
La circulación
La coloración de la piel nos da una idea de si el gasto cardiaco es adecuado o no. La disminución del gasto cardiaco origina una redistribución de la sangre hacia órganos vitales como son el cerebro, el corazón y los riñones a expensas de otras zonas como son la piel o el intestino. El color de la piel es lo que podemos ver.
¿Qué vemos?
- Palidez: es el primer signo de mala perfusión periférica. No valorable en situaciones de anemia importante.
- Piel moteada o parcheada: se produce por vasoconstricción periférica. No es valorable en lactantes pequeños en ambiente frío
- Cianosis: indica situación de hipotensión importante. Como lo previo, no es valorable en lactantes sanos en ambiente frío.
El aspecto general
Es el elemento más importante del TEP, ya que refleja el estado de su sistema nervioso central y este está condicionado por su nivel de oxigenación, de ventilación, de perfusión, metabólico y propiamente neurológico. Por ejemplo, la hipoxia puede provocar un estado de agitación. La hipercapnia, la hipoglucemia, una lesión ocupante de espacio intracraneal o un bajo gasto con hipoperfusión cerebral pueden dar lugar a somnolencia, hipotonía o coma. Debe hacerse según el niño entra en el servicio de urgencias y, para su valoración, se tendrá en consideración la edad del paciente y el estado basal.
¿Qué vemos?
- El tono muscular: ¿se mueve, está hipoactivo, está flácido?
- La interacción con el entorno: ¿está alerta, sonríe, coge cosas?
- La agitación.
- La mirada: ¿fija la mirada? ¿mirada perdida?
- El lenguaje o el llanto: ¿palabras congruentes, consuela el llanto con los padres?
Primera impresión con el triángulo de evaluación pediátrica
Los principales diagnósticos fisiopatológicos que se pueden establecer con el TEP dependen de los lados que estén alterados. La situación será más grave cuanto mayor número de lados sea patólogico.
Como se ha dicho en la introducción, tras el TEP se realizará el ABCDE, actuando acorde a la situación del paciente y sin haber pasado a un punto inferior sin haber tomado medidas para resolver el previo.
Hemos de conocer las peculiaridades propias de la edad del niño tanto fisiológicas como de comportamiento y hemos de aprender a acercarnos a cada paciente de forma acorde con su edad y situación basal.
Bibliografía
- Dieckmann RA. Evaluación pediátrica. En: Gauche-Hill M, Fuchs S, Yamamoto L. APLS. Manual para la urgencia y emergencia pediátrica 4.ª ed. Academia Americana de Pediatría. Jones and Bartlett publishers; 2007.
- De la Torre Espí M. Valoración Inicial. Triángulo de Evaluación Pediátrica. En: García A, Vázquez P. Actualización en Urgencias pediátricas II. Madrid: Ed Grupo 2; 2010.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
Comentarios
Este artículo aún no tiene comentarios.





